17 січня, 2019
Особенности диагностики и лечения атипичной пневмонии на амбулаторном этапе
 Впервые необычное течение пневмонии (сухой кашель, затрудненное дыхание / одышка, осиплость голоса, цианоз, заторможенность, профузная потливость, диффузная мелкоочаговая пневмоническая инфильтрация) было описано в 1937 г. И только в конце 90-х гг. прошлого столетия был предложен термин «атипичная». Были выделены и возбудители этого заболевания: Legionella pneumophila, Mycoplasma pneumoniae, Chlamydia pneumoniae.
Впервые необычное течение пневмонии (сухой кашель, затрудненное дыхание / одышка, осиплость голоса, цианоз, заторможенность, профузная потливость, диффузная мелкоочаговая пневмоническая инфильтрация) было описано в 1937 г. И только в конце 90-х гг. прошлого столетия был предложен термин «атипичная». Были выделены и возбудители этого заболевания: Legionella pneumophila, Mycoplasma pneumoniae, Chlamydia pneumoniae.
Основные трудности, которые возникают у врача при ведении пациентов с атипичной пневмонией, касаются ее диагностики. Как правило, первым шагом в этом направлении является дифференциация пневмонии на типичную и атипичную.
Типичная пневмония характеризуется внезапным началом с ознобами, высокой лихорадкой, плевральными болями, продуктивным кашлем с отхождением «ржавой» или гнойной мокроты. Характерны и физикальные признаки пневмонической инфильтрации: участок бронхиального дыхания и/или локально выслушиваемая крепитация. Рентгенологически визуализируется очаговое затемнение легочной ткани в проекции доли (долей) или сегмента (сегментов). В клинической гемограмме часто отмечается лейкоцитоз и нейтрофилез. Streptococcus pneumoniae (пневмококк) – наиболее актуальный возбудитель т. н. типичной пневмонии. Нередко сходную клинико-рентгенологическую картину могут вызывать и другие микроорганизмы, например Haemophilus influenzae, Staphylococcus aureus, ряд возбудителей семейства Enterobacteriaceae.
В противоположность этому атипичная пневмония чаще диагностируется у лиц молодого возраста (от 6 до 40 лет). Передается возбудитель только воздушно-капельным путем. Инкубационный период длится от 3 до 11 дней, продромальный – 1-2 суток с симптоматикой простудного заболевания. В этот период беспокоят сухость слизистых верхних дыхательных путей, першение в горле, насморк, сухой кашель, головная и мышечная боль, незначительное недомогание и умеренная лихорадка.
Течение микоплазменной пневмонии, как правило, легкое или среднетяжелое. Для этого вида пневмонии характерны: субфебрильная температура тела не выше 38 °C, приступообразный непродуктивный кашель, который беспокоит около 2-3 нед. Кашель имеет отличительные особенности: он длительный и с каждым днем становится более пароксизмальным. При объективном обследовании удается получить зачастую весьма скудную информацию: локально выслушиваются мелкопузырчатые хрипы или незвучная инспираторная крепитация при отсутствии укорочения (притупления) перкуторного звука. Аускультативная картина в легких менее демонстративна, чем при типичной пневмонии. Нередко определяются шейная лимфаденопатия, полиморфная кожная сыпь, гепатоспленомегалия. В анализах крови регистрируется нормальное количество лейкоцитов [1].
Использовать лабораторные тесты в амбулаторных условиях проблематично. Оптимальным является технология полимеразной цепной реакции (ПЦР), однако для дифференциации активной и персистирующей инфекции необходимо проведение серологических тестов, что, естественно, затягивает диагностический период. По мнению А. И. Синопальникова, наиболее приемлемым стандартом серологической диагностики микоплазменной инфекции сегодня является реакция иммуноферментного анализа (ИФА) с обнаружением специфических IgG и IgM. ИФА демонстрирует высокую чувствительность и специфичность – 92 и 95% соответственно. Время сероконверсии, т. е. четырехкратного возрастания титра антимикоплазменных антител при последовательном исследовании проб крови, взятых в остром периоде заболевания и в периоде реконвалесценции, составляет обычно 3-8 нед [1]. Поэтому в диагностике атипичной пневмонии на практике приходится ориентироваться, по сути, только на клинико-рентгенологические методы исследования.
Одним из актуальных возбудителей атипичной пневмонии является Chlamydia pneumoniae (3-10%), которая встречается преимущественно у лиц молодого возраста. Хламидийной пневмонией болеют чаще дети и молодые люди в возрасте от 5 до 35 лет.
Клиническая картина хламидийной пневмонии обычно схожа с таковой при микоплазменной пневмонии. Инкубационный период составляет около 3-4 нед; начало болезни острое или постепенное. В первом случае симптомы интоксикации и поражения дыхательных путей достигают максимальной выраженности уже на третьи сутки. При подостром течении хламидийная пневмония манифестирует респираторным синдромом (ринита, назофарингита, ларингита), познабливанием, субфебрилитетом, поэтому в первую неделю болезни у пациентов ошибочно диагностируют острое респираторное заболевание (ОРЗ). Выраженная гиперемия зева и боли при глотании, сопровождаемые часто осиплостью голоса, наблюдаются более чем у трети больных, нередко являясь дебютными и/или наиболее демонстративными признаками заболевания. Осиплость голоса больше выражена при инфицировании именно Chlamydia pneumoniae. Характерна также гиперемия зева без отечности, впрочем она встречается при многих видах атипичной пневмонии. Преимущественно больных беспокоят заложенность носа, нарушение носового дыхания, умеренные слизистые выделения из носа, осиплость голоса.
Пневмония развивается через 1-4 нед после появления симптомов со стороны верхних дыхательных путей. Заболевание, вызванное C. pneumoniae, у большинства пациентов сопровождается слабо выраженными респираторными симптомами. Температура тела повышается до 38-39 °C, нарастает слабость, беспокоят миалгия, головная боль. Во всех случаях одновременно с лихорадкой возникают сухой или влажный приступообразный кашель, боль в груди. Кашель, чаще скудный, является ведущим симптомом. Лихорадка и малопродуктивный приступообразный кашель наблюдаются в 50-80% случаев. При аускультации даже при легких формах заболевания выслушивают хрипы: вначале – сухие, впоследствии – влажные.
Из осложнений наиболее часты отиты, синуситы, реактивные артриты.
Каких-либо специфических рентгенологических симптомов при пневмонии, вызванной C. рneumoniae, нет. Обычно хламидийная пневмония проявляется в виде единичных субсегментарных инфильтратов в нижних долях легких. Иногда определяется мелкоочаговая (размером 2-3 см), нередко многофокусная инфильтрация. Лобарная инфильтрация, образование полостей в легких и плевральный выпот не типичны для хламидийной пневмонии. Интенсивная инфильтрация, как правило, не характерна, однако острый респираторный дистресс-синдром в ряде случаев все же фиксируется. Плевральный выпот наблюдается у 20-25% пациентов. Свойственны остаточные явления после разрешения пневмонической инфильтрации, которые могут сохраняться более 3 мес.
При исследовании общего анализа крови количество лейкоцитов и лейкоцитарная формула обычно нормальные.
Хламидийная пневмония характеризуется, как правило, нетяжелым, но нередко затяжным течением, и такие больные лечатся амбулаторно. Иногда, даже после адекватной антибиотикотерапии, сохраняются мучительный персистирующий кашель, выраженное недомогание, которые могут беспокоить от нескольких недель до нескольких месяцев. Заболевание также может осложниться развитием синуситов. Тяжелое течение патологии, требующее госпитализации, обычно связано с микст-инфекцией. Несмотря на адекватную антибактериальную терапию, для полного выздоровления необходимо длительное время.
Как уже было сказано выше, серологическая диагностика негоспитальной пневмонии (НП), которая вызвана M. pneumoniae, C. pneumoniae и L. pneumophila, не является обязательным методом исследования. С учетом необходимости двухразового исследования сыворотки крови (в острый период и в период реконвалесценции – через несколько недель от начала заболевания) – это преимущественно эпидемиологический, а не клинический уровень диагностики. Кроме того, много коммерческих тест-систем, которые доступны для диагностики указанных инфекций, характеризуются низкой чувствительностью [2].
Средствами эрадикационной терапии при атипичной пневмонии признаны антимикробные препараты из групп макролидов, фторхинолонов и тетрациклинов. Наиболее предпочтительны среди них макролиды, поскольку могут применяться для терапии новорожденных, детей и беременных, имея при этом меньше всего нежелательных явлений. Из препаратов этой группы наибольшей активностью в отношении хламидий обладают кларитромицин, джозамицин, эритромицин, спирамицин. Также успешно справляются с атипичной инфекцией фторхинолоны (ципрофлоксацин, офлоксацин, левофлоксацин) и тетрациклины, однако прием указанных средств исключается при беременности и печеночной недостаточности.
Наряду с аминопенициллинами и респираторными фторхинолонами макролиды обоснованно заняли свою нишу в терапии больных НП. Кларитромицин (Фромилид) – один из наиболее исследованных макролидов с улучшенными фармакокинетическими свойствами. Это полусинтетический препарат, который относится к 14-членным макролидам; обладает высокой активностью в отношении многих грамположительных бактерий: Streptococcus (включая пневмококки), Staphylococcus (метициллин-чувствительных), Enterococcus, Listeria monocytogenes, Corynebacterium diphtheriae. При этом к кларитромицину чувствительны некоторые грамотрицательные бактерии: Moraxella catarrhalis, Neisseria, Campylobacter jejuni, Helicobacter pylori (активность против последнего микроорганизма выше, чем у других макролидов). Вместе с тем кларитромицин является одним из двух макролидов (наряду с азитромицином), обладающих клинически значимой активностью в отношении Haemophilus influenzae. Приблизительно половина дозы кларитромицина, поступая в организм, метаболизируется в печени с образованием активного метаболита – 14-гидрокси-кларитромицина, который по антибактериальной активности не уступает предшественнику. Активный метаболит 14-гидрокси-кларитромицин также хорошо проникает в жидкости и ткани дыхательной системы, хотя достигаемые при этом концентрации ниже в сравнении с исходным веществом [4]; обладает выраженной активностью в отношении основного возбудителя инфекций дыхательной системы – H. influenzae. Благодаря синергизму со своим активным метаболитом кларитромицин сохраняет высокую активность, даже если уровень препарата в крови несколько ниже минимальной подавляющей концентрации. Данное свойство положительно отличает кларитромицин от большинства других представителей группы макролидов, подавляющее действие которых на H. influenzae, кроме азитромицина, является недостаточным [4-6]. Как и другие макролиды, кларитромицин высокоактивен в отношении атипичных бактерий, таких как Mycoplasma, Ureaplasma, Chlamydia, Legionella, Rickettsia. Максимальная плазменная концентрация достигается менее чем через 3 ч после перорального приема. Кларитромицин легко проникает в ткани и жидкости тела, причем особенно активно накапливается в ткани легких, где его концентрация в 5-6, а в эпителиальных клетках в 20 раз выше, чем в плазме крови [4, 7]. Аналогичные показатели для слизистой носа и ткани миндалин составляют 2-4 раза [4]. Альвеолярные макрофаги накапливают кларитромицин в количествах, превышающих сывороточный уровень в 200-400 раз. Он также концентрируется в клетках иммунной системы [5]. Так, в гранулоцитах содержание кларитромицина в 20-38, а в мононуклеарах в 16-24 раза выше, чем во внеклеточной жидкости [8]. За счет этого возможен транспорт указанного антибиотика непосредственно в очаг воспаления.
Интересно, что при наличии атипичных микобактерий и Pseudomonas aeruginosa кларитромицин применяется в комбинации с другими антимикробными препаратами, значительно повышая эффективность проводимой терапии за счет разрушения биопленок.
В настоящее время существует пролонгированная форма препарата, при которой осуществляется медленное и постепенное высвобождение активного вещества по мере продвижения таблетки по желудочно-кишечному тракту. В связи с этим интенсивное тканевое накопление кларитромицина обеспечивает его постоянное присутствие в высоких концентрациях в очаге инфекции (органах дыхания). Достигая высокой сывороточной концентрации, кларитромицин пролонгированного действия (Фромилид уно) хорошо проникает в ткани, накапливается в них, но при этом и в крови поддерживаются достаточно высокие концентрации препарата. Использование антибиотиков внутрь, особенно пролонгированных форм (Фромилид уно), значительно уменьшает риск распространения бактериальной инфекции, нивелирует потребность в дополнительных затратах (шприцы, спирт и т. п.), минимизирует проявления токсического действия препарата, оптимально для лечения в поликлинических условиях и, что очень важно, повышает комплайенс. Фромилид уно применяется 1 р/сут, обеспечивая высокий терапевтический эффект. Для лечения типичной НП достаточно 7-дневного курса терапии, а при атипичной пневмонии курс лечения может быть продлен до 2-3 нед.
Широкий антимикробный спектр кларитромицина, включающий атипичную флору, S. pneumoniae, H. influenzae, а также наличие пролонгированной формы определяют его востребованность в лечении данной категории пациентов. Кларитромицин является препаратом выбора при этиотропной терапии НП, вызванной C. pneumoniae, L. pneumoniae и M. pneumoniae, а также в случае неэффективности стартовой терапии β-лактамами или при аллергии на них.
Наличие дополнительных свойств (противовоспалительных, иммуномодулирующих, мукорегуляторных) наряду с высокой антибактериальной активностью обеспечивает быстрый регресс симптомов и улучшение состояния больных НП при терапии кларитромицином. У пациентов с атипичной пневмонией макролиды, в частности кларитромицин, являются препаратами выбора [2]. Помимо антибактериального эффекта, обусловленного нарушением синтеза белка на рибосомах бактерий, у кларитромицина имеются выраженные дополнительные противомикробные свойства:
- постантибиотический эффект в отношении некоторых возбудителей (S. pneumoniae, H. influenzae и M. catarrhalis) [9, 10];
- подавление факторов вирулентности Pseudomonas aeruginosa (кларитромицин подавляет у данного возбудителя двигательную активность и способность к формированию биопленок) [11].
Другими особенностями кларитромицина, выделяющими его из ряда макролидов, являются:
- лучшая всасываемость в желудочно-кишечном тракте;
- более высокая кислотоустойчивость, стабильность в кислой среде;
- биодоступность при приеме внутрь до 55%;
- бактерицидный эффект при высокой концентрации препарата.
Таким образом, кларитромицин, обладая широким спектром действия и рядом дополнительных свойств (иммуномодулирующими, противовоспалительными), рекомендован для лечения пациентов как с типичной, так и с атипичной пневмонией. При атипичной пневмонии – это препарат выбора.
Клинический случай
Больная Д., 32 года, заболела 3 нед назад. Заболевание началось с повышения температуры тела до 37,6 °C, першения в горле, осиплости голоса, слабости, недомогания. Отмечала боли в мышцах, была кратковременная диарея. Семейный врач установил диагноз ОРЗ, назначил симптоматическую терапию. Постепенно присоединился приступообразный сухой кашель. По данным медицинской документации, отмечалась гиперемия зева. Над легкими выслушивались единичные сухие хрипы в области ключицы справа. Местная терапия в течение 2 нед (полоскания горла, спреи) эффекта не дала. Субфебрилитет сохранялся, кашель усилился, принял характер надсадного, персистирующего. В связи с отсутствием эффекта от проводимой терапии обратилась к пульмонологу.
Из анамнеза жизни известно, что туберкулезом, вирусными гепатитами, сахарным диабетом, язвенной болезнью желудка и двенадцатиперстной кишки не болела. Оперативные вмешательства, травмы, вредные привычки отрицает.
При физикальном обследовании: состояние средней тяжести, сознание ясное, кожные покровы обычной окраски, видимые слизистые розового цвета, чистые. Частота дыхания – 24/мин. Перкуторно над легкими легочный звук, аускультативно дыхание везикулярное, единичные сухие рассеянные хрипы, исчезающие при покашливании. Тоны сердца ясные, чистые, ритмичные, частота сердечных сокращений – 88/мин, артериальное давление – 125/75 мм рт. ст., живот при пальпации мягкий, безболезненный, печень не пальпируется. Симптом Пастернацкого отрицательный с обеих сторон. Отеки на нижних конечностях отсутствуют. Физиологические отправления в норме.
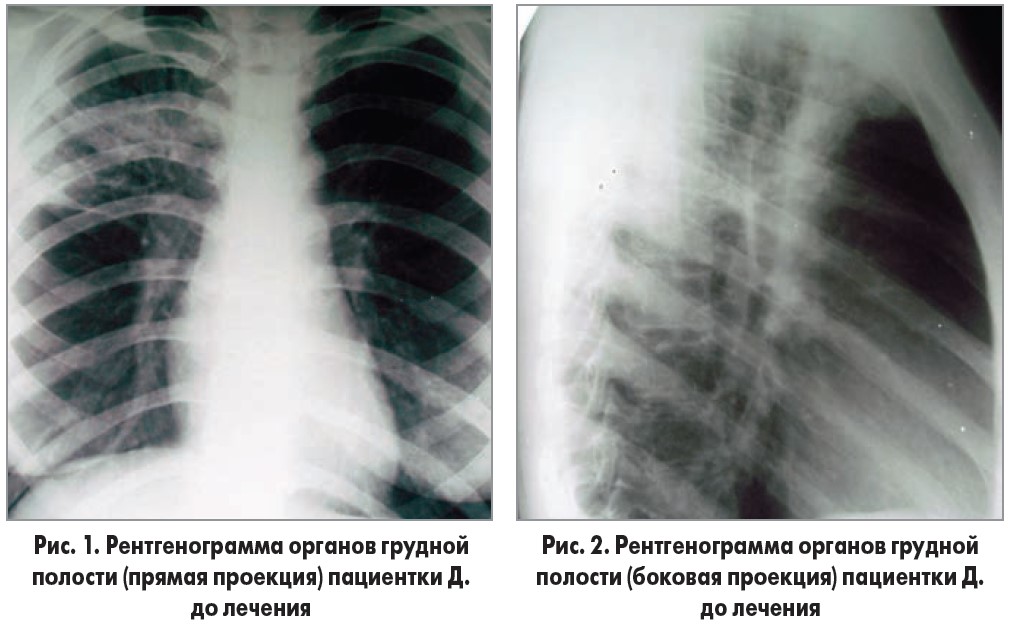
Данные лабораторных и инструментальных исследований. Общий анализ крови: гемоглобин – 132 г/л, эритроциты – 3,9×1012/л, лейкоциты – 8,4×1012/л; лейкоцитарная формула: эозинофилы – 2%, палочкоядерные нейтрофилы – 8%, сегментоядерные нейтрофилы – 65%, моноциты – 5%, лимфоциты – 20%, скорость оседания эритроцитов (СОЭ) – 22 мм/час. На обзорной рентгенограмме органов грудной полости в двух проекциях определяется инфильтрация во втором сегменте верхней доли справа, купола диафрагмы четкие, плевральные синусы свободны, тень сердца в пределах нормы (рис. 1, 2).
На основании жалоб пациентки, анамнеза заболевания, данных объективного, лабораторного и инструментального исследования был установлен диагноз «НП верхней доли правого легкого, легкое течение, первая клиническая группа, дыхательная недостаточность 0 ст.».
Учитывая особенность течения заболевания (начало с респираторных симптомов, субфебрилитет, невыраженность симптоматики, длительный приступообразный надсадный кашель, небольшие изменения на рентгенограмме, невысокий лейкоцитоз), предположили, что у пациентки атипичная пневмония. В качестве антибактериального препарата был выбран Фромилид уно 500 мг 1 р/сут на протяжении 7 дней и амброксол 30 мг 3 р/день в течение 10 дней.
 Через 2 дня температура тела нормализовалась, кашель стал более продуктивным, общее состояние пациентки улучшилось. К 5-му дню нормализовалась аускультативная картина. Общий анализ крови через 10 дней: гемоглобин – 135 г/л, эритроциты – 4,1×1012/л, лейкоциты – 6,2×1012/л; лейкоцитарная формула: эозинофилы – 2%, палочкоядерные нейтрофилы – 6%, сегментоядерные нейтрофилы – 61%, моноциты – 7%, лимфоциты – 24%, СОЭ – 22 мм/час.
Через 2 дня температура тела нормализовалась, кашель стал более продуктивным, общее состояние пациентки улучшилось. К 5-му дню нормализовалась аускультативная картина. Общий анализ крови через 10 дней: гемоглобин – 135 г/л, эритроциты – 4,1×1012/л, лейкоциты – 6,2×1012/л; лейкоцитарная формула: эозинофилы – 2%, палочкоядерные нейтрофилы – 6%, сегментоядерные нейтрофилы – 61%, моноциты – 7%, лимфоциты – 24%, СОЭ – 22 мм/час.
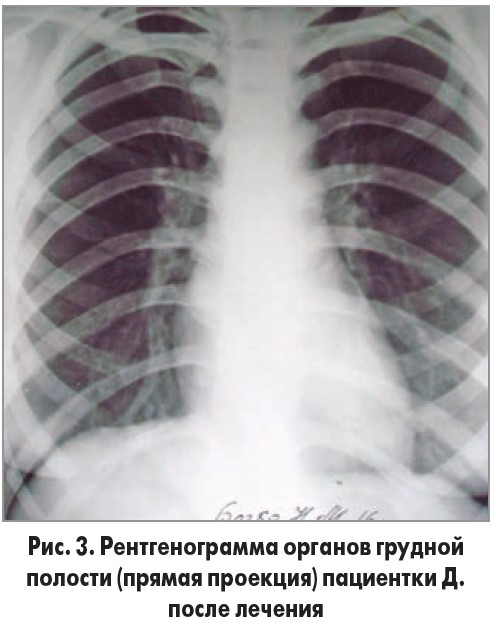
На контрольной рентгенограмме органов грудной полости инфильтрация не определялась (рис. 3).
Учитывая положительную клиническую и рентгенологическую динамику, дальнейшее применение антибиотика было нецелесообразным. При приеме Фромилида уно не наблюдалось побочных эффектов, т. е. препарат оказался эффективным, а пневмония, вероятнее всего, была вызвана атипичной флорой, возможно, M. pneumoniae.
Таким образом, тщательный сбор анамнеза, учет особенностей течения болезни, данные рентгенологического исследования могут подсказать этиологию заболевания и без специальных лабораторных исследований помочь заподозрить атипичную пневмонию. Это позволит эмпирическим путем незамедлительно назначить соответствующий антибиотик. Препаратами выбора в таких ситуациях являются макролиды (например, Фромилид уно). Широкий спектр действия (помимо влияния на атипичную флору, препарат активен и против пневмококка, гемофильной палочки, моракселлы), дополнительные иммуномодулирующие и противовоспалительные свойства, а также возможность приема 1 р/сут делают Фромилид уно привлекательным как для врачей, так и для пациентов.
Список литературы находится в редакции.