11 лютого, 2019
Гиперурикемия: связь с сердечно-сосудистой и почечной патологией
На кардиофоруме Всеукраинской антигипертензивной ассоциации, который проходил 7-8 сентября 2018 г. во Львове, о роли гиперурикемии в патогенезе сердечно-сосудистых (СС) и нефрологических заболеваний, а также возможностях их лечения и профилактике путем назначения уратоснижающей терапии рассказал директор Медицинской клиники Брауншвейга (Германия), член Американского общества нефрологов (ASN) и Европейской ассоциации специалистов в области заболеваний почек (ERA), доктор медицины Ян Кильштайн (Jan Kielstein).
Гиперурикемия – повышенное содержание мочевой кислоты (МК) в крови. Это состояние, которое может по-разному заявлять о себе, например, вызывать подагру или формирование тофусов, но чаще протекает скрыто. Его можно сравнить с айсбергом, верхушку которого мы видим, однако значительно большее число случаев остаются вне поля зрения специалистов. Согласно эпидемиологическим исследованиям, гиперурикемией страдают 25,8% мужчин и 15% женщин.
Гиперурикемия и сердечно-сосудистые заболевания
Гиперурикемия тесно связана с СС-риском. Это было подтверждено в исследовании NHANES, проведенном в США с 1988 по 2002 гг. (n=10956), в котором изучали зависимость между уровнем МК в плазме крови и кардиоваскулярной или общей смертностью. По данным M.C. Odden et al. (2014), результатом стала U-образная кривая, согласно которой наименьшему риску соответствовал уровень МК около 5 мг/дл, а при снижении или повышении данного показателя, соответственно, возрастала вероятность СС-смерти (рис. 1). M.E. Kleber et al. (2015) выявили, что увеличение концентрации МК в плазме на 1 мг/дл повышало риск кардиоваскулярной (относительный риск, ОР 1,77) и внезапной сердечной смерти (ОР 2,41).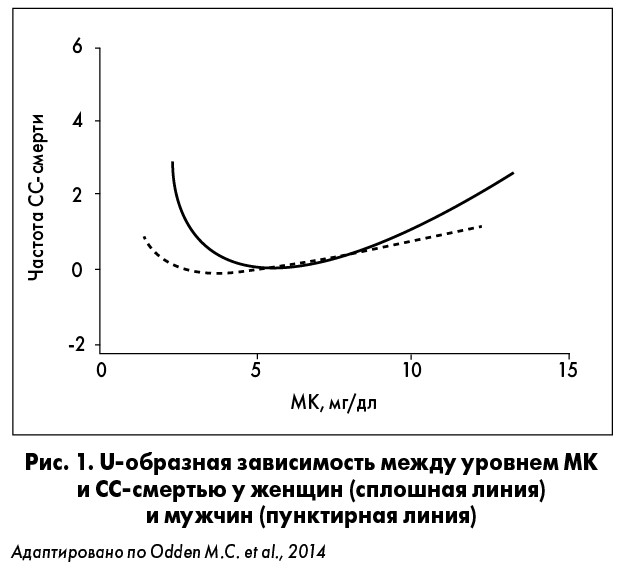
Гиперурикемия – прогностический фактор при хронической сердечной недостаточности (ХСН) и фибрилляции предсердий (ФП). Кроме того, в исследовании при участии 1835 пациентов было показано, что уровень МК является независимым прогностическим показателем смертности у лиц с острой сердечной недостаточностью (СН). Для больных с уровнем МК <6,5 мг/дл четырехлетняя выживаемость составила 62,2%; 6,5-8,3 мг/дл – 61%; 8,3-10,4 мг/дл – 55,1%; ≥10,4 мг/дл – 48,2% (Huang W.-M. et al., 2016). Неблагоприятный прогноз обусловливает целый комплекс факторов, таких как гиперурикемия, СН, нарушение функций почек, а также медикаментозная нагрузка. Важно помнить, что помимо диеты, значительное влияние на уровень сывороточной МК оказывают препараты, в том числе ряд антигипертензивных, гипохолестеринемических, нестероидных противовоспалительных средств. В частности, повышению уровня МК способствует прием некоторых диуретиков, β-блокаторов, ацетилсалициловой кислоты (Borghi C. et al., 2015).
Гиперурикемия и хроническая болезнь почек
Гиперурикемия и подагра тесно связаны с нефрологической дисфункцией, в частности хронической болезнью почек (ХБП). Она входит в топ‑10 причин смерти в США (9-е место), однако среди населения отсутствует понимание распространенности и угроз данной патологии. Согласно базе данных по заболеваниям почек в США (USRDS), ХБП на ранних стадиях страдает порядка 15% популяции, что составляет около 30 млн только среди американцев. Еще миллионы людей находятся в группе риска по развитию ХБП.
Осложнения ХБП изучали в исследовании GCKD, в котором наблюдение за 5217 пациентами с ХБП проводилось на протяжении 10 лет. Было обнаружено, что со снижением расчетной скорости клубочковой фильтрации (СКФ) возрастает риск развития подагры (Jing J. et al., 2015). Она может быть одним из первых проявлений ХБП, поэтому лиц с подагрическими приступами следует обследовать на предмет ХБП.
При ХБП уровень МК в плазме крови может служить прогностическим фактором ряда неблагоприятных исходов. В частности, с ростом данного показателя наблюдается повышение риска необходимости проведения гемодиализа и общей смертности (Tsai C.-W. et al., 2018).
Уратоснижающая терапия: выбираем препарат
В рекомендациях Европейской противоревматической лиги (EULAR) и Американской коллегии ревматологов (ACR) отмечается, что терапевтическая цель у лиц с гиперурикемией и подагрой – достижение уровня сывороточной МК <6,0 мг/дл. Пациентам с тяжелой подагрой рекомендован целевой показатель МК <5 мг/дл, способствующий растворению кристаллов уратов. Уровень сывороточной МК <3 мг/дл длительное время поддерживать не рекомендуется.
Для достижения целевого уровня МК в качестве первой линии рекомендованы ингибиторы ксантиноксидазы – ключевого фермента, участвующего в образовании МК. Сегодня клиницист выбирает между двумя препаратами – аллопуринолом и фебуксостатом. Чем же они отличаются?
Аллопуринол – аналог пурина, неселективный ингибитор ксантиноксидазы, который в течение многих лет был единственным доступным уратоснижающим препаратом. Он ингибирует только редуцированную форму фермента, что снижает его эффективность, и выводится лишь с мочой, что требует коррекции дозы у пациентов с нарушениями функции почек.
В последние годы на смену аллопуринолу во многих странах пришел препарат фебуксостат (Аденурик). Это селективный ингибитор ксантиноксидазы, который, в отличие от аллопуринола, формирует комплекс с обеими формами ксантиноксидазы – редуцированной и оксидированной, что повышает эффективность препарата. Фебуксостат метаболизируется в печени, выводится с мочой и калом, поэтому нет необходимости корректировать его дозу у лиц пожилого возраста, а также пациентов с почечной недостаточностью легкой и средней степени тяжести.
Эффективность и переносимость фебуксостата для лечения гиперурикемии у пациентов с/без подагры изучали в метаанализе, в который были включены 10 исследований (Ye P. et al., 2013). Среди больных, получавших фебуксостат, доля достигших целевого уровня сывороточной МК 6 мг/дл была значительно выше, чем в группе плацебо (отношение шансов 235,73) и среди получавших аллопуринол (отношение шансов 3,14). При этом фебуксостат в дозе 40 мг/сут был эффективнее, чем аллопуринол по 100-300 мг/сут. При повышении дозы фебуксостата с 40 до 80 и 120 мг/сут доля пациентов, достигших целевого уровня МК, также увеличилась и составила 50,9, 71,4 и 82% соответственно. Значимых различий в развитии побочных эффектов в группах фебуксостата и аллопуринола отмечено не было.
Влияние уратоснижающих препаратов на сердечно-сосудистую патологию
Ранее прямую связь между гиперурикемий и артериальной гипертензией (АГ) отрицали: считалось, что повышение уровня МК возникает вследствие нарушения функции почек, приема диуретиков и оксидативного стресса, часто имеющих место при АГ. Однако затем гиперурикемию перестали рассматривать как вторичный феномен при АГ. Было установлено, что данное состояние является независимым прогностическим фактором возникновения АГ, в том числе у пациентов без метаболического синдрома. Повышение уровня МК выявлено у 25-60% лиц с эссенциальной АГ и приблизительно у 90% с недавно развившейся АГ. Также следует упомянуть о рандомизированном двойном слепом плацебо-контролируемом перекрестном исследовании, в котором принимали участие 30 подростков с впервые диагностированной, ранее нелеченой эссенциальной АГ и уровнем сывороточной МК ≥6 мг/дл. В данной когорте применение уратоснижающего препарата привело к снижению АД (Feig D.J. et al., 2008).
На конгрессе Европейского общества кардиологов (ESC) в Мюнхене в августе 2018 г. были представлены результаты трехлетнего исследования FREED, в котором изучали эффективность фебуксостата в предупреждении кардиваскулярных, церебральных и ренальных осложнений у лиц с гиперурикемией. Все 1070 пациентов имели более высокий риск развития указанных патологий. Они были рандомизированы в две группы: первая получала фебуксостат, вторая – аллопуринол (100 мг) при повышении уровня МК. Доза фебукостата пошагово возрастала от 10 до 40 мг/сут в случае отсутствия ответа. Фебуксостат снижал риск наступления первичной конечной точки – смерти в результате церебральных, кардиваскулярных или ренальных осложнений либо по другим причинам: ОР составил 0,75.
В то же время при анализе данных почти 100 тыс. пациентов программы Medicare (США) за период 2008-2013 гг. не было найдено значимых различий во влиянии аллопуринола и фебуксостата на СС-риск у пожилых лиц с подагрой. Во внимание принимали инфаркт миокард, инсульт, впервые развившуяся СН, коронарную реваскуляризацию, смерть по всем причинам (Zhang M. et al., 2018).
Следует также упомянуть рандомизированное исследование LEAF-CHF, которое проводится в настоящее время. В нем принимают участие 200 пациентов из Японии с ХСН и гиперурикемией. Контрольная группа не получает уратоснижающих препаратов, тогда как экспериментальная – фебуксостат исходно по 10 мг/сут, а затем каждые 4 недели доза пошагово возрастает до 20, 40, 60 мг/сут, если уровень МК не снижается <2 мг/дл. Цель исследования – установить, может ли фебуксостат улучшить клинические исходы у лиц с ХСН и гиперурикемией в сравнении с традиционным лечением (Yokota T. et al., 2018).
Уратоснижающая терапия при заболеваниях почек
На сегодняшний день имеется множество данных, подтверждающих роль гиперурикемии в прогрессировании ХБП, а также ренопротекторное действие ингибиторов ксантиноксидазы у пациентов с гиперурикемией (Kung D.H. et al., 2002). Механизмы влияния данного состояния на кровеносные сосуды и органы, богатые сосудами, в частности почки, представлены на рисунке 2.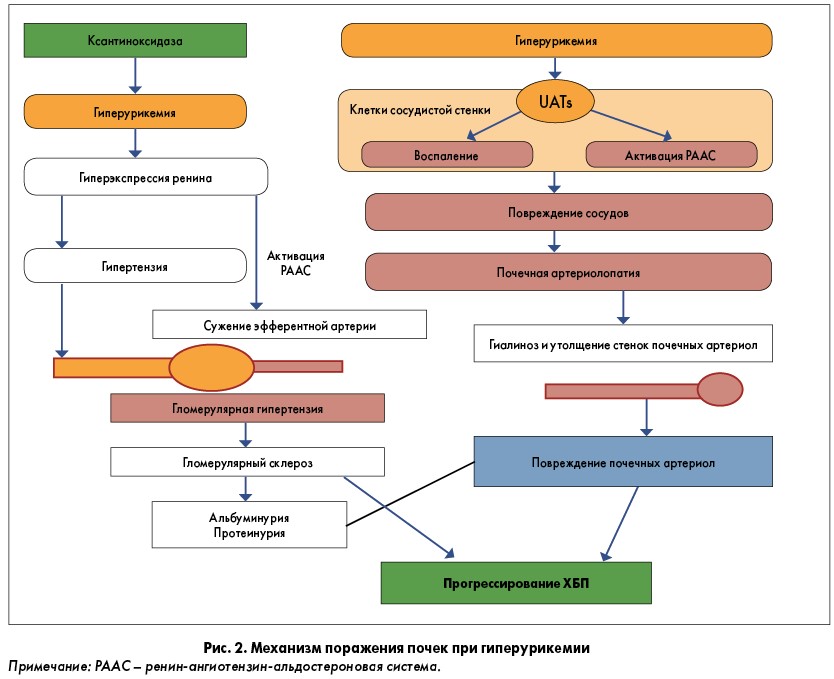
Метаанализ 16 исследований, охватывающих 1211 пациентов с ХБП, показал, что уратоснижающая терапия уменьшает на 55% ОР развития почечной недостаточности и на 60% – риск СС-событий, хотя не оказывает значимого влияния на общую смертность. Медикаментозное снижение уровня МК также замедляет темпы ухудшения показателей СКФ, протеинурии и альбуминурии (Su X. et al., 2017).
 Для пациентов с почечной дисфункцией легкой и средней степени тяжести оптимальным уратоснижающим средством является фебуксостат. Так, при использовании препарата у пациентов с ХБП на стадии 3 и 4, а также бессимптомной гиперурикемией в течение 6 месяцев удалось добиться замедления темпов снижения СКФ в сравнении с плацебо (Sircar D. et al., 2015). В исследовании A. Yamaguchi et al. (2017) терапия фебуксостатом также эффективно контролировала уровень МК у больных на любой стадии ХБП (n=232). При этом у пациентов, у которых получилось достичь целевого уровня МК <6,0 мг/дл, препарат обеспечивал ренопротекторный эффект – способствовал повышению значений СКФ.
Для пациентов с почечной дисфункцией легкой и средней степени тяжести оптимальным уратоснижающим средством является фебуксостат. Так, при использовании препарата у пациентов с ХБП на стадии 3 и 4, а также бессимптомной гиперурикемией в течение 6 месяцев удалось добиться замедления темпов снижения СКФ в сравнении с плацебо (Sircar D. et al., 2015). В исследовании A. Yamaguchi et al. (2017) терапия фебуксостатом также эффективно контролировала уровень МК у больных на любой стадии ХБП (n=232). При этом у пациентов, у которых получилось достичь целевого уровня МК <6,0 мг/дл, препарат обеспечивал ренопротекторный эффект – способствовал повышению значений СКФ.
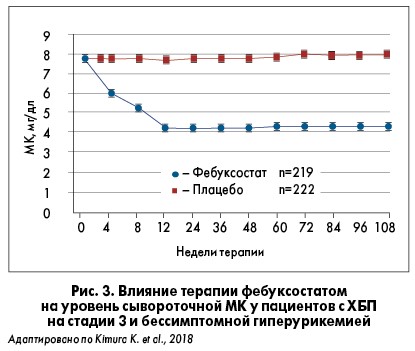
В августе 2018 г. были опубликованы результаты нового исследования, в котором также изучался эффект фебуксостата у лиц с ХБП на стадии 3 и бессимптомной гиперурикемией (Kimura K. et al., 2018). В рамках наблюдения 443 пациента были рандомизированы в две группы: первая получала фебуксостат, вторая – плацебо. Препарат использовали в нагрузочной дозе 10 мг/сут на 1-4-й неделе, 20 мг/сут – 5-7-й неделе и в поддерживающей 40 мг/сут – 8-18-й неделе исследования. Уровень МК у больных, получавших фебуксостат, снижался и достиг плато (4 мг/дл) на 12-й неделе (рис. 3).
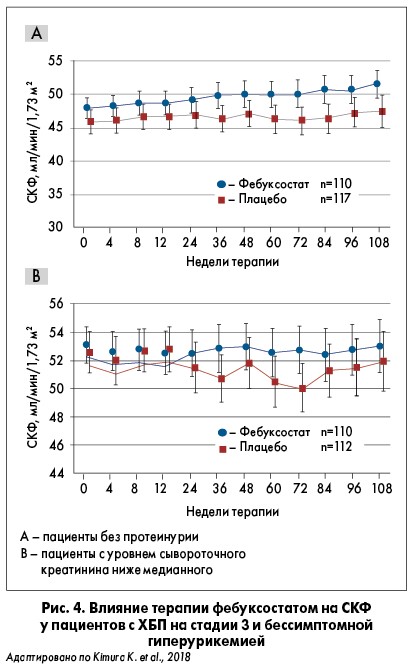 Следует отметить, что при приеме аллопуринола подобного эффекта можно было бы добиться лишь при дозе 300 мг/сут, которая не может быть назначена больному ХБП. Кроме того, в исследовании частота развития подагры в группе фебуксостата была значительно ниже (0,91%), чем в контрольной (5,86%). Особых различий в изменениях СКФ у пациентов обеих групп не отмечено. Однако, как показали K. Kimura et al. (2018), явное ренопротекторное действие фебуксостата в сравнении с плацебо выявлено при анализе подгрупп, а именно для лиц без протеинурии и тех, у кого сывороточный уровень креатинина был ниже медианного (рис. 4). Для этих подгрупп пациентов назначение фебуксостата имело очевидные преимущества.
Следует отметить, что при приеме аллопуринола подобного эффекта можно было бы добиться лишь при дозе 300 мг/сут, которая не может быть назначена больному ХБП. Кроме того, в исследовании частота развития подагры в группе фебуксостата была значительно ниже (0,91%), чем в контрольной (5,86%). Особых различий в изменениях СКФ у пациентов обеих групп не отмечено. Однако, как показали K. Kimura et al. (2018), явное ренопротекторное действие фебуксостата в сравнении с плацебо выявлено при анализе подгрупп, а именно для лиц без протеинурии и тех, у кого сывороточный уровень креатинина был ниже медианного (рис. 4). Для этих подгрупп пациентов назначение фебуксостата имело очевидные преимущества.
В упомянутом выше исследовании FREED в качестве вторичной конечной точки рассматривали не только смерть, но и ряд кардиоваскулярных и нефрологических заболеваний. Важно отметить, что в обеих группах пациентов чаще всего наблюдались поражения почек, и, что важно, именно для данной патологии фебуксостат показал наибольшее снижение риска развития: ОР составил 0,745.
В заключение следует отметить, что определение уровня МК сыворотки может быть рекомендовано всем пациентам с АГ, ХСН и другими СС-заболеваниями. Назначение фебуксостата лицам с гиперурикемией обеспечит не только эффективное снижение уровня МК, но также ренопротекторное и вазопротекторное действие.
У фебуксостата также очевидны преимущества, которые касаются удобства применения: препарат принимают 1 раз в сутки. Кроме того, одновременное использование фебуксостата, в частности, с нестероидными противовоспалительными средствами, гипотиазидом и варфарином не требует коррекции дозы. Это важный аспект, поскольку у пациентов с гиперурикемией часто присутствует коморбидная патология, требующая соответствующего лечения.
Справка ЗУ
В Украине и Европе фебуксостат выпускается под торговой маркой Аденурік®, разработанной компанией «Берлин-Хеми/А. Менарини Украина ГмбХ» для коррекции хронической гиперурикемии при состояних, которые сопровождаются отложением кристаллов уратов (при наличии тофусов и/или подагрического артрита, в том числе в анамнезе).
Подготовила Татьяна Ткаченко
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 5 (60) листопад 2018 р..


