2 квітня, 2019
Регуляция фосфорно-кальциевого обмена и методы коррекции гиперфосфатемии у больных хронической болезнью почек
 У пациентов с хронической болезнью почек (ХБП) отмечается высокая распространенность сердечно-сосудистых заболеваний (ССЗ), отражающая в определенной мере наличие традиционных факторов риска. Отличительный признак течения ССЗ при ХБП – особенности атеросклеротических изменений с увеличением воспалительных медиаторов и наличием кальциноза сосудов. Сосудистый кальциноз (СК) – одна из основных причин смерти при ХБП. Кроме традиционных факторов риска, несколько новых, таких как нарушения минерального обмена, избыток фибробластов‑23 (FGF23) и недостаток белка Klotho, обусловливают инициирование и прогрессирование СК при ХБП.
У пациентов с хронической болезнью почек (ХБП) отмечается высокая распространенность сердечно-сосудистых заболеваний (ССЗ), отражающая в определенной мере наличие традиционных факторов риска. Отличительный признак течения ССЗ при ХБП – особенности атеросклеротических изменений с увеличением воспалительных медиаторов и наличием кальциноза сосудов. Сосудистый кальциноз (СК) – одна из основных причин смерти при ХБП. Кроме традиционных факторов риска, несколько новых, таких как нарушения минерального обмена, избыток фибробластов‑23 (FGF23) и недостаток белка Klotho, обусловливают инициирование и прогрессирование СК при ХБП.
В последние годы при изучении факторов риска кардиоваскулярных событий (КВС) большое внимание уделяется нарушениям фосфорно-кальциевого обмена, однако терапевтические вмешательства, которые минимизируют развитие КВС у больных с ХБП, в основном ограничивались статинами, что определялось дизайном многоцентровых клинических испытаний. Данные доказательной медицины относительно других доступных терапевтических мер практически отсутствуют в связи с исключением пациентов с ХБП из многоцентровых исследований, посвященных изучению ССЗ. Изучение влияния фосфатбиндеров на развитие КВС у больных ХБП не показало значительных результатов, и в настоящее время внимание разработчиков лекарственных средств направлено на синтез препаратов, оказывающих влияние на котранспортеры фосфора в кишечнике и почке. Многоцентровые исследования на эту тему еще не закончены, а вместе с тем в арсенале украинских врачей имеются препараты, уже зарекомендовавшие себя при коррекции определенных факторов риска КВС. К ним относится никотиновая кислота, которая в организме человека превращается в никотинамид. В обзоре представлены некоторые результаты нашего пилотного исследования по изучению влияния никотиновой кислоты на фосфорно-кальциевый обмен у больных диабетической нефропатией.
Количество больных ХБП во всем мире уже приближается к 500 млн, а основной причиной его терминальной стадии в большинстве развитых стран в настоящее время является сахарный диабет (СД). Распространенность последнего в мире достигла эпидемических размеров; к 2040 году предполагается увеличение количества таких больных до 642 млн [46]. Согласно данным Американской диабетической ассоциации, у 40% больных СД развивается диабетическая нефропатия [7], которая у многих из них будет прогрессировать до терминальной стадии ХБП [43]. Однако известно, что пациенты с ХБП чаще умирают от сердечно-сосудистых причин, чем от почечной недостаточности [44] – у таких пациентов почти в 20 раз выше риск КВС по сравнению с теми, у кого расчетная скорость клубочковой фильтрации (СКФ) составляет 60 мл/мин на 1,73 м2. Кроме того, для пациентов с ХБП, еще не требующих почечной заместительной терапии, уровень развивающихся КВС намного выше, чем у лиц, достигающих терминальной стадии почечной недостаточности и требующих почечной заместительной терапии. При этом общепринятые факторы сердечно-сосудистого риска не объясняют высокий уровень смертности от КВС при таком сочетании [1].
Патогенез васкулопатии при ХБП
СК при ХБП в основном представлен медиальным артериосклерозом, известным как склероз Менкеберга (Monckeberg’s arteriosclerosis), при котором аморфный минерал формируется в медиальном слое сосудов [40]. Полагают, что ускоренное развитие повреждений сосудистой стенки у больных ХБП связано с несколькими механизмами, которые приводят к развитию у них КВС. Одними из чрезвычайно важных составляющих патогенеза осложнений болезней почек являются нарушения минерального обмена [15]. После того как было установлено, что минеральные и скелетные нарушения, сопутствующие почечной недостаточности, являются важными компонентами ССЗ и высокой летальности у больных ХБП, в 2006 г. был принят термин Chronic kidney diseasemineral and bone disorder (CKD-MBD-синдром) – синдром минеральных и костных нарушений при хронической болезни почек [48]. Этот синдром предполагает наличие:
- биохимических изменений минерального обмена;
- нарушения ремоделирования костей;
- внескелетного кальциноза.
Нарушения развиваются при снижении гломерулярной фильтрации более чем на 40%. При определении концепции синдрома CKD-MBD, связанной с изучением сердечно-сосудистых факторов риска, учитывают три новых признака [28]:
- изменение содержания фосфора;
- отклонения в содержании фактора роста FGF23 и белка α-Klotho (Klotho);
- наличие СК.
Регуляция обмена фосфора у здоровых лиц
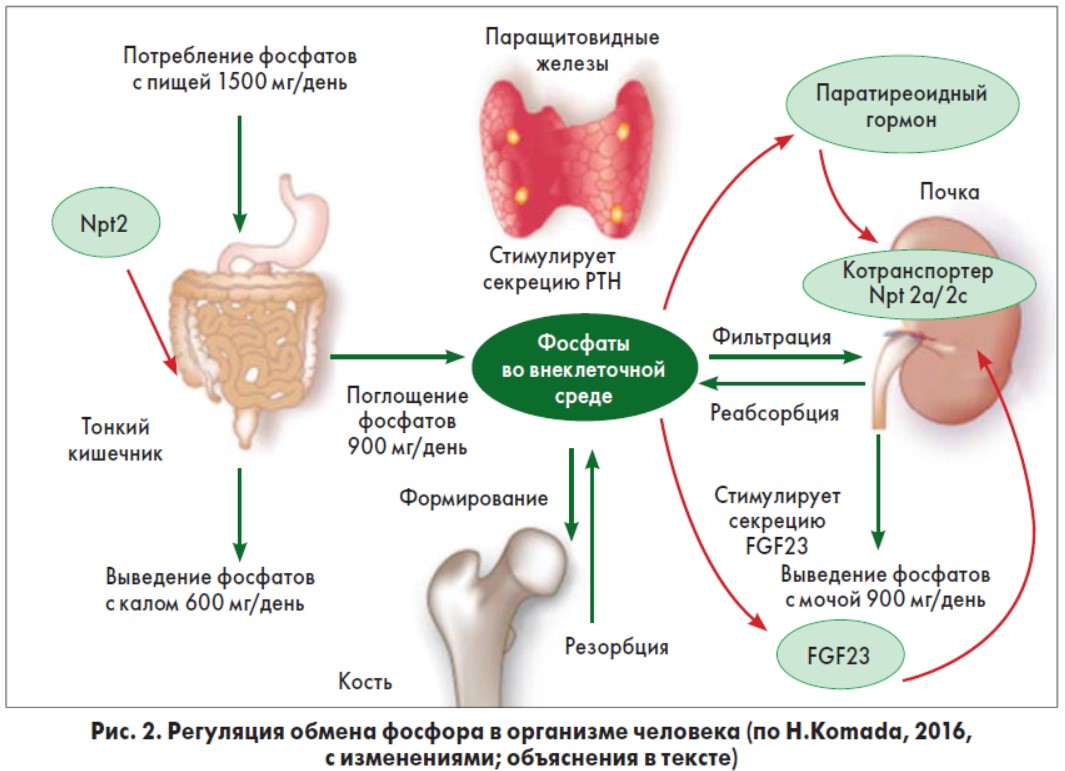
Фосфор в форме неорганического фосфата является макроэлементом, существенным для множества клеточных функций, включая структуру, энергетическую продуктивность, метаболические проводящие пути и сигнальную систему. Комплексная система, включающая диету, полиорганную перекрестную связь, гормоны и другие факторы, координирует регуляцию фосфатов и удерживает серологические уровни в пределах нормального диапазона: 2,48-4,65 мг/ дл для взрослых. У человека 85% всех фосфатов находится в костях и зубах, 10-15% – в мягких тканях и <1% – во внеклеточных жидкостях. Поддержание нормального серологического уровня фосфатов зависит от абсорбции в кишке, реабсорбции и экскреции почками, а также от потоков между внеклеточными и скелетными пулами (рис. 1).
Главными регуляторами обмена фосфатов являются три гормона [11]:
- паратиреоидный (parathyroid hormone, PTH);
- кальцитриол;
- FGF23 – мощный фосфатурический гликопротеин, секретируемый остеобластами и остеоцитами, который связывается с рецептором фактора роста фибробластов‑1 (fibroblast growth factor receptor 1, FGFR1) в присутствии его корецептора Klotho.
Поддержание нормальных серологических уровней фосфатов зависит от абсорбции диетического фосфата в кишке, повторной абсорбции и экскреции фосфата в почках, а также потока фосфатов между внеклеточными и скелетными пулами. Традиционная «западная диета» обеспечивает приблизительно 20 мг/кг/сут фосфата, из которого приблизительно 13 мг/кг/сут поглощаются в проксимальной кишке (главным образом в тощей кишке) и приблизительно 7 мг/кг/сут выводятся с калом. В кишечнике диетический фосфат поглощается путем пассивной параклеточной диффузии (управляемой высокой внутриполостной концентрацией фосфатов) и активным переносом фосфата с помощью котранспортера Npt2b на внутриполостной стороне энтероцитов (регулируемым диетическим фосфатом, кальцитриолом и FGF23). Поглощенный фосфат поступает во внеклеточную жидкость и доставляется как в скелетный пул, так и из него при необходимости (приблизительно 3 мг/кг/сут). Фосфат свободно проникает в гломерулы и повторно реабсорбируется через почечные натрий-фосфатные котранспортеры 2-го типа Npt2a и Npt2c, которые экспрессируются на внутриполостной стороне эпителиальных клеток проксимальных канальцев. Нарушения обмена фосфора развиваются параллельно с ухудшением функции почек.
Нарушения обмена фосфатов у больных ХБП
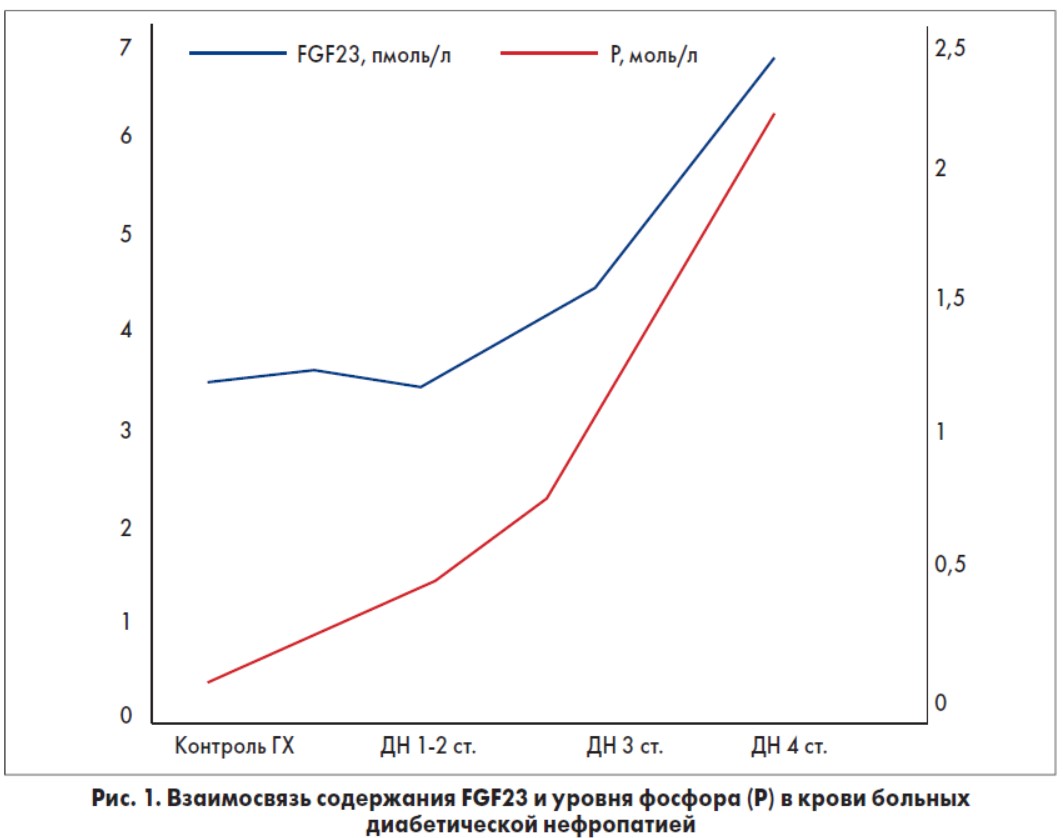
Для поддержания суточного объема фосфатов требуется, чтобы их количество, которое поступает во внеклеточную жидкость, равнялось количеству, которое экскретируется с мочой. Установлено, что канальцевая повторная абсорбция фосфатов уменьшается пропорционально тяжести ХБП. При нормальной СКФ (120 мл/мин) экскретируется приблизительно 10% фильтрованного фосфата, тогда как при очень низкой СКФ (<20 мл/мин) экскреция фосфатов в нефроне увеличивается приблизительно на 80-90%. Эпидемиологические исследования показали, что более высокие уровни фосфатов или FGF23 в сыворотке являются предикторами более быстрого снижения почечной функции в популяции лиц с ХБП [31]. Эти данные позволяют предположить, что высокое потребление фосфатов при сокращенном числе нефронов может закончиться повышением концентрации внутриканальцевых фосфатов, что индуцирует канальцевое повреждение и почечный фиброз. В настоящее время признается также, что преждевременное старение связано с тяжелой гиперфосфатемией в результате сниженной функции системы FGF23- Klotho. Следует отметить, однако, что, несмотря на признание важности контроля содержания фосфатов при ХБП, не решен вопрос относительно исследований баланса традиционного питания. В недавнем исследовании K.M. Hill и соавт. (2013) установлено, что у ряда пациентов с ХБП 3 стадии фосфатный баланс оставался в целом нейтральным [27]. Эти данные подчеркивают тот факт, что многие факторы (в том числе FGF23 и Klotho, как обсуждается ниже) играют определенную роль в комплексном характере фосфатного гомеостаза. Предполагается, что FGF23 является ранним биомаркером патологического минерального обмена при CKD. По нашим данным (рис. 1), при повышении уровня фосфатов повышается и содержание FGF23, причем уже на ранних этапах ХБП.
Связь между гиперфосфатемией и повышенным риском смерти у больных ХБП
Имеющиеся в настоящее время результаты исследований показали связь между более высокими серологическими уровнями фосфатов и плохими клиническими результатами у больных ХБП на додиализной стадии [20]. Эпидемиологическими исследованиями в общей популяции также выявлена связь серологических фосфатов с сердечно-сосудистыми событиями и СК [23]. Однако необходимо отметить, что серологические уровни фосфатов в этой популяции, связанные с неблагоприятными результатами, находятся в пределах нормальных значений (или только немного превышают их), и они намного ниже, чем те, которые могут индуцировать патологический кальциноз в экспериментальных моделях. Эти данные можно объяснить следующим образом.
Во-первых, незначительное повышение серологического уровня фосфатов может отражать повышение внутриканальцевой концентрации фосфатов, которая может вызвать повреждение почек, как описано ранее. В клинике это возможно, потому что сниженная почечная функция – сильный предиктор летальности и сердечно-сосудистых событий.
Во-вторых, возможно, что единичное измерение серологических фосфатов не дает полной картины фосфатного баланса и связанного с ним риска кальциноза. В пользу этого свидетельствует то, что серологический уровень кальцийпротеиновых частиц, потенциального маркера склонности к кальцинозу, начинает повышаться у больных ХБП еще до появления гиперфосфатемии [62].
В-третьих, гомеостатические реакции, направленные на сохранение фосфатного баланса, могут быть ответственны за связь между более высокими серологическими уровнями фосфатов и неблагоприятными результатами.
По нашим данным и данным литературы, имеются доказательства причинной связи между уровнем FGF23, развитием гипертрофии миокарда левого желудочка и фиброза миокарда с последующими нарушениями сердечного ритма [4, 8]. Кроме того, как показали многие наблюдательные исследования, одним из наиболее вероятных механизмов, связывающих гиперфосфатемию с более высокими рисками летальности, является дисфункция сосудистого эндотелия у больных ХБП [3]. Установлено также, что повышение концентрации внеклеточных фосфатов вызывает оксидантный стресс митохондрий, увеличивая их мембранный потенциал, приводя к активации каспаз с последующей индукцией апоптоза [51]. По нашим данным, высокие уровни фосфатов прямо индуцируют системное воспаление, которое может вызвать ускоренное старение и СК [5]. Эти результаты согласуются с данными S. Yamada и соавт. (2014), которые показали, что высокие уровни фосфатов индуцируют не только апоптоз клеток эндотелия, нарушая целостность его монослоя, но также апоптоз гладкомышечных сосудистых клеток, что, в свою очередь, по данным R. Jimbo (2014), запускает развитие СК [35]. Высокие уровни фосфатов также способствуют неблагоприятным результатам вследствие повышения уровней FGF23 и паратгормона (РТН) [9, 26]. Согласно результатам ряда американских исследований, повышение серологических уровней фосфатов с возрастанием сердечно-сосудистого риска у лиц без ХБП [19] обусловлено тем, что содержание фосфора в американских продуктах продолжает повышаться и коррелирует с более частым использованием фосфатных добавок. Последние представляют собой главным образом неорганические фосфатные соли, которые быстро всасываются в кишечнике и обладают высокой биодоступностью [14].
Прогностическое значение FGF23 в развитии кардиоваскулярных событий
В литературе было много споров относительно того, является ли FGF23 «первичным импульсом» в развитии аномального минерального обмена при ХБП, однако факт остается фактом – ретенция фосфатов является движущей силой для повышения содержания FGF23.
FGF23 – вырабатывающийся в остеобластах и остеоцитах костей фосфатурический гормон, который может стать полезным биомаркером для идентификации пациентов с высоким риском КВС при хронических и острых заболеваниях почек.
Несмотря на то что остеоциты – самый обильный тип костных клеток, их роль как эндокринных клеток была установлена лишь недавно. Остеоциты экспрессируют несколько молекул, которые включены в фосфатный метаболизм, такие как FGF23, фосфат-регулирующий ген с гомологией к эндопептидазам на X-хромосоме (PHEX), матричный внеклеточный фосфогликопротеин (MEPE) и белок дентинового матрикса 1 (DMP-1) [18]. Исследования in vitro показали прямое влияние фосфатов на FGF23- клетки линии IDGSW3 (Immortomouse/Dmp1GFPSW3), которые дифференцируются из остеобластов в остеоцитарноподобные клетки и относительно обильно выделяют FGF23 через 3-5 нед культивирования [43, 66]. N. Ito и соавт. (2013) сообщили, что высокие концентрации фосфатов повышают активность мРНК FGF23 в этих клетках [32]. Установлено, что FGF23 совместно с PTH и кальцитриолом (1,25(OH)2D3) – активной формой витамина D – является главным регулятором фосфатного гомеостаза. В работе L.F. Bonewald (2011) показано, что остеоцит лакуноканальцевой сети может функционировать как клетка эндокринной системы, воздействуя на отдаленные органы. Так, в почках FGF23 ингибирует фосфорно-натриевые котранспортеры 2a и 2c и таким образом увеличивает экскрецию фосфатов с мочой, а PTH и кальцитриол увеличивают экспрессию FGF23 [12]. Таким образом, формируется несколько петель противосвязи между тремя главными регуляторами фосфатного метаболизма (рис. 2).
Внимание исследователей к роли FGF23 было привлечено еще в 2008 г., когда O. Gutierrez и соавт. впервые сообщили о повышении риска летальности за год по результатам большого проспективного исследования ArMORR с участием более чем 10 000 пациентов с терминальной стадией почечной недостаточности, которым начали проводить гемодиализ. B 2010 г. D. Parker и соавт. показали, что независимо от уровней фосфатов почти 6-кратное повышение риска смерти было отмечено при самой высокой квартили уровня FGF23 (>4010 ОЕ/мл) по сравнению с самым низким его уровнем (<1090 ОЕ/мл), и эта взаимосвязь была линейной. В этом исследовании было установлено, что у чернокожих пациентов уровни FGF23 были значительно ниже, но болезнь коронарных артерий и уровень FGF23 были также связаны с более высоким риском летальности и сердечно-сосудистых событий [53]. Такая связь оставалась значимой и после учета традиционных факторов риска КВС, содержания С-реактивного белка и почечной функции.
С этими данными согласуются результаты исследования Ludwigshafen Risk and Cardiovascular Health Study (LURIC), в рамках которого почти 3 тыс пациентов общей популяции была произведена коронарография (средний возраст участников – 63±10 лет). У этих пациентов уровни FGF23 были независимыми предикторами смерти от всех причин и сердечно-сосудистой летальности при наблюдении в течение 10 лет. Средние серологические уровни FGF23 составили 54 (40-78) ОЕ/мл. Согласование по полу и возрасту показало, что при повышении FGF23 смертность от всех причин и сердечно-сосудистая летальность были выше в 2,5 раза. Эта связь была сильной и не зависимой от других сердечно-сосудистых факторов риска и содержания фосфатов в сыворотке [13]. Даже в общей популяции уровни FGF23 связаны со смертью, ССЗ и сердечной недостаточностью. Более 3100 лиц 65-летнего возраста наблюдали в течение 10 лет. Было зарегистрировано 1730 смертей от всех причин, 697 случаев смерти от сердечной недостаточности и 797 КВС. Высокие уровни FGF23 были отмечены при каждом событии, но связь была сильнее при ХБП (n=1128). В этой подгруппе по сравнению с самыми низкими значениями самый высокий уровень FGF23 являлся предиктором плохого прогноза: для смерти от всех причин он составил 1,9; для сердечной недостаточности – также 1,9 и для КВС – 1,5, в то время как в группе без ХБП – 1,3 для летальности, 1,4 – для сердечной недостаточности и 1,1 – для КВС [34].
В другом большом наблюдательном исследовании Homocysteine in Kidney and EndStage Renal Disease (HOST) у 1099 пациентов с 4-5 стадией ХБП было выявлено, что FGF23 является независимым фактором риска сердечно-сосудистых событий, инициирования диализа и смертности от всех причин [36]. По данным M.A.I. Mirza (2011), FGF23 связан с массой тела и дислипидемией [47], а также с резистентностью к инсулину при ХБП [24]. Кроме того, уровни FGF23 были выше при ожирении и снижались при уменьшении массы тела [22]. Недавно доказано также, что FGF23 ингибирует экстраренальную активацию витамина D и подавляет синтез антимикробной молекулы LL37 в периферической крови мононуклеарными моноцитами [10]. Это может привести к повышению чувствительности больных ХБП к инфекциям [16].
Таким образом, имеются различные механизмы, связывающие физиологическую реакцию для сохранения фосфатного гомеостаза с неблагоприятными клиническими результатами при ХБП. Накопленные доказательства предполагают, что FGF23 – решающий фактор в развитии СКD-МBD, а высокий уровень FGF23 связан с другими осложнениями, такими как фибрилляция предсердий, сердечная недостаточность и СК.
Роль белка Klotho в регуляции фосфорно-кальциевого обмена
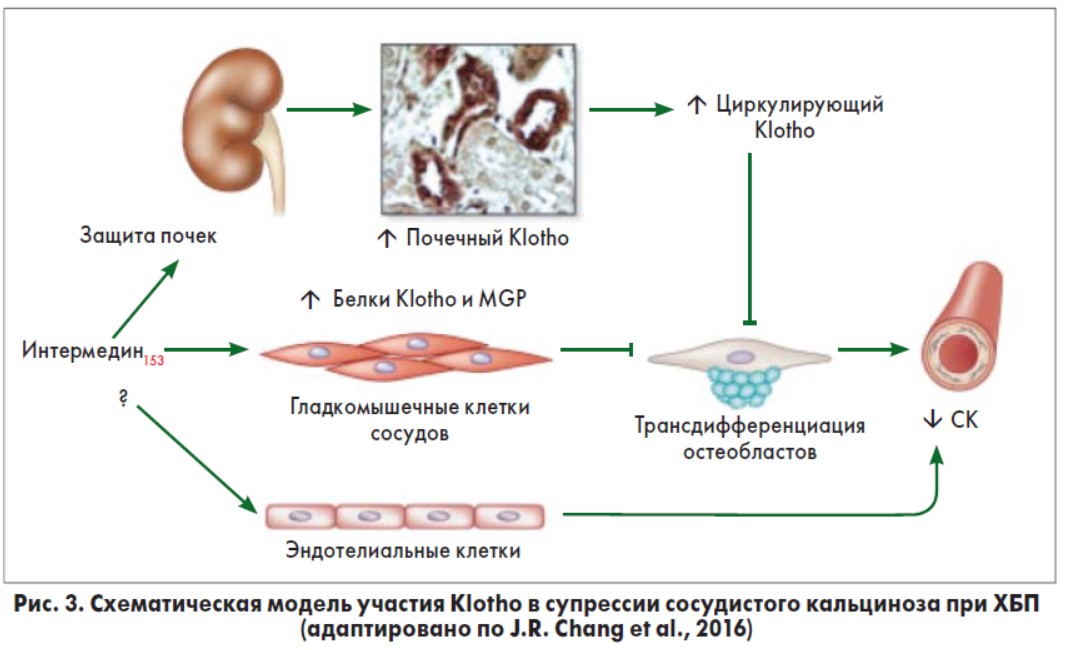
В почечных клетках FGF23 связывается с комплексом рецепторов FGF/Klotho [37], оказывая влияние на почечные проксимальные и дистальные канальцы Klotho-зависимым путем. Альфа-Klotho представляет собой трансмембранный белок с массой 130 кДа, который первоначально был идентифицирован как фактор антистарения, но теперь признается «ключевым игроком» в гомеостазе кальция и фосфатов. Растворимая форма Klotho, обладающая эндокринными и физиологическими эффектами и действующая независимо от FGF23, обнаруживается в крови, моче и цереброспинальной жидкости. Растворимый Klotho образуется путем протеолитического отщепления его внеклеточного домена от трансмембранной формы, при этом почки считаются основным источником растворимого Klotho [6]. J.R. Chang и соавт. (2016) обнаружили, что содержание Klotho было снижено в кальцинированных гладкомышечных клетках сосудов, и такое снижение предотвращалось под влиянием меланоцитостимулирующего гормона интермедина (IMD153) (рис. 3) [15].
IMD153 предохраняет сосудистую сеть от кальциноза при ХБП прямыми и косвенными воздействиями. Косвенная профилактика СК определяется ролью IMD153 в замедлении прогрессирования ХБП, улучшении почечной экспрессии Klotho и, следовательно, повышении уровня плазменного Klotho при ХБП. IMD153 прямо стимулирует Klotho и матриксный белок (MGP) в сосудистых гладкомышечных клетках. Повышение уровня Klotho блокирует трансдифференциацию сосудистых гладкомышечных клеток в остеобласты и ингибирует СК. Впрочем, может ли IMD153 прямо предохранять эндотелий от уремических токсинов, высоких уровней фосфатов и предотвратить СК, еще необходимо исследовать.
Klotho действует как непосредственно на кальциевые каналы и транспортеры фосфатов (растворимая форма Klotho), так и косвенно, в качестве мембранного кофактора, преобразующего FGFR1 в специфический рецептор для FGF23. Экспрессия мембраносвязанного Klotho, следовательно, определяет тканевую специфичность функции FGF23. Klotho экспрессируется в большом количестве в почках и в разной степени в других тканях, в том числе в гипофизе, поджелудочной железе, яичниках, семенниках, плаценте, сосудистом сплетении головного мозга и аорте [55]. Было много споров по поводу наличия Klotho в сосудистой системе. В ряде исследований показано наличие [21] или отсутствие [45] эндогенного Klotho в сосудистой сети. Эти расхождения вполне могут быть вызваны условиями эксперимента, подготовки проб или, скорее, вида антител, используемых для анализа [39].
Недавнее исследование может положить конец спорам о выделении Klotho в сосудистую систему. Группа K. Lim et al. (2015) первой использовала последнее поколение методов, ориентированных на протеомический анализ с использованием параллельного мониторинга реакции на основе антител для изучения распределения и экспрессии Klotho в тканях человека с использованием масс-спектрометрии высокого разрешения [41]. Важно отметить, что этот метод позволяет различать мембраносвязанный и растворимый Klotho. Авторы подтвердили наличие мембраносвязанного Klotho в человеческой аорте, эпигастральной и почечных артериях.
Klotho может быть одним из самых ранних биомаркеров острого повреждения почек – в организме таких пациентов уровни растворимого Klotho были снижены [42]. В другом исследовании экспрессия почечного Klotho снижалась у больных с острой почечной недостаточностью, в зависимости от тяжести заболевания, независимо от этиологии, а низкая экспрессия Klotho была связана с плохим краткосрочным исходом [59]. Поэтому снижение содержания Klotho может быть ключевым патологическим признаком при развитии и прогрессировании ХБП.
ХБП, как правило, считается состоянием с острым дефицитом Klotho, и снижение экспрессии Klotho в почках является одним из самых ранних изменений, наблюдаемых при ХБП [52]. На поздних стадиях ХПН резистентность к FGF23 объясняется пониженной экспрессией рецепторного комплекса Klotho FGFRl к паратгормону в почках и аорте [40].
Методы коррекции нарушений фосфорно-кальциевого обмена у пациентов с ХБП
Традиционные факторы риска КВС, такие как высокий уровень артериального давления (АД) и дислипидемия, сохраняют свою значимость и при ХБП. В последние годы отмечается прогресс в оценке вмешательств на развитие КВС при ХБП. Недавними руководствами Kidney Disease: Improving Global Outcomes (KDIGO) по контролю АД [64] и коррекции нарушения липидного обмена [63] рекомендованы основанные на доказательствах стратегии лечения. Они включают блокаду ренин-ангиотензиновой системы с достижением АД <130/80 мм рт. ст. у больных с СД и альбуминурией (соотношение альбумина и креатинина в моче >3 мг/моль, или >30 мг/г) наряду с лечением гиперлипидемии статинами с/без эзетимиба при ХБП. Однако имеющиеся в настоящее время в арсенале врача лекарственные средства для профилактики сердечно-сосудистых осложнений у больных ХБП не обеспечивают достаточного эффекта. Так, 4D-исследование продемонстрировало, что понижение содержания холестерола липопротеинов низкой плотности аторвастатином не имело статистически достоверного влияния на развитие КВС [65]. Поэтому с учетом влияния таких осложнений ХБП, как нарушение минерального обмена, анемия и задержка жидкости, в развитии широкого распространения КВС при ХБП необходимы дальнейшие исследования по поиску эффективных препаратов и разработке новых терапевтических технологий.
Множество новых фактов подтверждают, что повышение уровней FGF23 и РТН ответственно за неблагоприятные эффекты избыточного содержания фосфатов, но ингибирование этих компенсационных механизмов клинически не выполнимо, потому что это приводит к опасным изменениям в минеральном обмене [38, 61].
Таким образом, адекватный подход мог бы заключаться в диетических ограничениях фосфатов и назначении фосфатбиндеров. Проверяя этот подход, в нескольких недавних исследованиях сравнили эффекты фосфатбиндеров и плацебо при ССЗ [11]. К сожалению, эти исследования не показали значительного положительного эффекта при их применении. Одной из возможных причин этих нулевых результатов может быть компенсационная стимуляция Npt2b в кишечнике, которая могла противодействовать эффектам фосфатбиндеров. Эта возможность была недавно продемонстрирована в экспериментальном исследовании, в котором использовали Npt2b- дефицитных мышей [58]. Проверке этой гипотезы будет посвящено также многоцентровое исследование COMBINE [31]. В этом клиническом исследовании будут изучать влияние комбинации никотинамида и лантанума карбоната, которые уменьшают экспрессию Npt-2b, на снижение уровней серологических фосфатов и FGF23 у больных ХБП 3-4 стадии. В ряде исследований показано также, что контроль потребления кальция или снижение уровня паратгормона, особенно с помощью кальциомиметика cinacalcet, приводит к снижению содержания кальция в сосудистой сети у больных ХБП. Однако это не привело к снижению частоты КВС таких пациентов [29].
Подытоживая сказанное, можно считать установленным, что профилактика кардиоваскулярных осложнений у лиц с нарушениями в системе FGF23 – Klotho должна включать коррекцию содержания фосфатов, поскольку продемонстрирована их атерогенная роль.
В настоящее время большое внимание уделяется разработке препаратов, блокирующих транспорт фосфатов через стенку кишечника. Одним из таких лекарственных средств является никотинамид (витамин В3, также названный ниацинамидом), который уменьшает кишечную экспрессию Npt2b. Полагают, что это один из механизмов, с помощью которого никотинамид и его производные уменьшают абсорбцию диетических фосфатов и понижают серологические уровни фосфатов у животных [57]. Учитывая тот факт, что никотиновая кислота в результате метаболических изменений превращается в организме человека в никотинамид, сопоставимые данные также получены при объединенном анализе двух исследований у дислипидемических пациентов с 3 стадией ХБП, которых лечили в течение 24 нед никотиновой кислотой или плацебо. Активное лечение приводило к значительному и длительному снижению уровней серологических фосфатов натощак [33]. В другом исследовании показано, что такое же вмешательство способствовало снижению на 11% содержания FGF23 в группе никотиновой кислоты по сравнению с группой плацебо [54]. Еще одно наблюдение позволяет предположить, что в дополнение к блокированию активного фосфатного переноса в кишечнике ницеритрол и другие производные никотиновой кислоты могут индуцировать несостоятельность почечных котранспортеров фосфорнокислого натрия (Npt2a и Npt2c). Эти двойные действия могут объяснить длительные гипофосфатемические эффекты никотиновой кислоты у больных ХБП 3 стадии [33].
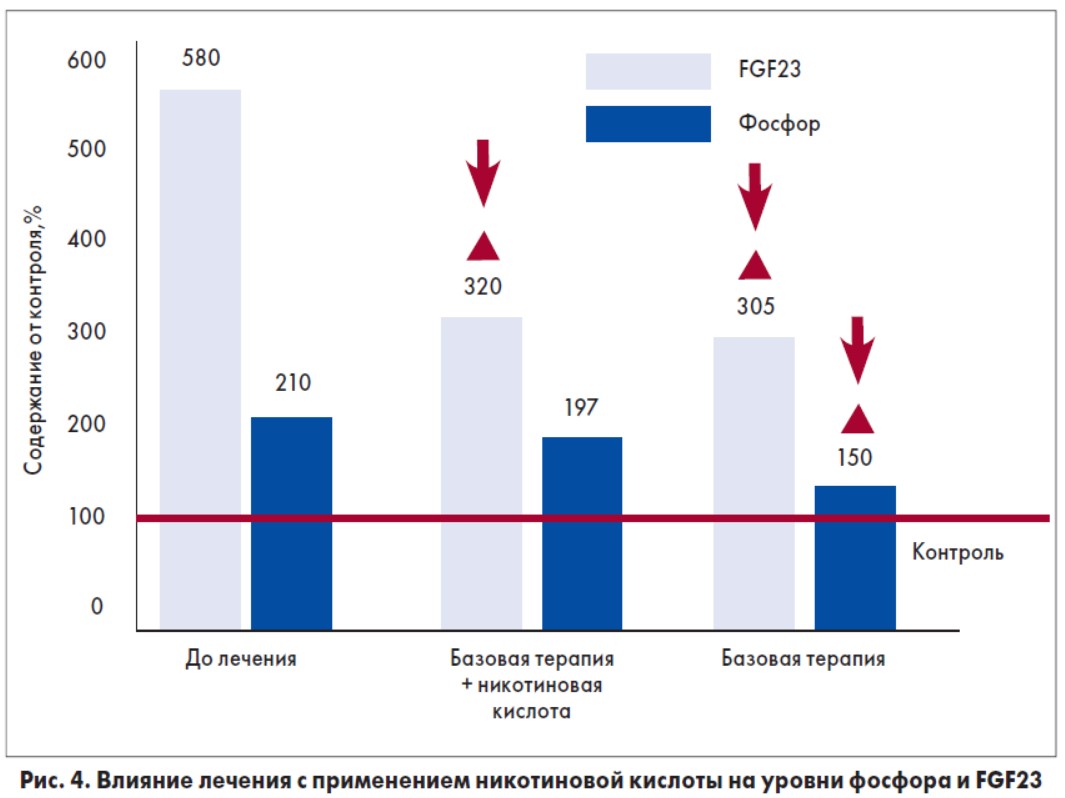
Согласно нашим данным, базовая терапия больных диабетической нефропатией с применением ингибиторов ангиотензинпревращающего фермента и антагонистов кальция приводила к снижению уровня FGF23 в крови, содержание фосфора при этом достоверно не изменялось (рис. 4). Лечение с применением никотиновой кислоты по 1 мл 1% раствора внутривенно 1 раз в день в течение 10 дней с дальнейшим применением 100 мг 3 раза в сутки перорально в течение 3 мес способствовало достоверному снижению содержания фосфора в крови.
Влияние блокирования абсорбции диетических фосфатов на биохимические и даже сердечно-сосудистые конечные точки при ХБП также подтверждено результатами недавних экспериментальных исследований. Когда ингибитор кишечного водородно-натриевого обменника 3 тенапанор, который также блокировал абсорбцию диетических фосфатов [56], применяли у крыс с ХБП, это уменьшало мочевую экскрецию фосфатов, приводило к снижению уровня фосфатемии и FGF23, уменьшению СК и массы миокарда.
Представленные данные позволяют сделать следующее заключение: попытки уменьшить абсорбцию фосфатов с использованием только фосфатбиндеров могут быть ограничены стимуляцией Npt2b и, в результате, увеличением абсорбции фосфатов в то время, когда фосфатбиндеры не присутствуют в полости кишечника. Блокада кишечного активного переноса фосфатов добавлением никотинамида (никотиновой кислоты) может максимизировать снижение диетической фосфатной абсорбции. Кроме того, фосфатурический эффект никотинамида может способствовать большему снижению уровней серологических фосфатов и FGF23 при хронической болезни почек.
Статья публикуется с сокращениями.
Список литературы находится в редакции
Раціональна фармакотерапія. – 2017. – № 4 (45).
Тематичний номер «Урологія. Нефрологія. Андрологія» №3 (14), листопад-грудень 2018 р.