2 квітня, 2019
Нейрогуморальна корекція в пацієнтів із хронічною серцевою недостатністю
 На XIX Національному конгресі кардіологів України прозвучала доповідь завідувача кафедри пропедевтики внутрішньої медицини ДЗ «Дніпропетровська медична академія МОЗ України», доктора медичних наук, професора Тетяни Володимирівни Колесник «Нейрогуморальна корекція у пацієнтів з хронічною серцевою недостатністю». Доповідач зупинилася на сучасних уявленнях про патогенез хронічної серцевої недостатності (ХСН) та обґрунтувала показання до застосування основних класів нейрогуморальних регуляторів, які мають доведену здатність зменшувати смертність та потребу в госпіталізації.
На XIX Національному конгресі кардіологів України прозвучала доповідь завідувача кафедри пропедевтики внутрішньої медицини ДЗ «Дніпропетровська медична академія МОЗ України», доктора медичних наук, професора Тетяни Володимирівни Колесник «Нейрогуморальна корекція у пацієнтів з хронічною серцевою недостатністю». Доповідач зупинилася на сучасних уявленнях про патогенез хронічної серцевої недостатності (ХСН) та обґрунтувала показання до застосування основних класів нейрогуморальних регуляторів, які мають доведену здатність зменшувати смертність та потребу в госпіталізації.
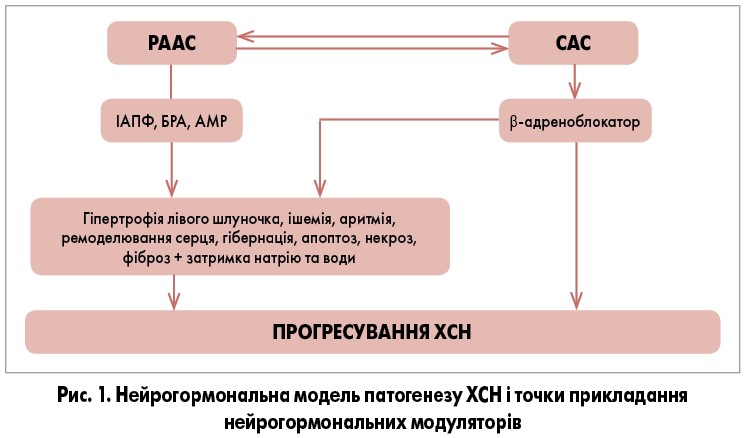
– У 1991 році Юджин Браунвальд запропонував концепцію серцево-судинного континууму, чим започаткував єдиний погляд на такі проблеми, як артеріальна гіпертензія (АГ), цукровий діабет, дисліпідемії, з погляду їх впливу на прогресування атеросклеротичного процесу, ремоделювання міокарда та судин і виникнення кардіоваскулярних ускладнень. На всі ланки серцево-судинної патологіїї – від початкових змін до ускладнень – впливає гіперактивність симпатико-адреналової (САС) та ренін-ангіотензин-альдостеронової систем (РААС). З урахуванням цього нейрогормональними регуляторами можна вважати блокатори β-адренорецепторів (ББ), інгібітори ангіотензинперетворювального ферменту (ІАПФ), блокатори рецепторів ангіотензину (БРА) й антагоністи мінералокортикоїдних рецепторів (АМР) (рис. 1).
Докази найвищого рівня щодо здатності знижувати ризик смерті й ускладнень наявні лише в 3 класів препаратів – ІАПФ, ББ та АМР (табл. 1).
Роль ангіотензину ІІ відома давно, нині уточнюються його локальні впливи й особливості взаємодії з різними типами рецепторів. Результати дослідження СONSENSUS уперше продемонстрували, що на виживання пацієнтів із ХСН впливає рівень не тільки ангіотензину ІІ, а й альдостерону (Swedberg K. et al., 1990). Аналіз, проведений у рамках дослідження SAVE, продемонстрував, що рівні альдостерону тісно пов’язані із СН та комбінованою кінцевою точкою, яка включала інфаркт міокарда (ІМ), тяжку застійну СН та серцево-судинну смерть (Vantrimpont P. et al., 1998).
Альдостерон не лише затримує натрій і воду та посилює екскрецію калію і магнію, а й контролює в організмі агрегацію тромбоцитів, утворення супероксиду, ріст судинних лейоміоцитів та міоцитів, посилює продукцію колагену, інгібітора‑1 активатора плазміногену, ендотеліну‑1, вазопресину, а також зумовлює додаткову активацію САС та аномальну вазоконстрикцію. Синтез та активація альдостерону можуть здійснюватися системно і місцево. Системна секреція забезпечує насамперед вазоконстрикторні механізми, натомість локальна запускає процеси ремоделювання та відкладання колагену, що спричиняє різні патологічні зміни й ускладнення.
Усі негативні ефекти альдостерону реалізуються через систему мінералокортикоїдних рецепторів, що присутні практично в усіх тканинах – епітелії ниркових канальців, кишечнику, ендотелії, лейоміоцитах судин, у серці, легенях, нервовій системі. Дослідження та розробка АМР розпочалися 1957 року, коли було відкрито спіронолактон. Три десятиліття по тому стали досліджувати еплеренон. Здатність альдостерону збільшувати смертність хворих на ХСН, навіть за умови тривалого застосування ІАПФ/БРА, та зниження рівня летальності при додаванні до терапії АМР доведені результатами досліджень RALES (1999), EPHESUS (2003) та EMPHASIS-HF (2011).
Еплеренон – епоксидна сполука з періодом напіввиведення 4-6 год, що метаболізується в печінці через систему цитохрому P450. Молекула має високу селективність до мінералокортикоїдних рецепторів та низьку афінність до андрогенових і прогестеронових рецепторів, що мінімізує побічні ефекти, притаманні спіронолактону. Ефективність еплеренону підтверджена результатами досліджень EPHESUS та EMPHASIS-HF. У першому з них, що включало пацієнтів після гострого ІМ з ФВ ЛШ <30%, у порівнянні з монотерапією додавання еплеренону до ІАПФ/БРА більш ефективно знижувало смертність та ризик ускладнень, зокрема раптової серцевої смерті (РСС) на 33%, госпіталізації з приводу СН на 27%, смерті від усіх причин на 21%, серцево-судинної смерті та потреби в госпіталізації на 21% (Pitt B. et al., 2003, 2006). Дослідження EMPHASIS-HF включало 2737 пацієнтів із ХСН ІІ ФК за класифікацією Нью-Йоркської асоціації кардіологів (NYHA) з ФВ ЛШ ≤35%, які застосовували ІАПФ та ББ у поєднанні з еплереноном у дозі 25 мг/добу, через 4 тиж – 50 мг/добу або плацебо. Дослідження було припинене дочасно, оскільки воно чітко показало перевагу еплеренону – через 21 міс ризик смерті зменшився на 13%; частота госпіталізації з приводу серцево-судинних захворювань на 7%. Частота виникнення гінекомастії та ниркової недостатності при використанні еплеренону не відрізнялася від такої в групі плацебо, а частота гіперкаліємії >5,5 ммоль/л лише на 4,6% перевищувала відповідний показник у групі плацебо (Zannad E. et al., 2011).
Для з’ясування впливу АМР на РСС у пацієнтів із симптомною СН і ФВ ЛШ ≤35% у 2018 році проведено метааналіз (n=10 443). Встановлено суттєве зменшення ризику на фоні терапії в порівнянні з прийомом плацебо (0,76 (0,65-0,89); р=0,001), що відповідає зниженню ризику РСС на 23%. Максимальна різниця між групами відзначалася через 2 роки спостереження. Важливо, що цей ефект виявлено в усіх включених дослідженнях, він істотно не змінювався після коригування базових показників та мав місце в пацієнтів із різними причинами СН і ФК за класифікацією NYHA (Rossello X. et al., 2018).
На ринку України є багато різних препаратів еплеренону, в тому числі вітчизняний препарат Еплепрес (АТ «Київський вітамінний завод»). Результати аналізу Сmax та AUC0-t засвідчили його біоеквівалентність оригінальному лікарському засобу. Еплепрес випускається у вигляді таблеток, вкритих оболонкою, у двох дозуваннях – 25 та 50 мг.
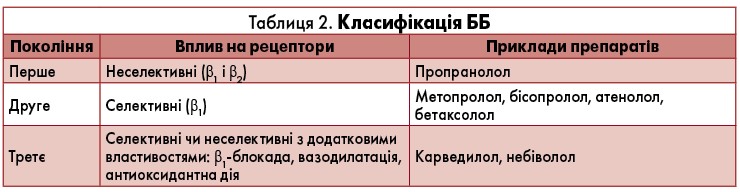
Окрім РААС, слід обов’язково контролювати САС шляхом призначення ББ, насамперед третього покоління (табл. 2). Карведилол, бісопролол, метопрололу сукцинат та небіволол можна призначати для лікування стабільної ХСН (II-IV ФК за NYHA) ішемічної та неішемічної етіології (Hunt S. et al., 2005; Swedberg K. et al., 2005).
Небіволол – це рацемат, який складається з двох енантіомерів: SRRR (D-небіволол), що забезпечує конкурентну та селективну блокаду β1-адренорецепторів, та RSSS (L-небіволол), що має м’які вазодилатуючі властивості внаслідок метаболічної взаємодії з L-аргініном/окисом азоту (NO). Нейрогуморальні ефекти полягають у зниженні активності реніну крові на 52%, альдостерону на 29%, а також у підвищенні NO та його метаболітів (McNeely W., 1999).
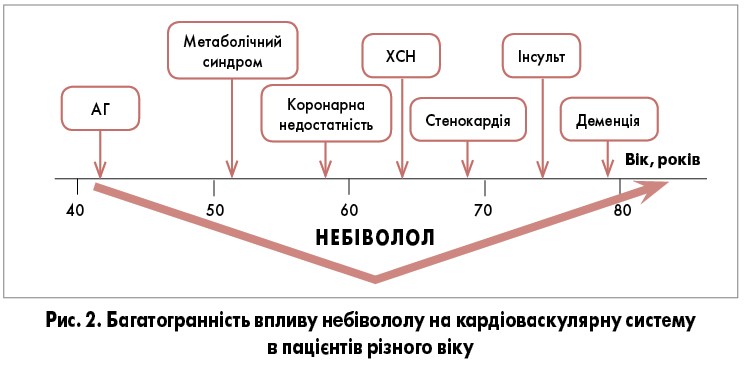
Спостереження впродовж 32 міс за 1369 пацієнтами із СН ІІ-ІІІ ФК за NYHA і зниженою ФВ ЛШ показали зменшення загальної смертності та частоти госпіталізації на 14% у порівнянні з плацебо (Flather M. et al., 2005). При призначенні небівололу пацієнтам після ІМ зі стабільною стенокардією, цукровим діабетом 2 типу та СН ІІ ФК за NYHA частота і тяжкість нападів стенокардії зменшилися на 78,6%, рівні тригліцеридів крові – на 29% (Tepliakov A. et al., 2005). При порівнянні ефективності однорічної терапії небівололом, карведилолом та метопрололу сукцинатом у пацієнтів після гострого ІМ з ФВ ЛШ ≤45% встановлено, що частота серцево-судинних ускладнень була нижчою за умов лікуванні небівололом у порівнянні з метопрололу сукцинатом, але однаковою в порівнянні з карведилолом (Ozaydin M. et al., 2016). Небіволол має низку переваг при супутній АГ, метаболічному синдромі, ХСН, коронарній недостатності, стенокардії, інсульті та деменції (рис. 2).
На ринку України небіволол представлений препаратом Небівал (АТ «Київський вітамінний завод»), що випускається у вигляді таблеток по 5 мг.
Отже, застосування еплеренону та небівололу при ХСН є патогенетично обґрунтованим і має достовірну доказову базу щодо зменшення ризику смертності, серцево-судинних ускладнень та декомпенсації ХСН.
Підготувала Ольга Королюк
Медична газета «Здоров’я України 21 сторіччя» № 5 (450), березень 2019 р.