2 квітня, 2019
Гострий тонзиліт: концептуальні положення діагностики
 Доказова медицина для сучасного лікаря є не сухим академічним предметом, а органічним способом клінічного мислення, яке має бути імплементовано в кожний аспект медичної практики. Головним принципом доказової медицини є аналіз та застосування наукової медичної інформації, які дають можливість прийняти єдине вірне рішення для допомоги кожному пацієнту. Проте за короткий проміжок часу доволі складно поширити вимоги доказової медицини щодо діагностики, лікування й профілактики та розробки відповідних рекомендацій на всі отоларингологічні захворювання. У даному випуску для практикуючих лікарів ми продовжуємо цикл публікацій, присвячених менеджменту гострого тонзиліту (ГТ) відповідно до положень нової клінічної настанови.
Доказова медицина для сучасного лікаря є не сухим академічним предметом, а органічним способом клінічного мислення, яке має бути імплементовано в кожний аспект медичної практики. Головним принципом доказової медицини є аналіз та застосування наукової медичної інформації, які дають можливість прийняти єдине вірне рішення для допомоги кожному пацієнту. Проте за короткий проміжок часу доволі складно поширити вимоги доказової медицини щодо діагностики, лікування й профілактики та розробки відповідних рекомендацій на всі отоларингологічні захворювання. У даному випуску для практикуючих лікарів ми продовжуємо цикл публікацій, присвячених менеджменту гострого тонзиліту (ГТ) відповідно до положень нової клінічної настанови.
Надати коментарі до ії окремих положень погодився один з основних авторів документа, голова експертної групи МОЗ України за напрямами «Отоларингологія. Дитяча отоларингологія. Сурдологія», завідувач кафедри отоларингології та офтальмології з курсом хірургії голови і шиї Івано-Франківскього національного медичного університету, доктор медичних наук, професор Василь Іванович Попович.
Механізм визначення терміну «тонзиліт»
На сьогодні захворюваність на запальні хвороби глотки посідає одне з чільних місць серед патології ЛОР-органів і реєструється у 2-15% світової популяції. Пік виникнення ГТ припадає на шкільний вік, але в принципі може траплятися в будь-якому віці.
Сучасні погляди на етіопатогенез тонзиліту ґрунтуються на розумінні його фізіології. Відомо, що мигдаликам властиві кілька функцій: нервово-рецепторна та імунологічна (включаючи гематологічну, інформаційну). Яскравим прикладом нервово-рецепторної функції є тонзило-кардіальний рефлекс, який при подальшому розвитку запалення мигдаликів може трансформуватися в тонзило-кардіальний синдром.
Імунологічна функція мигдаликів дозволяє організму формувати природний бар’єр на шляху численних антигенів, тобто вони беруть участь у формуванні гуморальних і клітинних факторів імунітету.
Основною анатомо-функціональною одиницею мигдалика є криптолімфон, який складається з просвіту крипти, вкритої інфільтрованим лімфоцитами епітелієм над вторинним фолікулом, власне вторинного фолікула, лімфоретикулярної тканини, кровоносних судин і нервових рецепторів. Особливість криптолімфона полягає в значно більшій васкуляризації порівняно з іншими ділянками піднебінних мигдаликів. Інтенсивна взаємодія антигенів і лімфоїдної тканини мигдаликів здійснюється в ділянці епітеліального покриву крипти. Схематичне зображення процесу взаємодії з подальшим формуванням первинної імунної відповіді приведено на рисунку 1.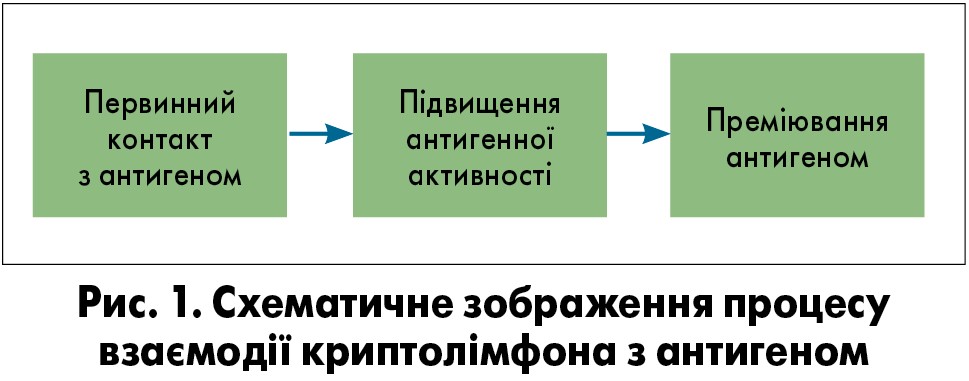
Яким чином відбувається нейтралізація антигенів у мигдалику? Загалом формування місцевої та загальної імунної відповіді є процесом постійної взаємодії лімфоїдної тканини з великою кількістю антигенів. Ця взаємодія відбувається, зокрема, у просвіті лакун мигдаликів, які анатомічно є частиною вальдеєрового лімфатичного глоткового кільця, а функціонально – органом периферичної імунної системи. Роль антигенів відіграють мікроорганізми (бактерії, віруси), токсини (у тому числі мікробні), змертвілі клітини, детрит та ін. Нейтралізація антигенів – це фізіологічний процесс, що знаходиться під контролем таких локальних імуно-гоместатичних механізмів:
- розвиток «мінімізованого» запального процесу без альтерації тканин;
- участь неспецифічних клітинних факторів захисту (фагоцитоз).
Фагоцитоз є основним механізмом нейтралізації антигенів. Процес фагоцитозу відбувається поетапно і включає поглинання і «переварювання» (лізис). У нормі процес фагоцитозу є завершеним і закінчується нейтралізацією та елімінацією антигенів. Проте в деяких ситуаціях місцева імунна відповідь не формується або формується недостатньо, і виникає так званий неповний, або незавершений, фагоцитоз із неповною нейтралізацією антигена і розвитком персистуючого запалення, яке й призводить до неможливості повернення мигдаликів у вихідний стан фізіологічного запалення і виступає провідним фактором, що сприяє рецидивам тонзиліту.
Таким чином, мигдалики, у рамках свого основного завдання – формування імунітету, знаходяться в процесі постійного фізіологічного запалення. Його особливістю є відсутність альтеративного компонента, властивого для «класичного» запалення. Стан «фізіологічного» запалення мигдаликів визначається в анамнестично здорової особи патогістологічно. Навіть більше, у період ремісії при патогістологічному дослідженні мигдалики здорових і «хворих» осіб не відрізняються. Також не має значення й розмір (об’єм) мигдалика; ця ознака є важливою при утрудненні дихання (СОСА) і/або ковтання. Під впливом різноманітних причин може порушуватися баланс між життєдіяльністю активованої флори (з підвищеною антигенною активністю) і захисними можливостями організму, внаслідок чого «мінімізований» запальний процес у криптах мигдаликів без явищ альтерації виходить з-під контролю. Відповідно, під «тонзилітом» (у значенні діагнозу) потрібно розуміти запалення мигдаликів понад їхню фізіологічну норму, а отже – з додатково виникаючою клінічною симптоматикою.
Сучасні погляди на етіопатогенез тонзиліту
Етіологічним чинником розвитку ГТ виступають переважно віруси: аденовіруси людини, герпесвіруси (особливо вірус Епштейна – Бар), риновіруси, віруси грипу, парагрипу, ентеровіруси тощо. Слід зазначити, що, на відміну від інших ентеровірусів, вірус Коксаки-A викликає специфічну клінічну картину тонзиліту, відомого як «герпангіна Загорського», яку легко можна сплутати з гострим лакунарним тонзилітом. Важливо також підкреслити, що морфологічна картина тонзилітів є різною, залежно від етіологічного чинника. Віруси провокують лімфоцитарну запальну реакцію мигдаликів, а бактерії – гранулоцитарне запалення.
Серед збудників гострого бактеріального тонзиліту головним є β-гемолітичний стрептокок групи А (БГСГА), тобто Streptococcus pyogenes, який стає причиною 15-30% випадків цього захворювання в дитячому і 5-10% – у дорослому віці. Бактеріальний симбіоз Fusobacterium nucleatum і Borella vincetii спричиняє картину гострого виразково-некротичного тонзиліту, відомого як ангіна Сімановського – Плаута – Венсана. Слід також зазначити, що вищенаведені цифри поширеного гострого бактеріального тонзиліту в детей і дорослих є характерними для епідемічного періоду.
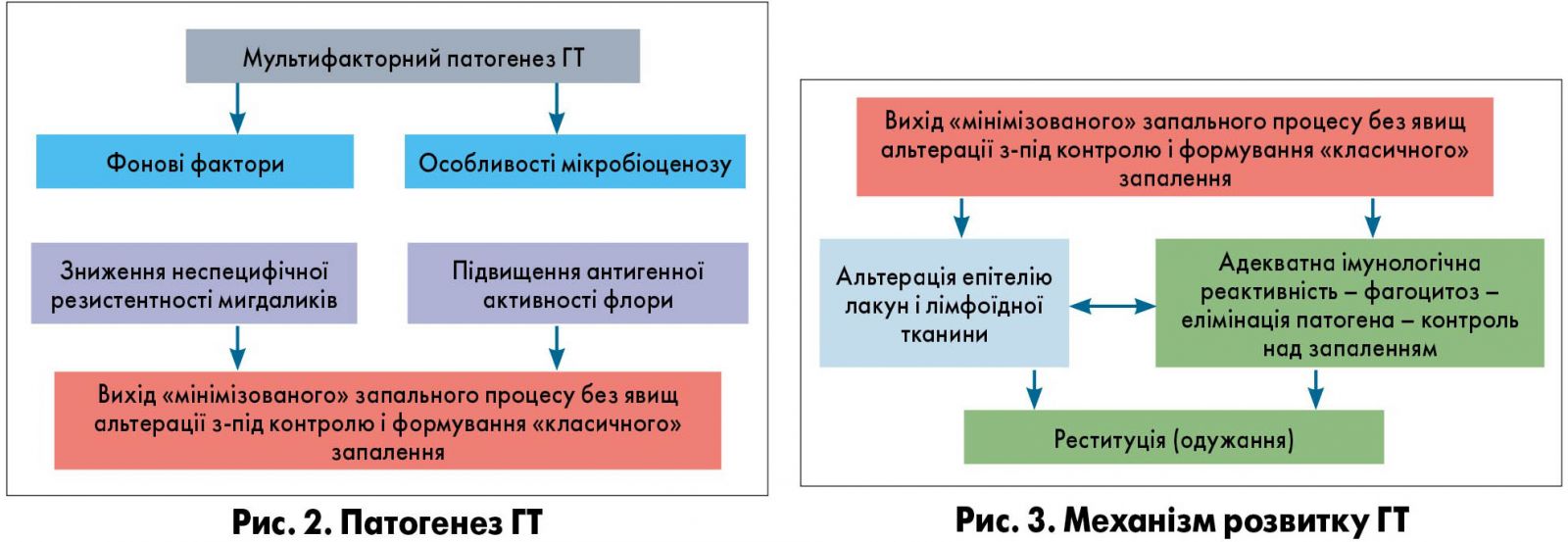
ГТ, незалежно від етіології, розвивається внаслідок дії низки факторів (рис. 2).
Фоновими називають фактори, що приводять до зниження неспецифічної резистентності організму: переохолодження, незбалансоване харчування, гіповітамінози, несприятливі умови побуту, хронічний стрес. Для виходу «мінімізованого» запального процесу з-під контролю і розвитку клінічної картини тонзиліту зазвичай необхідна комплексна дія низки факторів.
Перебіг ГТ також відбувається в декілька етапів і за умови адекватної імунологічної реактивності закінчується повним одужанням (рис. 3).
У разі вроджених (дуже рідко) або набутих (частіше) порушень імунологічної реактивності фагоцитоз не завершується нейтралізацією та лізисом антигена, який залишається в макрофагах. Як наслідок, розвивається і підтримується стан персистенції антигена, що супроводжується постійним млявим (персистуючим) запаленням мигдалика з поширенням цього процесу на перитонзилярну тканину. Одужання не наступає, а на клінічному рівні спостерігаються ознаки рецидивуючого тонзиліту (РТ) (рис. 4).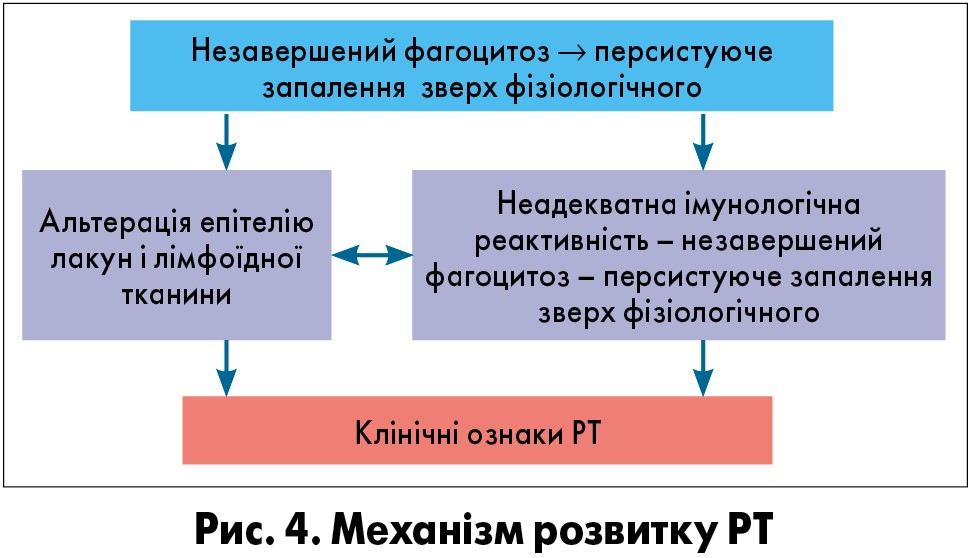
Відповідно до чинної клінічної настанови РТ розвивається в разі повторного епізоду ГТ з інтервалами, без наявних скарг. Конкретне число епізодів ГТ не визначено, але критичною є відповідність критеріям Paradise, які визначають безумовні покази до оперативного лікування – тонзилектомії, а саме:
- щонайменше 7 епізодів за останні 12 міс, або
- щонайменше 5 епізодів на рік за останні 2 роки, або
- щонайменше 3 епізоди на рік за останні 3 роки.
У холодний період року відсутні місцеві й системні клінічні прояви тонзиліту і коморбідних, так званих метатонзилярних, захворювань.
Клінічно РТ належить до повторних ГТ, зумовлених тим самим збудником, що й попередній епізод захворювання.
В умовах вродженої або набутої недостатності ефективної роботи неспецифічних факторів імунологічного захисту (насамперед фагоцитозу) спектр патогенів розширюється, і повторні епізоди ГТ можуть бути спровоковані іншими збудниками або їх асоціаціями. Такі повторні епізоди отримали назву «рекурентний тонзиліт» (РекТ) (рис. 5).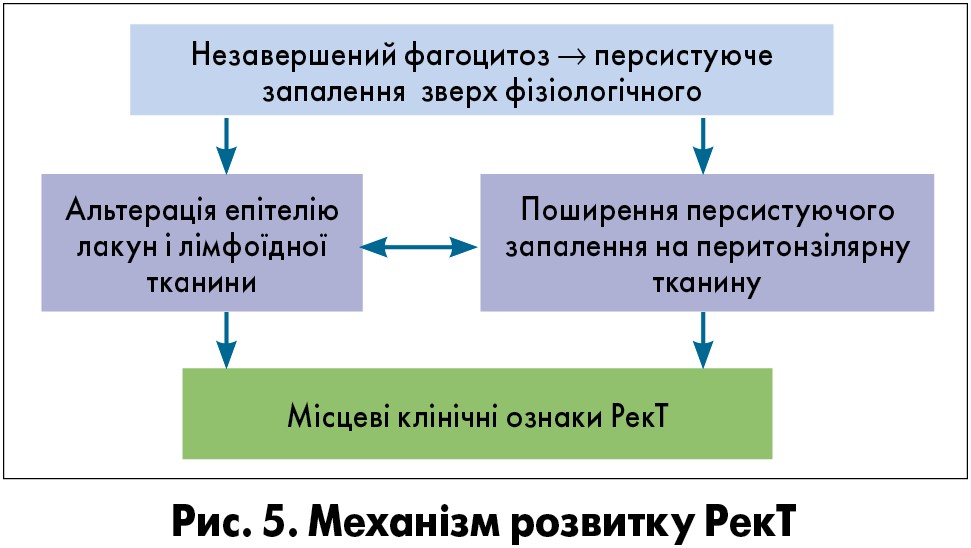
Відповідно до чинної клінічної настанови РекТ розвивається за умови повторної появи клінічних ознак ГТ. При цьому конкретне число епізодів ГТ, які виправдовують діагноз РекТ, не визначено, але критичною є відповідність критеріям Paradise, які визначають безумовні покази до оперативного лікування – тонзилектомії, а саме:
- щонайменше 7 епізодів за останні 12 міс, або
- щонайменше 5 епізодів на рік за останні 2 роки, або
- щонайменше 3 епізоди на рік за останні 3 роки.
У холодний період року визначаються як місцеві й системні клінічні прояви тонзиліту і коморбідних, так званих метатонзилярних, захворювань.
Достовірним місцевим проявом РекТ є фіксація (невивихуваність) мигдалика в його анатомічному ложі при натисканні шпателем. Цей симптом є наслідком переходу запалення на білямигдаликовий простір із формуванням рубців, які фіксують мигдалик. Крім того, характерним є збільшення реґіонарних (защелепних) лімфовузлів, що свідчить про реакцію периферичної імунної системи. Системними клінічними ознаками є наявність коморбідних тонзилогенних захворювань, основою розвитку яких є утворення низько- та середньомолекулярних циркулюючих імунних комплексів як наслідок «незавершеного» фагоцитозу, фіксація їх в органах-мішенях (суглоби, серце, нирки) і виникнення в них персистуючого запального процесу.
Формулювання діагнозу «гострий тонзиліт»
Відповідно до чинної клінічної настанови основне значення для встановлення діагнозу ГТ має наявність клінічних симптомів. При цьому специфічними симптомами є відчуття болю в «горлі», гіперемія, набряк мигдаликів, можлива наявність на них нашарувань (ексудату), реґіонарний лімфаденіт. Такі ознаки, як гарячка, слабкість, нездужання, біль у суглобах та в попереку, мають менше діагностичне значення, хоча й супроводжують тонзиліт (табл. 1).
У пацієнтів із гострим, на фоні повного здоров’я, болем у горлі, з/без утрудненним ковтанням може бути виставлений один із трьох діагнозів:
- гострий тонзиліт;
- гострий фарингіт;
- гострий тонзилофарингіт.
Щодо останнього, дуже поширеного в клінічній практиці, формулювання на сьогодні є певні заперечення. Діагноз «тонзилофарингіт» передбачає одночасне ураження тканини глотки та мигдаликів. У наказі МОЗ України від 16.07.2014 № 499 УКП «Гострі респіраторні інфекції» (редакція, передбачена наказом МОЗ України від 11.02.2016 № 85 «ГРС»), який було розроблено з урахуванням МКХ‑10, діагноз «гострий тонзилофарингіт» не передбачений.
І. Паспортна частина.
1.1. Діагноз «гостра респіраторна інфекція»:
J00 Гострий назофарингіт (нежить).
J02 Гострий фарингіт.
J02.9 Гострий фарингіт, неуточнений.
J03 Гострий тонзиліт.
J03.9 Гострий тонзиліт, неуточнений.
J04 Гострий ларингіт і трахеїт.
J04.0 Гострий ларингіт.
J04.1 Гострий трахеїт.
J04.2 Гострий ларинготрахеїт.
J06 Гострі інфекції верхніх дихальних шляхів множинних або неуточнених локалізацій.
Діагноз «гострий тонзилофарингіт» не передбачений також і проектом МКХ‑11, тому сьогодні таке формулювання вважається некоректним. Введення МКХ‑11 відбудеться за 2 роки, тому вже зараз можна навести приклади формулювання діагнозу «тонзиліт» за цією класифікацією.
Так, МКХ‑11 передбачено 3 приклади формулювання діагнозу «гострий тонзиліт» залежно від етіології:
CA03 Гострі тонзиліти.
CA03.O Стрептококові тонзиліти.
CF03. Y Інші специфічні гострі тонзиліти, вірусні (верифіковані).
CA03.Z Інші неспецифічні гострі тонзиліти, невизначені (неверифіковані).
Щодо етіологічної верифікації ГТ, точне визначення діагнозу можливе лише з урахуванням даних анамнезу, клінічних симптомів та результатів лабораторних обстежень. У клінічних умовах отримати лабораторну верифікацію не завжди можливо. У такому разі, для того щоби диференціювати вірусний тонзиліт від спричиненого β-гемолітичними стрептококами, потрібно провести оцінювання за діагностичною шкалою Centor/McIsaac (табл. 2).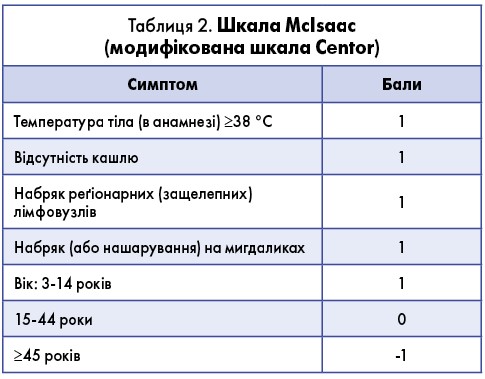
Сума балів від 0 до 3 свідчить про високу ймовірність вірусного тонзиліту; від 3 до 5 – високу ймовірність БГСГА. Інтерпретація результатів (% імовірності виявлення БГСГА): 0 балів – приблизно 2,5%; 1 бал – 6-7%; 2 бали – 15%; 3 бали – 30-35%; 4-5 балів – 50-60%. Отже, 3-5 балів за стандартною шкалою Centor/McIsaac розцінюються як клінічна підозра на стрептококовий тонзиліт. Однак в осіб із симптомами бактеріального тонзиліту ймовірність наявності стрептокока не перевищує 50-60%, тому для підтвердження діагнозу потрібне виявлення потенційних тонзилопатогенних бактерій за допомогою мікроскопії або експрес-аналізу. Чутливість і специфічність методів експрес-тестів для виявлення БГСГА варіюють між 65,6 і 96,4% або 68,7 і 99,3% залежно від виробника та техніки виконання лаборантом. Якщо немає можливості ідентифікувати збудника, залишається клінічна підозра, що також є підставою для призначення антибіотиків. Виявлення бактеріальних сапрофітів порожнини рота-носа-глотки не підтверджує бактеріальну інфекцію в пацієнтів із нормальним імунітетом та симптомами ГТ і свідчить про більшу ймовірність вірусної етіології. Необхідно також зазначити, що в рутинних умовах проведення додаткових лабораторних обстежень (клінічний аналіз крові, сечі тощо) не є необхідністю.
Формулювання діагнозу «гострий рекурентний тонзиліт» vs «хронічний тонзиліт»: гармонізація поняття
Термін «хронічний тонзиліт» дає хибне уявлення про відсутність запалення мигдаликів у клінічно здорових осіб, особливо в дітей. У свою чергу, діагноз «хронічний тонзиліт із загостренням» свідчить начебто про наявність хронічного процесу в мигдаликах із фазами загострення. Натомість сьогодні ми говоримо про рецидивуючий і рекурентний тонзиліти, які, згідно з МКХ‑11, у перекладі з англійської визначаються як «будь-яке персистуюче (тобто зверх фізіологічного) або рекурентне запалення, що впливає на кругло-овальну масу лімфоїдної тканини латеральної стінки глотки (піднебінні мигдалики) або скупчення лімфоїдних гранул задньої стінки глотки та купола носоглотки (аденоїди)». Отже, у МКХ‑11 знайшли відображення класифікаційні підходи, основані на сучасних поглядах на фізіологію мигдаликів та патофізіології тонзиліту. Йдеться про хронічну хворобу мигдаликів, але поняття «хронічний тонзиліт» відсутнє.
Варіанти діагнозів у разі розвитку гостро виникаючих (на фоні здоров’я) симптомів, які характеризують його перебіг:
- гострий тонзиліт;
- гострий рецидивуючий тонзиліт;
- гострий рекурентний тонзиліт.
Таким чином, концептуальні поняття діагностики й термінологічні визначення різних форм гострого тонзиліту включають цілу низку положень, основаних на сучасному підході до цієї, здавалося б, «пересічної» патології, який ґрунтується на засадах доказової медицини. Додатково професор В.І. Попович навів реальні клінічні випадки ведення гострих тонзилітів у пацієнтів різного віку.
Тематичний номер «Пульмонологія, Алергологія, Риноларингологія» № 1 (46), лютий 2019 р.