11 травня, 2019
Фармакотерапія великого депресивного розладу
За оцінкою ВООЗ, депресивні розлади, на які страждають понад 300 млн осіб усіх вікових груп, залишаються основною причиною інвалідності, а у найгірших випадках призводять до самогубства. На сьогодні ефективне лікування депресії отримують менше половини тих, кому воно вкрай необхідне. Серед причин – соціальна стигматизація, брак ресурсів і підготовлених фахівців. Для подолання проблеми потрібно залучати спеціалістів первинної ланки до надання психіатричної допомоги. Необхідною умовою для цього є розробка чітких, лаконічних рекомендацій щодо терапії.
У Наказі МОЗ України від 25.12.2014 р. № 1003 «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при депресії», який містить Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги, опис етапів медичної допомоги та перелік антидепресантів, сказано, що ці документи, «які відповідають вимогам доказової медицини, не виключають інші прийнятні методи досягнення кінцевого результату, а кінцеве рішення щодо вибору конкретної клінічної процедури або плану лікування повинен приймати лікар з урахуванням отриманих клінічних даних про пацієнта, а також існуючих діагностичних і лікувальних можливостей». До того ж 28 квітня 2017 р. набув чинності Наказ МОЗ України від 29.12.2016 р. № 1422, який дозволяє українським лікарям використовувати у своїй роботі міжнародні клінічні протоколи. Саме тому клініцистам варто звернути увагу на оновлені рекомендації 2017‑2018 рр., підготовані фахівцями Університету Південної Флориди (США). Вони містять короткі наочні алгоритми не лише для психіатрів, але й лікарів первинної ланки, які використовують медикаментозну терапію дорослих пацієнтів із великим депресивним розладом (ВДР). До вашої уваги представлено короткий огляд цих рекомендацій.
ВДР – один із найпоширеніших психічних розладів у світі. Наукові дослідження свідчать, що ВДР є основною причиною інвалідності серед молодих людей (віком від 18 до 24 років), часто призводить до травмування на виробництві та пропусків робочих днів. Окрім того, що ВДР є надзвичайно інвалідизуючим та тривожним станом, він обтяжує низку інших психічних та соматичних хвороб, впливаючи на загальну захворюваність та збільшуючи смертність.
Результати аналізу джерел літератури свідчать, що для дорослих із ВДР, окрім традиційного симптоматичного поліпшення, пріоритетними завданнями є підвищення якості життя й функціонування, стійке психічне здоров’я, покращення загального самопочуття. Незважаючи на високу поширеність розладу й суттєві витрати на лікування, багато осіб, що страждають на ВДР, не мають змоги отримати точний діагноз і, відповідно, не отримують своєчасного лікування. Скринінг на ВДР рекомендований цільовою робочою групою з надання профілактичних послуг США. Оскільки населення США та інших розвинених країн старіє, зв’язок між ВДР та віковими розладами (хвороба Альцгеймера, серцево-судинні захворювання тощо) викликає все більшу стурбованість.
Біомедична література свідчить про те, що ВДР пов’язаний із передчасними процесами старіння у субпопуляціях таких пацієнтів. Відповідно до цієї гіпотези, узгоджене з керівництвами лікування ВДР може запобігти деяким віковим змінам особистості. Нарешті, несприятливий вплив ВДР на популяцію працюючих осіб є нагальним нагадуванням про те, що скринінг і приділення уваги розладам настрою виходить за межі екосистеми медичної клініки і має включати психоосвітню діяльність не лише на робочому місці лікаря, але й у загальній спільноті.
Принципи лікування
У керівництві 2017‑2018 рр. наголошується на декількох основних принципах лікування. Особлива увага приділяється повному функціональному відновленню після ВДР. Досягнення мети можливе, коли в індивідуума відзначається симптоматична та синдромальна ремісія, а при наданні допомоги увага приділяється психіатричній та соматичній коморбідності, негативному ставленню до терапії, а також психоосвіті стосовно хвороби та лікування (Zimmerman et al., 2017).
Отримані протягом останніх десяти років дані свідчать, що особи із ВДР і вищими рівнями функціонування до лікування краще відповідають на традиційну терапію антидепресантами (АД). Двоспрямований зв’язок між симптомами і функціонуванням при ВДР породжує безліч концептуальних питань і гіпотез, а також клінічних наслідків. Поліпшення функціонування пацієнтів з одночасною націленістю на симптоми ВДР забезпечує більшу ймовірність терапевтичного успіху й переносимості лікування.
Інтеграція мультимодального лікування з акцентом на стабілізацію психічного здоров’я, резільєнтність (здатність до швидкого відновлення) і поліпшення функціонування хворого потребують поєднання психосоціальних методів із фармакотерапією. Ефективність АД для поліпшення симптомів у пацієнтів із ВДР клінічно доведено, особливо для осіб з тяжкою формою захворювання на початок лікування. Встановлено, що характер відмінностей в ефективності застосування плацебо і фармакотерапії при легких варіантах перебігу ВДР свідчить про пріоритетність психосоціального лікування.
Експертна група визнає, що фармакогенетичне/фармакогеномне тестування схвалене лікарями та пацієнтами. Незважаючи на це, на думку експертної групи, переконливих доказів, що підтверджували б доцільність застосування такого методу як надійного варіанта лікування, на сьогодні немає (Rosenblat et al., 2017).
Структура рекомендацій
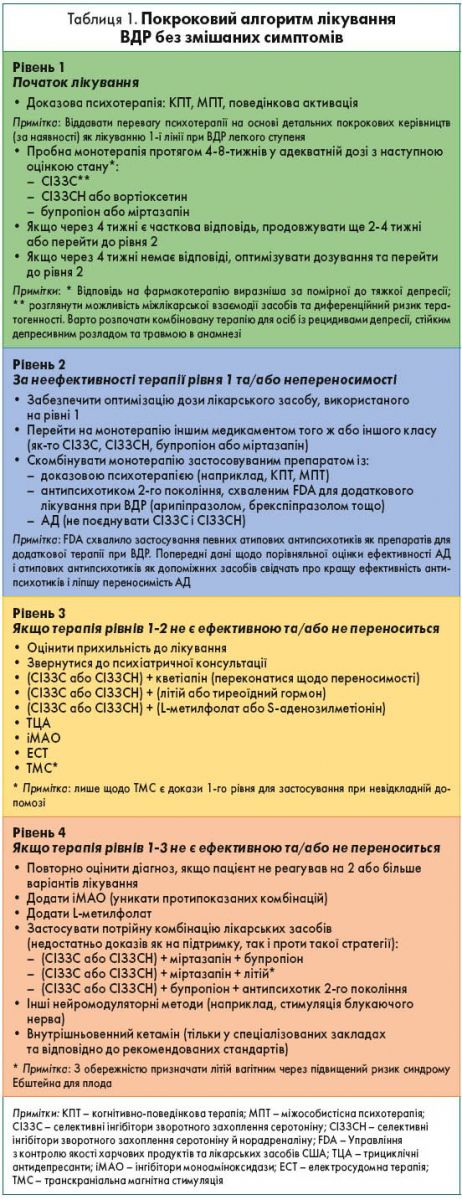 Рекомендації організовані за рівнями, від 1-го до 4-го, та класифікуються на основі доказів ефективності й безпеки терапії. Тобто рекомендації щодо лікування рівня 1 ґрунтуються на сильніших емпіричних доказах ефективності та/або безпеки, ніж щодо 2-го та решти рівнів і т.д.
Рекомендації організовані за рівнями, від 1-го до 4-го, та класифікуються на основі доказів ефективності й безпеки терапії. Тобто рекомендації щодо лікування рівня 1 ґрунтуються на сильніших емпіричних доказах ефективності та/або безпеки, ніж щодо 2-го та решти рівнів і т.д.
Рівень 1 – початкове лікування, ефективність та відносну безпеку якого доведено на основі результатів повторних масштабних рандомізованих контрольованих досліджень.
Рівень 2 – застосування розглядається, якщо засоби лікування рівня 1 є неефективними та/або недостатньо добре переносяться. Порівняно з рівнем 1 дані про ефективність та/або безпеку терапії рівня 2 є менш надійними; вони базуються на результатах менш масштабних рандомізованих контрольованих досліджень, нижчих ефектах тощо.
Рівень 3 – використання розглядається, якщо лікування рівнів 1 і 2 виявилося неефективним та/або не переносилося добре. Терапія цього рівня базується на більш обмежених даних щодо ефективності та/або переносимості, ніж для рівнів 1 і 2.
Рівень 4 – застосування розглядається, якщо лікування рівнів 1‑3 виявилося неефективним та/або не переносилося добре; проте терапія цього рівня на момент застосування не підтримується емпіричними доказами і базується на даних експертних висновків та/або клінічної практики.
Слід зазначити, що рівні лікування не є алгоритмами, в межах яких специфічні рішення щодо підходів до терапії обов’язкові. Навпаки, використовуючи дані рекомендації, слід враховувати індивідуальні особливості пацієнта і прояви симптомів. Хоча вибір лікування, що починається з рівня 1 і послідовно переміщується, заохочується, його можна ініціювати з будь-якого рівня, та терапія має ґрунтуватися на клінічній оцінці, а також особливостях симптомів, конкретних потребах і уподобаннях хворого.
Рекомендації щодо лікування представлені у вигляді покрокових алгоритмів у таблицях 1‑3.
ВДР без змішаних симптомів
Група експертів не внесла суттєвих змін до рекомендацій щодо терапії ВДР без змішаних симптомів. Експерти визнають, що всебічно досліджене застосування вортіоксетину для поліпшення когнітивних функцій при ВДР. Однак вортіоксетин, як і багато інших АД першої лінії, розглядається як один із варіантів лікування першого вибору і для більшості інших симптомів ВДР.
Лікування ВДР зі змішаними симптомами
Змішані симптоми – субсиндромальні риси гіпоманії згідно із критеріями Діагностичного та статистичного керівництва з психічних розладів п’ятого видання (DSM‑5).
Група експертів визнає, що:
 приблизно 25% дорослих із ВДР мають змішані симптоми (McIntyre et al., 2015);
приблизно 25% дорослих із ВДР мають змішані симптоми (McIntyre et al., 2015);- змішані симптоми пов’язані з використанням медичних послуг, поліфармацією та значними функціональними порушеннями (McIntyre et al., 2017);
- Управління з контролю якості харчових продуктів та лікарських засобів США (FDA) не схвалило жодного специфічного лікарського засобу для терапії ВДР зі змішаними симптомами.
Доказова база свідчить, що при лікуванні ВДР зі змішаними симптомами відзначається менш послідовна реакція на звичайні АД, і в деяких випадках можливе більш безпечне та ефективне лікування з використанням стабілізаторів настрою.
Необхідно проводити комплексну оцінку на основі обстежень. Рекомендована стратегія має включати первинну психіатричну консультацію до початку терапії + призначення медикаментів при залученні мультидисциплінарного підходу, якщо пацієнта лікує не лікар-психіатр.
Первинна оцінка:
- дані щодо попередньої історії гіпоманії/манії.
- інформація про супутні медичні та психічні захворювання (наприклад, порушення, пов’язані з вживанням психоактивних речовин, тривожні розлади, ожиріння, діабет).
Лікування ВДР із психотичними симптомами
Психотичні ознаки – наявність марень та/або галюцинацій за критеріями DSM‑5.
Психотичні симптоми можуть бути конгруентними настрою, якщо зміст усіх марень і/або галюцинацій узгоджується з типовими депресивними темами особистої неспроможності, провини, хвороби, смерті, нігілізму або заслуженого покарання; не відповідати настрою, якщо зміст марення та/або галюцинацій не пов’язаний із типовими депресивними темами; бути сумішшю конгруентних настрою та невідповідних тем.
 ВДР із психотичними симптомами діагностується приблизно у 20% дорослих, частіше в молодших і старших вікових групах населення. Найкращі стратегії поєднують застосування АД з антипсихотиками або електросудомної терапії як варіант вибору при ВДР із психозом. Не рекомендовано використовувати саму лише психотерапію при лікуванні ВДР із психотичними симптомами.
ВДР із психотичними симптомами діагностується приблизно у 20% дорослих, частіше в молодших і старших вікових групах населення. Найкращі стратегії поєднують застосування АД з антипсихотиками або електросудомної терапії як варіант вибору при ВДР із психозом. Не рекомендовано використовувати саму лише психотерапію при лікуванні ВДР із психотичними симптомами.
Необхідно проводити комплексну оцінку на основі обстежень. Рекомендована тактика має включати первинну психіатричну консультацію до початку терапії + призначення медикаментів при залученні мультидисциплінарного підходу, якщо пацієнта лікує не лікар-психіатр.
Первинна оцінка:
- дані щодо попередньої історії гіпоманії/манії;
- інформація про супутні медичні та психічні захворювання (наприклад, порушення, пов’язані з вживанням психоактивних речовин, тривожні розлади, ожиріння, діабет).
Підтримувальна терапія при ВДР
Доведено, що для більшості осіб із ВДР є ризик рецидиву, при цьому кожен епізод збільшує його ймовірність. Поточна рекомендація щодо тривалості підтримувального лікування становить мінімум 6‑12 місяців після завершення фармакотерапії гострої фази. Особи з підвищеним ризиком рецидиву (включає залишкові симптоми, багаторазові епізоди, коморбідність, тривалі психосоціальні стресори тощо) можуть залишатися на лікуванні протягом тривалішого періоду часу. Стосовно більшості фармакотерапевтичних втручань, їхню позитивну дію було показано як при наданні невідкладної допомоги, так і при підтримувальному лікуванні, тоді як докази щодо ефективності психотерапії на різних етапах різняться. Наприклад, сприятливий вплив когнітивно-поведінкової терапії для стабілізації гострої фази при ВДР підтверджено, тоді як ефективність інших психотерапевтичних втручань доведено радше для профілактики рецидивів, ніж для лікування гострої фази (наприклад, психотерапія, основана на усвідомленості).
Експертна група також рекомендує залучатися до діяльності товариств, які надають допомогу тим, хто страждає на депресію і біполярний розлад. Це може відігравати вирішальну роль у забезпеченні доступу до освітніх послуг і має розглядатися як невід’ємна складова допомоги будь-якій особі з ВДР.
Підготувала Мирослава Матусова
Із повним текстом рекомендацій можна ознайомитися на сайті www.medicaidmentalhealth.org
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 1 (48) березень 2019 р.


