16 травня, 2019
Конгресс Американской коллегии ревматологов и Ассоциации работников здравоохранения ревматологии: обзор новостей и рекомендаций
 Ежегодный конгресс Американской коллегии ревматологов и Ассоциации работников здравоохранения ревматологии (ACR/ARHP) является крупнейшим ревматологическим собранием в мире и главным образовательным мероприятием для врачей, медицинских работников и ученых, которые лечат или исследуют ревматические и скелетно-мышечные заболевания. В мероприятии принимают участие более 15 тыс. специалистов-ревматологов из более чем 100 стран. О том, как проходил конгресс в октябре 2018 г. (Чикаго, США), рассказала Ирина Юрьевна Головач, доктор медицинских наук, профессор, заведующая отделением ревматологии и внутренней патологии Клинической больницы «Феофания» Государственного управления делами (г. Киев).
Ежегодный конгресс Американской коллегии ревматологов и Ассоциации работников здравоохранения ревматологии (ACR/ARHP) является крупнейшим ревматологическим собранием в мире и главным образовательным мероприятием для врачей, медицинских работников и ученых, которые лечат или исследуют ревматические и скелетно-мышечные заболевания. В мероприятии принимают участие более 15 тыс. специалистов-ревматологов из более чем 100 стран. О том, как проходил конгресс в октябре 2018 г. (Чикаго, США), рассказала Ирина Юрьевна Головач, доктор медицинских наук, профессор, заведующая отделением ревматологии и внутренней патологии Клинической больницы «Феофания» Государственного управления делами (г. Киев).
В рамках конгресса было проведено 450 образовательных сессий, интерактивных семинаров, обзорных курсов и лекций мировых экспертов. Кроме колоссальной практической пользы, мероприятия давали возможность «заработать» более 50 часов кредита последипломного образования. В дополнение, посетители могли участвовать в 30 занятиях по отработке практических навыков, 80 дискуссиях с профессорами, более 30 постер-турах, а также прослушать свыше 3 тыс. презентаций исследований и 30 докладов по результатам клинических испытаний.
Ведущие специалисты по ревматологии делились современными научными знаниями по широкому кругу тем, данными проведенных исследований и новыми клиническими концепциями. Конгресс – это уникальная возможность общения с коллегами со всего мира для обмена идеями, вариантами трудоустройства, создания новых контактов и дружеских отношений, привлечения наставников и последователей.
На конгрессе были представлены 3 основные рекомендации:
- классификация и критерии заболеваний, связанных с иммуноглобулином подкласса IgG4;
- проект рекомендаций по лечению псориатического артрита (ПсА);
- рекомендации по методам визуализции васкулитов крупных сосудов.
Заболевание, связанное с патологическим накоплением IgG4, получило широкое признание только за последние 10 лет. Согласно недавно полученным данным, в США этой болезнью страдают более 180 тыс. человек. Рекомендации по классификации разрабатывали 79 экспертов, и в настоящее время критерии ожидают одобрения Американской коллегией ревматологов (ACR) и Европейской лигой против ревматизма (EULAR).
Пациент должен иметь проявления в одном из 10 органов, отвечать критериям исключения для других подражателей и критериям включения. Сегодня не существует отдельных диагностических признаков для заболевания, связанного с IgG4, поскольку причина данной патологии все еще не известна.
Согласно проекту, критерии классификации имеют чувствительность для этого диагноза 85,5% и специфичность 99,2%. Первым этапом классификации пациента с IgG4 является выявление поражения как минимум одного органа из списка, в котором патологическое изменение характеризует заболевание. В него входят поджелудочная железа, желчные протоки, орбиты, слезные, крупные слюнные железы, забрюшинное пространство, почки, аорта, пахименингит, щитовидная железа (тиреоидит Риделя, но не болезнь Хасимото). Больные, у которых не пострадал по крайней мере один из этих органов, не классифицируются как имеющие болезнь, связанную с IgG4.
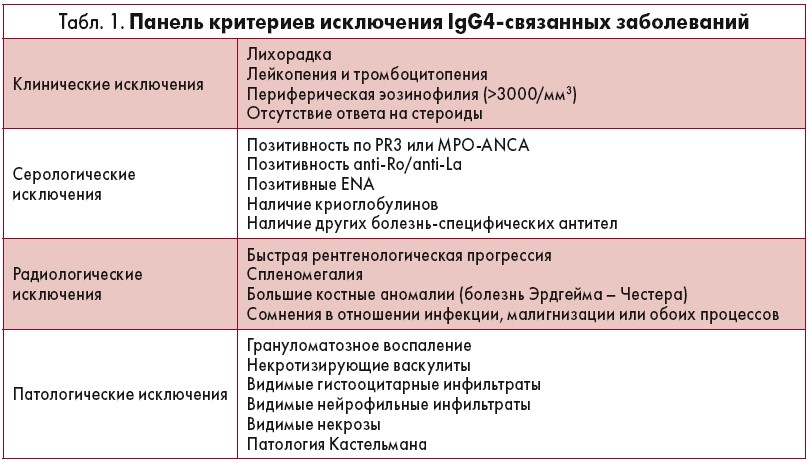
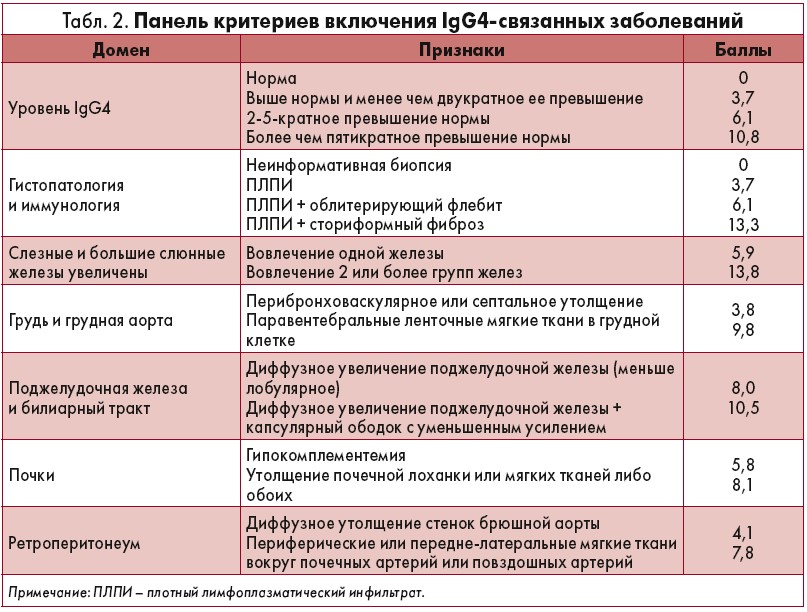
Следующим шагом является исключение пациентов, у которых есть хотя бы один критерий из перечня, указанного в панели (табл. 1). Данные показатели разделены на 4 категории: клиническое исследование, серология, рентгенология и патология. Кроме того, классификация содержит 7 доменов критериев включения (табл. 2). Чтобы соответствовать классификации IgG4-связанных заболеваний, у пациента должно быть диагностировано признаков как минимум на 19 баллов.
Далее докладчик отметила наиболее яркие и интересные исследования, которые были представлены на конгрессе, в частности остановилась на результатах третьей фазы клинических испытаний SEAM-PsA (монотерапия этанерцептом для пациентов с ПсA). Полученные данные показали, что этанерцепт отдельно или в сочетании с метатрексатом эффективен при ПсA и превосходит только метатрексат. Так, 60,9% пациентов в группе монотерапии этанерцептом и 65% больных, использовавших этанерцепт и метатрексат, достигли ответа по критериям ACR20 на 24-й неделе по сравнению с 50,7% в группе лечения метатрексатом. Участники, которые получали этанерцепт или комплексную терапию этанерцепт + метатрексат, также имели более высокие ответы согласно ACR50 (44,4 и 45,7% против 30,6%) и ACR70 (29,2 и 27,7% против 13,8%) (Mease P.J. et al., 2018).
Результаты следующего озвученного лектором исследования свидетельствуют о том, что анкилозирующий спондилит (АС) связан с повышенным риском возникновения определенных типов рака. Пациенты с АС имели более высокую вероятность развития меланомы, гематологических злокачественных новообразований, рака почки и щитовидной железы, но более низкую – рака легких, пищевода, желудка, колоректального отдела, печени и желчного пузыря. Был проведен анализ риска органспецифического рака за период 1999-2015 гг. среди жителей США: 13 305 пациентов с АС (66% мужчин, из них 91% белой расы) и более 6 млн незатронутых контролей (66% мужчин, из них 85% белой расы), которые были сопоставимы по возрасту и полу. Полученные данные согласуются с результатами предыдущих испытаний, продемонстрировавших защитное действие нестероидных противовоспалительных препаратов (НПВП) – первой линии лечения АС – на рак желудочно-кишечного тракта.
Кроме того, значительное внимание на конгрессе было уделено остеоартриту (ОА). В частности, прозвучало, что ОА – это хроническое низковоспалительное заболевание, и необходимо применять препараты, которые имеют противовоспалительную направленность. В рамках мероприятия был подробно рассмотрен патогенез данной болезни с вовлечением различных факторов.
Поскольку патогенез ОА детально изучен, в настоящее время ученые пытаются создать молекулы, на таргетном уровне блокирующие определенные звенья. Так, ингибиторы ADAMTS-5 находятся в доклинической фазе испытаний. Завершена 2-я фаза исследования ингибиторов Wnt-сигналинга, блокаторов рецепторов ваниллоида-1, фактора роста фибробластов (сприфермина), инъекций хондроцитов внутрисуставно, ингибитора фактора роста нервов фулранумаба. Это только начало пути, и пока непонятно, как в дальнейшем поведут себя данные лекарственные средства, будут ли они эффективны или нет.
Еще один ингибитор фактора роста нервов – тазенумаб – находится на ускоренной регистрации Управлением по контролю за качеством пищевых продуктов и медикаментов США (FDA). В то же время есть и серьезные разочарования относительно определенных препаратов. Так, блокатор интерлейкина 1-α и 1-β (АВТ-981) неэффективен для эрозивного ОА кистей, а золедроновую кислоту при ОА коленных суставов можно применять только для лечения легких форм болезни.
По словам И.Ю. Головач, еще одно испытание COAST-W было посвящено изучению новых молекул, используемых в терапии АС. Исследователи отметили эффективность иксекизумаба у лиц с тяжелыми формами АС.
Согласно данным третьей фазы COAST-W, иксекизумаб существенно улучшил признаки и симптомы АС у больных, которые ранее не реагировали или не переносили ингибиторы фактора некроза опухоли (иФНО). Это первое исследование, полностью сосредоточенное на пациентах с тяжелыми формами АС. В нем приняли участие 316 больных АС с предыдущим неадекватным ответом (90%) или непереносимостью (10%) на один или два иФНО, которые были отобраны случайным образом. Пациентам назначали 80 мг иксекизумаба подкожно каждые 2 (Q2W) или 4 недели (Q4W) после начальной дозы 80 или 160 мг. Также исследователи использовали магнитно-резонансную томографию (МРТ) для оценки воспаления позвоночника. Первичной конечной точкой был ответ 40% согласно оценке Международного общества спондилоартрита (ASAS-40) к 16-й неделе (Deodhar А. et al., 2018).
Исследование J. Dau et al. (2018) также касалось АС и свидетельствовало о том, что применение статинов совместно с НПВП значительно снижало активность заболевания среди пациентов с АС. Ирина Юрьевна отметила, что специально выделила данное испытание среди прочих, поскольку кардиальная патология при АС приводит к высокому риску смерти у больных. Эксперты изучили данные обсервационного когортного исследования PSOAS, в котором оценивали предикторы АС. Первичным было влияние применения статинов на BASDAI (Bath AS Disease Activity Index – индекс активности АС).
Само по себе использование статинов существенно не снижало показатели BASDAI. Однако анализ взаимодействия, оценивавший влияние НПВП, выявил связь между приемом статинов и показателем эффективности НПВП. В частности, наблюдалось значительное снижение значений BASDAI среди пациентов, применявших НПВП и статины (индекс НПВП составил ≥50%), по сравнению с теми, кто не получал статины.
Стоит отметить, что значительное внимание на конгрессе было уделено терапии ПсА. Новая молекула бимекизумаб – моноклональное антитело, которое нейтрализует как ИЛ-17A, так и ИЛ-17F, существенно улучшает показатели опорно-двигательного аппарата, а также кожных покровов у пациентов с активным ПсА (результаты фазы 2b). В целом 91,7% участников завершили лечение. К 12-й неделе значительно возросла доля пациентов, получавших бимекизумаб, с ответом согласно критериям ACR50 по сравнению с группой плацебо. В частности, ответ по ACR50 был у 26,8% больных, которые использовали 16 мг, 41,5% –160 мг, 46,3% – 160 мг после нагрузки 320 мг и 24,4% – 320 мг на протяжении всего процесса терапии против 7,1% пациентов группы плацебо. В дополнение к ACR50, участники, получавшие бимекизумаб, также имели более высокие показатели ответа по ACR20, ACR70 и PASI90 и с большей вероятностью достигли минимальной активности заболевания и разрешения энтезита (Ritchlin C.T. et al., 2018).
Затем докладчик подробно остановилась на проекте рекомендаций по лечению ПсА.
В терапию ПсА включены следующие нефармакологические и фармакологические методы:
- Нефармакологические методы: отказ от курения, уменьшение массы тела, массаж, специальные упражнения, трудотерапия, физметоды.
- Симптоматическое лечение: НПВП, глюкокортикоиды (ГК), локальные инъекции ГК.
- Базисная терапия и малые молекулы: метотрексат, сульфасалазин, циклоспорин, лефлунамид, апремиласт.
- иФНО: этанерцепт, инфликсимаб, адалимумаб, голимумаб, цертолизумаб пэгол.
- Ингибитор ИЛ-12/23 (иИЛ-12/23) устекинумаб.
- Ингибиторы ИЛ-17 (иИЛ-17): секукинумаб, инксекизумаб, бродалимумаб.
- CTLA4-Ig абатацепт.
- Ингибитор янус-киназ тофацитиниб.
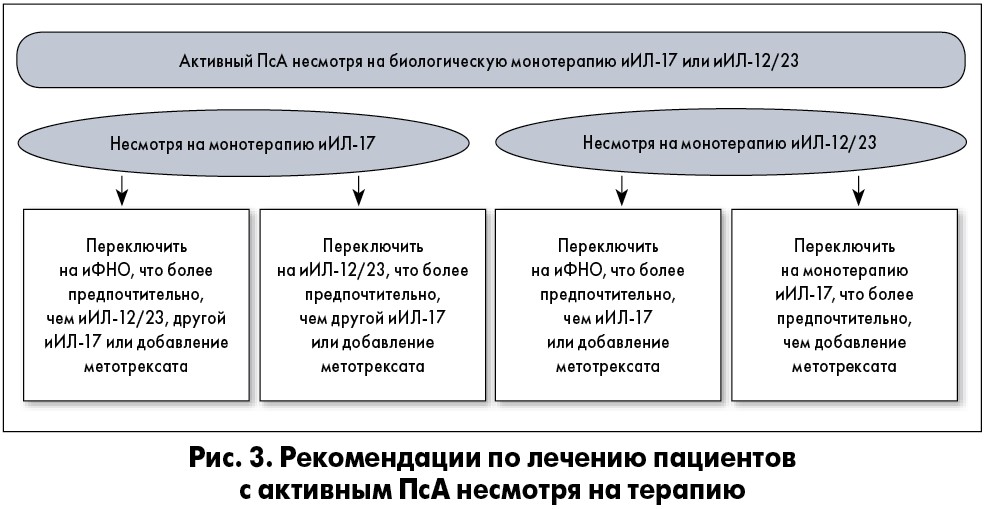
Рекомендации по ведению пациентов с активным ПсА, которые ранее не получали терапию, заключаются в следующем. Старт с иФНО более предпочтителен, чем с пероральных малых молекул (ПММ), иИЛ-17 или ИЛ-12/23. Если ПсА все еще активен, необходимо рассмотреть варианты лечения, представленные на рисунке 1. Кроме того, целесообразнее начинать терапию с ПММ по сравнению с иИЛ-17 или иИЛ-12/23. Также старт с метотрексата более предпочтителен, чем с НПВП. Если же ПсА все еще активен, стоит рассмотреть варианты лечения, схематически изображенные на рисунке 2. В дополнение, лучше начинать с иИЛ-17, чем с иИЛ-12/23. В случае если ПсА еще активен, следует рассмотреть альтернативные схемы терапии (рис. 3).
Впервые в рекомендациях были даны четкие определения тяжелых ПсА и псориаза.
Для тяжелого ПсА характерны:
- высокая активность заболевания, которая приводит к ухудшению качества жизни;
- быстрое прогрессирование болезни;
- долговременные повреждения, которые влияют на функцию (например, суставные деформации);
- активный ПсА с множественными проявлениями, в том числе дактиллит, энтезит;
- ограничивающий функцию ПсА в нескольких местах;
- эрозивное заболевание;
- повышение маркеров воспаления, таких как скорость оседания эритроцитов (СОЭ), С-реактивный белок (СРБ), связанное с ПсА.
В отличие от ПсА, для тяжелого псориаза характерны:
- 12 баллов и выше по индексу тяжести поражения псориазом (PASI);
- площадь псориатического поражения (BSA) 5-10% и выше;
- достоверное вовлечение специфических областей (лицо, кисти или стопы, волосистая часть головы, ногти, межъягодичная область), где бремя болезни вызывает значительную инвалидизацию;
- нарушение физического или психического функционирования, что может служить основанием для обозначения заболевания от умеренной до тяжелой степени, несмотря на меньшее количество пораженных участков кожи.
Также докладчик отметила, что на конференции ACR/ARHP-2018 был озвучен черновой вариант обновленных классификационных критериев гигантоклеточного артериита и болезни Такаясу (ACR совместно с EULAR). После одобрения и принятия данных критериев в документе будет представлена обновленная классификация от 1990 г. Достижения процедур визуализации, таких как ангиография, сосудистое ультразвуковое исследование (УЗИ) и позитронно-эмиссионная томография, показали все ограничения классификационных критериев васкулитов от 1990 г. Обновленные критерии отражают критическую роль методов сосудистой визуализации в диагностике и лечении васкулитов крупных сосудов.
Классификационные критерии гигантоклеточного артериита
Согласно предлагаемым критериям, у пациентов должен быть поставлен диагноз васкулита, возраст составляет ≥40 лет. У больных необходимо установить ≥6 баллов по критериям включения, куда входят следующие клинические признаки (2 балла за каждый): утренняя скованность плеч или шеи, неожиданная потеря зрения, онемение/покалывание/боли в языке или челюсти, новые височные головные боли, болезненность скальпа.
Дополнительные критерии включают сниженный пульс или болезненность височной артерии (1 балл), СОЭ ≥50 мм/ч или СРБ ≥10 мг/л (3 балла), результаты биопсии височной артерии (5 баллов при точном, 2 балла – при возможном васкулите). Критерии по методам визуализации включают симптом ореола височной артерии (5 баллов), двустороннее подмышечное вовлечение (3 балла) и активность на протяжении аорты согласно позитронно-эмиссионной томографии с радиоактивной глюкозой (3 балла).
Классификационные критерии артериита Такаясу
Согласно предлагаемым критериям, пациенты во время установления диагноза васкулита должны иметь возраст ≤60 лет, а также признаки данной патологии при проведении методов визуализации. Более того, у больных следует определить ≥5 баллов по критериям включения, чтобы подойти к пороговому уровню по классификации. Клинические признаки включают женский пол (1 балл), стенокардию или ишемическую болезнь сердца, предположительно связанную с васкулитом (2 балла), и облитерацию нижней или верхней конечности (2 балла).
Дополнительные критерии по результатам обследования сосудов: артериальный шум (2 балла), сниженный пульс на руках (2 балла), сниженный пульс или болезненность сонной артерии (2 балла) и разница в систолическом артериальном давлении между руками ≥20 мм рт. ст. (1 балл). Критерии артериита Такаясу также включают данные ангиографии и УЗИ: количество вовлеченных артерий (1 балл за одну, 2 балла – за две, 3 балла – за ≥3 артерии), васкулит, охватывающий парные ветви артерий (1 балл), и вовлечение брюшного отдела аорты с поражением почечных или брыжеечных артерий (3 балла).
В заключение И.Ю. Головач отметила, что осветить весь конгресс очень сложно, но результаты ACR открыты и постепенно публикуются, их можно и нужно читать, изучать и использовать.
Подготовила Юлия Паламарчук
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» №1 (62), березень 2019 р.