26 травня, 2019
Cиндром червоного ока в практиці сімейного лікаря
 Синдром червоного ока (СЧО) – одна з найчастіших офтальмологічних причин звернення пацієнта до лікаря загальної практики, що становить приблизно 6% усіх візитів у країнах Східної Європи та Близького Сходу (Petricek I., Prost M., 2006).
Синдром червоного ока (СЧО) – одна з найчастіших офтальмологічних причин звернення пацієнта до лікаря загальної практики, що становить приблизно 6% усіх візитів у країнах Східної Європи та Близького Сходу (Petricek I., Prost M., 2006).
СЧО здебільшого спричинений запальними захворюваннями, що можуть уражати очне яблуко або його придатковий апарат (повіки, слізні органи, кон’юнктиву). Частка запальних захворювань органа зору та його придаткового апарату в структурі звернень до сімейного лікаря з приводу офтальмологічної патології становить близько 58%. У професійній діяльності сімейного лікаря важливо своєчасно розпізнати стани, які можуть загрожувати незворотною втратою зору, виникненням ускладнень, та потребують негайного скерування пацієнта до лікаря-офтальмолога. Для цього необхідно мати навички обстеження пацієнтів з офтальмологічною патологією та проведення диференційної діагностики нозологій.
Серед причин СЧО незворотну втрату зорових функцій можуть спричинити:
- запальні захворювання рогівки;
- гострий напад глаукоми;
- хімічні опіки очей;
- травматичні ушкодження;
- передній увеїт (іридоцикліт).
Діагностика СЧО
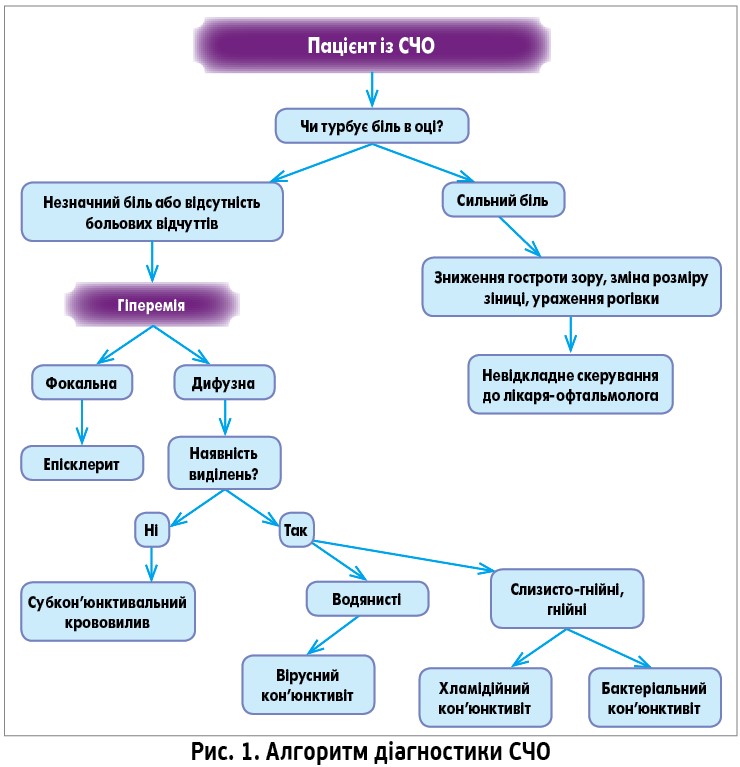
Ретельний збір скарг і анамнезу може стати ключовим у встановленні діагнозу та вибору подальшої тактики ведення пацієнта. Необхідно розпитати хворого про зниження гостроти зору, наявність болю, світлобоязні, відчуття стороннього тіла, виділень з кон’юнктивальної порожнини, тривалість симптомів, попередньо проведене лікування, використання контактних лінз. Гострий біль в оці, що асоціюється з різким зниженням гостроти зору, є безумовним показанням для невідкладного направлення пацієнта до офтальмолога. Відчуття стороннього тіла та світлобоязнь найчастіше свідчать про ураження рогівки, а саме: кератит, ерозію рогівки або наявність стороннього тіла. Кон’юнктива не має так багато нервових закінчень, як рогівка. Тому кон’юнктивіт зумовлює подразнення, а також відчуття піску в очах, печіння, поколювання. Якщо пацієнт скаржиться на наявність виділень з кон’юнктивального мішка, то варто звернути увагу на їхній характер: водянисті виділення характерні для вірусного кон’юнктивіту, тоді як слизисто-гнійні – для запального процесу бактеріальної етіології. Фотофобія може асоціюватись із больовим синдромом та зниженням гостроти зору у випадку переднього увеїту. Якщо пацієнт використовує контактні лінзи, необхідно обговорити режим носіння, дотримання правил гігієни. СЧО, асоційований з контактними лінзами, потребує подальшої консультації лікаря-офтальмолога для виключення діагнозу кератиту (рис. 1).
При зборі даних анамнезу важливо виявити фактори ризику виникнення офтальмологічної патології:
- передній увеїт: виявлення антигену HLA-B27, сифіліс, туберкульоз, хвороба Лайма, хвороба Бехчета;
- кератит: контактні лінзи (недотримання режиму носіння та правил гігієни), попереднє травмування рогівки, хірургічне втручання на рогівці (рефракційні операції);
- епісклерит та склерит: системні захворювання сполучної тканини (ревматоїдний артрит, системний червоний вовчак, гранулематоз Вегенера);
- закритокутова глаукома: гіперметропія, застосування мідріатиків;
- синдром сухого ока: тривала робота за монітором комп’ютера, синдром Шегрена, системні захворювання сполучної тканини;
- субкон’юнктивальний крововилив: гіпертонічна хвороба, прийом антикоагулянтів, захворювання системи крові, травма.
Обстеження пацієнта в умовах надання первинної медичної допомоги
Для офтальмологічного обстеження при наданні первинної медичної допомоги необхідні таблиця Головіна-Сівцева, джерело світла, флюоресцеїн. З урахуванням даних анамнезу можна застосувати покроковий алгоритм обстеження:
1. Визначення гостроти зору (оскільки зниження гостроти зору може бути ознакою серйозного офтальмологічного захворювання).
2. Огляд повік та периорбітальної ділянки для виключення можливих ушкоджень.
Оцінити положення повік, виявити трихіаз (неправильний ріст вій), ектропіон (виворіт повік), ентропіон (заворіт повік). За наявності виділень із кон’юнктивального мішка та двобічного ураження можна запідозрити кон’юнктивіт.
3. Огляд поверхні очного яблука і тарзальної кон’юнктиви повік.
Необхідно звернути увагу на наявність запальної ін’єкції очного яблука:
- кон’юнктивальну ін’єкцію спричиняє розширення поверхневих судин кон’юнктиви; характерне яскраво-червоне забарвлення кон’юнктиви повік та перехідної складки, що зменшується в напрямі до рогівки;
- перикорнеальну ін’єкцію зумовлює розширення глибоких судин кон’юнктиви, найбільш виражена вона в ділянці лімбу навколо рогівки, зменшується в напрямі до склепіння кон’юнктиви;
- змішана ін’єкція.
Якщо в анамнезі є дані про потрапляння стороннього тіла до ока, необхідно вивернути верхню повіку та виключити можливість знаходження стороннього тіла під верхньою повікою. Щоб діагностувати ерозію або виразку рогівки, слід провести пробу з флюоресцеїном. Для цього в кон’юнктивальний мішок закрапують 0,25% розчин флюоресцеїну, пізніше промивають око фізіологічним розчином або антисептиком. Дефект епітелію рогівки забарвлюється флюоресцеїном у зеленкуватий колір, що добре видно на тлі неушкодженої рогівки.
4. Зіничні реакції. За допомогою джерела світла необхідно перевірити пряму та співдружню реакції зіниць на світло. Якщо в пацієнта спостерігаються патологічні зіничні реакції за наявності «червоного ока», потрібно виключити гострий передній увеїт (іридоцикліт) та гострий напад глаукоми. Якщо у хворого наявна анізокорія, слід його скерувати для подальшого обстеження.
Диференційна діагностика та лікування основних захворювань, що формують картину СЧО
Терміном «кон’юнктивіт» називають усі запальні процеси слизової оболонки ока. Здебільшого кон’юнктивіти мають самообмежуючий перебіг без стійкого зниження гостроти зору та структурних ушкоджень, але можуть призводити до серйозних ускладнень.
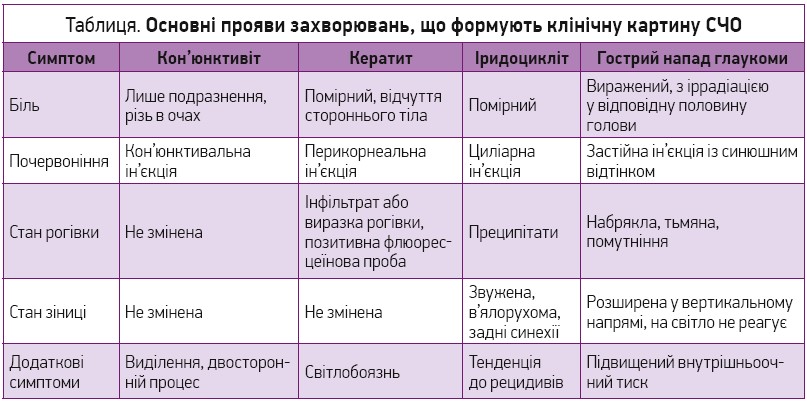
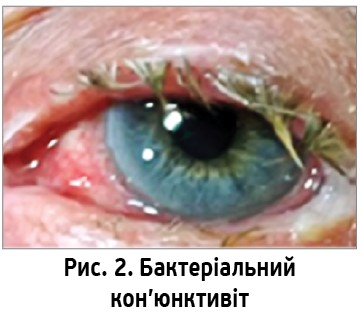 Усі кон’юнктивіти ми можемо класифікувати за етіологією процесу як інфекційні (бактеріальні, вірусні) та неінфекційні або екзогенні (зумовлені інфекційними збудниками, фізичними та хімічними факторами) та ендогенні (спричинені загальними захворюваннями). У дорослих найчастішою причиною бактеріального кон’юнктивіту є Staphylococcus aureus, а в дітей – Streptococcus pneumonia та Haemophilus influenza. У практиці лікаря загальної практики найчастіше спостерігається гостра форма захворювання з ураженням обох очей (рис. 2). Клінічна картина гострого бактеріального кон’юнктивіту характеризується швидким початком: пацієнт після сну не може розімкнути повіки через велику кількість виділень, зазвичай слизисто-гнійних або гнійних. Наявна виражена кон’юнктивальна ін’єкція (яскраво-червоне забарвлення пальпебральної кон’юнктиви та перехідної складки, що зменшується в напрямі до рогівки). Пацієнт скаржиться на свербіння, печіння, відчуття стороннього тіла в оці. При хронічних бактеріальних кон’юнктивітах симптоми тривають більше 3-4 тиж. Хронічний кон’юнктивіт потребує направлення пацієнта до офтальмолога.
Усі кон’юнктивіти ми можемо класифікувати за етіологією процесу як інфекційні (бактеріальні, вірусні) та неінфекційні або екзогенні (зумовлені інфекційними збудниками, фізичними та хімічними факторами) та ендогенні (спричинені загальними захворюваннями). У дорослих найчастішою причиною бактеріального кон’юнктивіту є Staphylococcus aureus, а в дітей – Streptococcus pneumonia та Haemophilus influenza. У практиці лікаря загальної практики найчастіше спостерігається гостра форма захворювання з ураженням обох очей (рис. 2). Клінічна картина гострого бактеріального кон’юнктивіту характеризується швидким початком: пацієнт після сну не може розімкнути повіки через велику кількість виділень, зазвичай слизисто-гнійних або гнійних. Наявна виражена кон’юнктивальна ін’єкція (яскраво-червоне забарвлення пальпебральної кон’юнктиви та перехідної складки, що зменшується в напрямі до рогівки). Пацієнт скаржиться на свербіння, печіння, відчуття стороннього тіла в оці. При хронічних бактеріальних кон’юнктивітах симптоми тривають більше 3-4 тиж. Хронічний кон’юнктивіт потребує направлення пацієнта до офтальмолога.
Згідно з даними досліджень A. Sheikh, B. Hurwitz, C.P. van Schayck і співавт. (2012), у лікуванні бактеріального кон’юнктивіту застосування місцевого антибактеріального препарату асоційоване з ранньою клінічною ремісією в порівнянні з використанням плацебо з 2-го по 5-й день лікування. Вибір антибіотика, як правило, здійснюється емпірично. На сьогодні в клінічній практиці широкого використання набули антибактеріальні препарати групи фторхінолонів. Зокрема, левофлоксацин (Левоксимед®, World Medicine Ophthalmics) – фторхінолон третього покоління, активний стосовно грампозитивної мікрофлори (Corynebacterium species, Staphylococcus aureus, Staphylococcus epidermidis, Streptococcus pneumoniae) та меншою мірою щодо грамнегативних збудників. У рандомізованих мультицентрових клінічних дослідженнях (Schwab I. R., Friedlaender M. et al. Levofloxacin Bacterial Conjunctivitis Active Control Study Group, 2003) було досягнуто ерадикації збудника бактеріального кон’юнктивіту в 90% випадків. Ципрофлоксацин (Флоксимед®, World Medicine Ophthalmics) активний стосовно грампозитивних (Staphylococcus aureus) та грамнегативних збудників (Pseudomonas aeruginosa, Haemophilus influenzaе). Тривалість курсу лікування антибіотиком широкого спектра дії в середньому становить 7 днів. Режим застосування: перші 2 дні лікування – по 1 краплі кожні 2 год, з 3-го дня – по 1 краплі 4 р/день. Левоксимед® та Флоксимед® зарекомендували себе як топічні антибактеріальні препарати з високою ефективністю та доброю переносимістю в пацієнтів з інфекційними захворюваннями поверхні очного яблука.
Бактеріальний кон’юнктивіт здебільшого має перебіг двобічного захворювання, хоча запальний процес може починатися з одного ока. Якщо в пацієнта є прояви однобічного бактеріального кон’юнктивіту, необхідно проводити диференційну діагностику з хронічним дакріоциститом. Хронічний дакріоцистит розвивається внаслідок облітерації носослізного каналу, що призводить до накопичення в слізному мішку сльози та патогенних мікроорганізмів, і надалі може призвести до розвитку запального процесу слизової оболонки слізного мішка. Тому за підозри на хронічний дакріоцистит необхідно перевірити наявність виділень із нижньої слізної точки та прохідність слізних шляхів. У разі встановлення діагнозу хронічного дакріоциститу слід призначити антибактеріальні краплі та скерувати на консультацію до лікаря-офтальмолога для вирішення питання про оперативне втручання.
Вірусний кон’юнктивіт, спричинений аденовірусом, є високо контагіозним, на відміну від інших вірусів-збудників (наприклад, вірусу простого герпесу). Захворювання починається гостро. Можуть передувати риніт, фарингіт, підвищення температури тіла, головний біль, збільшення реґіонарних лімфатичних вузлів. Проявляється світлобоязню, шкіра повік набрякла, спостерігаються блефароспазм, гіперемія та інфільтрація кон’юнктиви, водянисті виділення, точкові крововиливи на кон’юнктиві. Якщо скарги зберігаються упродовж >7-10 днів або за підозри на герпетичну етіологію, пацієнта необхідно негайно направити до офтальмолога.
 Сімейний лікар відіграє вирішальну роль у припиненні передачі епідемічного аденовірусного кон’юнктивіту шляхом навчання хворого основним правилам гігієни. Пацієнт із вірусним запальним захворюванням кон’юнктиви повинен часто мити руки, використовувати індивідуальні засоби гігієни та уникати контактів з оточуючими.
Сімейний лікар відіграє вирішальну роль у припиненні передачі епідемічного аденовірусного кон’юнктивіту шляхом навчання хворого основним правилам гігієни. Пацієнт із вірусним запальним захворюванням кон’юнктиви повинен часто мити руки, використовувати індивідуальні засоби гігієни та уникати контактів з оточуючими.
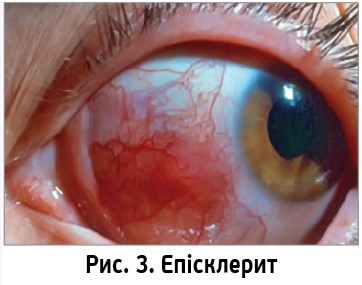
Епісклерит – запалення поверхневих шарів склери (рис. 3). Діагноз встановлюється клінічно: зазвичай однобічне секторальне почервоніння, помірний дискомфорт, незначна світлобоязнь. Поблизу лімбу (місця сполучення рогівки та склери) з’являється вузлик, вкритий гіперемованою кон’юнктивою, яка вільно зміщується. Для ефективного лікування епісклериту необхідно виявити його причину і проводити терапію основного захворювання. Однак на практиці етіологію не завжди вдається встановити (табл.). У будь-якому разі місцево застосовують топічні кортикостероїди, зокрема дексаметазонові краплі (Медексол®, World Medicine Ophthalmics).
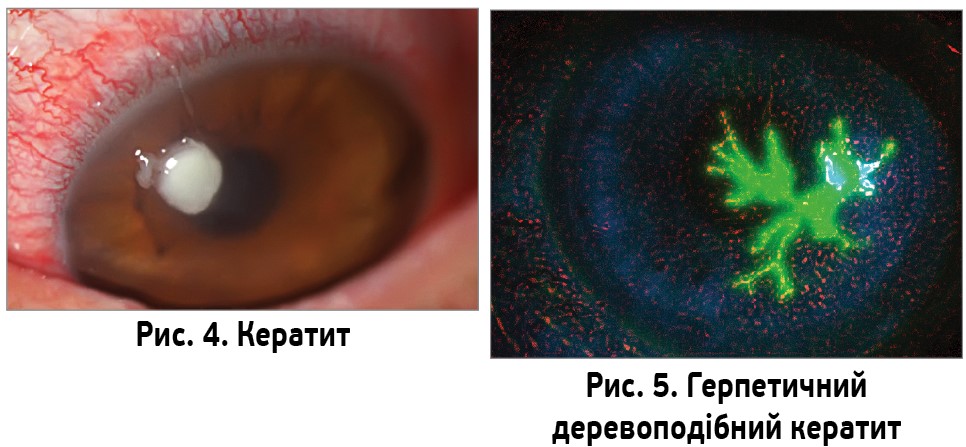
Серед запальних причин СЧО важливе місце займають кератити (рис. 4, 5). Як відомо, кератит – запальне захворювання рогівки, що призводить до її помутніння та зниження гостроти зору. Кератити характеризуються великою кількістю клінічних форм захворювання та є однією з основних причин зниження гостроти зору та сліпоти. Найчастіше причиною кератиту є бактеріальна або вірусна інфекція. Згідно з результатами досліджень (Keay L., Edwards K., Naduvilath T., 2006), бактеріальні кератити в 78,2% випадків спричинені грампозитивними мікроорганізмами, і лише у 20,2% – грамнегативними. Найпоширенішими грампозитивними збудниками є коагулазонегативні стафілококи та Staphylococcus aureus. Серед грамнегативних мікроорганізмів переважають Moraxella bovis та Pseudomonas aeruginosa. Бактеріальні кератити рідко виникають у здоровому оці. Проте фактори ризику, такі як носіння контактних лінз (Sauer A., Meyer N., Bourcier T., 2016), травма, операції на рогівці, системні захворювання, імуносупресія, можуть пошкодити захисні механізми поверхні ока та дати змогу бактеріям проникнути в шари рогівки. Несвоєчасно діагностований кератит і неправильне його лікування можуть призвести до перфорації рогівки або проникнення інфекційно-запального процесу у внутрішні оболонки ока (судинну оболонку, сітківку) з подальшим розвитком ендофтальміту. У зв’язку з цим швидке розпізнавання патології рогівки, оптимальне лікування та спостереження відіграють ключову роль при наданні медичної допомоги. Діагностика кератиту в типових клінічних випадках не повинна бути складною для лікаря загальної практики. Запальний процес в рогівці клінічно супроводжується світлобоязню, блефароспазмом, сльозотечею, больовими відчуттями. При огляді відзначається перикорнеальна ін’єкція. Найхарактернішою ознакою кератитів є інфільтрат – запальне вогнище зі скупченням лімфоцитів, макрофагів, бактерій та продуктів їх розпаду. Надалі інфільтрат може розпадатися з утворенням виразки рогівки, краї виразки інфільтровані, спостерігається набряк оточуючих тканин. Тривалий перебіг кератиту може зумовлювати поверхневу або глибоку васкуляризацію рогівки.
Фармакотерапія бактеріального кератиту спрямована на боротьбу з інфекцією та зменшення запального процесу, поліпшення процесів метаболізму в тканинах рогівки. Місцеві антибіотики у формі крапель дають змогу забезпечити високу концентрацію препарату в тканинах (Jeng B. H., Gritz D. C., Kumar A. B., 2010). Лікування кератиту розпочинається емпірично з призначення антибіотиків широкого спектра дії. У разі встановлення діагнозу кератиту призначають фторхінолони (Левоксимед® або Флоксимед®) або аміноглікозиди. Режим інстиляції – кожні 1,5-2 год. Окрім цього, для боротьби із запальним процесом, зменшення проявів блефароспазму, світлобоязні, сльозотечі призначають пацієнту топічні глюкокортикоїди. Дексаметазонові краплі (Медексол®) мають протизапальну та імуносупресивну дію на біохімічному рівні завдяки гальмуванню утворення та функціонування медіаторів запалення: цитокінів, лейкотрієнів, тромбоксанів, простагландинів. На сьогодні існують стійкі комбінації аміноглікозидів із кортикостероїдами, зокрема тобраміцину з дексаметазоном (Медетром®, World Medicine Ophthalmics), що дає змогу в складі одного препарату отримати необхідну концентрацію двох діючих речових та бути впевненим, що між двома засобами не виникне непередбачуваної терапевтичної або хімічної взаємодії. Тобраміцин як складова Медетрому має високу ефективність щодо грамнегативних збудників, особливо Pseudomonas aeruginosa, а також стосовно метицилінрезистентних стафілококів. В офтальмологічній практиці також застосовують комбіновані препарати аміноглікозидів (неоміцин) з поліпептидними антибіотиками (поліміксин B) та дексаметазоном (Неладекс®, World Medicine Ophthalmics). Після негайного призначення лікування пацієнта необхідно скерувати до лікаря-офтальмолога.
Останніми роками вірусний кератит спостерігається все частіше. Вірусний кератит – це запальне ураження рогівки, спричинене вірусом простого герпесу (найчастіше HSV‑1), вірусом оперізуючого герпесу (varicella-zoster virus, VZV) або аденовірусом. Клінічно проявляється болем, сльозотечею, світлобоязню, наявністю епітеліального дефекту рогівки, що профарбовується флюоресцеїном. Зазвичай пацієнти з кератитом, спричиненим VZV, мають везикульозні висипання на шкірі чола та повік за ходом першої гілки трійчастого нерва. Найпоширенішим поверхневим герпетичним кератитом є деревоподібний кератит. У поверхневих шарах рогівки з’являються дрібні пухирці та інфільтрати сірого кольору, що зливаються між собою і утворюють фігуру гілки дерева. Чутливість рогівки завжди знижена. Найпоширенішою глибокою формою герпетичного кератиту є дископодібний кератит. У глибоких шарах рогівки з’являється інфільтрат сірого кольору, який за формою нагадує диск. Епітелій над інфільтратом незмінений, флюоресцеїном не профарбовується. Пацієнтам із HSV або VZV кератитом призначають протигерпетичні препарати місцево та системно, скеровують до офтальмолога.
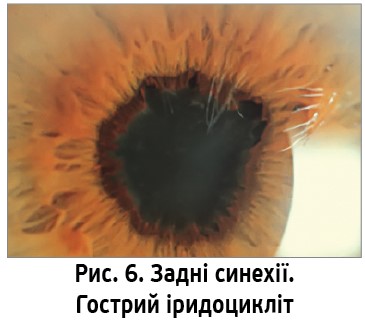 Ще одним типовим захворюванням, що формує клінічну картину «червоного ока», є гострий іридоцикліт (передній увеїт) (рис. 6). Захворювання характеризується болем в ділянці ока та затуманенням зору. Під час обстеження виявляють перикорнеальну ін’єкцію, в прохідному світлі на задній поверхні рогівки – преципітати (скупчення запальних клітин), зміну кольору райдужки в порівнянні з іншим оком, звуження зіниці, її в’ялу реакцію на світло, формуються задні синехії (спайки між краєм зіниці та кришталиком). Характерною ознакою є болючість при пальпації в ділянці війкового тіла. Іридоцикліт може призвести до таких ускладнень: офтальмогіпертензія, бомбаж райдужки, вторинна глаукома. Оскільки іридоцикліт має переважно ендогенне походження, для ефективного лікування необхідно виявити причину захворювання. Насамперед при встановленні діагнозу призначають мідріатики (наприклад, 1% атропіну сульфат по 1 краплі 4-5 р/день). Друга важлива група препаратів – кортикостероїди (приміром, Медексол® по 1 краплі 5-6 р/день). Можливе застосування нестероїдних протизапальних препаратів (диклофенак натрію, наприклад Клодифен®). Пацієнт із переднім увеїтом зазвичай потребує призначення субкон’юнктивальних ін’єкцій кортикостероїдів, часто – системної десенсибілізуючої та протизапальної терапії.
Ще одним типовим захворюванням, що формує клінічну картину «червоного ока», є гострий іридоцикліт (передній увеїт) (рис. 6). Захворювання характеризується болем в ділянці ока та затуманенням зору. Під час обстеження виявляють перикорнеальну ін’єкцію, в прохідному світлі на задній поверхні рогівки – преципітати (скупчення запальних клітин), зміну кольору райдужки в порівнянні з іншим оком, звуження зіниці, її в’ялу реакцію на світло, формуються задні синехії (спайки між краєм зіниці та кришталиком). Характерною ознакою є болючість при пальпації в ділянці війкового тіла. Іридоцикліт може призвести до таких ускладнень: офтальмогіпертензія, бомбаж райдужки, вторинна глаукома. Оскільки іридоцикліт має переважно ендогенне походження, для ефективного лікування необхідно виявити причину захворювання. Насамперед при встановленні діагнозу призначають мідріатики (наприклад, 1% атропіну сульфат по 1 краплі 4-5 р/день). Друга важлива група препаратів – кортикостероїди (приміром, Медексол® по 1 краплі 5-6 р/день). Можливе застосування нестероїдних протизапальних препаратів (диклофенак натрію, наприклад Клодифен®). Пацієнт із переднім увеїтом зазвичай потребує призначення субкон’юнктивальних ін’єкцій кортикостероїдів, часто – системної десенсибілізуючої та протизапальної терапії.
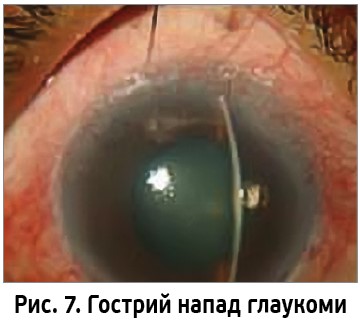 Гострий напад глаукоми – один із невідкладних станів, що може призвести до незворотного зниження гостроти зору внаслідок ішемії та ушкодження зорового нерва (рис. 7). При гострому нападі глаукоми корінь райдужки повністю закриває райдужно-рогівковий кут і блокує відтік водянистої вологи з ока, що зумовлює різке підвищення внутрішньоочного тиску. Хворий скаржиться на появу райдужних кіл навколо джерела світла, затуманення зору, його різке зниження. Крім цього, турбує біль в оці, що іррадіює у відповідну половину голови. Біль може бути настільки вираженим, що супроводжується нудотою та блюванням. Гострота зору різко знижується (часто до сотих). Під час обстеження спостерігається застійна ін’єкція. Рогівка набрякла, тьмяна. Передня камера мілка, зіниця розширена. Внутрішньоочний тиск різко підвищений (до 50 мм рт. ст.). Невідкладна допомога передбачає:
Гострий напад глаукоми – один із невідкладних станів, що може призвести до незворотного зниження гостроти зору внаслідок ішемії та ушкодження зорового нерва (рис. 7). При гострому нападі глаукоми корінь райдужки повністю закриває райдужно-рогівковий кут і блокує відтік водянистої вологи з ока, що зумовлює різке підвищення внутрішньоочного тиску. Хворий скаржиться на появу райдужних кіл навколо джерела світла, затуманення зору, його різке зниження. Крім цього, турбує біль в оці, що іррадіює у відповідну половину голови. Біль може бути настільки вираженим, що супроводжується нудотою та блюванням. Гострота зору різко знижується (часто до сотих). Під час обстеження спостерігається застійна ін’єкція. Рогівка набрякла, тьмяна. Передня камера мілка, зіниця розширена. Внутрішньоочний тиск різко підвищений (до 50 мм рт. ст.). Невідкладна допомога передбачає:
- інстиляцію міотиків (2-4% пілокарпін за схемою: кожні 15 хв – перші 2 год, кожні 30 хв – наступні 2 год, надалі – 1 р/год);
- сечогінні препарати (ацетазоламід 250 мг 1-2 таблетки 2-3 р/день або фуросемід 1% 2,0 в/м);
- гіперосмотичні засоби (манітол 20% 1,0-1,5 г/кг маси тіла в/в);
- топічні кортикостероїди для зменшення запального процесу (Медексол® по 1 краплі 5 р/день);
- β-адреноблокатори для зменшення продукції водянистої вологи (тимолол, Норматин® по 1 краплі 2 р/день).
Пацієнт із гострим нападом глаукоми після надання невідкладної допомоги повинен бути негайно направлений до офтальмолога для подальшої корекції отриманих призначень, лазерного лікування (лазерна іридотомія) або оперативного втручання.
СЧО – це не самостійна нозологічна одиниця, а комплекс симптомів, що потребує від лікаря загальної практики швидкого реагування для встановлення причини виникнення, визначення подальшої тактики лікування пацієнта і необхідності скерування для надання вторинної медичної допомоги лікарем-офтальмологом. Препарати фторхінолонів (Левоксимед®, Флоксимед®), комбіновані засоби (Медетром® та Неладекс®), а також топічні кортикостероїди (Медексол®) і нестероїдні протизапальні препарати (Клодифен®)можуть бути використані в лікуванні захворювань, які формують картину СЧО, завдяки своїй ефективності та безпечності.
Список літератури знаходиться в редакції.
Медична газета «Здоров’я України 21 сторіччя» № 8 (453), квітень 2019 р