14 червня, 2019
Артериальная гипертензия: врачебная тактика в свете новых рекомендаций и возможные предпочтения в выборе антигипертензивных препаратов
 Артериальная гипертензия (АГ) остается самым распространенным хроническим неинфекционным заболеванием в большинстве стран мира с численностью больных АГ до 1,1 млрд. Более 150 млн из них проживают в Центральной и Восточной Европе [1]. В Украине сегодня около 10 млн больных АГ [2].
Артериальная гипертензия (АГ) остается самым распространенным хроническим неинфекционным заболеванием в большинстве стран мира с численностью больных АГ до 1,1 млрд. Более 150 млн из них проживают в Центральной и Восточной Европе [1]. В Украине сегодня около 10 млн больных АГ [2].
Показатель распространенности АГ среди взрослого населения примерно одинаков во всем мире, он не зависит от уровня доходов населения и составляет в среднем 30-45%. Однако в популяции пожилых людей АГ встречается чаще, ее распространенность у лиц старше 60 лет превышает 60% [3]. Учитывая старение населения и распространенность факторов риска АГ, предполагается, что к 2025 году количество больных АГ увеличится на 15-20% и достигнет 1,5 млрд [4]. Это значит, что проблема широкого распространения АГ в ближайшее десятилетие не только не решится, а и останется в центре внимания мировой медицинской общественности, что в первую очередь обусловлено тесными взаимосвязями повышенного уровня артериального давления (АД) с риском развития неблагоприятных сердечно-сосудистых и почечных событий.
Уровни систолического АД (САД) 140 мм рт. ст. и выше ассоциированы со смертностью и развитием инвалидности приблизительно в 70% случаев [5]. Установлена независимая и непрерывная взаимосвязь значений АД с частотой внезапной смерти, инфаркта миокарда (ИМ), сердечной недостаточности (СН), ишемического и геморрагического инсультов, заболеваний периферических артерий, развития терминальной почечной недостаточности [6]. Пополняются данные о тесной связи АГ с увеличением частоты развития фибрилляции предсердий (ФП) [7], а также об ассоциации повышения АД с когнитивной дисфункцией и деменцией [8, 9]. Взаимосвязи повышения АД с риском неблагоприятных событий установлены во всех возрастных и этнических группах [10-12]. В понимании ассоциированных с АГ рисков сегодня достигнут существенный прогресс и имеется серьезная доказательная база, свидетельствующая о том, что снижение АД может значительно улучшить прогноз [13-16].
Одновременно существует множество высокоэффективных мероприятий по модификации образа жизни (МОЖ) и лекарственных препаратов, которые могут обеспечить адекватное снижение АД. Несмотря на это, во всем мире контроль АД остается неудовлетворительным, а сама АГ является основной причиной кардиоваскулярной и общей смертности [17].
Учитывая важность своевременной диагностики и правильного выбора терапии АГ, практикующий врач должен хорошо представлять современные рекомендации по ведению пациентов с АГ. Рекомендации базируются на существующей доказательной базе и облегчают врачу процесс принятия квалифицированного решения. Последние Рекомендации Европейского общества кардиологов (ЕОК, ESC) и Европейского общества артериальной гипертензии (ЕОАГ, ESH) для взрослых пациентов вышли в свет в 2018 году.
Что же нового появилось в Рекомендациях ЕОК/ЕОАГ 2018 года?
- Для установления диагноза АГ рекомендовано измерение не только офисного АД, а и внеофисные измерения с использованием суточного амбулаторного и/или домашнего мониторирования АД, когда это удобно и экономически целесообразно.
- У пациентов с высоким нормальным АД (130-139 / 85-89 мм рт. ст.) при высоком сердечно-сосудистом риске (ССР) вследствие наличия сердечно-сосудистого заболевания (ССЗ), особенно ИБС, рекомендуется медикаментозная терапия.
- Рекомендованы несколько уровней целевого АД (ЦАД). Начальный целевой уровень АД для всех пациентов – менее 140/90 мм рт. ст. при хорошей переносимости лечения. При дальнейшем лечении для большинства пациентов ЦАД – 130/80 мм рт. ст., а для большинства пациентов моложе 65 лет целевой уровень САД – 120-129 мм рт. ст.
- Пожилым пациентам в возрасте 65-80 лет рекомендовано целевое САД 130-139 мм рт. ст. (ранее рекомендовался уровень 140-150 мм рт. ст.).
- Рекомендованое целевое САД у пациентов старше 80 лет – 130-139 мм рт. ст. при хорошей переносимости (ранее рекомендовался уровень 140-150 мм рт. ст.).
- Рекомендован более низкий уровень целевого диастолического АД (ДАД) для всех пациентов – менее 80 мм рт. ст. вне зависимости от степени риска и сопутствующей патологии.
- Всем больным рекомендована стартовая антигипертензивная терапия в виде комбинации двух препаратов, предпочтительно фиксированной; исключение составляют ослабленные пожилые пациенты и больные с низким риском и АГ 1 степени (особенно при САД менее 150 мм рт. ст.).
- Расширен спектр дополнительных препаратов для лечения резистентной АГ: добавление малых доз спиронолактона или, при его непереносимости, других диуретиков (эплеренона, амилорида, высоких доз тиазидных/тиазидоподобных диуретиков или петлевых диуретиков), либо добавление бисопролола или доксазозина (ранее рекомендовались только спиронолактон или эплеренон и доксазозин).
- Выведено из рекомендаций применение в рутинной практике устройств для денервации почечных артерий или стимуляции барорецепторов (за исключением научных или рандомизированных контролируемых исследований – РКИ).
В Рекомендациях 2018 года подчеркивается, что имеются две доказанные по эффективности и целесообразности стратегии снижения АД: мероприятия, направленные на МОЖ, и лекарственная терапия. Большая часть больных АГ на фоне МОЖ требует назначения лекарственных препаратов. Результаты крупных РКИ с участием сотен тысяч пациентов продемонстрировали, что снижение САД на 10 мм рт. ст., а ДАД – на 5 мм рт. ст. являются независимыми предикторами уменьшения риска сердечно-сосудистых событий (ССС) на 20%, общей смертности – на 10-15%, инсультов – на 35%, коронарных событий – на 20%, СН – на 40% [14, 18]. Доказанный протективный эффект снижения АД в отношении функции почек пока ограничивается пациентами с сахарным диабетом (СД) и хронической болезнью почек (ХБП), у которых наблюдается более быстрое, чем при АГ, прогрессирование снижения функции почек [18, 19].
Одним из важных вопросов стратегии ведения пациентов с АГ является вопрос о приоритетном критерии выбора антигипертензивной лекарственной терапии, то есть вопрос о том, на чем должен быть основан выбор терапии: на уровне АД или на уровне общего сердечно-сосудистого риска?
Ответ на этот вопрос могут дать только результаты крупных серьезных исследований. Так, по данным опубликованных метаанализов РКИ [14, 18], было установлено, что у пациентов с исходно более высоким ССР степень его снижения на фоне антигипертензивной терапии увеличивается. Это позволило предположить, что выбор антигипертензивной терапии должен быть основан только на оценке степени ССР, а сама терапия назначаться в первую очередь пациентам с максимальным ССР независимо от уровня их АД [18].
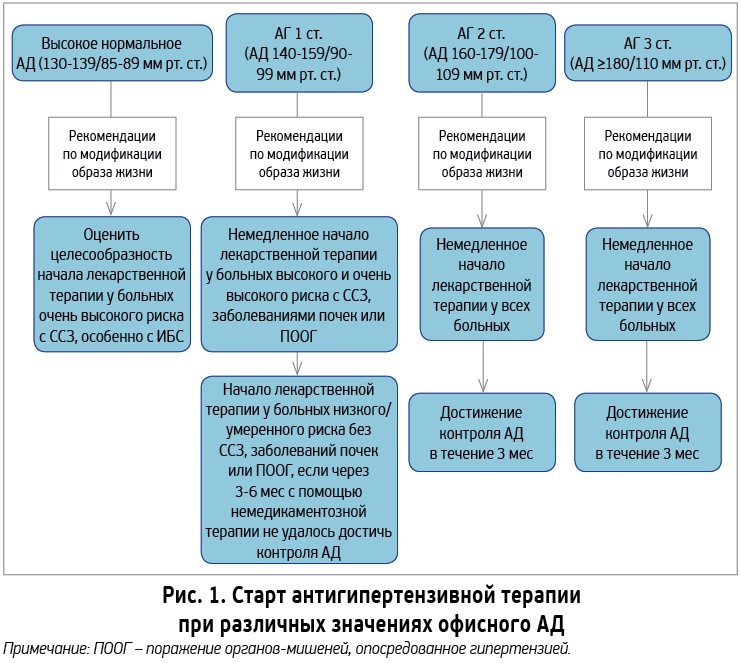
Эта гипотеза была поставлена под сомнения результатами другого исследования, которое показало, что у пациентов с высоким и очень высоким ССР проводимое лечение оказывает свое протективное действие не в полной мере [14]. По мнению рабочей группы экспертов по лечению АГ, оценка ССР является ключевой позицией стратегии лечения, поскольку у большинства больных АГ, как правило, имеются несколько факторов риска одновременно, что требует для уменьшения ССР назначения сопутствующей терапии (статинов, антиагрегантов и др.). Одновременно наиболее эффективной стратегией, направленной на уменьшение ССР, является профилактика развития высокого ССР путем максимально раннего вмешательства, когда уровень АД составляет более 140/90 мм рт. ст., а пациенты относятся еще к категории низкого или умеренного риска. Поэтому решение о назначении антигипертензивной терапии не может быть основано только на оценке ССР. Больным с АГ 2‑й и 3-ей степеней, а также пациентам с АГ 1‑й степени и высоким ССР или поражением органов-мишеней рекомендуется начинать антигипертензивную лекарственную терапию одновременно с немедикаментозными методами лечения (мероприятиями по МОЖ). Больным АГ 1-й степени с низким/умеренным ССР антигипертезивную лекарственную терапию рекомендуется назначать через 3-6 мес немедикаментозной терапии при недостижении контроля АД (рис. 1) [19].
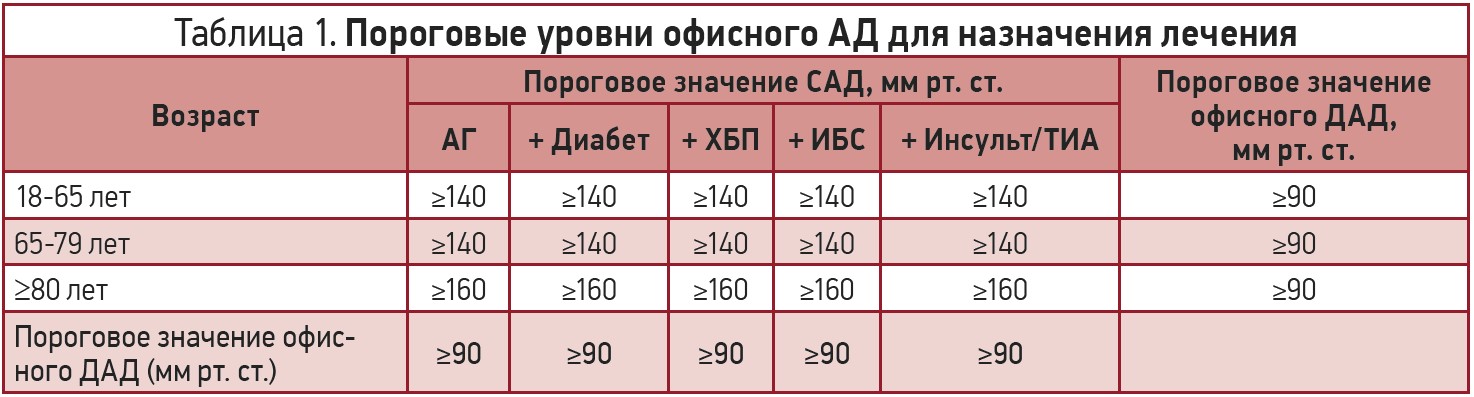
Пороговые уровни офисного АД для назначения лечения представлены в таблице 1.
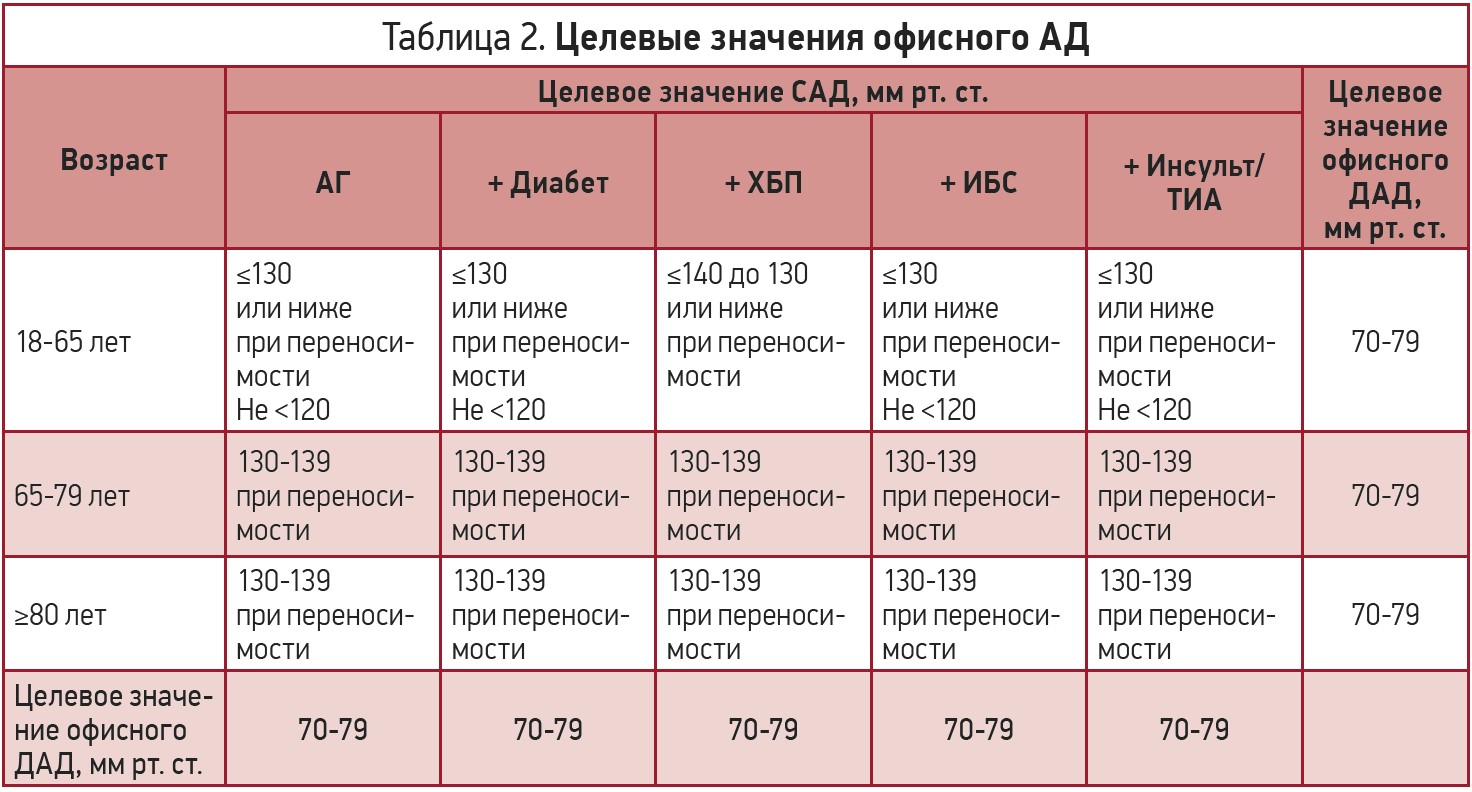
Учитывая, что на фоне антигипертензивной терапии показателей офисного САД менее 140 мм рт. ст. достигают менее 50% больных, в качестве первого целевого уровня АД рекомендуется использовать его значение менее 140/90 мм рт. ст. для всех пациентов. При хорошей переносимости лечения целевыми значениями АД у большинства пациентов следует считать показатель 130/80 мм рт. ст. или ниже. При этом у пожилых пациентов более 65 лет целевой уровень САД должен находиться в пределах между 130 и 140 мм рт. ст., а ДАД – менее 80 мм рт. ст. Важно помнить, что при лечении значение САД не должно быть ниже 120 мм рт. ст., так как при уровне САД менее 120 мм рт. ст. риск нежелательных явлений превышает положительные эффекты [20]. Целевые значения офисного АД представлены в таблице 2.
К немедикаментозным методам лечения АГ относят мероприятия по МОЖ. Имеются доказательства того, что здоровый образ жизни способствует предупреждению или замедлению развития прогрессирования АГ и уменьшению ССР. С помощью мероприятий по МОЖ можно отсрочить или предупредить назначения лекарственной терапии у пациентов с 1 степенью АГ и усилить эффективность уже назначенной антигипертензивной терапии. К мероприятиям по МОЖ относят [21]:
- соблюдение здоровой сбалансированной диеты (диета должна содержать большое количество овощей и свежих фруктов, молочные продукты с низким содержанием жиров, цельнозерновые продукты, рыбу и ненасыщенные жирные кислоты (особенно оливковое масло); необходимо ограничить употребление мяса, насыщенных жирных кислот, сладких напитков);
- ограничение употребления соли (до 5 г/сут) и алкоголя (мужчинам с АГ следует рекомендовать ограничить употребление алкоголя до 14 ед/нед, женщинам – до 8 ед с соблюдением безалкогольных дней в неделю и с учетом того, что 1 ед соответствует 125 мл вина или 250 мл пива [22]);
- исключение курения;
- снижение массы тела и поддержание нормального веса (установлено, что уровень смертности минимален при значениях индекса массы тела (ИМТ) 22,5-25 кг/м2 [23]); однако данные недавнего метаанализа продемонстрировали, что самый низкий показатель смертности отмечается у лиц с избыточной массой тела [24, 25]; здоровым лицам для предупреждения развития АГ, а больным АГ – для снижения АД, рекомендуется поддерживать вес в пределах ИМТ от 20 до 25 кг/м2 (у лиц в возрасте до 60 лет, у пожилых людей этот показатель выше), а окружность талии менее 94 см для мужчин и менее 80 см – для женщин [26];
- регулярные физические нагрузки (максимальному снижению АД в большей степени у больных АГ способствует тренировка выносливости (8,3/5,2 мм рт. ст.); пациентам с АГ следует рекомендовать как минимум 30 мин умеренных динамических аэробных физических нагрузок (ходьба, бег, езда на велосипеде или плавание) 5-7 дней в неделю) [27-29].
В качестве основных классов лекарственных антигипертензивных препаратов рекомендуется использовать: ингибиторы ангиотензинпревращающего фермента (ИАПФ), блокаторы рецепторов ангиотензина II (БРА), β-адреноблокаторы (ББ), блокаторы кальциевых каналов (БКК), диуретики (тиазидные и тиазидоподобные диуретики: хлорталидон и индапамид). Альфа-адреноблокаторы, препараты центрального действия и антагонисты минералокортикоидных рецепторов (АМР) в меньшей степени изучены в РКИ или ассоциированы с большей частотой побочных явлений и используются в дополнение к антигипертензивной терапии при недостаточном контроле АД на фоне применения указанных основных классов [19].
К наиболее часто назначаемым классам антигипертензивных средств относятся ИАПФ и БРА. Они одинаково эффективны в отношении влияния на уровень АД, исходы, смертность, реже вызывают побочные эффекты. Препараты этих двух классов для лечения АГ между собой не комбинируются, поскольку такая комбинация не оказывает дополнительного протективного действия в отношении ССС, но может способствовать развитию нежелательных явлений со стороны почек. ИАПФ и БРА способствуют уменьшению альбуминурии в большей степени, чем антигипертензивные препараты других классов. Они эффективно предупреждают прогрессирование диабетической и недиабетической хронической болезни почек и риск развития терминальной почечной недостаточности. ИАПФ и БРА обладают доказанной эффективностью в отношении предупреждения и обратного развития поражений жизненно важных органов (органов-мишеней), в частности ремоделирования сердца (гипертрофии левого желудочка) и сосудов, способствуют уменьшению частоты развития фибрилляции предсердий. Оба класса препаратов показаны пациентам с АГ, перенесшим инфаркт миокарда и имеющим СН [19]. Таким образом, в большинстве случаев начальный выбор врача остановится на ИАПФ или БРА. Однако для достижения целевых значений АД потребуется назначение комбинированной терапии. Это обусловлено тем, что комбинированная терапия всегда эффективнее, чем монотерапия, оказывает одновременное влияние на различные механизмы, более безопасна и хорошо переносится [19].
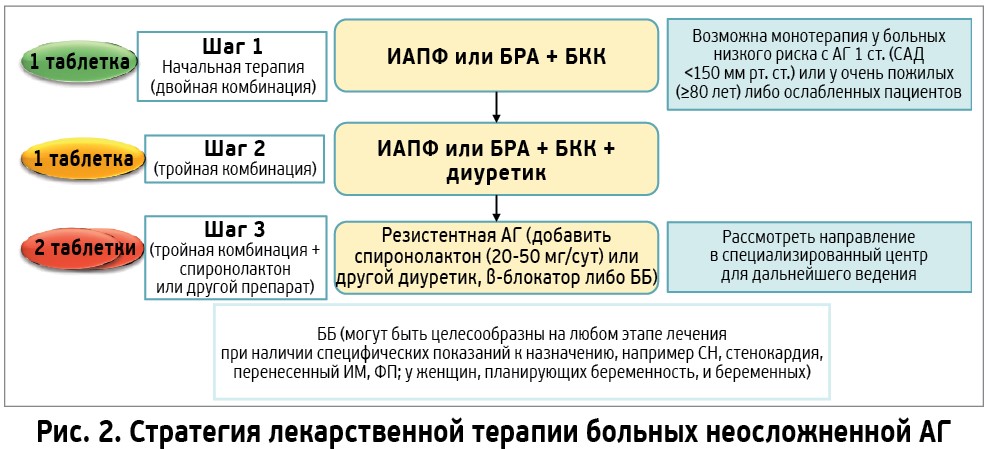
Рекомендации ЕОК/ЕОАГ 2013 года [30] и новые рекомендации 2018 года [19] подчеркивают целесообразность использования комбинаций лекарственных препаратов в одной таблетке, поскольку уменьшение количества таблеток повышает приверженность к лечению, что увеличивает эффективность снижения АД. Результаты клинических исследований позволяют предположить, что двойная комбинация антигипертензивных препаратов позволит достичь контроля АД приблизительно у двух третей пациентов. Поэтому при отсутствии контроля АД при лечении двойной комбинацией рекомендуется назначение трех антигипертензивных препаратов – ИАПФ или БРА, БКК и диуретика. Тройная комбинация должна обеспечить контроль АД более чем у 80% больных АГ [19]. Стратегия лекарственной терапии больных неосложненной АГ представлена на рисунке 2.
Что же касается случаев АГ в сочетании с другими заболеваниями, то врачу предстоит сделать выбор терапии с учетом предпочтений для данной клинической ситуации. Новые рекомендации ЕОК/ЕОАГ 2018 года представляют алгоритмы ведения пациентов в разных клинических ситуациях (сочетание АГ с ИБС, СН, ХБП, ФП). Однако предусмотреть все варианты сочетанной патологии не представляется возможным. Для этого необходимо проведение множества РКИ.
Одним из распространенных вариантов коморбидности АГ является ее сочетание с ожирением. Отдельных исследований по лечению больных АГ на фоне алиментарного ожирения не проводилось. Но учитывая то, что ожирение является важным компонентом метаболического синдрома, можно опираться на рекомендации ЕОК/ЕОАГ по ведению больных с АГ 2013 года. В них указано, что препаратами выбора для пациентов с метаболическим синдромом являются блокаторы ренин-ангиотензин-альдостероновой системы (РААС) и БКК [30].
Среди блокаторов РААС из класса БРА наиболее часто назначаемым является валсартан. Действующее вещество быстро всасывается и достигает максимальной концентрации в крови через 2-4 ч после приема внутрь. Валсартан характеризуется длительным периодом полувыведения (около 9 ч), сильной связью с АТ1-рецепторами, что обеспечивает 24-часовое снижение АД и позволяет принимать препарат 1 раз в сутки.
БРА, в том числе валсартан, обладают выраженными органопротекторными свойствами: обеспечивают наибольшее уменьшение индекса массы миокарда левого желудочка сердца (-13%), превосходя этот эффект у антагонистов кальция (-11%), ИАПФ (-10%), диуретиков (-8%) и β-адреноблокаторов (-6%) [31, 32]. Доказаны способности валсартана уменьшать риск развития рестенозов и повторных вмешательств у больных после транслюминальной баллонной ангиопластики коронарных артерий, а у пациентов с АГ и ХСН – уменьшать риск развития новых случаев ФП [33-35], значительно снижать степень альбуминурии у больных с АГ, в том числе с сопутствующим СД 2 типа [36, 37].
Убедительно доказано позитивное влияние валсартана на конечные точки: достоверное снижение риска сердечно-сосудистой смертности и заболеваемости (на 39%), снижение на 40% риска первичного или повторного инсульта, снижение на 65% риска госпитализаций по поводу стенокардии, снижение на 47% риска госпитализаций по причине СН. Валсартан также способен значительно уменьшать риск развития новых случаев СД 2 типа у больных АГ и превосходит в этом другие классы антигипертензивных препаратов, в том числе ИАПФ [38-40]. Средство повышает чувствительность периферических тканей к глюкозе при наличии максимально благоприятного собственного метаболического профиля безопасности (не оказывает негативного влияния на углеводный, липидный, пуриновый обмен). Имеются доказательства позитивного влияния БРА, и непосредственно валсартана, на сексуальные функции у мужчин и женщин. Валсартан, как и другие представители класса БРА, демонстрирует максимальную приверженность пациентов к лечению [41, 42].
Таким образом, высокая антигипертензивная эффективность валсартана, органопротекторные свойства, блестящий профиль безопасности делают его прекрасным выбором для терапии больных АГ, в том числе в условиях коморбидности. Рациональной рекомендуемой для лечения больных АГ комбинацией является совместное использование валсартана с самым назначаемым и наиболее подробно изученным БКК – амлодипином.
Амлодипин характеризуется длительным периодом полувыведения (до 50 ч) и, следовательно, большой продолжительностью действия, позволяющей принимать его 1 раз в сутки. Препарат отличается высокой тканевой селективностью (вазотропностью), т. е. способностью преимущественно влиять на гладкомышечные клетки сосудов (в 80 раз активнее, чем на кардиомиоциты). Он вызывает выраженное снижение периферического сопротивления сосудов, не оказывая влияния на сократимость миокарда, функцию синусового узла и атриовентрикулярную проводимость.
Эффекты амлодипина изучены в большом количестве исследований (PREVENT, CAMELOT, ALLHAT, ELSA, VALUE, ASCOT-BPLA). В них убедительно доказаны способности амлодипина уменьшать темпы прогрессирования атеросклероза (уменьшать толщину комплекса интима-медиа сонных артерий); снижать риск госпитализаций по причине СН и стенокардии на 35%; уменьшать потребности в операциях реваскуляризации на 33%; снижать риск комбинированной конечной точки (сердечно-сосудистые события) на 31%; улучшать эластические свойства аорты и ее ветвей; вызывать обратное развитие гипертрофии миокарда левого желудочка; позитивно влиять на состояние церебральных и коронарных артерий [43].
В ряде исследований доказан антисклеротический эффект амлодипина в виде достоверного снижения уровня холестерина (ХС) (на 11,3%); ХС липопротеидов низкой плотности (на 34,4%), триглицеридов (на 18,2%) и повышение уровня ХС липопротеидов высокой плотности (на 18%). Описан синергизм амлодипина и статинов на молекулярном уровне, который приводит к стабилизации атеросклеротической бляшки. В одном из исследований было обнаружено, что комбинация амлодипина и аторвастатина в наибольшей степени обеспечивает достижение не только целевого уровня АД, но и липидов. Это объяснятся тем, что комбинация амлодипин/аторвастатин способствует снижению активности маркеров системного воспаления (уровней интерлейкина‑6, фактора некроза опухоли) и повышению чувствительности тканей к инсулину [44].
Наличие очевидных преимуществ комбинированной терапии БРА и БКК стало поводом для создания их фиксированных комбинаций, в частности препарата под названием Комбисарт (АО «Киевский витаминный завод»), представленого в виде двух вариантов доз – комбинации 5 и 10 мг амлодипина с валсартаном в дозе 160 мг.
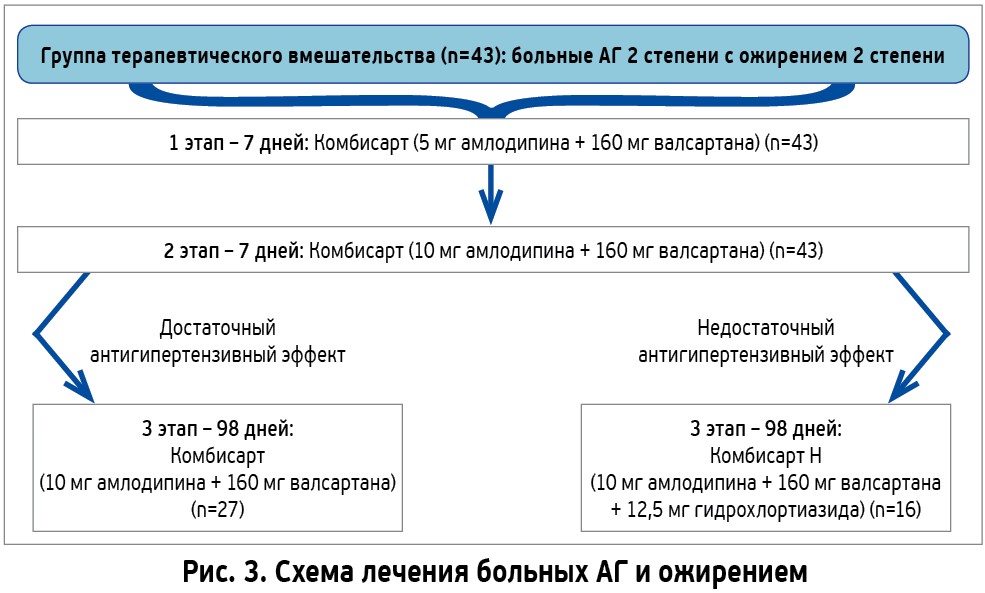
Учитывая важность изучения особенностей влияния комбинированной антигипертензивной терапии на уровни АД и структурно-функциональное состояние жизненно важных органов у больных АГ с сопутствующей патологией, было проведено исследование. Его целью стало изучение динамики АД, показателей состояния сердца, магистральных сосудов, почек, параметров липидного и углеводного обменов, содержания в крови гормонов жировой ткани лептина и адипонектина у больных эссенциальной АГ с ожирением. В исследовании приняли участие 43 пациентки в возрасте от 46 до 59 лет с эссенциальной АГ II стадии 2 степени (уровень офисного АД 160/100-179/109 мм рт. ст.) с сопутствующим абдоминальным ожирением 2 степени, то есть с ИМТ от 35 до 39,9 кг/м2 с ХСН не выше II функционального класса (NYHA). У пациенток наблюдались сохраненная фракция выброса левого желудочка сердца, нормальные уровни глюкозы, креатинина и мочевой кислоты в крови. Всем больным группы вмешательства были назначены мероприятия по МОЖ и антигипертензивная терапия – Комбисарт (АО «Киевский витаминный завод»), содержащий 5 мг амлодипина и 160 мг валсартана (5+160). Учитывая отсутствие значимого снижения АД через 7 дней, все больные были переведены на Комбисарт (АО «Киевский витаминный завод»), содержащий 10 мг амлодипина и 160 мг валсартана (10+160). Выраженный антигипертензивный эффект имел место у 27 пациенток (65%), остальные больные были переведены на Комбисарт Н (АО «Киевский витаминный завод») (рис. 3).
В группе больных АГ ІІ стадии 2 степени, даже при сочетании с ожирением, у 65% стартовая терапия в виде двойной комбинации Комбисарт (АО «Киевский витаминный завод») способствовала достижению ЦАД, улучшению функционального состояния эндотелия, сердца, сосудов, почек и не потребовала перехода на тройную комбинацию. По данным суточного мониторирования АД через 16 нед терапии в 3 раза увеличилось количество пациенток с благоприятным суточным профилем АД dipper и, соответственно, уменьшилось количество больных с неблагоприятными профилями АД – night-peaker и non-dipper. Результаты исследования подтвердили наличие у Комбисарта (АО «Киевский витаминный завод») выраженной антигипертензивной эффективности, способности оказывать позитивное влияние на функциональное состояние эндотелия, сердца, сосудов, почек и благоприятного профиля безопасности. Побочные эффекты комбинации и отказы от приема препарата зарегистрированы не были.
Таким образом, двойная комбинация (валсартан с амлодипином) под названием Комбисарт (АО «Киевский витаминный завод») является предпочтительным выбором терапии у больных АГ 2 степени в сочетании с ожирением 2 степени и демонстрирует неоспоримую полимодальную эффективность, безопасность приема и высокую приверженность пациентов к лечению.
Список литературы находится в редакции.
Медична газета «Здоров’я України 21 сторіччя» № 9 (454), травень 2019 р