14 червня, 2019
Біль у животі + гарячка + кров’янисті випорожнення у 18-річного спортсмена = ? Перфорація кишки зубочисткою з пошкодженням артерії
Опис клінічного випадку
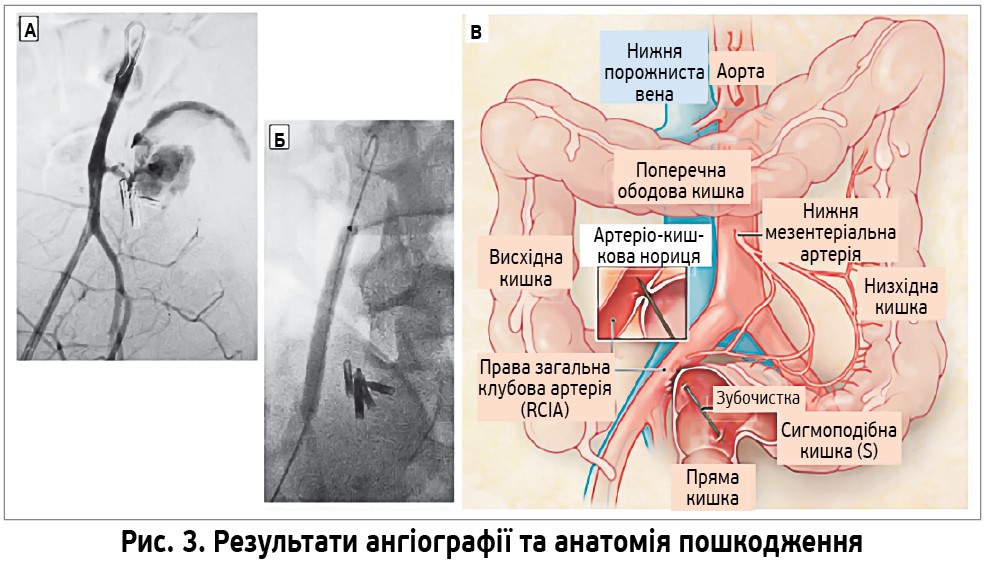
Гарячка та біль у правому нижньому квадранті живота (ПНКЖ) виникли 20 днів тому під час поїздки на південний схід США для тренувань; наступного дня – нудота після їжі, рідкі випорожнення. Огляд у відділенні невідкладної допомоги (ВНД): пульс – 59/хв, артеріальний тиск (АТ) – 114/65 мм рт. ст., маса тіла (МТ) – 72,1 кг. Результати лабораторних тестів (РЛТ) представлені в таблиці. Комп’ютерна томографія (КТ) черевної порожнини й тазу з уведенням контрасту перорально (п/о) та внутрішньовенно (в/в) – без патологічних змін. Через 5 год спостереження пацієнта виписано без діагнозу.
Наступні 2 тиж біль майже не турбував, іноді нудило. Пацієнт тренувався зі зниженою інтенсивністю, подорожуючи до західних штатів США. За 4 дні до останньої госпіталізації виник біль у ПНКЖ з іррадіацією в поперек, у сформованому калі спостерігалися домішки крові. Наступного дня біль не минув, дефекації не було; після ректальної свічки з’явилися рідкі випорожнення, змішані з кров’ю та слизом; увечері температура тіла (t) підвищилася до 39,7 °C.
Скарги у ВНД іншої лікарні: біль у ПНКЖ і правому боці, втрата апетиту. Огляд: t – 38,9 °C, пульс – 110/хв, АТ – 124/76 мм рт. ст., частота дихання (ЧД) – 16/хв, SpO2 – 99%. Правий фланг і ПНКЖ чутливі при пальпації. РЛТ – у таблиці. Магнітно-резонансна томографія (МРТ) живота й тазу з в/в контрастом: петлі тонкої кишки в лівій половині дещо роздуті, заповнені рідиною; в прямій кишці рівні повітря – рідина. Після ацетамінофену та в/в інфузії рідини t і пульс нормалізувалися. Пацієнту рекомендовано повернутися додому для подальшого обстеження.
Через 2 дні оглянутий терапевтом у поліклініці цієї лікарні. Скарги: біль у ПНКЖ і попереку; t – 38,9 °C зі зниженням після ацетамінофену, домішки крові в калі. Огляд: t – 36,3 °C, пульс – 84/хв, АТ – 110/74 мм рт. ст.; живіт м’який, перистальтика збережена; болючість при пальпації в ПНКЖ і надлобковій ділянці; дефансу м’язів, ознак подразнення очеревини, ущільнень та інших патологічних змін не виявлено. На наступний день заплановано колоноскопію.
Після прийому препарату для підготовки кишечнику була дефекація з великим об’ємом крові; посилення болю в ПНКЖ; t – 39,4 °C з ознобом, приймав ібупрофен і ацетамінофен. Уранці госпіталізований. Скарги: запаморочення, нездужання. Анамнез: алергічні реакції, блювання, тенезми, сечостатеві симптоми, артралгії, висип і виразки на слизових і шкірі заперечує; професійний спортсмен, разом із сім’єю проживає в міській зоні Нової Англії, часто подорожує континентальною частиною США; не курить, не вживає алкоголю й наркотиків; аутоімунних порушень і запальних захворювань кишечнику в родині не було. Огляд: вигляд утомлений, t – 37,6 °C, пульс – 122/хв, АТ – 110/56 мм рт. ст., ЧД – 18/хв, SpO2 – 97%, МТ – 72,3 кг, зріст – 185 см, індекс МТ – 21,1 кг/м2; живіт м’який, перистальтика збережена; болючість при пальпації ПНКЖ і надлобкової ділянки; дефансу м’язів, розтяжок, утворів не виявлено. Ректальне дослідження: декілька зовнішніх гемороїдальних вузлів, у просвіті прямої кишки невелика кількість яскраво-червоної крові, змін шкіри, тріщин чи утворів не виявлено. Яєчка без змін, збільшений правий паховий лімфовузол. Узято зразки крові для гемокультури та калу (рідкі, кров’янисті випорожнення) для посіву й досліджень на наявність паразитів, антигени Clostridium difficile, шигельозні токсини 1 і 2, калпротектин. Тести на ВІЛ-інфекцію, вірусні гепатити В та С, H. pylori негативні. РЛТ – у таблиці.
Почато інфузійну терапію, проведено КТ живота й тазу. Висновок КТ: ознак гострого процесу не виявлено. Ввечері t – 40,2 °C, озноб, сплутана свідомість; пульс – 145/хв, АТ – 109/52 мм рт. ст., ЧД – 35/хв, SpO2 – 97%, новий систолічний шум (ступінь – 2/6) з епіцентром уздовж верхнього лівого краю грудини. Повторно взято кров на гемокультуру, РЛТ – у таблиці. Призначено цефепім, метронідазол, ацетамінофен, в/в інфузії рідини, внаслідок чого життєві показники та психічний стан нормалізувалися. Через 90 хв після початку терапії виявлено зростання грамнегативних паличок у гемокультурах, узятих 11,5 год тому. Наступного дня були повторні епізоди гарячки до 40,6 °C з ознобом. У початкових гемокультурах зростання Klebsiella pneumoniae та грампозитивних коків, у повторних – зростання інших грамнегативних паличок. РЛТ – у таблиці.
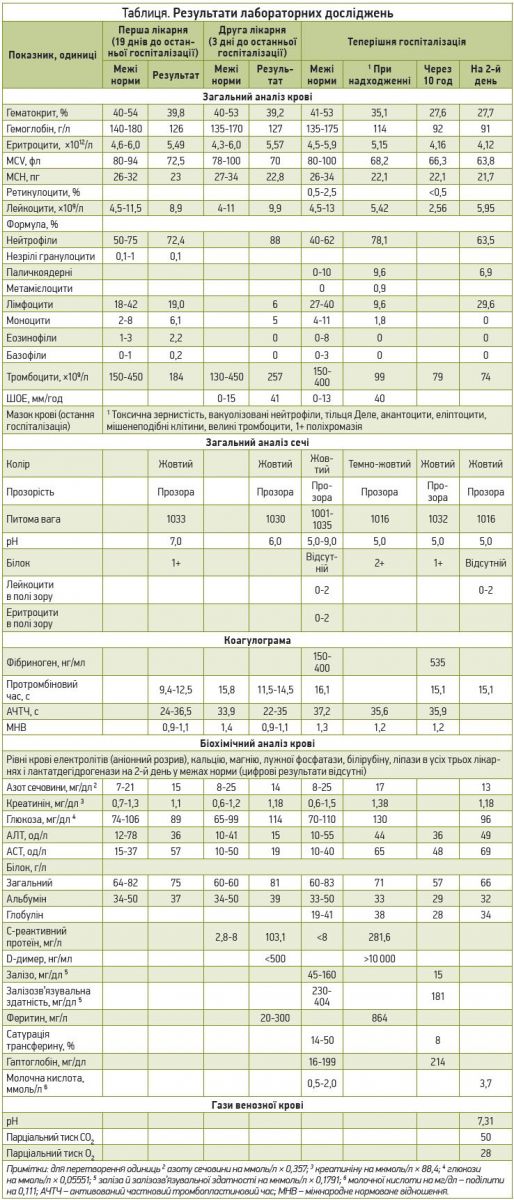
Колоноскопія та встановлення діагнозу. У сигмоподібній кишці виявлено велику кількість свіжої крові (рис. 1А). Після промивання знайдено дерев’яну зубочистку (5 см), яка залягла в проксимальній частині (25 см від анального краю) й одним кінцем перфорувала стінку кишки (рис. 1Б, В). Ендоскопічне видалення зубочистки (рис. 1Г) спричинило негайну пульсуючу кровотечу (рис. 1Ґ), яку намагалися зупинити накладанням 9 кровоспинних кліпс і введенням адреналіну в загальній кількості 10 мл (рис. 1Д, Е). Проте наприкінці процедури кровотеча тривала, що потребувало екстреної операції.
Ризик розвитку ускладнень у разі ковтання зубочистки дуже високий: 79% випадків призводять до перфорації, 10% – до смерті (Steinbach C. et al., 2014). Ендоскопічне видалення гострих сторонніх тіл можливе лише в стабільних пацієнтів за відсутності явних ускладнень (перфорація, абсцес). У цьому випадку ендоскопію виконували, тому що ускладнення не були помітні на КТ.
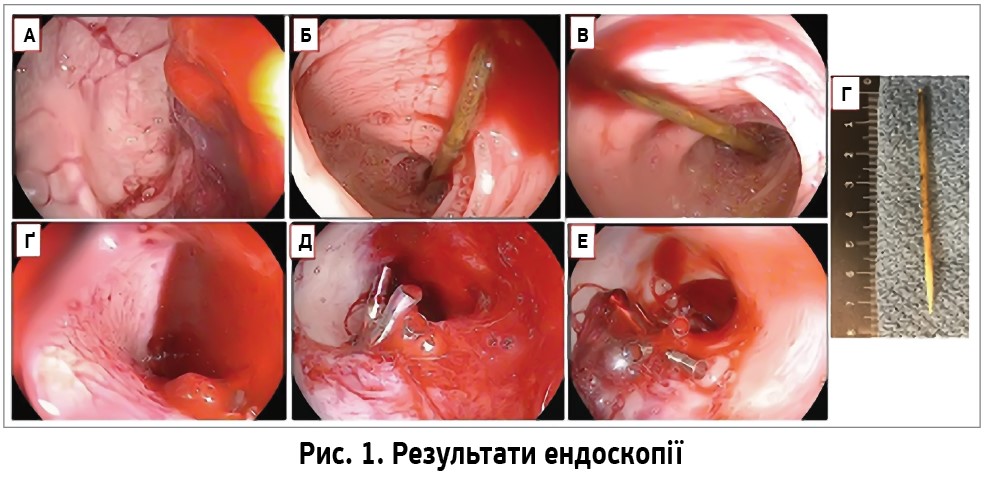
Повторна інтерпретація КТ черевної порожнини й тазу виявила малопомітні зміни, не включені в початковий опис (рис. 2): скупчення з умістом повітря розміром 20×10 мм попереду хребта між сигмоподібною кишкою (S) і правою загальною клубовою артерією (RCIA) з потовщенням короткого сегмента прилеглої артеріальної стінки. Потовщення стінки S, здуття чи дивертикульозу товстої кишки не виявлено; апендикса не видно.
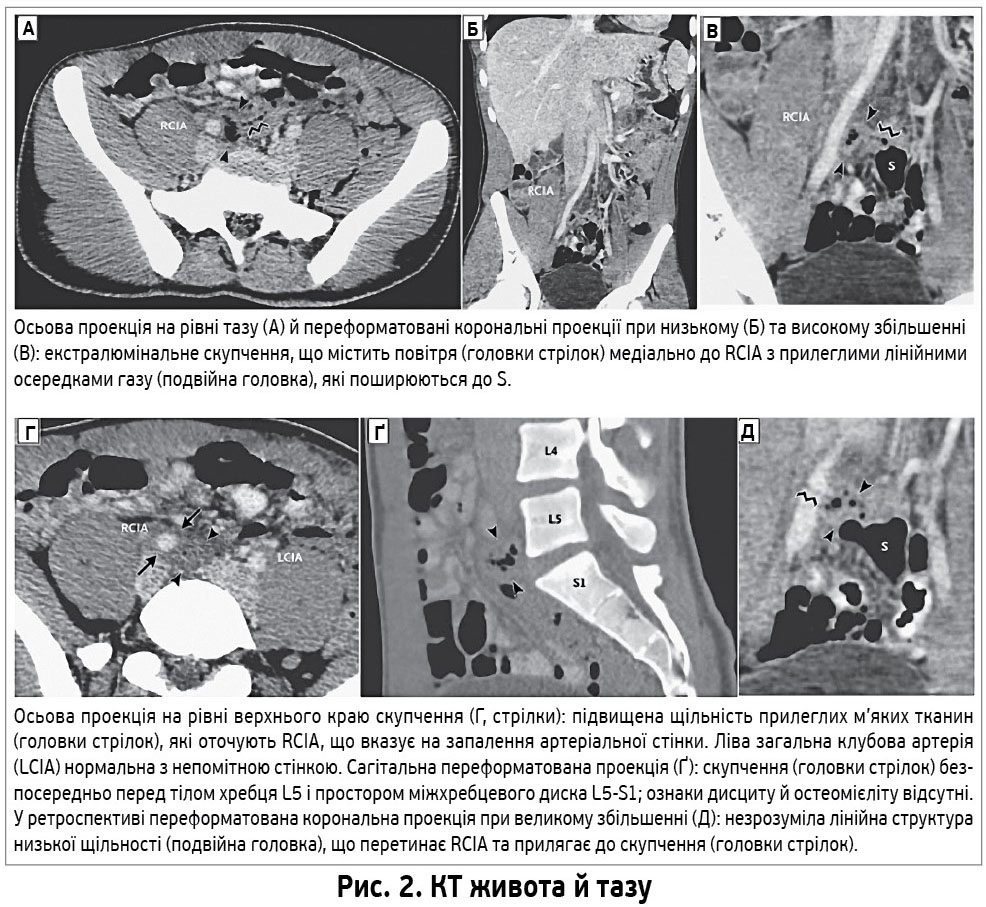
Подальше ведення. Через небезпечну для життя кровотечу пацієнта терміново переведено в гібридну операційну. Виконано ангіографію, котра виявила позасудинне накопичення контрасту від RCIA до S (рис. 3А). Вирішено провести лапаротомію з відновленням цілісності RCIA, оскільки при інфікуванні встановлення ендоваскулярного синтетичного протеза протипоказане; крім того, потрібно було виключити травму кишки. Для тимчасового гемостазу в RCIA помістили оклюзійний балон (рис. 3Б). Після лапаротомії виявлено артеріо-кишкову норицю між S і RCIA (рис. 3В). Проведено первинне ушивання кишки та консультацію із судинним хірургом щодо пошкодження артерії.
Ушкоджений сегмент був нежиттєздатним, 3 см артерії видалено й заміщено аутотрансплантатом із правої стегнової вени (superficial femoral vein). Оскільки час ішемії становив 3,5 год, перев’язка вени спричинила венозну гіпертензію й пацієнт був інтубований, для профілактики компартмент-синдрому на правій нозі проведено чотири фасціотомії. Щоб уникнути пошкодження під час фасціотомії, маркували велику підшкірну вену, що мала слугувати основним шляхом венозного відтоку до розвитку колатеральних вен, адже проводилося лігування глибокої венозної системи. Живіт було тимчасово закрито вакуумною пов’язкою. Після 24 год спостереження проведено зашивання лапаротомної рани та шкіри над фасціотомними розрізами.
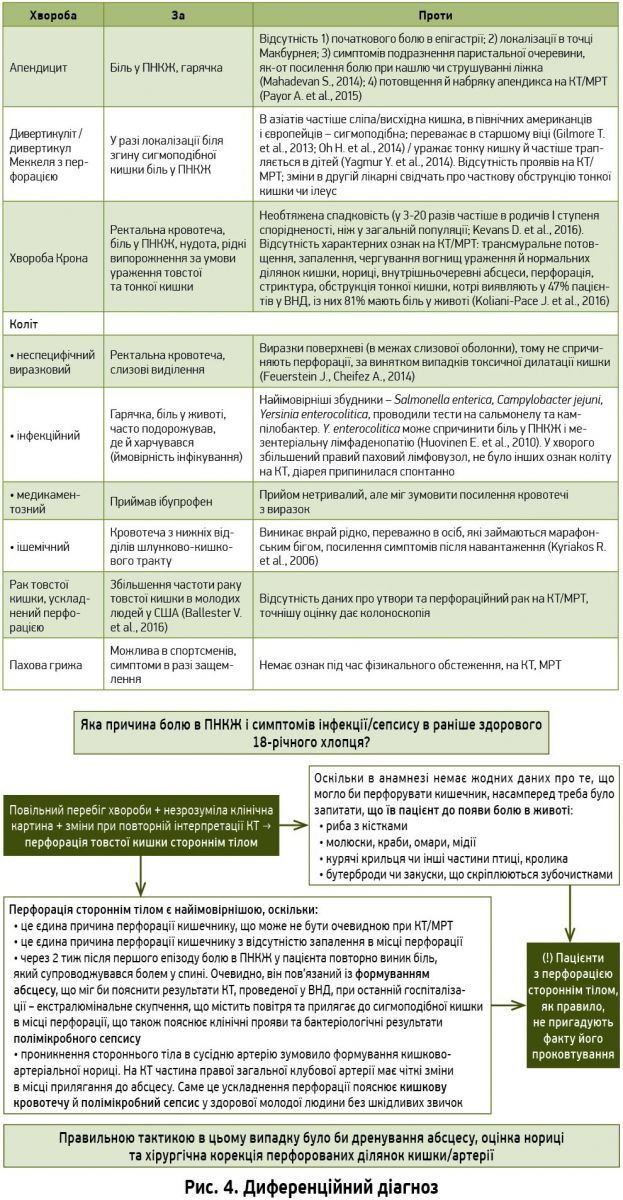
Кінцевий діагноз: перфорація сигмоподібної кишки стороннім тілом (зубочисткою) з формуванням нориці до правої загальної кцлубової артерії. Диференційний діагноз (рис. 4).
Післяопераційний період минув без ускладнень, на 10-й день госпіталізації, через 6 днів після ушивання живота, пацієнта виписано. На той момент він самостійно ходив. Проведено 14-денний курс цефтріаксону й ванкоміцину в/в + ментронідазол і флуконазол п/о; потім цефподоксим + метронідазол 4 тиж. Пацієнт пройшов реабілітацію за індивідуальною програмою з поступовим збільшенням навантажень через 6 тиж (після заживання анастомозу). Врешті після медичного обстеження йому дозволили брати участь у тренуваннях. Через 7 міс він брав участь у професійній грі.
Shields H., Scheid F., Pierce T. et al. Case 4-2019: An 18-Year-Old Man with Abdominal Pain and Hematochezia. The New England Journal of Medicine, 2019; 380: 473-485. DOI: 10.1056/NEJMcpc1810391.
Адаптований переклад з англ. Ольги Королюк
Медична газета «Здоров’я України 21 сторіччя» № 9 (454), травень 2019 р