2 липня, 2019
Ксеомін: ефективна допомога неврологічним пацієнтам є доступною вже сьогодні
31 травня 2019 р. ознаменувалося науково-практичною конференцією, яка відбулася у Києві. Мета заходу полягала у просвітленні лікарів щодо можливості суттєвого покращення якості життя неврологічних пацієнтів завдяки використанню в рутинній практиці препарату ботулінічного токсину Ксеомін, який у досвідчених руках дозволяє значно зменшити прояви спастичності та дистонічних розладів.
Вітальне слово належало Джею Калдеру, директору Департаменту зі взаємодії з партнерами компанії «Мерц Фарма» – регіону, який включає Європу, Близький Схід та Африку. Головним меседжем виступу представника була мотивація українських лікарів застосовувати препарат ботулотоксину в рутинній практиці, що базувалася на європейському досвіді використання Ксеоміну для покращення стану пацієнтів. У багатьох масштабних та мультицентрових дослідженнях щодня підтверджується безпека застосування Ксеоміну, а нещодавно був розширений спектр показань. Так, препарат підтвердив ефективність у боротьбі з ускладненням неврологічних захворювань, як-то сіалореєя (слинотеча).
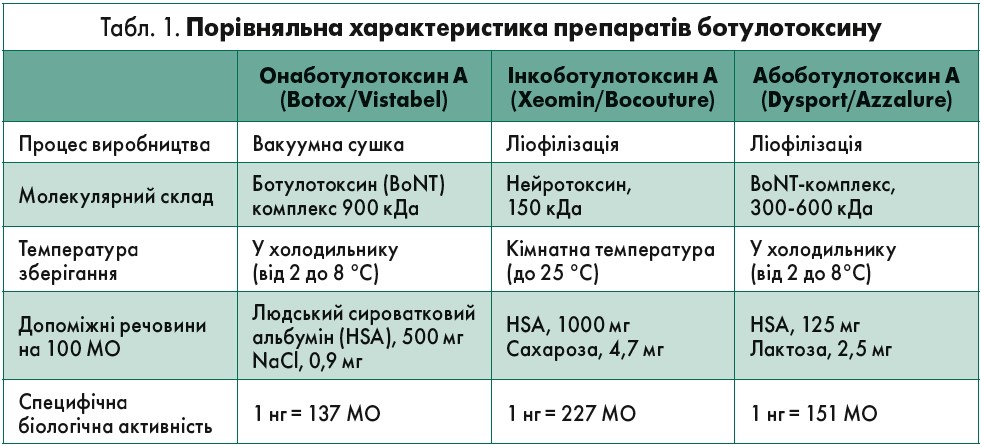
Ганна Володимирівна Зайченко, доктор медичних наук, професор, завідувач кафедри фармакології Національного медичного університету імені О.О. Богомольця (м. Київ), представила доповідь на тему «Ботулінічні нейротоксини: вивчення ефективності та безпеки біологічних препаратів». У контексті цього питання спікер зазначила, що назва «Xeomin» (Ксеомін) походить від «xeno» – чужорідний, «neo» – новий, «min» – мінімальний. Це має вагоме підґрунтя, а не лише маркетинговий хід, адже Ксеомін – перший ботулінічний токсин типу А, вільний від комплексоутворювальних протеїнів. У природних умовах вони захищають токсин від кислого середовища шлунку (рН <5), але у клінічних не мають терапевтичного ефекту та сприяють підвищеній імуногенності. Препарат проходить етапи преципітації та хроматографічне очищення, внаслідок ліофілізації доступним є тільки активний нейротоксин.
Іншу перевагу Ксеоміну порівняно з іншими препаратами ботулотоксину надає йому факт термостабільності, адже він може зберігатися при температурі до 25 °C протягом трьох років, а відновлений розчин – 24 год при 2‑8 °C. Додаткові плюси Ксеоміну представлені у таблиці 1, де наведено порівняльну характеристику всіх препаратів ботулотоксину.
Юрій Володимирович Фломін, кандидат медичних наук, завідувач відділення Інсультного центру Універсальної клініки «Оберіг» (м. Київ), присвятив доповідь терапії спастичності. Лікар-невролог порекомендував використовувати модифіковану шкалу Ашворта та шкалу Тард’є при оцінці ступеня спастичності, наголосивши, що критичною умовою досягнення результатів у менеджменті пацієнтів зі спастичністю є формування та визначення критеріїв їхнього відбору. Так, до таких критеріїв належить середній і тяжкий ступінь проявів спастичності (оцінка за модифікованою шкалою Ашворта ≥2). Вибір тактики терапії залежить від локалізації феномену спастичності (табл. 2).
Людмила Вікторівна Федоришин, кандидат медичних наук, керівник Львівського обласного центру екстрапірамідних порушень нервової системи поділилась із присутніми власним досвідом роботи з ботулотоксином. За словами доповідача, саме ботулотоксин є препаратом вибору (рівень рекомендацій А) при терапії гемі- й блефароспазму, цервікальної та ларингеальної дистонії, есенціального тремору, спастичності після інсульту, травми та гіпоксії.
Цервікальну дистонію – неврологічний руховий розлад, що викликає зміни постави, рухів голови та шиї, деколи плеча, руки, – лікар детально розглянув у контексті підготовки до введення Ксеоміну, яка передбачає дії, як-то:
- обстеження позиції та рухів голови/шиї у 3D-просторі в стані рухової активності та спокої (у положенні сидячи із заплющеними очима);
- використання активуючих та дезактивуючих завдань (хода, стояння, піднімання рук);
- визначення напрямку, в якому голова рухається спонтанно, легко, а в якому – важко, з опором та зменшеним діапазоном;
- виявлення жесту-антагоністу, корегуючого жесту;
- диференціація гіпертрофованих м’язів; локалізація напружених, спазмованих, болючих, домінуючих м’язів, куди, як правило, вводиться ботулінічний нейротоксин;
- відео-фіксація обстеження до введення препарату.
На думку лікаря, важливо розуміти, що цервікальна дистонія – це комплекс різноманітних фенотипів, зумовлених задіянням різних м’язів та їхніх комбінацій, що відіграють провідну роль у формуванні патерну: спастичного, тонічного, змішаного або тремору.
Класифікацію цервікальної дистонії 1953 р., що передбачала лише чотири категорії (латеро-, антеро-, ретро-, тортіколіс), було уточнено і замінено 2009 р. на концепцію Collum-caput (COL‑CAP), яка включає 11 типів кривошії. Вони базуються на визначенні рівня патологічної м’язової активності та рухомості хребців: шийний хребець 1‑2 (caput) або 3‑7 (сollum), а також зміщення голови, шиї у сагітальній площині. Встановлення точного патерну дозволяє обрати м’язи для введення ботулінічного токсину. Однак Л.В. Федоришин наголосила на невідповідності концепції реальним клінічним випадкам, адже частіше зустрічається комбінація патернів, тому вибір м’язів має ґрунтуватися на комплексному та індивідуалізованому підході.
Перше введення ботулотоксину може змінювати клінічні прояви цервікальної дистонії у пацієнта, тому перед кожним застосуванням важливо проводити діагностику, визначення патернів, м’язів та дози Ксеоміну.
Іншими нозологіями, що були представлені Л.В. Федоришин, є постінсультна та посттравматична спастичність. Патогенез їхнього виникнення базується на двох феноменах: власне спастичності (підвищенні тонусу м’яза у відповідь на швидке розтягнення); спастичній дистонії (спонтанному тонічному скороченні, що унеможливлює розслаблення м’яза). Клінічна диференціація цих процесів зумовлює терапевтичний підхід. Вимушене положення свідчить про дистонію, утруднене розтягнення та розгинання – спастичність. Починати введення ботулінічного токсину при цих патологічних станах рекомендовано із третього місяця від появи симптоматики по 220‑730 ОД (верхня кінцівка), 175‑740 ОД (нижня кінцівка) для она- й інкоботулотоксину за настановами «We move» та британських рекомендацій із менеджменту осіб зі спастичними порушеннями після інсульту.
На початку терапії зазвичай використовують мінімальну дозу, але поступове збільшення дозволяє досягти кращого результату з рівнозначним профілем безпеки. Ранній термін терапії профілактує виникнення больового синдрому, патологічного патерну, соціальної дезадаптації.
Тему можливостей підвищення ефективності лікування дистонічних розладів детально розглянув Дмитро Валерійович Артєм’єв, кандидат медичних наук, доцент кафедри неврології Російської медичної академії безперервної професійної освіти (м. Москва). Проблема недостатнього ефекту від застосування ботулотоксину розчаровує близько 20% пацієнтів із дистоніями. Первинна резистентність – відсутність об’єктивних та суб’єктивних змін патерну дистонії після трьох послідовних курсів ботулінотерапії – виникає десь у 1‑5% випадків. Із приводу цього можна провести пробу на резистентність до ботулотоксину: однобічна ін’єкція 10 ОД у медіальний край брови через тиждень не призводить до парезу м’яза (m. corrugator supercilii) при резистентності. Вторинну резистентність, що виникає після багаторазового ефективного введення ботулотоксину, можна зменшити шляхом переходу на введення препарату Ксеомін, що позбавлений додаткових комплексоутворювальних протеїнів, або чекати два роки, доки зменшиться титр нейтралізуючих антитіл. У всіх інших випадках причина неефективності може бути пов’язана із препаратом, технікою введення, патерном дистонії, немоторними проявами.
Варто пам’ятати, що порушення умов транспортування та холодового режиму для препаратів ботулотоксину є критичним моментом, що впливає на ефективність процедури, також точне дозування – суттєвий фактор при курації пацієнта.
Вибір оптимальної дози має ґрунтуватися на індивідуальному підході, краще починати лікування з Ѕ терапевтичної дози та протягом наступних 2‑3 введень збільшувати кількість одиниць. За словами Д.В. Артем’єва, м’язи, залучені в дистонію, як правило, гіпертрофовані, що також впливає на дозу ботулотоксину.
Спікер наголосив на тому, що точна постановка діагнозу та диференціювання різних причинних факторів є невід’ємними складовими успіху терапії. При есенціальному треморі за типом «так – так» або «ні – ні» м’язи-флексори та екстензори скорочуються поперемінно, з латентним періодом до переходу на іншу групу м’язів, а при дистонії має місце ко-контракція (одночасне скорочення протилежних за функцією м’язів). Саме тому для досягнення оптимального ефекту 20‑25% препарату при терапії дистонії необхідно вводити у м’язи-антагоністи.
Фокусування лікаря на немоторних проявах (біль, тривога, депресія, розлади сну, когнітивні порушення тощо) є необхідним аспектом лікування складного пацієнта. Введення малих доз (20‑25%) Ксеоміну в міофасціальні больові точки дозволяє зменшити один із найнеприємніших проявів дистонії – больовий синдром.
Доповідач порекомендував розглянути можливість додаткового призначення антихолінергічних препаратів (біпериден, тригексифенідил), бензодіазепінів (клоназепам), трициклічних антидепресантів, селективних інгібіторів зворотного захоплення серотоніну та норадреналіну, міорелаксантів (баклофен).
Янош Євгенович Саноцький, кандидат медичних наук, завідувач неврологічного відділення Львівської обласної клінічної лікарні, голова Українського товариства рухових розладів, поділився власним досвідом терапії гіперкінезів обличчя. Так, блефароспазм може проявлятися тонічною, клонічною, повіковою або однобічною клінічною формою. Курація станів передбачає введення інкоботулотоксину А (Ксеоміну) в коловий м’яз ока та претарзальні відділи у принципово різних дозуваннях з інтервалом 6‑20 тижнів (перша лінія терапії). Блефароспазм сумісно з оромандибулярною дистонією має назву синдрому Мейджа.
Клінічні форми оромандибулярної дистонії: із надмірним відкриванням/закриванням рота, із висуванням щелепи в один бік, дистонія губ. На думку лектора, дистонія із закриванням рота є потенційно небезпечним для життя патологічним станом та потребує ефективної корекції за допомогою препаратів ботулотоксину.
Міокімія (повільні хвилі м’язового скорочення окремих волокон/м’язів, що не викликають руху) та міоритмії (ритмічний міоклонус в одній групі м’язів) є потенційними мішенями для використання Ксеоміну. Інша патологія, про яку надав інформацію лікар, – геміфаціальний спазм. Це пароксизмальне, мимовільне клонічне, тонічне скорочення м’язів, що інервуються n. facialis, включно із m. platysma. Причиною є переважно нейроваскулярний конфлікт нерва та a. cerebelli inferior posterior (40%) або anterior (20%). Симптом Бабінського специфічний відносно нейроваскулярного конфлікту та дозволяє розмежувати його і первинний геміфаціальний спазм, що піддається терапії ботулотоксином.
Микола Ярославович Романишин, кандидат педагогічних наук, фахівець із фізичної реабілітації Інсультного центру Універсальної клініки «Оберіг» (м. Київ), привернув увагу присутніх до причин неефективності лікування осіб зі спастичністю. На сьогодні у веденні таких хворих лікарі не враховують впливу спастичності на різні домени функціонування. Тож основний акцент слід робити на важливості командної, мультидисциплінарної роботи для досягнення максимальної діяльності, участі пацієнта, налагодження структури організму, факторів середовища тощо, які у комплексі є складовими міжнародної класифікації функціонування, обмеження життєдіяльності та здоров’я.
Тетяна Миколаївна Слободін, доктор медичних наук, професор кафедри неврології № 1 Національної медичної академії післядипломної освіти імені П.Л. Шупика (м. Київ), представила власний досвід лікування пацієнтів із паркінсонізмом. До рухових порушень хвороби Паркінсона відносять тремор, леводопа-спричинені дискінезії, болючу дистонію off-періоду, застигання при ході, інвалідизуючі дистонічні синдроми, що включають: блефароспазм, апраксію підняття повік, орофаціальну дистонію, дисфагію, ларингеальну дистонію, диспропорційний антеро- та ретроколіс, тортіколіс, камптокормію, синдром «пізанської вежі», дистонію кінцівок із больовим синдромом та формуванням контрактур. За словами спікера, введення ботулінічного токсину при вказаних синдромах дозволяє зменшити больовий синдром, покращити функцію ковтання, мовлення, жування, ходи, рівноваги, самостійного обслуговування. Особливо важлива перевага ботулотоксину за неефективності препаратів леводопи для купірування цих проявів або, навіть, індукуванні дистоній леводопа-вмісними засобами.
Немоторними проявами паркінсонізму є сіалорея, гіпергідроз, гіперактивний сечовий міхур, закрепи. Згідно з даними дослідження SIAXI (2019), інкоботулотоксин А (Ксеомін) (75 та 100 ОД) підтвердив ефективність в аспекті лікування пацієнтів із сіалореєю (І клас рекомендацій) зі сприятливим профілем безпеки.
Ігор Богданович Третяк, доктор медичних наук, завідувач відділення відновної нейрохірургії Інституту нейрохірургії імені академіка А.П. Ромоданова НАМН України (м. Київ), завершив конференцію, надавши інформацію відносно хірургічної корекції цервікальної дистонії. За словами лікаря, безумовними показами до проведення інвазивної хірургічної терапії при спастичній кривошиї є наявність судинно-нервового конфлікту корінців додаткового нерва. У такому разі обґрунтоване проведення мікросудинної декомпресії корінця додаткового нерва. Іншими методами арсеналу нейрохірургів є глибинна мозкова стимуляція, селективна рамісектомія, денервація бокової групи м’язів. Вибір конкретної тактики визначається індивідуально.
Підготувала Маргарита Марчук
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 2 (49) червень 2019 р.