10 липня, 2019
Артеріальна гіпертензія та гіперурикемія: думка кардіолога
Останніми роками дедалі більше уваги привертає підвищений рівень сечової кислоти (СК) у крові (гіперурикемія) як фактор ризику розвитку та прогресування кардіоваскулярних і ниркових хвороб. У нових європейських рекомендаціях із діагностики та лікування гіпертензії (ESC/ESH, 2018) СК була включена до факторів, які впливають на серцево-судинний прогноз у пацієнтів з артеріальною гіпертензією (АГ).
 На науково-практичній конференції «Медико-соціальні проблеми артеріальної гіпертензії в Україні», що відбулася наприкінці травня в м. Києві, презентувала доповідь, присвячену сучасним уявленням про ведення гіперурикемії в контексті АГ, доктор медичних наук, професор Олена Генадіївна Несукай (ННЦ «Інститут кардіології ім. М. Д. Стражеска» НАМН України, м. Київ).
На науково-практичній конференції «Медико-соціальні проблеми артеріальної гіпертензії в Україні», що відбулася наприкінці травня в м. Києві, презентувала доповідь, присвячену сучасним уявленням про ведення гіперурикемії в контексті АГ, доктор медичних наук, професор Олена Генадіївна Несукай (ННЦ «Інститут кардіології ім. М. Д. Стражеска» НАМН України, м. Київ).
Гіперурикемія та кардіоваскулярний ризик
Відповідно до рекомендацій Європейської протиревматичної ліги (EULAR, 2016), гіперурикемія – це підвищення сироваткового рівня СК >360 мкмоль/л (>6,0 мг/дл)*. Безсимптомне підвищення СК сироватки мають 5-8% людей, із них тільки в 5-20% розвивається подагра – системна хвороба, за якої в різних тканинах відкладаються кристали моноурату натрію й розвивається запалення. Схильність до подагри зумовлена генетичними та зовнішніми факторами. Гіперурикемія може розвиватися внаслідок підвищення утворення, зниження виведення СК або поєднання цих факторів.
У рекомендаціях Європейського товариства кардіологів (ESC, 2018) із лікування АГ підвищений рівень СК уперше віднесено до переліку факторів, які впливають на серцево-судинний ризик у хворих із підвищеним артеріальним тиском (АТ). Вимірювання СК сироватки крові рекомендується в рамках стандартного обстеження цих пацієнтів.
На сьогодні доведено зв’язок між гіперурикемією й АГ, хронічною хворобою нирок, метаболічним синдромом (МС), хворобами судин, інсультом і судинною деменцією. Гіперурикемія асоціюється з ендотеліальною дисфункцією, підвищенням рівня маркерів запалення (С-реактивного протеїну, інгібітора активатора плазміногену‑1, розчинних молекул адгезії), активацією ренін-ангіотензинової системи. Оптимальним стосовно мінімального ризику розвитку АГ є сироватковий рівень СК 200-250 мкмоль/л. Починаючи з рівня СК 300 мкмоль/л зростає ймовірність підвищення систолічного й діастолічного АТ. За рівня СК >10 мг/дл ризик АГ у понад 10 разів перевищує такий порівняно з рівнем СК 2-3 мг/дл.
У дослідженні Brisighella Heart Study (n=2935) у пацієнтів із вихідним сироватковим рівнем СК >5,9 мг/дл (>351 мкмоль/л) частота кардіоваскулярних подій протягом 25 років спостереження була майже втричі вищою порівняно з пацієнтами із СК 4,0-4,9 мг/дл (238-292 мкмоль/л). За даними F. Viazzi та співавт. (2007), гіперурикемія на 70% підвищує ймовірність появи мікроальбумінурії та на 40% – патологічних змін нирок за даними доплерівської ультрасонографії.
У ході великого популяційного дослідження NHANES III, що проводилося в 1988-1994 рр. у США, було підтверджено зростання смертності від кардіоваскулярних захворювань у разі підвищення рівня СК >6,0 мг/дл (>357 мкмоль/л), зокрема в осіб без подагри. Протягом наступних років спостереження в дослідженні NHANES (1999-2008 рр.) було встановлено пряму кореляцію між поширеністю таких коморбідних станів, як АГ, ожиріння й хронічна хвороба нирок ≥II стадії, та підвищенням рівня СК сироватки >6,0 мг/дл (>357 мкмоль/л).
В осіб молодого віку гіперурикемія є незалежним фактором ризику розвитку субклінічного атеросклерозу (Krishnan E. et al., 2011). Метааналіз 26 досліджень показав, що підвищений рівень СК незалежно від інших факторів кардіоваскулярного ризику асоціюється з підвищеним ризиком смерті від ішемічної хвороби серця – ІХС (Kim S. Y. et al., 2011). У дослідженні за участю 5 тис. пацієнтів із гострим коронарним синдромом, які перенесли черезшкірне коронарне втручання, гіперурикемія була незалежним предиктором 1-річної смертності; з кожним зростанням СК сироватки на 1 мг/дл ризик смерті зростав на 12% (Ndrepepa G. et al., 2012).
Гіперурикемія й антигіпертензивна терапія
Різні антигіпертензивні препарати неоднаково впливають на сироватковий рівень СК. Наприклад, у дослідженні ARIC узяли участь 5879 пацієнтів з АГ, із них 37% отримували діуретики. Через 9 років у всіх пацієнтів, які приймали діуретики, підвищувався рівень СК, що супроводжувалося збільшенням частоти розвитку подагри.
M. Inaba та співавт. (2004) вивчали вплив лікування тіазидоподібним діуретиком індапамідом у низькій дозі (1 мг щодня або через день) на біохімічні параметри в пацієнтів з АГ. Попри те, що цей діуретик вважають метаболічно нейтральним, застосування індапаміду в дозі 1 мг/добу в пацієнтів із цукровим діабетом (ЦД) асоціювалося з підвищенням сироваткового рівня СК. В інструкції до індапаміду Управління з контролю якості продуктів харчування та лікарських засобів США (FDA) є попередження про можливість підвищення СК і погіршення перебігу подагри та про необхідність контролю СК під час лікування цим препаратом.
В експериментальному дослідженні A.A.K. El-Sheikh і співавт. (2008) встановлено, що серед проаналізованих тіазидних і петльових діуретиків лише торасемід не пригнічував секрецію урат-іона в проксимальних канальцях нирок, опосередковану транспортним протеїном MRP‑4.
Сприятливий вплив торасеміду з негайним вивільненням на рівні СК також був продемонстрований у клінічному дослідженні в пацієнтів з АГ. Застосування торасеміду в складі комбінованої антигіпертензивної терапії супроводжувалося зниженням сироваткових рівнів СК, натомість індапамід підвищував цей показник (Шевченко О. П. і співавт., 2014).
Бета-блокатори (ББ) теж не є однорідним класом стосовно впливу на СК. Так, у дослідженні K. Eguchi та співавт. (2015) пацієнтів з АГ (n=102), які до цього отримували різні антигіпертензивні препарати, за винятком ББ, рандомізували для додаткового прийому целіпрололу чи бісопрололу. Після 3 міс терапії сироваткові рівні СК значно підвищились у групі бісопрололу й не змінись у групі целіпрололу.
Загалом ББ із судинорозширювальними властивостями є більш нейтральними препаратами стосовно СК порівняно з іншими представниками класу. Зокрема, це було продемонстровано в дослідженні P. S. Salve та С. C. Khanwelkar (2012), де після 6 міс лікування небівололом (високоселективний β1-блокатор із додатковими судинорозширювальними властивостями, опосередкованими вивільненням оксиду азоту) не спостерігалося жодних змін рівня СК сироватки.
Тривалий час блокатор рецепторів ангіотензину ІІ (БРА) лосартан вважали унікальним представником класу за його здатність знижувати рівні СК. Цю властивість препарату виявили в дослідженні LIFE, де сироваткові рівні СК були значно нижчими в групі лосартану порівняно з групою атенололу. Нещодавно було встановлено, що сучасний БРА олмесартан також має переваги над іншими сартанами щодо впливу на СК. У дослідженні K. C. Ferdinand і співавт. (2018) олмесартан на відміну від азилсартану не спричиняв підвищення СК сироватки; крім того, в групі олмесартану майже вдвічі рідше спостерігалося підвищення сироваткового рівня креатиніну. В іншому дослідженні пацієнтів із неконтрольованою АГ, які приймали кандесартан, валсартан, телмісартан, лосартан або ірбесартан, переводили на лікування олмесартаном 20 мг або азилсартаном 40 мг. Через 12 тиж обидва БРА забезпечили подібне додаткове зниження систолічного й діастолічного АТ, проте сироваткові рівні СК і креатиніну та плазмовий рівень калію були достовірно вищими в групі азилсартану.
Лікування гіперурикемії
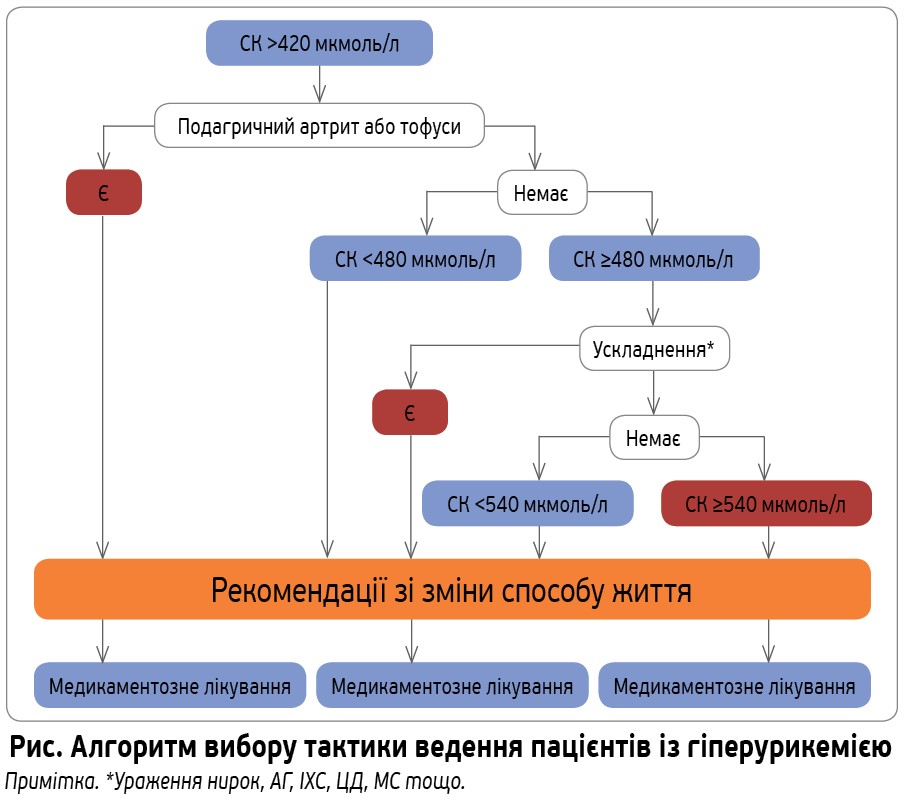 У клінічній практиці лікування гіперурикемії зручно проводити за алгоритмом, наведеним на рисунку. Рішення про призначення медикаментозної терапії пацієнтам із гіперурикемією, але без клініки подагри, слід приймати на підставі наявності ускладнень і коморбідних захворювань, як-от ураження нирок, АГ, ІХС, ЦД, МС тощо.
У клінічній практиці лікування гіперурикемії зручно проводити за алгоритмом, наведеним на рисунку. Рішення про призначення медикаментозної терапії пацієнтам із гіперурикемією, але без клініки подагри, слід приймати на підставі наявності ускладнень і коморбідних захворювань, як-от ураження нирок, АГ, ІХС, ЦД, МС тощо.
Пацієнтам із гіперурикемією, ускладненою АГ, передусім рекомендована зміна способу життя з метою зниження загального кардіоваскулярного ризику, що водночас коригує фактори, пов’язані з розвитком гіперурикемії. Хворим на гіперурикемію рекомендовано зменшити вживання червоного м’яса, субпродуктів, морепродуктів, фруктози, солодких газованих напоїв і алкоголю, оскільки ці продукти підвищують рівні СК. Дієтичними факторами, котрі сприяють зниженню сироваткових рівнів СК, є кава, молочні продукти, вишні й аскорбінова кислота. Підвищене вживання солі (натрію) сприяє зниженню рівнів СК, але збільшує систолічний АТ.
Обираючи антигіпертензивну терапію, перевагу слід віддавати препаратам, які не чинять негативного впливу на сироватковий рівень СК.
Якщо за дотримання рекомендацій зі зміни способу життя та на тлі адекватної антигіпертензивної терапії зберігається висока сироваткова концентрація СК (≥480 мкмоль/л), доцільно розглянути призначення уратознижувальної терапії. При виборі препарату варто зважати на наявність супутньої патології, а також порушення функції нирок та/або печінки.
У більшості пацієнтів оптимальним цільовим рівнем СК є <6 мг/дл (<360 мкмоль/л). Після досягнення цільового рівня СК уратознижувальну терапію продовжують невизначено довго, рекомендована періодичність спостереження – двічі на рік.
Першою лінією уратознижувальної терапії є інгібітори ксантиноксидази – алопуринол і фебуксостат. Головними недоліками алопуринолу є складний режим дозування й титрації, особливо в пацієнтів зі зниженою нирковою та/або печінковою функцією, та значний ризик реакцій гіперчутливості, що потребує пильного спостереження за пацієнтами. Досить несприятливим також є профіль лікарських взаємодій алопуринолу, зокрема з такими широко застосовуваними при АГ препаратами, як діуретики (підвищення ризику реакцій гіперчутливості) й інгібітори ангіотензинперетворювального ферменту (гематотоксичні реакції).
Сучасною альтернативою алопуринолу є фебуксостат (Аденурик®) – непуриновий селективний інгібітор ксантиноксидази з подвійним механізмом дії. Порівняно з алопуринолом він забезпечує більш потужний уратознижувальний ефект і має кращу переносимість. Фебуксостат характеризується сприятливим профілем лікарських взаємодій і завдяки подвійному шляху елімінації не потребує корекції дози в пацієнтів із помірним порушенням ниркової чи печінкової функції й осіб похилого віку.
Фебуксостат має велику доказову базу, що включає дослідження APEX, FACT, CONFIRMS, EXСEL, FOCUS, FEATHER та ін. У червні 2019 р. були опубліковані результати нового дослідження FREED, у якому вивчалася здатність фебуксостату запобігати нирковим і судинним подіям. Пацієнтів (n=1070) із гіперурикемією (СК >79 мг/дл, або >416-536 мкмоль/л) та іншими факторами ризику рандомізували для прийому фебуксостату чи традиційної терапії на додаток до модифікації способу життя. Первинна кінцева точка складалася з усіх випадків церебральних, кардіоваскулярних, ниркових подій і смерті з будь-яких причин. Після 36 міс терапії було встановлено, що фебуксостат статистично значимо знижував ризик первинної кінцевої точки на 25% (Kojima S. et al., 2019).
Отже, гіперурикемія є незалежним фактором ризику кардіоваскулярних захворювань і хвороби нирок, тому сироватковий рівень СК варто розглядати для рутинного скринінгу пацієнтів з АГ. Зниження СК сироватки <6,0 мг/дл (<357 мкмоль/л) сприяє зменшенню частоти коморбідних станів, пов’язаних із гіперурикемією, зокрема АГ і ЦД. Фебуксостат (Аденурик®) більш ефективно знижує сироваткові рівні СК порівняно з алопуринолом, що робить його препаратом вибору для лікування гіперурикемії та коморбідних станів.
*При конвертації показника СК із мг/дл у мкмоль/л його потрібно помножити на 59,5.
Підготував Олексій Терещенко
Медична газета «Здоров’я України 21 сторіччя» № 11 (456), червень 2019 р.


