17 квітня, 2016
Современные взгляды на диагностику и лечение холестатических заболеваний печени
По материалам рекомендаций EASL, ACG
Различные нозологии, входящие в группу холестатических заболеваний печени, отличаются этиологией, факторами риска, патогенетическими механизмами, характером течения, но все они имеют общий признак: в клинической картине доминирует тяжелый, иногда плохо поддающийся лечению холестатический синдром. Схожесть проявлений и малосимптомное течение заболевания порой ставят в тупик даже самых лучших специалистов, затрудняя своевременную диагностику и подбор необходимого метода лечения. В этой ситуации на помощь гастроэнтерологам и гепатологам пришла Европейская ассоциация по изучению печени (European Association for the Study of the Liver, EASL), опубликовавшая в 2009 г. практическое руководство «Лечение холестатических заболеваний печени». Положения этого документа содержат рекомендации по диагностике и лечению различных холестатических заболеваний печени, ознакомление с которыми чрезвычайно полезно как для профильных специалистов, так и для врачей первичного звена.
Определение и классификация холестаза
Вводя определение холестаза, эксперты EASL подчеркивают, что нарушение образования и/или отведения желчи может происходить на разных уровнях – дисфункция гепатоцитов приводит к развитию гепатоцеллюлярного холестаза, а обструкция периферических внутрипеченочных желчных протоков и желчных канальцев является причиной возникновения холангиоцеллюлярного холестаза. Кроме классификации холестатического синдрома в зависимости от уровня локализации патологического процесса и доминирующего патофизиологического механизма его возникновения, эксперты EASL указывают на необходимость подразделения холестаза по длительности существования последнего: различают острый и хронический (более 6 мес) холестаз.
Диагностика холестаза
Многочисленные холестатические заболевания печени объединяет одна черта – сходство клинических проявлений холестаза. Слабость и кожный зуд, желтуха и мальабсорбция – основные симптомы холестатического синдрома. Больных с бессимптомным течением заболевания, как правило, выявляют при лабораторном обследовании, определяя у них высокую активность сывороточных маркеров холестаза – щелочной фосфатазы (ЩФ), γ-глутамилтранспептидазы (γ-ГТП), а также гипербилирубинемию за счет конъюгированной фракции билирубина. Вместе с тем в руководстве EASL подчеркивается, что изолированное увеличение сывороточной концентрации γ-ГТП или ЩФ не относится к надежным доказательствам внутрипеченочного холестаза, так как в первом случае оно может указывать на злоупотребление алкоголем или прием лекарственных средств, а во втором – являться следствием беременности, быстрого роста костной ткани у детей или деформирующей остеодистрофии (болезни Педжета). В случаях изолированного повышения уровня γ-ГТП или ЩФ основанием для проведения дальнейшего диагностического поиска с целью исключения холестатического заболевания печени, по мнению экспертов EASL, считается превышение верхней границы нормы для ЩФ в 1,5 раза, а для γ-ГТП – в 3 раза.
Регламентируя последовательность лабораторно-инструментального обследования, эксперты EASL настаивают на необходимости первоочередного проведения абдоминального ультразвукового исследования (III/C1) для осуществления быстрой неинвазивной дифференциальной диагностики между внутри- и внепеченочным холестазом. При условии достоверного исключения внепеченочного характера холестаза следующим обязательным диагностическим шагом при обследовании взрослых пациентов с хроническим внутрипеченочным холестазом должно стать определение антимитохондриальных антител – АМА (III/C1). Подчеркивая тот факт, что первичный билиарный цирроз (ПБЦ) является заболеванием малых билиарных протоков, эксперты EASL считают, что данную патологию можно диагностировать на основании обнаружения высоких титров АМА (1:40) и холестатического изменения сывороточных ферментов при условии отсутствия других альтернативных объяснений. В рекомендациях EASL отмечается, что в случае отсутствия АМА и специфических антинуклеарных антител (ANA), характерных для ПБЦ (антител к интегральному мембранному гликопротеину gp210 и ядерному белку sp100), дальнейшим шагом в обследовании пациентов с хроническим внутрипеченочным холестазом неизвестной этиологии может стать магнитно-резонансная холангиопанкреатография (МРХПГ) (III/C1). Кроме того, в руководстве подчеркивается, что при оценке непроходимости дистальных желчных протоков альтернативой МРХПГ может стать эндоскопическое УЗИ (ЭУЗИ) (II-2/В1). Гистологическое исследование в настоящее время не является обязательным для установления причины холестаза.
ПБЦ
ПБЦ – это медленно прогрессирующее аутоиммунное заболевание печени, характеризующееся поражением желчных путей в виде хронического деструктивного негнойного холангита, длительно протекающее без выраженной симптоматики, приводящее к развитию выраженного холестаза и лишь на поздних стадиях осложняющееся циррозом печени. Однако сегодня большинство международных экспертов предпочитают использовать термин «первичный билиарный холангит» (ПБХ), поскольку термин ПБЦ не отражает сути происходящих патоморфологических изменений, ведь при проведении адекватного лечения у большинства пациентов с этим заболеванием цирроз отсутствует. Кроме изменения названия заболевания международная группа экспертов дала еще и новое определение этой патологии. В соответствии с современным определением, ПБХ – это аутоиммунное заболевание печени, характеризующееся медленным разрушением малых желчных протоков печени, с поражением на ранних стадиях заболевания внутридольковых протоков и каналов Геринга. В 2015 г. введение нового определения заболевания и изменение терминологии поддержали различные уважаемые медицинские сообщества: EASL, Американская ассоциация по изучению заболеваний печени (American Assoсiation for the Study of Liver Diseases, AASLD), Американская коллегия гастроэнтерологов (The American College of Gastroenterology, ACG), японское общество гастроэнтерологов.
Лечение ПБЦ
По единогласному мнению экспертов EASL и АASLD, в настоящее время препаратом выбора для лечения ПБЦ является урсодезоксихолевая кислота – УДХК (табл. 1).

Доказано, что назначение УДХК позволяет значительно снизить сывороточную концентрацию билирубина, ЩФ, γ-ГТП, холестерина и улучшить гистологические показатели по сравнению с плацебо, не влияя при этом на выраженность слабости и интенсивность кожного зуда. Имеются убедительные доказательства, подтверждающие способность УДХК замедлять прогрессирование заболевания при условии начала терапии на ранних стадиях. В некоторых исследованиях получены свидетельства благоприятного влияния УДХК на показатели долгосрочной выживаемости больных ПБЦ при условии длительного (10-20 лет) приема стандартных доз (13-15 мг/кг/ сут) препарата. Лечение УДХК способствует выживанию пациентов без проведения трансплантации на таком же уровне, как больных с начальной стадией заболевания. Кратковременное назначение кортикостероидов позволяет улучшить биохимические и гистологические показатели печени, однако разнообразные побочные действия ограничивают возможность их длительного применения.
Перекрестный синдром ПБЦ/АИГ
Аутоиммунный гепатит (АИГ) и ПБЦ являются самостоятельными нозологическими единицами, однако у некоторых пациентов могут одновременно обнаруживаться клинические, биохимические, серологические и гистологические признаки, свойственные обоим заболеваниям. В таком случае используют термин «перекрестный синдром». Эксперты EASL рекомендуют проводить больным с перекрестным синдромом ПБЦ/АИГ комбинированную терапию УДХК и кортикостероидами (III/С2). Альтернативная методика лечения заключается в первоначальном назначении монотерапии УДХК с последующим постепенным добавлением кортикостероидов при условии, что монотерапия УДХК не сопровождается развитием адекватной биохимической реакции по истечении 3-месячного курса лечения (III/С2).
ПСХ
Первичный склерозирующий холангит (ПСХ) – это хроническое холестатическое заболевание печени, характеризующееся воспалительными и фиброзными изменениями, которые поражают внутри- и внепеченочные желчные протоки, приводят к их неравномерной облитерации, включая формирование мультифокальных стриктур. Прогрессирующее течение заболевания осложняется развитием цирроза печени и печеночной недостаточности.
Для ПСХ характерны следующие отличительные черты: подавляющее большинство (60-70%) больных являются лицами мужского пола, пик заболеваемости приходится на возраст 30-40 лет, 80% пациентов имеют тяжелую сопутствующую патологию – воспалительное заболевание кишечника (ВЗК), преимущественно язвенный колит (ЯК). В отличие от ПБЦ, течение ПСХ редко бывает бессимптомным. У 50% больных при первичном осмотре выявляют ряд патологических проявлений: зуд, боль в правом верхнем квадранте живота, усталость, снижение массы тела, эпизодическую лихорадку или озноб. При пальпации живота обращают внимание на гепато- и спленомегалию. На поздних стадиях заболевания присоединяются проявления остеопении, мальабсорбции жира (стеаторея и дефицит жирорастворимых витаминов). В руководстве EASL подчеркивается, что на момент установления диагноза концентрация ЩФ может оставаться в пределах нормативных значений, однако при наличии клинических подозрений на ПСХ неизмененный уровень ЩФ не должен препятствовать проведению дальнейшей диагностики заболевания. Подобная ситуация складывается относительно гипербилирубинемии: на ранних стадиях заболевания у 70% больных уровень билирубина находится в рамках нормативных значений. У 60% пациентов с ПСХ отмечают увеличение сывороточной концентрации IgG, чаще всего в 1,5 раза выше верхней границы нормы.
В 2015 г. ACG опубликовала практическое руководство «Первичный склерозирующий холангит», в котором представила последние данные по диагностике и лечению этой патологии. Эксперты ACG полностью поддерживают руководство EASL, рекомендуя при установлении диагноза отдавать предпочтение МРХПГ, а не эндоскопической ретроградной холангиопанкреатографии. В вопросе проведения биопсии печени американские рекомендации также соответствуют европейским: это исследование не считается целесообразным при получении положительных результатов диагностической холангиографии и допускается только у пациентов с подозрением на ПСХ малых желчных протоков или для исключения других заболеваний (АИГ). В отличие от экспертов EASL, представители ACG рекомендуют однократное определение АМА и IgG4 для исключения ПБЦ и IgG4-ассоциированного холангита соответственно.
Лечение ПСХ
Одним из эффективных способов медикаментозного лечения больных ПСХ может быть назначение УДХК, однако результативность ее применения ученые оценивают по-разному. В одних исследованиях показано, что прием УДХК в дозе 10-15 мг/кг/сут приводит к биохимическому и гистологическому улучшению, в других – что терапия УДХК в дозе 13-15 мг/кг/сут способствует улучшению серологических показателей, но не влияет на выраженность клинических и гистологических проявлений. Есть данные, доказывающие уменьшение гистологической выраженности фиброза и улучшение холангиографических, биохимических показателей при приеме УДХК из расчета 20-25 мг/кг/сут. Согласно существующим данным, назначение УДХК позволяет предотвратить развитие неоплазий у больных ПСХ с сопутствующим ВЗК. По результатам одного рандомизированного когортного исследования, в котором приняли участие больные ПСХ и ЯК с общей длительностью заболевания 355 пациенто-лет, прием УДХК способствовал значительному снижению относительного риска развития колоректальной дисплазии или карциномы толстого кишечника (0,26; 95% ДИ 0,06-0,92; р=0,003) по сравнению с больными, не получавшими УДХК. В отличие от экспертов EASL, представители ACG (2015) более категоричны в отношении медикаментозной терапии: они считают, что УДХК в дозе >28 мг/кг/сут не следует применять для лечения ПСХ, но допускают возможность использования более низких доз препарата.
Назначение кортикостероидов и других иммуносупрессантов (азатиоприна, циклоспорина, метотрексата, микофенолата), а также моноклональных антител, противофибротических препаратов (колхицина, D-пеницилламина), пентоксифиллина, не оказывает выраженного положительного влияния на течение ПСХ, а также не предупреждает появление осложнений заболевания. Основные рекомендации экспертов EASL по лечению ПСХ сформулированы в таблице 2.

Симптомы перекрестного синдрома ПСХ/АИГ включают клинические, биологические и гистологические характеристики АИГ, а также холангиографические проявления, типичные для ПСХ (III/С2). Этот overlap-синдром диагностируют преимущественно у детей, подростков и лиц молодого возраста. В лечении перекрестного синдрома ПСХ/АИГ широко используется комбинация УДХК и иммуносупрессантов. Результаты проспективного анализа данных 41 пациента с ПСХ/АИГ показали, что комбинированная терапия УДХК (15-20 мг/кг/сут), преднизолоном (0,5 мг/сут с постепенным увеличением дозы до 10-15 мг/сут) и 50-75 мг азатиоприна позволяет достичь хорошего биохимического ответа. Основываясь на имеющихся данных доказательной медицины, эксперты EASL рекомендуют проводить медикаментозное лечение перекрестного синдрома ПСХ/АИГ посредством назначения УДХК и иммуносупрессантов (III/С2). Трансплантация печени признана терапией выбора на поздних стадиях заболевания (III/А1).Перекрестный синдром ПСХ/АИГ
IgG4-зависимый склерозирующий холангит
IgG4-ассоциированный холангит (IgG4-СХ) – это относительно недавно описанное заболевание неуточненной этиологии, представляющее собой особую форму холангита, характеризующуюся преимущественным поражением внепеченочных желчных протоков и повышенным сывороточным уровнем IgG4, а также инфильтрацией IgG4-позитивными плазматическими клетками стенок желчных протоков в сочетании с фибротическими изменениями в них, часто сопровождающуюся аутоиммунным панкреатитом (АИП) и хорошо отвечающую на противовоспалительную терапию кортикостероидами.
Особенно важным считается проведение дифференциальной диагностики между IgG4-СХ и ПСХ, главным образом ввиду различий в прогнозе заболеваний и ответе на терапию кортикостероидами. В отличие от ПСХ, при котором первые признаки холестаза отмечаются у молодых мужчин в возрасте 30-40 лет, дебют IgG4-СХ приходится на 50-60-летних. В подавляющем большинстве случаев IgG4-СХ манифестирует механической желтухой, тогда как при ПСХ она обычно развивается на поздней стадии заболевания. IgG4-СХ наиболее часто сочетается с АИП, а ПСХ – с воспалительным заболеванием кишечника (ЯК). Типичными признаками IgG4-СХ являются повышение сывороточного уровня IgG4, инфильтрация IgG4-позитивными плазматическими клетками и хороший ответ на терапию кортикостероидами, что абсолютно не свойственно ПСХ.
Лечение IgG4-СХ
По мнению экспертов EASL, терапией первой линии IgG4-СХ являются кортикостероиды, так как назначение этих препаратов приводит к разрешению желтухи, улучшению биохимических показателей и обратному развитию стриктур. Полная ремиссия заболевания на фоне терапии кортикостероидами может развиться уже к 3-му месяцу лечения. Одним из условий успешного применения иммуносупрессивных препаратов является максимально надежная верификация диагноза, направленная в первую очередь на исключение патологии, при которой данное лечение противопоказано.
Доброкачественный рецидивирующий внутрипеченочный холестаз
Доброкачественный рецидивирующий внутрипеченочный холестаз (ДРВХ) 1-го и 2-го типа – острые холестатические заболевания, которые развиваются у подростков и лиц молодого возраста и являются доброкачественными формами ПСВХ 1-го и 2-го типа. К характерным проявлениям ДРВХ эксперты EASL относят периодическое обострение холестаза, желтухи и сильного зуда, которые полностью разрешаются через несколько недель или месяцев (III/С1). Течение ДРВХ 1-го типа может осложняться панкреатитом, а ДРВХ 2-го типа – патологией желчного пузыря. В настоящее время эффективная терапия ДРВХ не разработана. Современные методы лечения ДРВХ предполагают назначение УДХК и рифампицина, а также проведение наружного дренирования желчных протоков (III/С2).
Лекарственно-индуцированное холестатическое поражение печени
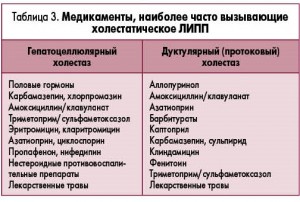
Рассматривая различные формы лекарственно-индуцированного поражения печени (ЛИПП), эксперты EASL особое внимание уделили острому холестатическому ЛИПП, определив его как изолированное повышение уровня ЩФ в сыворотке крови (>2 верхних границ нормы) или снижение значений индекса АЛТ/ЩФ <2 (при этом значения обоих показателей, использованных для расчета указанного соотношения, превышают верхнюю границу нормы). В качестве сравнения в руководстве EASL приводятся также определения гепатоцеллюлярного и смешанного типа ЛИПП. Гепатоцеллюлярная форма ЛИПП характеризуется изолированным повышением АЛТ (>2 верхних границ нормы) или значением соотношения АЛТ/ЩФ >5, в то время как смешанный тип ЛИПП определяется только индексом АЛТ/ЩФ, уровень которого при данной патологии колеблется от 2 до 5. Подчеркивая клинические различия между типами ЛИПП, эксперты EASL отмечают, что прогноз при холестатическом поражении печении более благоприятный, чем при гепатоцеллюлярном повреждении. В качестве наиболее вероятных причин ЛИПП в руководстве EASL приводятся некоторые лекарственные препараты (табл. 3).
В руководстве EASL подчеркивается, что в настоящее время отсутствуют специфические диагностические тесты, позволяющие подтвердить или опровергнуть диагноз ЛИПП. В связи с этим диагностика ЛИПП требует клинического подтверждения, исключения других заболеваний и основывается на тщательно собранном медикаментозном анамнезе, анализе временной связи между приемом лекарственного средства и поражением печени.
Лечение холестатического ЛИПП
В руководстве EASL подчеркивается, что в настоящее время единственным эффективным методом лечения холестатического ЛИПП является быстрая отмена препаратов, спровоцировавших развитие заболевания, и проведение тщательного клинического и биохимического мониторинга (III/С2). В некоторых случаях явления гепатотоксичности протекают настолько тяжело, что могут привести к нетрудоспособности и даже угрожать жизни пациента. В таких ситуациях только отмены лечения недостаточно, необходимо обеспечить быстрое связывание остатков лекарственного препарата, выведение его из организма и максимальную защиту печени от повреждения. Достижение указанных целей возможно при проведении интенсивной дезинтоксикации и назначении УДХК. В руководстве приводятся данные, подтверждающие, что терапия УДХК оказывает положительное влияние на течение заболевания в 2/3 случаев. Есть также сообщения, описывающие эффективность кортикостероидов в лечении лекарственно-индуцированного холестаза. При неэффективности указанных методик может потребоваться проведение трансплантации печени.
Таким образом, несмотря на то что за последние несколько лет наши знания о холестатических заболеваниях печени значительно расширились, своевременная диагностика и лечение этих нозологий по-прежнему требуют от врачей всеобъемлющих знаний, а успешное ведение пациентов невозможно без пристального внимания и терпения. Опираясь на положения практических руководств, можно подобрать эффективную схему терапии практически любого холестатического заболевания печени, основная роль в медикаментозном лечении которого будет отведена УДХК или иммуносупрессантам.
Статья печатается в сокращении.
Список литературы находится в редакции.