28 жовтня, 2019
Ефективний контроль цукрового діабету за допомогою сучасних інсулінів на прикладі країн Європейського союзу
У квітні в Одесі відбулася конференція Української діабетологічної асоціації «Актуальні питання сучасної діабетології», присвячена актуальним проблемам лікування пацієнтів із цукровим діабетом (ЦД). У заході взяли участь провідні вітчизняні спеціалісти, а також їх європейські колеги. Програмою заходу передбачалося не тільки ознайомлення з результатами нових клінічних досліджень, але й обговорення практичних аспектів лікування пацієнтів із ЦД. Було проведено майстер-класи та розглянуто європейський досвід ведення цієї групи хворих.
У своїй доповіді «Досягнення контролю цукрового діабету в різних групах пацієнтів у країнах ЄС на прикладі Литовської Республіки» керівник відділення ендокринології в Університетському шпиталі (м. Каунас, Литва), автор понад 50 наукових публікацій, президент Діабетичної медичної асоціації Литви, член президії Європейської асоціації з вивчення цукрового діабету Володимир Петренко розповів про сучасні аналоги інсуліну і досвід їх застосування в Європі.
 – Історія інсуліну налічує вже майже 100 років. Він був винайдений і вперше впроваджений в клінічну практику в 1922 році. Першим пацієнтом, який отримав інсулін, був хлопчик, хворий на ЦД. Завдяки новому препарату цей пацієнт прожив ще понад 70 років.
– Історія інсуліну налічує вже майже 100 років. Він був винайдений і вперше впроваджений в клінічну практику в 1922 році. Першим пацієнтом, який отримав інсулін, був хлопчик, хворий на ЦД. Завдяки новому препарату цей пацієнт прожив ще понад 70 років.
Відтоді інсулін постійно еволюціонував – і передусім завдяки суперництву двох датських фармацевтичних компаній: Nordisk Insulinlaboratorium і Novo Terapeutisk Laboratorium, заснованих у 1923 і 1925 роках відповідно. У 1989 р. компанії об’єдналися, перетворившись на світового лідера у виробництві інсуліну.
Знаковими моментами в розвитку інсулінів та інсулінотерапії стали:
- синтез людського інсуліну та поява шприц-ручок (80-ті роки ХХ ст.);
- упровадження інтенсифікації інсулінотерапії (90-ті роки);
- поява аналогів інсуліну й інсулінових помп (початок 2000-х);
- альтернативне введення інсуліну (2010 рік).
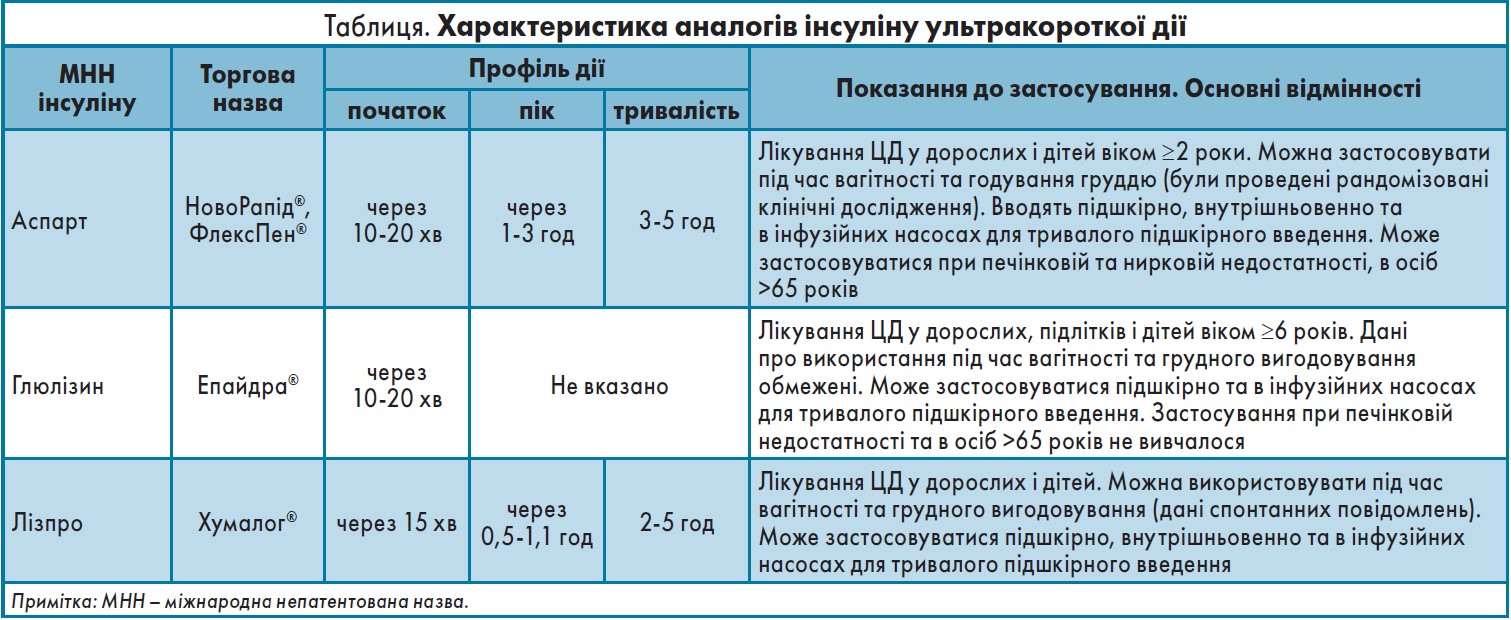
Сьогодні на фармацевтичному ринку представлені ультракороткі інсуліни: НовоРапід®, Епайдра® і Хумалог®, дія яких починається вже через 10-20 хв після введення (табл.).
Але це не межа, оскільки в 2017 р. компанія Novo Nordisk (Данія) вивела на європейський ринок інсулін надшвидкої дії – Fiasp® (не зареєстрований в Україні), який є новою формою інсуліну НовоРапід® і характеризується більш швидким досягненням піка дії завдяки додаванню двох нових субстанцій, що забезпечують надзвичайну швидкість всмоктування (вітамін B3 – ніацинамід) і стабільність препарату (амінокислота L-аргінін). Дія його починається фактично з моменту введення.
Однак усереднені показники швидкості дії не завжди можна екстраполювати на конкретного пацієнта, і це було продемонстровано з появою сенсорів глюкози. Як виявилося, у різних пацієнтів початок дії ультракороткого інсуліну може значуще варіювати – від 5 до 40 хв, але, на жаль, сенсори доступні не в усіх країнах, до того ж вони дуже дорогі, тому не всі пацієнти мають можливість їх придбати. Ось чому важливо віддавати перевагу добре вивченим препаратам із доведеною ефективністю і безпекою.
НовоРапід® – перший аналог людського інсуліну
Відкриття людського інсуліну свого часу було справжнім проривом. Але йшли роки, і поступово стало зрозуміло, що він недостатньо задовольняє потребам пацієнтів із ЦД, що стало поштовхом до розробки аналогів людського інсуліну. Один із них – це НовоРапід® (інсулін аспарт) – інсулін ультракороткої дії, максимально наближений до фізіологічної секреції інсуліну після прийому їжі: початок дії через 10-20 хв, пік наступає через 1-3 год, тривалість дії становить 3-5 годин. Додавання ультракороткого прандіального інсуліну до базисної терапії максимально наближене до нормального ритму секреції інсуліну підшлунковою залозою і дає змогу забезпечити хороший глікемічний контроль у хворих на ЦД 1 і 2 типу. Про це потрібно обов’язково пам’ятати і пояснювати пацієнтам, оскільки інсулінотерапія не є самоціллю, а призначається для корекції рівня цукрів і досягнення цільових значень у конкретного пацієнта, аби уникнути розвитку ускладнень. Тому дозу інсулінів потрібно титрувати кожні 3 дні до цільових значень глікемії: натще 4,0-6,0 ммоль/л, через 2 год після їжі – <10,0 ммоль/л. Починати інтенсифікацію терапії болюсним інсуліном необхідно тоді, коли не вдається досягти цільового рівня глікемії за допомогою базисної терапії. Перший крок – додавання однієї ін’єкції болюсного інсуліну під найбільший прийом їжі. За відсутності відповіді – збільшити кількість болюсов до трьох (рис. 1).
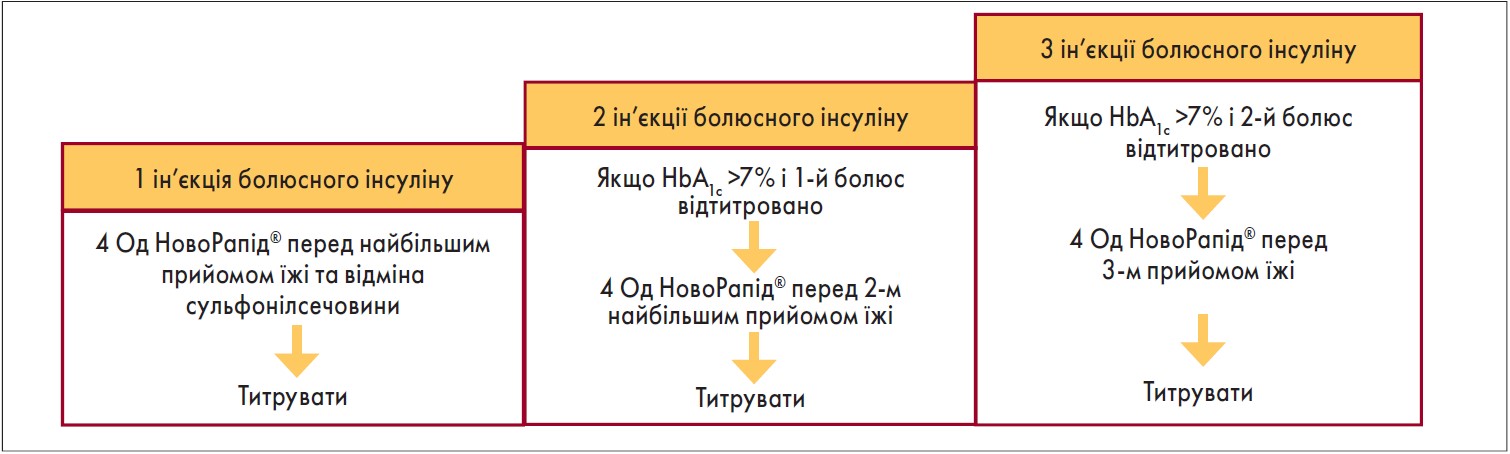 Примітка: HbA1с – глікозильований гемоглобін.
Примітка: HbA1с – глікозильований гемоглобін.
Рис. 1. Покрокова інтенсифікація препарату НовоРапід® при ЦД 2 типу (Pfützner et al., 2009)
НовоРапід® використовується в клінічній практиці вже 20 років, довівши свої ефективність і безпеку в ході численних великомасштабних досліджень, тому з 2006 року в країнах ЄС він дозволений для застосування в дітей із 2 років, хворих на ЦД, а з 2016 року – у дітей віком ≥1 рік. У 2006 р. Європейське агентство з лікарських засобів (European Medicines Agency, EMA) дозволила застосування НовоРапід® у жінок у період вагітності і під час лактації.
Щодо серцево-судинних ризиків, НовоРапід® також показав хороші результати: згідно з аналізом бази даних IMS HEALTH (n=6308, 3 роки спостереження), ризик розвитку макросудинних захворювань на тлі застосування НовоРапід® у порівнянні з людським інсуліном короткої дії знижується на 15%, ішемічної хвороби серця – на 16%, облітеруючого ендартеріїту – на 20%, а інфаркту та інсульту – на 31 і 42% відповідно.
Левемір® – сучасний інсулін
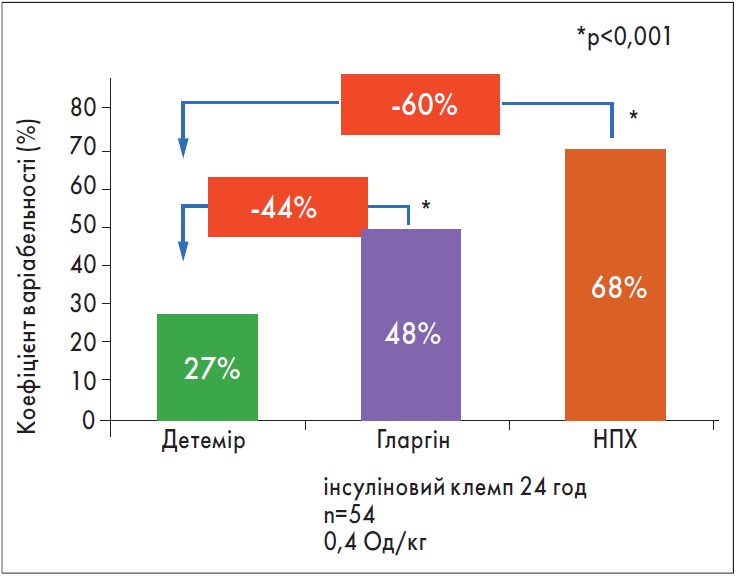
Левемір® (інсулін детемір) – це дуже ефективний препарат, і в лікарів є великий досвід його застосування, особливо у вагітних. Передбачуваність дії інсуліну детемір більш виражена в порівнянні з інсулінами НПХ або гларгін. Він характеризується значно нижчою варіабельністю проти НПХ і гларгіну (рис. 2), зумовлюючи двократне зниження ризику гіпоглікемії; це вкрай важливо, оскільки лікування 1 епізоду підтвердженої гіпоглікемії (США) на 71% збільшує річну вартість лікування пацієнта з ЦД.
Рис. 2. Варіабельність дії препарату Левемір® (Heise T. et al., 2004)
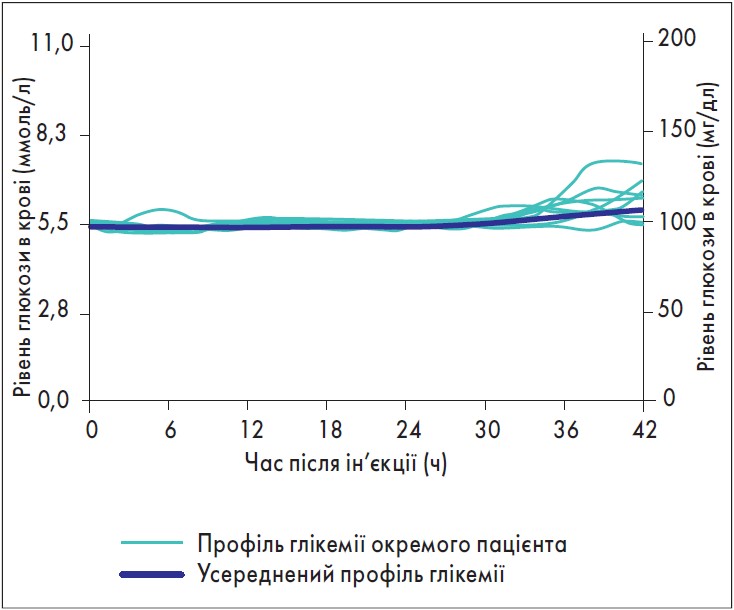
Одна з головних переваг інсуліну детемір – мінімальний вплив на масу тіла пацієнта. Зазвичай інсулінотерапія в пацієнтів із ЦД 2 типу асоційована зі збільшенням ваги, іноді значним, тоді як на тлі прийому препарату Левемір® у більшості хворих маса тіла не змінювалась або навіть знижувалась (рис. 3). Оскільки збільшення ваги на тлі інсулінотерапії часто стає причиною відмови пацієнтів від лікування, усунення такого побічного ефекту є дуже важливим фактором ефективного лікування ЦД.
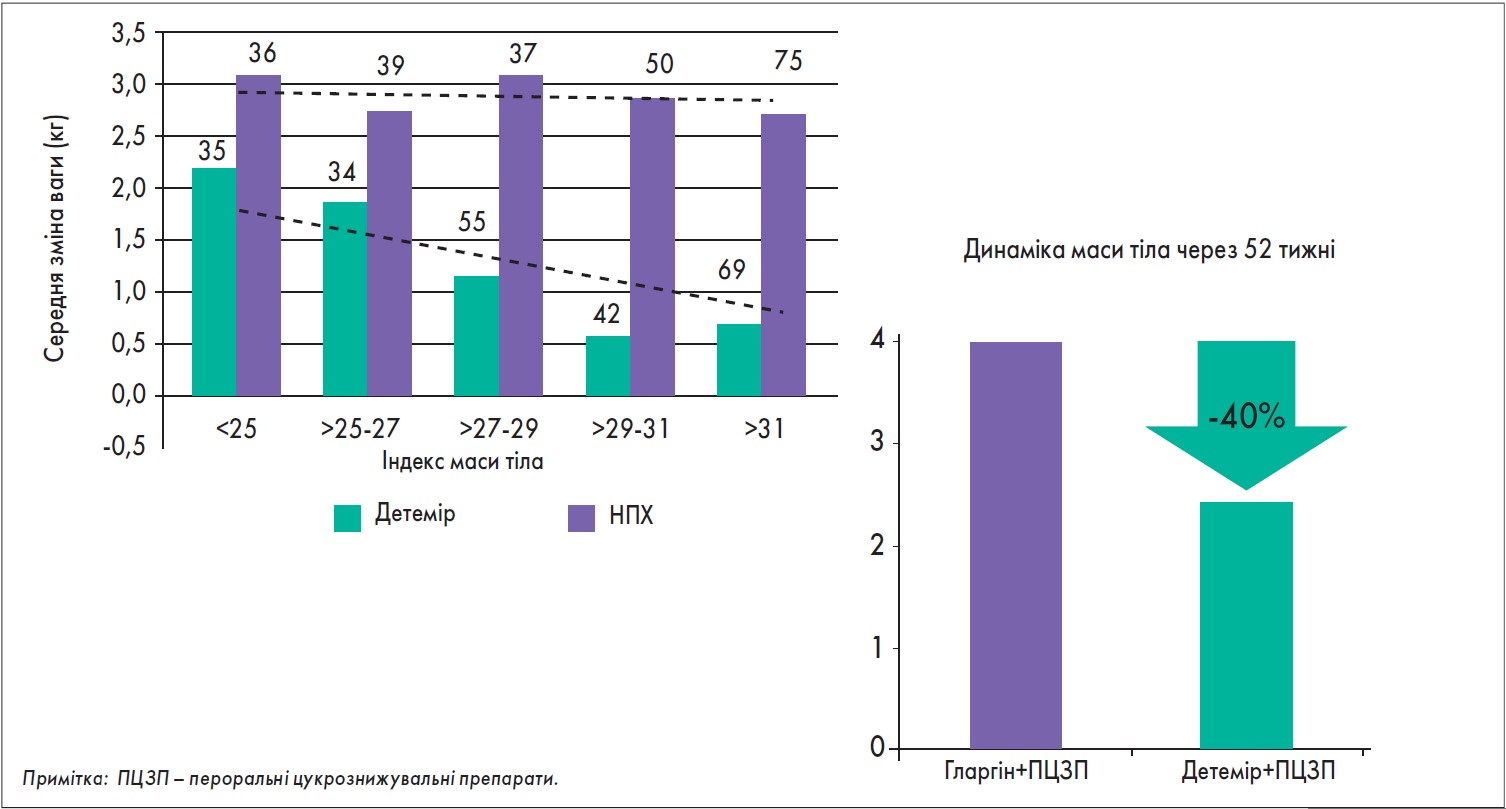 Рис. 3. Вплив інсуліну детемір на масу тіла (Russel-Jones D., 2008; Rosenstock J. Diabetologia (2008) 51:408-416)
Рис. 3. Вплив інсуліну детемір на масу тіла (Russel-Jones D., 2008; Rosenstock J. Diabetologia (2008) 51:408-416)
У ході рандомізованих клінічних досліджень препарат Левемір® довів свою безпеку і відсутність тератогенного впливу у вагітних жінок із ЦД 1 типу. Це перший сучасний базальний інсулін, який пройшов клінічне дослідження за участю вагітних.
FDA (Агенція з контролю якості харчових продуктів та лікарських засобів США) схвалено застосування препарату Левемір® у вагітних жінок, йому присвоєно категорію В – інсулін детемір при вагітності не завдає шкоди плоду й новонародженому.
Це єдиний аналог базального інсуліну, дозволений до застосування під час вагітності.
Тресіба® – нова ера інсулінів
Препарат Тресіба® – це аналог людського інсуліну наддовгої дії. Вивільняється повільно й рівномірно, діє м’яко і не прив’язує пацієнта до певного часу введення, що, безумовно, підвищує комплаєнс і ефективність лікування. Варіабельність глікемії на тлі застосування Тресіба® в 4 рази менша за таку інсуліну гларгін‑100, що забезпечує низький ризик гіпоглікемії (рис. 4).
Рис. 4. Варіабельність глікемії на тлі застосування інсуліну деглюдек
Висока прихильність пацієнтів до цього препарату зумовлена його основними перевагами: тривалість дії до 42 год; безпіковий профіль, який знижує ризик тяжкої гіпоглікемії на 86%; низька варіабельність, яка забезпечує можливість титрування дози до необхідного рівня тощакової глюкози без ризику гіпоглікемії.
Ефективність препарату Тресіба® було підтверджено в подвійних сліпих перехресних рандомізованих дослідженнях інсулінів деглюдек і гларгін-100 – SWITCH1 і SWITCH2.
До дослідження SWITCH1 було залучено 501 пацієнта старше 18 років із діагностованим ЦД 1 типу ≥52 тиж, які отримували базально-болюсну інсулінотерапію (НПХ або Левемір®) + 2-4 болюса або [постійну підшкірну інфузію інсуліну] ППІІ. Рандомізація – 1:1, тривалість – 64 тижні.
Основні результати дослідження продемонстрували, що застосування інсуліну Тресіба® при ЦД 1 типу на відміну від гларгіну-100 сприяє достовірному зниженню ризику:
- тяжкої або підтвердженої симптоматичної гіпоглікемії – на 11%;
- нічної тяжкої або підтвердженої симптоматичної гіпоглікемії – на 36%;
- тяжкої гіпоглікемії – на 35%.
У дослідженні SWITCH2 взяв участь 721 пацієнт старше 18 років із діагностованим ЦД 2 типу ≥26 тиж, які отримували базальний інсулін + ПЦЗП. Рандомізация – 1:1, тривалість – 64 тижні.
Основні результати дослідження показали, що застосування інсуліну Тресіба® при ЦД 2 типу на відміну від гларгіну-100 сприяє достовірному зниженню ризику:
- тяжкої або підтвердженої симптоматичної гіпоглікемії – на 30%;
- нічної тяжкої або підтвердженої симптоматичної гіпоглікемії – на 42%;
- тяжкої гіпоглікемії – на 51%.
У педіатричній практиці інсулін Тресіба® також продемонстрував хороші результати. Лікування ЦД у дітей утруднене цілою низкою складнощів, передусім – підвищеним ризиком гіпоглікемії і гіперглікемії з кетоацидозом. У разі гіпоглікемії діти не здатні самі допомогти собі, а при нічних епізодах для вирішення проблеми залучаються всі члени сім’ї. Крім цього, гіперглікемії з кетоацидозом за відсутності своєчасної діагностики та лікування можуть спровокувати розвиток кетоацидотичної коми у 5-7% дітей і підлітків щорічно. А перенесені дитиною гіпо- або гіперглікемії, за даними магнітно-резонансної томографії, призводять до порушення структури головного мозку.
Тресіба® значуще знижує ризик розвитку гіпоглікемій і гіперглікемій із кетоацидозом у дітей молодшого віку, тому з 2014 року препарат дозволений до застосування в підлітків і дітей віком ≥1 рік, тобто це єдиний пролонгований аналог інсуліну, дозволений з такого віку. Жінкам під час вагітності та лактації препарат на даний час застосовувати не рекомендовано, але вже триває дослідження застосування Тресіба® у вагітних із цукровим діабетом.
Обмеження, пов’язані із сучасними інсулінами, в Європі знімалися крок за кроком. Остаточно вони були зняті в 2012 р., і сьогодні на 98% ринок інсуліну представлений його аналогами, а 95% пацієнтів використовують шприц-ручки замість звичайних шприців.
ЦД у вагітних
Вагітність є фізіологічним станом інсулінорезистентності, що погіршує її перебіг і зумовлює більш високі ризики гіперглікемії та кетоацидозу. Тому вагітні потребують до себе підвищеної уваги – в Європі пацієнтки з діагностованим ЦД підлягають госпіталізації відразу після настання вагітності, на 24-му тиж (максимальна секреція гормонів плаценти) і перед пологами, оскільки ЦД асоційований із цілою низкою негативних наслідків:
- для матері: артеріальна гіпертензія, прееклампсія, гемоліз, підвищення рівня печінкових ферментів, HELLP-синдром, гіпоглікемія, кетоацидоз, прогресування ниркової недостатності і ретинопатії;
- для плода: макросомія, антенатальна загибель, травматичні пологи й дистоція, неонатальна захворюваність (гіпоглікемія, гіпокаліємія, гіпербілірубінемія, поліцитемія), ожиріння і ЦД у дитячому та підлітковому віці.
Таким чином, планування вагітності є не просто важливою складовою, а основним методом запобігання ускладненням.
Сьогодні у вагітних, хворих на ЦД, використовують різні інсуліни. Американські керівництва, наприклад, дозволяють до застосування будь-який препарат інсуліну, але деякі з них мають явні переваги.
НовоРапід®, у порівнянні з людським інсуліном:
- значуще знижує частоту передчасних пологів;
- на 30% знижує ризик перинатальної летальності;
- на 65% – ризик вроджених вад розвитку (ВВР);
- забезпечує кращий контроль постпрандіальної глікемії, менший ризик тяжкої гіпоглікемії, більш високу безпеку і прихильність до лікування.
Левемір® на етапі планування і на ранніх термінах вагітності показав достовірні переваги перед інсуліном НПХ без підвищення загального ризику побічних явищ і частоти ВВР, оскільки:
- дає можливість здійснювати ефективний контроль HbA1с протягом усієї вагітності;
- забезпечує:
- кращий контроль глікемії натщесерце на 24-му і 36-му тижнях гестації;
- низький ризик гіпоглікемії;
- більший термін гестації на момент пологів.
Менеджмент вагітних із ЦД (2019)
- Інсулін – основний лікарський засіб для лікування ЦД 1 і 2 типів під час вагітності.
- Нещодавній Кокранівський огляд забороняє рекомендувати якийсь конкретний режим прийому інсуліну під час вагітності.
- Перед пологами вводять тільки вечірню дозу інсуліну, пропускаючи наступну ранкову. Оптимальний рівень глікемії має бути 3,9-6,1 ммоль/л для мінімізації ризиків неонатальної гіпоглікемії.
- Грудне вигодовування не протипоказане, але треба розробити план харчування і фізичних навантажень у післяпологовому періоді.
- Ведення вагітності має бути міждисциплінарним в одній клініці протягом всього терміну гестації.
Запорука успішного перебігу вагітності та народження здорової дитини – це консультування на етапі планування, зачаття на тлі нормоглікемії, суворий контроль глікемії протягом усієї вагітності.
Висновок
Важливість забезпечення стабільної нормоглікемії в пацієнтів із ЦД не потребує доказів, але, на жаль, багато пацієнтів не досягають цільових значень із різних причин. Тому необхідно віддавати перевагу добре вивченим, ефективним і безпечним препаратам, які можуть бути застосовані у всіх групах пацієнтів. Цим вимогам повною мірою відповідають інсуліни компанії Novo Nordisk.
- Ультракороткий прандіальний інсулін НовоРапід® – дозволений до застосування в дітей з 2 років, у вагітних і літніх людей із ЦД 1 і 2 типів, а також у жінок із гестаційним цукровим діабетом. Дія інсуліну максимально наближена до фізіологічної секреції інсуліну підшлунковою залозою і дає можливість забезпечити ефективний контроль постпрандіальної гіперглікемії, що в довгостроковій перспективі значуще знижує ризики розвитку діабет-асоційованих ускладнень, особливо макро- і мікросудинного характеру. У вагітних достовірно знижує ризики передчасних пологів, мертвонароджень і ВВР.
- Левемір® – базальний інсуліновий аналог пролонгованої дії з прогнозованим ефектом завдяки низькій варіабельності, що дає можливість поліпшити контроль глікемії та знизити ризики її розвитку, уникнути збільшення ваги пацієнта й знизити ризик розвитку діабет-асоційованих ускладнень. Левемір® – це перший сучасний базальний інсулін, який пройшов клінічне дослідження у вагітних і дозволений до застосування. Він достовірно покращує контроль глікемії на етапі планування і під час вагітності, покращуючи результати й прогнози як для матері, так і для дитини.
- Тресіба® – це новий базальний інсулін з ультратривалою дією (до 42 год) з низькою варіабельністю цукрознижувальної дії, що забезпечує ефективний глікемічний контроль. Ці особливості надають можливість використовувати гнучкий режим дозування з одноразовим введенням, що помітно підвищує комплаєнс пацієнтів до терапії. Ефективність і безпека препарату доведені у великих рандомізованих дослідженнях, у тому числі й при використанні в педіатричній практиці у дітей з 1 року.
Отже, інсуліни компанії Novo Nordisk забезпечують ефективний контроль глікемії в різних групах пацієнтів із ЦД, а відповідно – знижують ризики діабет-асоційованих ускладнень і підвищують якість життя.
Підготувала Ірина Чумак
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 2 (46) 2019 р.