12 листопада, 2019
Скринінг та діагностика депресії в умовах первинної ланки охорони здоров’я
Депресія – поширений стан із хронічним та рецидивним перебігом. Служби первинної ланки охорони здоров’я, відіграючи центральну роль у боротьбі з депресією та супутніми патологіями, часто стикаються із проблемами при виявленні та лікуванні цього розладу. До вашої уваги представлено огляд настанов Ferenchick et al. для спеціалістів первинної медичної допомоги (ПМД) щодо скринінгу та діагностики депресії, основаних на даних доказової медицини (BMJ, 2019; 365: 1794).
Депресія являє собою важливу проблему, з якою часто стикаються спеціалісти первинної ланки охорони здоров’я. У США понад 8 млн візитів до лікарів щороку пов’язані з депресією, і більше половини з них відбувається на рівні надання ПМД (CDC, 2014). У Великій Британії під час понад третини всіх консультацій лікарі загальної практики оцінюють компонент психічного здоров’я, причому 90% пацієнтів отримують відповідне лікування та догляд виключно у межах ПМД (NHS, 2017). Депресія – комплексний і неоднорідний стан. Епідеміологічні дані про її поширеність на рівні надання ПМД і наявні докази, як ефективніше виявляти та діагностувати великий депресивний розлад (ВДР) в установах ПМД, свідчать, що для оптимізації зусиль із виявлення й лікування депресії необхідна належна комплексна система місцевої підтримки.
Джерела та критерії відбору
Пошук даних щодо депресії у межах ПМД здійснювали в базах даних PubMed та Cochrane за період 2007‑2017 рр. за термінами «депресивний розлад», «депресія», «великий депресивний розлад», «первинна медична допомога», «загальна практика», «скринінг» та «діагностика». При пошуку випробувань пріоритет, згідно з рівнем доказовості, віддавали систематичним оглядам та метааналізам. Інтервенційні дослідження переважали над спостережними.
Епідеміологічні дані
Як свідчать Kessler і Bromet (2013), поширеність та особливості перебігу депресії у різних країнах і регіонах різняться, але загалом висока захворюваність на ВДР та її тривалість підтверджують важливість цього розладу по всьому світу, яка продовжує зростати. За даними Всесвітньої організації охорони здоров’я (ВООЗ, 2017), понад 300 млн осіб, або 4,4% населення планети, страждають на депресію; кількість таких пацієнтів збільшилася на 18,4% між 2005 та 2015 рр. Тільки 2015 р. у США 16,1 млн дорослих (6,7% від цієї верстви населення) повідомили про принаймні один епізод ВДР у попередньому році (NIMH, 2017). В Англії приблизно 4‑10% осіб страждають на депресію протягом життя (McManus et al., 2009).
Депресія пов’язана з сукупністю генетичних, екологічних, біологічних, культуральних та психологічних факторів. У межах метааналізу шести високоякісних сімейних досліджень оцінювали можливість успадкування депресії приблизно у 37%; 95% довірчий інтервал (ДІ) 31‑42 (Sullivan et al., 2000). Як вважають Bienvenu et al. (2011), це набагато менше, ніж коли йдеться про інші психічні розлади, і дозволяє припустити, що більшість депресивних епізодів у популяції можна пояснити чинниками навколишнього середовища.
Депресія може виникнути в будь-якому віці, однак її поширеність є максимальною серед дорослих 55‑74 років, становлячи 7,5% серед жінок та 5,5% серед чоловіків (Kessler, Bromet, 2013; ВООЗ, 2017). Дані популяційних досліджень стабільно свідчать, що на цей розлад вдвічі частіше страждають представники жіночої, ніж чоловічої статі (Kuehner, 2003; King et al., 2008). Різні закономірності депресії наявні в межах расових та етнічних меншин, соціально-економічного статусу, взаємодії між захисними ефектами та факторами ризику (Gavin et al., 2010; Kilbourne et al., 2005; Wells et al., 2001).
Депресія та супутня патологія
Доведено зв’язок депресії із хронічними соматичними захворюваннями. Ці стани часто є тяжчими за наявності депресивного розладу, окрім того, разом вони зумовлюють функціональну недієздатність (Schmitz et al., 2007). У масштабному популяційному дослідженні (n=245 404, 60 країн) виявлено, що 9‑23% осіб із однією або кількома хронічними соматичними хворобами пережили коморбідну депресію порівняно із 3,2% тих, які страждали на депресію і не мали значних соматичних скарг (Moussavi et al., 2007).
У популяційному дослідженні 2007 р. (30 801 доросла особа) було проаналізовано поширеність ВДР, зростаючий вплив на використання ресурсів охорони здоров’я, втрату продуктивності та функціональну недієздатність в осіб із загальними хронічними захворюваннями. Результати показали, що протягом року поширеність та cкоригована за віком/статтю ймовірність розвитку ВДР у пацієнтів із хронічними патологіями були такими (Egede, 2007):
- застійна серцева недостатність – 7,9% (відношення шансів [ВШ] 1,96);
- артеріальна гіпертензія – 8% (ВШ 2,00);
- цукровий діабет – 9,3% (ВШ 1,96);
- ішемічна хвороба серця – 9,3% (ВШ 2,30);
- хронічне обструктивне захворювання легень – 15,4% (ВШ 3,21);
- ниркова недостатність термінальної стадії – 17,0% (ВШ 3,56).
Неврологічні розлади також пов’язані з високим ризиком депресії. У дослідженні 2018 р. за участю 7946 пацієнтів оцінювали поширеність ВДР серед осіб з епілепсією, інсультом та розсіяним склерозом. Аналіз 23 тис. візитів до неврологічних клінік показав, що загальна частота уперше виявленої депресії становила 29%. Серед тих, хто страждав на інсульт, епілепсію та розсіяний склероз, депресивний розлад виявлено у 23, 33 та 29% відповідно (Viguera et al., 2018).
Рецептурні препарати, які застосовують при поширених хронічних захворюваннях, можуть спричиняти побічні ефекти, що впливають на розвиток депресії. Це підтверджено численними доказами, зокрема у масштабному перехресному дослідженні Qato et al. (2018) із 26 192 учасниками. Дорослі пацієнти, які одночасно приймали три або більше препаратів, що могли викликати ВДР як побічний ефект, з більшою ймовірністю повідомляли про коморбідну депресію, ніж ті, хто не вживав жодного з них (15 і 4,7% відповідно; 95% ДІ 7,2‑14,1).
Депресія асоційована зі збільшенням захворюваності, смертності та значним погіршенням якості життя пацієнтів та їхніх сімей (Zheng et al., 1997; Spitzer et al., 1995). Нині це провідна причина втрати працездатності у всьому світі та найзначніший фактор нефатального погіршення здоров’я (ВООЗ, 2017). Особи, які страждають на ВДР, втрачають роботу через хворобу вдвічі частіше, ніж у загальній популяції (Von Korff et al., 2001). Фінансовий тягар депресії є значущим і продовжує зростати. Так, у США приріст економічного тягаря, зумовленого захворюваністю на ВДР, 2005 р. становив 173,2 млрд доларів, а у 2010 р. збільшився до 210,5 млрд доларів (на 21,5%). Це було більшою мірою зумовлено вищими прямими витратами на медичну допомогу та зниженням працездатності через депресію (Greenberg et al., 2015).
Скринінг депресії при наданні ПМД
Вчасне розпізнання депресії на рівні надання ПМД є надзвичайно важливим етапом, що зумовлює успіх лікування. Імовірність її діагностування знижується, якщо пацієнти мають соматичні скарги (Jackson et al., 1998; Herrán et al., 1999). Хоча деякі особи з депресією можуть мати класичні симптоми пригніченого настрою, в умовах ПМД багато хто повідомляє про неспецифічні симптоми або лише соматичні порушення, як-от зміна апетиту, нестача енергії, порушення сну, біль у спині, животі, сильний головний біль, менструальні симптоми, проблеми із травленням та сексуальна дисфункція. Пацієнти старшого віку рідше повідомляють про зниження настрою і нерідко мають лише фізичні скарги або ознаки погіршення когнітивного функціонування (Fiske et al., 2009). У представників деяких етнічних меншин також частіше наявна неспецифічна соматична симптоматика (Rao et al., 2012; Kalibatseva, Leong, 2011). Тож лікарям ПМД слід пильнувати та припустити можливий розвиток ВДР у пацієнтів на основі частих соматичних скарг, пригніченого настрою та наявності факторів ризику депресії (NIMH, 2018). Для полегшення цієї задачі був розроблений скринінг за допомогою опитувальників для самостійного заповнення пацієнтами.
Що рекомендовано у настановах?
Загального консенсусу між країнами щодо клінічних рекомендацій зі скринінгу депресії в умовах ПМД, на жаль, не досягнуто. У США декількома клінічними настановами підтримується проведення загальної оцінки на рівні ПМД. Спеціалізована група із профілактичних послуг США (USPSTF) рекомендує здійснювати обстеження на депресію серед дорослого населення, зокрема вагітних та жінок після пологів, якщо створено адекватні умови для забезпечення точного діагнозу, ефективного лікування та відповідного спостереження (USPSTF, 2013). Аналогічно, Американська академія сімейних лікарів (AAFP) та Американська колегія превентивної медицини (ACPM) виступають за проведення скринінгу з-поміж дорослого населення, тоді як Інститут удосконалення клінічних систем (ICSI) рекомендує проводити обстеження на депресію на основі факторів ризику або проявів (Mitchell et al., 2013).
Для порівняння, у Великій Британії Національний комітет із проведення скринінгу (UKNSC) виступає проти його ініціювання у загальній популяції, а Національний інститут охорони здоров’я та клінічного вдосконалення (NICE) пропонує проводити лише у тих пацієнтів, які мають в анамнезі депресію або серйозне психічне захворювання (NICE, 2018). Канадська робоча група із превентивної медико-санітарної допомоги (CTFPHC) раніше підтримувала скринінг на рівні надання ПМД, але з 2013 р. не рекомендує виконувати його серед дорослих як із середнім, так і з підвищеним ризиком розвитку депресивного розладу (Joffres et al., 2013).
Фактори ризику розвитку депресії
- Попередній епізод депресії
- Вік (найбільша поширеність серед дорослих зрілого віку)
- Стать (за даними популяційних досліджень, у жінок вдвічі частіше)
- Інше психічне захворювання в анамнезі
- Вживання наркотичних речовин в анамнезі
- Депресія чи суїцид у сімейному анамнезі
- Супутні хронічні захворювання (Katon, Ciechanowski, 2002)
- Безробіття (Nordt et al., 2015)
- Брак соціальної підтримки (Paykel, 1994)
- Нещодавно перенесені стреси, зокрема втрати (Tennant, 2002)
- Насильство з боку сексуального партнера (Nathanson et al., 2012)
Примітка: Адаптовано за Ferenchick et al., 2019.
Користь від проведення скринінгу та практичне застосування
Рекомендації на користь або проти проведення скринінгу в ідеалі мають базуватися на результатах оцінки ефективності у межах високоякісних рандомізованих контрольованих досліджень (РКД). Систематичний огляд даних 12 РКД, присвячених виявленню / інструментам оцінки депресії в установах, де лікують соматичні захворювання, встановив, що рутинне використання відповідних опитувальників мало впливало на її виявлення (відносний ризик [ВР] 1,00; 95% ДІ 0,89‑1,13), а наслідки скринінгу – на терапію хворих (ВР 1,35; ДІ 0,98‑1,85) (Thombs et al., 2005).
Поточні дані свідчать, що скринінг сам по собі не є ефективною стратегією підвищення якості та результатів медичної допомоги. Проте Ferenchick et al. вважають, що на рівні ПМД він є корисним, якщо спеціалісти можуть точно встановити діагноз, призначити дієву терапію та забезпечити відповідне спостереження. Для адекватного лікування депресії, як і інших хронічних захворювань, необхідні системні втручання, що доповнюють скринінг. Стосовно оптимальних термінів обстеження та інтервалів між ними, автори рекомендують дотримуватися вказівок USPSTF (2013), які сприяють прагматичному підходу за браку даних. Він включає аналізування стану дорослих, які раніше не проходили перевірку, клінічну оцінку з огляду на фактори ризику, коморбідних станів та життєвих подій і дозволяє визначити, чи необхідне додаткове обстеження пацієнтів із високим ризиком розвитку депресії.
Хоча розпізнавання депресії часто потребує більш ніж однієї консультації та умов зміцнення довіри між пацієнтом і лікарем, затверджені інструменти скринінгу можуть допомогти працівникам ПМД виявляти таких хворих та регулярно контролювати їхній стан. Систематичний огляд 2002 р. показав, що середня чутливість 16 інструментів оцінки ВДР становила 85%, тоді як середня специфічність – 74% (Williams et al., 2002). Аналіз 2018 р., присвячений психометричним властивостям 55 інструментів для скринінгу депресії, виявив широкий діапазон значень чутливості та специфічності: від 28 до 100% та від 43 до 100% відповідно (El-Den et al., 2018).
Інструменти для скринінгу
Загальний консенсус полягає в тому, що опитувальник про стан здоров’я пацієнта (PHQ) – як із двома (PHQ‑2), так і з дев’ятьма пунктами (PHQ‑9), відповідає критеріям належного інструментарію для скринінгу в плані достовірності, надійності та лаконічності. Крім того, PHQ безкоштовний і наявний у відкритому доступі. Діагностичну обґрунтованість PHQ‑9 було встановлено два десятиліття тому (Spitzer et al., 1999), до того ж вона продовжує підкріплюватися доказами ефективності використання й нині. Результати метааналізу 17 валідаційних досліджень показали прийнятність PHQ‑9 для різних регіонів, країн та груп населення. У 14 випробуваннях із 5026 учасниками PHQ‑9 мав чутливість 80% (95% ДІ 71‑87) та специфічність 92%. Коефіцієнт правдоподібності позитивного результату становив 10,12, а співвідношення ймовірності помилково негативного та істинно негативного результатів тесту – 0,22. Однак прийнятність PHQ‑2 було підтверджено лише у трьох дослідженнях, в яких виявили ширшу варіативність його чутливості (Gilbody et al., 2007).
Двоетапний скринінг. Працівники ланки ПМД часто стикаються із проблемою визначення оптимального підходу до скринінгу депресії. Багато хто застосовує двоступеневу оцінку: спочатку за допомогою PHQ‑2, а потім, для підтвердження, – PHQ‑9. У проспективному когортному дослідженні за участю 1024 пацієнтів із серцево-судинною патологією аналізували точність та прогностичну цінність двоетапного скринінгу депресії, рекомендованого Американською асоціацією серця (AHA). Отримані дані показали, що цей метод має високу специфічність (91%), але низьку чутливість (52%) для діагностики депресії (Elderon et al., 2011). З огляду на обмежені та суперечливі докази ефективності цього двоетапого підходу, необхідні додаткові дослідження, щоб сформулювати належні клінічні рекомендації.
«Допоміжні» запитання. Досліджено користь додавання «допоміжного» запитання до інструментів скринінгу. Поперечне валідаційне дослідження із залученням 1025 учасників показало, що коли у хворого цікавилися про бажання лікуватися (на кшталт «Чи є якась проблема, щодо якої ви хочете отримати допомогу?»), це не впливало на чутливість, але поліпшувало діагностичну специфічність і зосередженість пацієнта на оцінці депресії (Arroll et al., 2005). У когортному дослідженні, проведеному в Швейцарії, з-поміж 937 суб’єктів, які отримували лікування в межах ПМД, чутливість та специфічність при застосуванні двох запитань становила 91,3 та 65% відповідно (Lombardo et al., 2011).
Важливо підкреслити, що інструменти скринінгу слід використовувати лише для посилення ефекту, а не заміни клінічного інтерв’ю. Також не варто застосовувати їх ізольовано з діагностичною метою. Лікар, що надає ПМД, повинен отримати повну історію поточного захворювання, анамнез (зокрема, сімейний), інформацію щодо приймання препаратів та будь-які психосоціальні стресові ситуації, провести цілеспрямоване фізикальне обстеження.
Діагностування депресії в умовах надання ПМД
У разі позитивного результату скринінгу на наявність симптомів депресії слід провести додаткову діагностичну оцінку. Нині широко застосовують дві класифікаційні системи: Керівництво з діагностики та статистики психічних розладів 5-го перегляду (DSM‑5), розроблене Американською психіатричною асоціацією (APA), та Міжнародну статистичну класифікацію хвороб і проблем, пов’язаних зі здоров’ям 11-го перегляду (МКХ‑11), створену та нещодавно оновлену ВООЗ. Дотепер у жодному дослідженні не порівнювали ефективність DSM‑5 та МКХ‑11 для діагностики депресії, однак співіснування DSM‑IV та МКХ‑10 широко обговорювалося (Regier et al., 2013; Jablensky, Kendell, 2002). У дослідженні 2010 р., проведеному в Японії за участю 353 осіб, виявили незначні відмінності між критеріями DSM‑IV та МКХ‑10 (остання була чутливішою щодо легкого діапазону спектра депресії). За браку переконливих доказів на користь лише однієї з систем класифікації рекомендовано використовувати будь-яку з них для діагностики депресії в умовах ПМД.
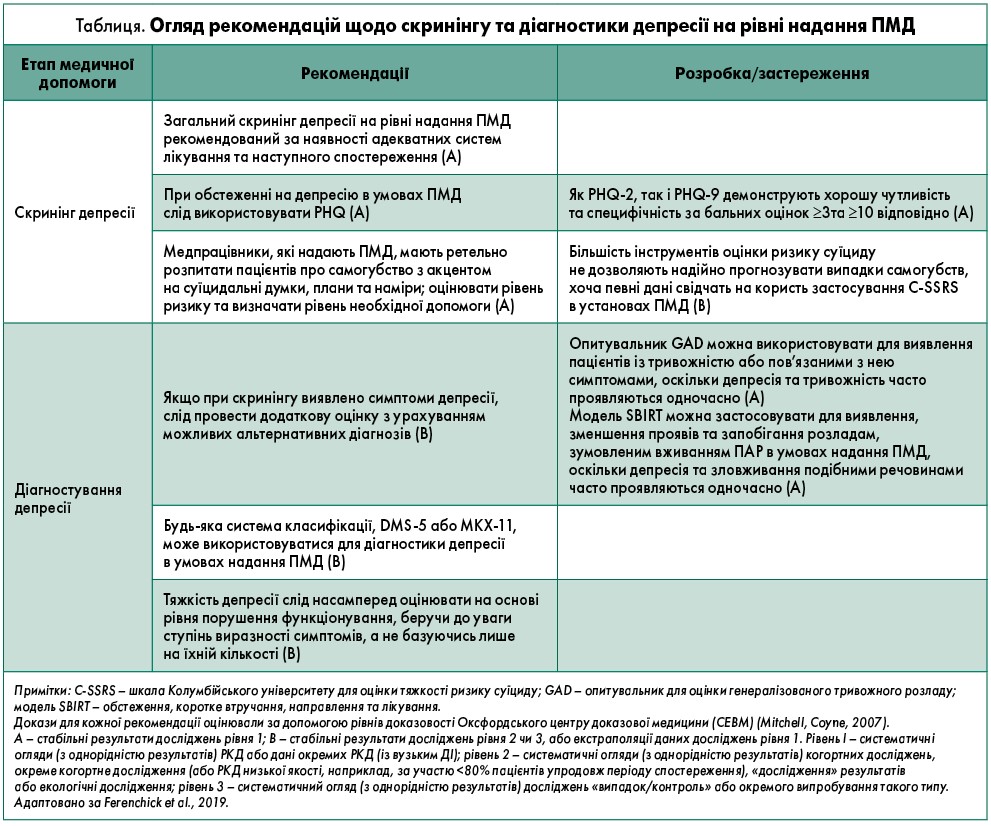
На рисунку представлено принципи застосування DSM‑5 і МКХ‑11 для діагностики ВДР та критерії оцінки тяжкості епізодів депресії. Таблиця містить стисле викладення рекомендацій щодо скринінгу та діагностики депресії на рівні надання ПМД.
Альтернативні психіатричні діагнози
Симптоми депресії, які не відповідають критеріям ВДР за DSM‑5 або окремому епізоду / рекурентному депресивному розладу за МКХ‑11, можуть свідчити про наявність іншого психічного розладу. Лікарі ПМД мають консультуватися з фахівцем щодо критеріїв кожного депресивного розладу для постановки точного діагнозу.
Біполярний афективний розлад. У будь-якої особи з симптомами депресії слід оцінити можливість наявності біполярного афективного розладу (БАР). Пацієнтам із БАР часто помилково ставлять діагноз ВДР, особливо при початкових проявах захворювання в умовах ПМД. У кількох дослідженнях було встановлено, що більш ніж третина таких пацієнтів залишається неправильно діагностованою протягом періоду до 10 років (Lish et al., 1994; Hirschfeld et al., 2003). Хоча у хворих на БАР частіше спостерігається знижений настрій, а не манія чи гіпоманія, важливо брати до уваги будь-які відомості в анамнезі про надмірно підвищений настрій або дратівливість із постійною надмірною енергією та помітними змінами у поведінці (DSM‑5).
Коморбідні психічні стани. Пацієнти з депресією можуть мати супутні психічні хвороби, зокрема тривожні розлади та розлади, спричинені вживанням психоактивних речовин (ПАР), а наявність одного суттєво збільшує ризик розвитку іншого (Hirschfeld et al., 2001). Виявлення осіб із коморбідною тривожністю може бути складним завданням на рівні ПМД, позаяк пацієнти часто мають соматичні скарги, а не класичні симптоми психічного розладу. Ефективним у таких випадках є опитувальник для оцінки генералізованого тривожного розладу (GAD), хоча лише в половини пацієнтів із позитивним результатом насправді спостерігається генералізований тривожний або панічний розлад (Kroenke et al., 2007). Тому для підтвердження діагнозу необхідне глибше діагностичне інтерв’ю.
Для виявлення розладів ПАР треба застосовувати скринінгові запитання, які неважко інтегрувати у консультацію в умовах ПМД. Так, може бути ефективно впроваджена модель SBIRT, основана на принципах доказової медицини, що передбачає обстеження, коротке втручання, направлення та лікування (Agerwala, McCance-Katz, 2004).
Альтернативні діагнози соматичних захворювань. Медичні стани, що імітують депресію, також слід виключати за перших проявів. Для встановлення причинно-наслідкових зв’язків між ознаками психічного розладу та фізичними показниками було запропоновано чотири допоміжних запитання (Keshavan, Kaneko, 2013):
- Чи є психічний прояв нетиповим?
- Чи пов’язані тимчасово медичний стан / вживання ПАР із симптомом психічного розладу?
- Чи пояснюються психіатричні симптоми краще первинним психіатричним розладом?
- Чи є психіатричні симптоми прямим наслідком соматичного захворювання або вживання ПАР?
У межах всебічної оцінки лікар ПМД повинен також оцінити появу та тривалість симптомів, модифікацію у схемі фармакотерапії та будь-які зміни у базовому соціально-психологічному функціонуванні пацієнта. Діагностичний підхід до виключення станів, що імітують депресію, потребує критичного мислення та клінічної ретельності (McKee, Brahm, 2016).
Депресія та суїцидальний ризик
Після встановлення діагнозу депресії лікарі ПМД мають оцінювати пацієнтів за ризиком самогубства. Депресія є основним фактором ризику як спроб, так і завершених самогубств (Dumais et al., 2005). Поєднання історій спроб самоушкодження та розроблених планів суїциду наражає хворого на більший потенційний ризик самогубства (Bostwick, Pankratz, 2000). Майже половина дорослих осіб, які покінчили життя самогубством, контактували зі службами ПМД за місяць до смерті, тому саме лікарі цієї ланки відіграють вирішальну роль у профілактиці самогубств (Luoma et al., 2002).
Лікар ПМД повинен ретельно розпитати пацієнта, в якого є підозра на ризик суїциду, про можливість самогубства з акцентом на відповідні думки, плани та наміри. Слід оцінювати ступінь ризику та рівень необхідної допомоги. За неможливості визначення цих аспектів доцільно розглянути потребу в консультації з психіатром (McDowell et al., 2011).
Висновки
Насамкінець автори підкреслюють, що служби ПМД стикаються з багатьма труднощами, зумовленими зростанням потреб у системі охорони здоров’я та рівнем психосоціальних проблем хворих. Все частіше вони відіграють ключову роль у проведенні скринінгу, діагностики й терапії депресії. Тож веденню пацієнта з депресією в умовах ПМД необхідно приділяти належну увагу з метою забезпечення доступного ефективного лікування та відповідного спостереження.
Підготувала Наталія Купко
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 3 (50) жовтень 2019 р.