29 листопада, 2019
Вплив структури раціону на метаболічний синдром та інсулінорезистентність
4-5 жовтня в м. Київ відбувся Перший науково-практичний форум із міжнародною участю «Метаболічний синдром у міждисциплінарному аспекті: конкуренція чи взаємодія». Під час панельних дискусій, майстер-класів і секційних засідань лікарі, психологи, дієтологи ділилися новітніми методиками, обговорювали можливості та виклики лікування ожиріння, цукрового діабету (ЦД) та метаболічного синдрому (МС).
 Неабиякий інтерес учасників викликала доповідь на тему «Вплив структури раціону на МС та інсулінорезистентність» лікаря-дієтолога Клініки дієтології Самойленко (м. Київ) Ганни Белокоз. Лікування ожиріння та МС – виклик для систем охорони здоров’я більшості країн світу. Вирішення цієї проблеми можливе тільки за умови залучення міждисциплінарної команди експертів, у тому числі дієтологів.
Неабиякий інтерес учасників викликала доповідь на тему «Вплив структури раціону на МС та інсулінорезистентність» лікаря-дієтолога Клініки дієтології Самойленко (м. Київ) Ганни Белокоз. Лікування ожиріння та МС – виклик для систем охорони здоров’я більшості країн світу. Вирішення цієї проблеми можливе тільки за умови залучення міждисциплінарної команди експертів, у тому числі дієтологів.
МС являє собою комплекс взаємопов’язаних факторів ризику серцево-судинних захворювань і ЦД. У 1980 р. M. Hanefeld та W. Leonhardt уперше описали симптомокомплекс клінічних проявів під назвою «синдром Х». Сьогодні «синдром Х», тобто МС, за статистикою Всесвітньої організації охорони здоров’я, трапляється в кожної четвертої особи, хоча досі не внесений до Міжнародної класифікації хвороб. Згідно з рекомендаціями, в рутинній клінічній практиці лікар встановлює діагноз МС, якщо пацієнт має ≥3 таких симптомів: об’єм талії >88 см у жінок або >102 см у чоловіків; артеріальний тиск >130/85 мм рт. ст.; гіперглікемія натще >6,1 ммоль/л; рівень тригліцеридів крові >1,7 ммоль/л; рівень ліпопротеїнів високої щільності <1 ммоль/л у чоловіків і <1,3 ммоль/л у жінок.
Провідним чинником розвитку МС є інсулінорезистентність (ІР) – порушення метаболічної відповіді організму на екзогенний або ендогенний інсулін. Лабораторна діагностика ІР передбачає визначення рівня інсуліну в плазмі крові, С‑пептиду й індексу НОМА – рівень інсуліну натщесерце (µU/мл) × рівень глюкози натщесерце (ммоль/л) ÷ 22,5. Показник індексу НОМА >2,5 свідчить про ІР.
Велика кількість досліджень підтверджує, що харчування має безпосередній вплив на розвиток МС та ІР. Наприклад, споживання одночасно вуглеводів і жирів зумовлює погіршення перебігу МС унаслідок активації процесів глюконеогенезу, підвищення рівнів глюкози й інсуліну. Постійна стимуляція секреції інсуліну неодмінно в подальшому призведе до виснаження В‑клітин підшлункової залози.
Фруктоза прямо впливає на ожиріння, бо сприяє глюконеогенезу. Часто пацієнти обманюються корисністю фруктів і починають уживати їх у великій кількості замість солодощів. Але за негативним впливом на перебіг МС нерідко можна поставити знак рівності між фруктами й цукерками. Продукти, що містять вуглеводи, мають високі інсулінові (ІІ) та глікемічні індекси (ГІ) й безпосередньо впливають на прогресування захворювання.
Зазвичай рівень інсуліну збільшується внаслідок прийому їжі, що різко підвищує концентрацію глюкози; високий рівень інсуліну призводить до гіпоглікемії, котра, своєю чергою, зумовлює ще більший апетит. Така ситуація дістала назву «інсулінові гойдалки» – постійні підйоми та спади рівня інсуліну, що важко контролювати.
Які ж вуглеводи покращують перебіг МС? Насамперед це поєднання складних вуглеводів із клітковиною в одній тарілці та загалом низька кількість вуглеводів у раціоні, особливо швидких. Ягоди, зокрема чорниця, на відміну від фруктів, покращують чутливість клітин до інсуліну.
Серед макронутрієнтів, які погіршують перебіг МС, варто виділити деякі види білків. Передусім це червоне м’ясо та м’ясні продукти промислової переробки (ковбаси, сосиски тощо), котрі спричиняють підвищення рівнів холестерину та тригліцеридів крові. Кількість нутрієнтів також має значення: вважається небезпечним, якщо частка білків у раціоні перевищує 30%.
Водночас якщо частка білків у раціоні становить 20-30%, то спостерігається поліпшення перебігу МС. Але при цьому дуже важливо контролювати якісний склад харчування. Наприклад, легкі білки (риба, яйця), рослинні білки (нут, сочевиця) покращують чутливість клітин до інсуліну та сприяють полегшенню перебігу захворювання.
Щодо жирів як важливої складової раціону пацієнтів із МС, то численні дослідження показали: споживання насичених жирів, незалежно від кількості в раціоні полі- чи мононенасичених жирів, істотно погіршує перебіг МС. Окрему увагу варто приділяти надлишку ω‑6-жирних кислот, споживанню насичених жирів і нестачі ненасичених жирів (<15%). Покращують стан здоров’я пацієнтів споживання з їжею ω‑3- та ω‑9-жирних кислот, цільовий рівень комбінації котрих має бути не менш як 15%.
Необхідно зазначити, що вживання напоїв безпосередньо впливає на ІР. Загальновідомо, що вживання солодких газованих напоїв асоціюється з ризиком розвитку ЦД, але дієтичні напої також дуже небезпечні, бо напряму пов’язані зі збільшенням об’єму талії та МС. А збільшення споживання чистої питної води на 1 л, навпаки, є дуже корисним, оскільки знижує енергетичну цінність споживаних продуктів на 236,8 ккал.
ГІ підвищується при споживанні продуктів, які містять вуглеводи, тоді як білкова їжа не впливає на коливання показника. Водночас ІІ дає змогу ретельніше оцінити вплив структури раціону на МС, адже не тільки вуглеводна, а й насичена білками їжа стимулює продукцію інсуліну В‑клітинами підшлункової залози. І це обов’язково потрібно враховувати при складанні щоденного раціону для пацієнтів.
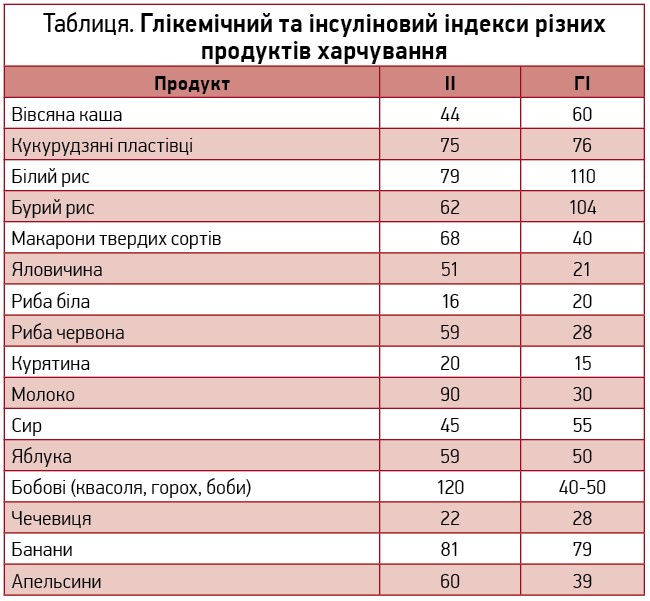 Продукти харчування можуть мати низькі (<40), середні (40-70) та високі (>70) значення ГІ й ІІ. У таблиці можна побачити, що у вуглеводних продуктів показники часто співвідносяться: низькому, середньому чи високому ГІ майже завжди відповідає низький, середній або високий ІІ (кукурудзяні пластівці – ГІ 76 та ІІ 75; банани – ГІ 79 та ІІ 81). Однак у білкових продуктів спостерігається значна різниця. Наприклад, ГІ яловичини – 21, що є низьким показником, але ІІ становить 51, що вже належить до середніх значень. Яскравим прикладом розбіжностей між ГІ та ІІ білкових продуктів є молоко. ГІ молока становить 30, але ІІ – 90, що є вкрай небезпечним показником. Тому пацієнти з ІР, які п’ють молоко й не усвідомлюють його колосальний вплив на рівень інсуліну, наражають себе на небезпеку погіршення перебігу МС і розвиток ускладнень. Цікаво, що на ІІ впливає також і спосіб приготування продукту.
Продукти харчування можуть мати низькі (<40), середні (40-70) та високі (>70) значення ГІ й ІІ. У таблиці можна побачити, що у вуглеводних продуктів показники часто співвідносяться: низькому, середньому чи високому ГІ майже завжди відповідає низький, середній або високий ІІ (кукурудзяні пластівці – ГІ 76 та ІІ 75; банани – ГІ 79 та ІІ 81). Однак у білкових продуктів спостерігається значна різниця. Наприклад, ГІ яловичини – 21, що є низьким показником, але ІІ становить 51, що вже належить до середніх значень. Яскравим прикладом розбіжностей між ГІ та ІІ білкових продуктів є молоко. ГІ молока становить 30, але ІІ – 90, що є вкрай небезпечним показником. Тому пацієнти з ІР, які п’ють молоко й не усвідомлюють його колосальний вплив на рівень інсуліну, наражають себе на небезпеку погіршення перебігу МС і розвиток ускладнень. Цікаво, що на ІІ впливає також і спосіб приготування продукту.
Поєднання білків і вуглеводів можна назвати «інсуліновою бомбою». ІІ в разі їх споживання разом зростає на 127%, особливо це стосується класичного сполучення сиру та цукру. Знежирені молочні продукти, котрі багато хто помилково вважає кориснішими, призводять до більш значного викиду інсуліну, ніж молочні продукти звичайної жирності.
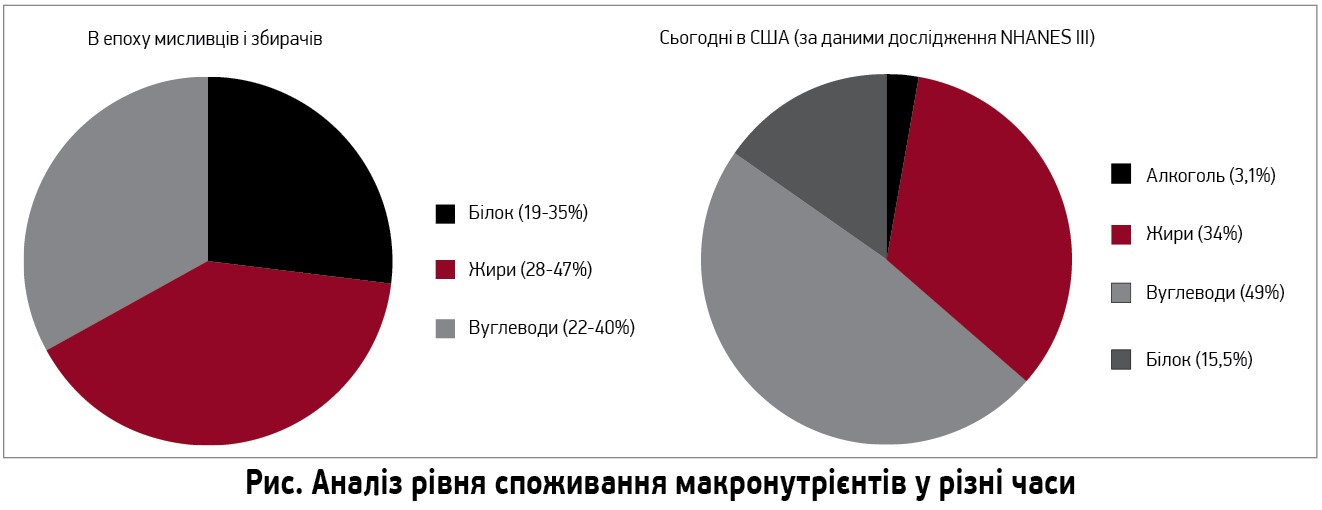
Аналіз рівнів споживання макронутрієнтів в епоху пращурів (мисливців-збирачів) і сьогодні (рис.) демонструє, що в давні часи вуглеводи становили третину від усього раціону, тоді як нині – вже половину. Саме цим можна пояснити невпинне зростання поширеності ожиріння, ЦД, МС та їх ускладнень.
Які ж продукти категорично забороняються, а які можна вживати пацієнтам із МС? Цілком необхідно виключити солодощі (цукерки, морозиво, торти), вироби з білої муки (хліб, випічка, пельмені, вареники), каші з високими ГІ та ІІ (особливо манна), овочі з високими ГІ та ІІ (виключається картопля, обмежено рекомендуються буряк, гарбуз, морква). Не рекомендується вживання фруктових соків і солодких газованих напоїв. Фрукти та ягоди (особливо банан, виноград, кавун, диня, черешня) зумовлюють підвищення рівня інсуліну й ІР, про що необхідно інформувати пацієнтів. Дозволяються овочі з низькими (<40) ГІ та ІІ (огірки, помідори, капуста, баклажани, кабачки, листова зелень), деякі бобові (сочевиця, нут), гречана каша, кіноа та ягоди (чорниця, малина, лохина, ожина, полуниця).
Слід виключити з раціону червоне м’ясо (свинину, телятину), але в обмеженій кількості можна споживати яловичину. Забороняються м’ясні продукти промислової обробки (сосиски, ковбаси). Усе це можна замінити на рибу та морепродукти, яйця, птицю (без шкірки), кролика, бобові (сочевиця, нут). Украй небезпечними є продукти, котрі містять гідрогенізований жир, трансжири (маргарин, майонез, сильно прожарена їжа, особливо на рослинній олії (кукурудзяна, соняшникова), смажені горіхи й насіння). Тістечка, торти, цукерки також погіршують перебіг захворювання. Водночас обов’язково потрібно включати в раціон пацієнтів із МС олії (оливкова, лляна, гарбузова, кунжутна, кокосова), оливки, авокадо, несмажені горіхи (крім арахісу та кеш’ю), несмажене насіння льону, кунжуту, гарбуза.
Кратність прийому їжі також відіграє важливу роль у харчуванні пацієнтів. Будь-які перекуси солодощами та фруктами між основними прийомами їжі погіршують ІР. Регулярна відмова від сніданків і обідів призводить до прогресування захворювання та низького рівня більшості поживних речовин. Сніданок протягом 1 год після пробудження (до 9-ї ранку) покращує чутливість клітин до інсуліну. Їжу необхідно вживати повільно (ретельно пережовувати), оскільки це пов’язано з нижчим рівнем розвитку МС. Окрім того, таким пацієнтам рекомендується «домашнє харчування» через високий ризик розвитку ІР унаслідок харчування поза домом, що було доведено численними дослідженнями. Запорукою досягнення «ідеального» профілю коливань інсуліну протягом доби є триразове харчування без перекусів. Це дає плавні підйоми та зниження рівнів глюкози й інсуліну, чисті інтервали між прийомами їжі та запобігає виникненню «інсулінових гойдалок».
Дуже важливо дотримуватися правил харчування згідно з циркадними ритмами продукції гормонів. Чутливість клітин до інсуліну та глюкози вище в першій половині дня, до 15-16-ї години, після цього чутливість клітин знижується й метаболізм вуглеводів сповільнюється. Ввечері підвищується рівень мелатоніну для контролю інсуліну.
Фахівцями Клініки дієтології Самойленко було проведено дослідження щодо впливу структури раціону на перебіг МС. Протягом 5 тиж вивчали, як різноманітність їжі, кратність її прийому та склад впливає на вагу, жирову тканину й індекс НОМА в пацієнтів із МС. У дослідженні взяли участь 56 осіб – 25 чоловіків і 31 жінка. Пацієнти дотримувалися триразового харчування: сніданок – о 8-9-й годині, обід – о 13-14-й і вечеря – о 18-19-й. Структура раціону була такою: низьковуглеводна дієта, основою якої були некрохмалисті овочі та продукти, що містять високу концентрацію ω‑6- та ω‑9-жирних кислот. Допускалося вживання каш (гречана, кіноа), ягід, легких білків (риба, яйця, сочевиця) та м’яких білих сирів. Фрукти повністю виключалися. Як результат, 46 пацієнтів завершили дослідження без значущих змін щодо фізичної активності, але індекс маси тіла знизився з 30,9 до 29,14 кг/м2, а частка жирової тканини – з 39,4 до 36,8%. Максимальний ефект лікування спостерігався частіше в чоловіків, аніж у жінок. Індекс НОМА знизився з 4,03 до 2,28, тобто майже в 2 рази.
Отже, актуальність проблеми МС полягає в асоціації захворювання з ризиком серцево-судинних хвороб і ЦД 2 типу, а також інших шкідливих станів. Але певні зміни способу життя дають змогу покращити перебіг МС. Втрата ваги за допомогою низькокалорійної дієти сприяє профілактиці та лікуванню захворювання. Оптимальний раціон харчування має будуватися на збільшенні споживання ненасичених жирних кислот, бобових, круп, овочів, горіхів і риби. Відмова від куріння, скорочення споживання підсолоджених напоїв, червоного м’яса та перероблених м’ясних продуктів є обов’язковими для успішного лікування та контролю МС.
Підготувала Ольга Пушина
Медична газета «Здоров’я України 21 сторіччя» № 21 (466), листопад 2019 р.