3 грудня, 2019
Множинна мієлома: огляд рекомендацій NCCN
 Множинна мієлома (ММ) – це злоякісна пухлина, морфологічним субстратом якої є плазматичні клітини, що накопичуються у кістковому мозку і продукують моноклональний імуноглобулін. ММ становить близько 1,8% від усіх форм злоякісних новоутворень і 17% – від гематологічних. Найчастіше захворювання діагностують в осіб віком 65-74 роки. За підрахунками Американського товариства раку (ACS), у 2019 р. лише у США буде діагностовано 32 110 нових випадків ММ та 12 960 випадків смерті від цього захворювання. Основними факторами ризику розвитку ММ є похилий вік, генетична схильність, ожиріння, вплив іонізуючого випромінювання та деяких хімічних речовин. При ММ можуть уражатися різні органи, тому симптоми захворювання можуть значно варіювати.
Множинна мієлома (ММ) – це злоякісна пухлина, морфологічним субстратом якої є плазматичні клітини, що накопичуються у кістковому мозку і продукують моноклональний імуноглобулін. ММ становить близько 1,8% від усіх форм злоякісних новоутворень і 17% – від гематологічних. Найчастіше захворювання діагностують в осіб віком 65-74 роки. За підрахунками Американського товариства раку (ACS), у 2019 р. лише у США буде діагностовано 32 110 нових випадків ММ та 12 960 випадків смерті від цього захворювання. Основними факторами ризику розвитку ММ є похилий вік, генетична схильність, ожиріння, вплив іонізуючого випромінювання та деяких хімічних речовин. При ММ можуть уражатися різні органи, тому симптоми захворювання можуть значно варіювати.
Лікування ММ швидко розвивається із впровадженням препаратів нових класів і новішого покоління: імуномодулюючих засобів, інгібіторів протеасом, моноклональних антитіл та інгібіторів гістонової деацетилази. Інші нові імунотерапевтичні методи, як-от імунотерапія з використанням Т-клітин з химерними антигенними рецепторами і біспецифічні рекрутери Т-клітин, видаються дуже перспективними та надалі змінять комплекс наявних засобів і методів лікування.
Діагностика й обстеження
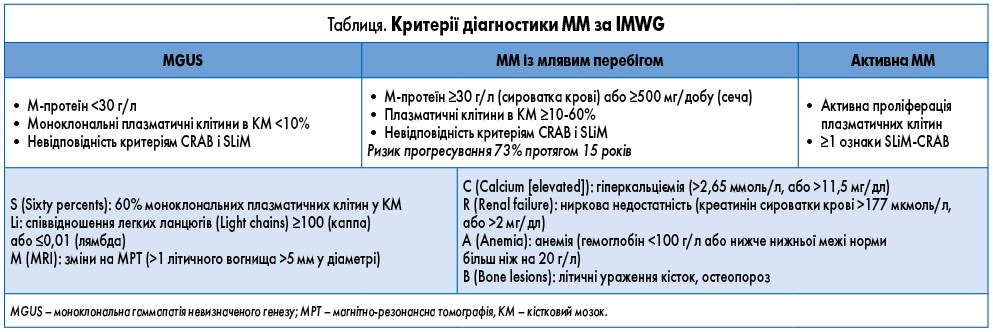
Відповідно до рекомендацій Національної онкологічної мережі США (NCCN) [1], початкове діагностичне обстеження в усіх пацієнтів включає вивчення анамнезу і фізикальний огляд, загальний аналіз периферичної крові, а також аспіраційну біопсію і трепанобіопсію кісткового мозку з подальшою оцінкою рівня інфільтрації плазматичних клітин, визначення їх кількісних та/або якісних аномалій, проведення хромосомного аналізу методом флуоресцентної гібридизації in situ (FISH). Для ММ характерні del 13, del 17p13, t(4;14), t(14;16), ампліфікація 1q21.
Електрофорез з імунофіксацією сироватки (SIFE) проводять з метою отримання більш конкретної інформації про наявний тип М-протеїну. Оцінка змін рівнів різних білків, зокрема М-протеїну, допомагає відстежити прогресування хвороби та її відповідь на лікування. Імунофіксацію сироватки крові та сечі виконують для виявлення важких ланцюгів імуноглобуліну (Ig) G, IgA, IgM і легких ланцюгів каппа та лямбда. За показаннями здійснюють візуалізаційні дослідження кісток, молекулярно-генетичне й інші дослідження.
З метою оцінювання остеолітичних уражень рекомендується проведення оглядового радіологічного дослідження скелета або низькодозової комп’ютерної томографії усього тіла. Остання більш чутлива при ідентифікації кісткових уражень і є преференційним методом.
У таблиці наведені критерії діагностики ММ відповідно до рекомендацій Міжнародної робочої групи з мієломи (IMWG).
Стадію хвороби в осіб із активною мієломою визначають за допомогою Міжнародної системи стадіювання (ISS) або системи стадіювання Дьюрі – Салмона. Система ISS ґрунтується на лабораторних показниках, які легко встановити (бета‑2 мікроглобулін і альбумін сироватки). Нещодавно систему ISS переглянуто: до неї було включено показники лактатдегідрогенази сироватки крові та визначені при FISH‑дослідженні аномалії високого ризику t(4;14), t(14;16), del 17p13.
Лікування
Пацієнти з мієломою із млявим перебігом (тліючою, безсимптомною) не потребують первинної терапії, оскільки час до прогресування хвороби може становити від багатьох місяців до років. Ризик трансформації у симптомну мієлому у таких пацієнтів є пожиттєвим, тому за ними слід ретельно спостерігати (інтервал обстеження – 36 міс).
Пацієнтам з активною (симптомною) ММ показане первинне лікування. Вибір схеми терапії залежить від того, чи є хворий кандидатом на аутологічну трансплантацію стовбурових клітин (АТСК).
Пацієнти – кандидати на АТСК
У пацієнтів, яким може бути проведена АТСК, схемами вибору є бортезоміб/леналідомід/дексаметазон – RVd (категорія 1)1 або бортезоміб/циклофосфамід/дексаметазон; інші рекомендовані схеми: карфілзоміб/леналідомід/дексаметазон та іксазоміб/леналідомід/дексаметазон.
Схема RVd включає бортезоміб у дозі 1,3 мг/м2 площі поверхні тіла в/в у 1-й, 4-й, 8-й та 11-й день, леналідомід – 25 мг/день per os з 1-го по 14-й день та дексаметазон 20 мг/день per os у 1-й, 2-й, 4-й, 5-й, 8-й, 9-й, 11-й та 12-й день циклу. Тривалість одного циклу становить 21 день, курс терапії складається з 8 циклів.
Результати досліджень ІІІ фази показали, що первинна терапія за схемою RVd є високоефективною і добре переноситься в усіх пацієнтів з уперше діагностованою ММ незалежно від того, чи є вони кандидатами на АТСК [2, 3].
У рандомізованому дослідженні IFM/DFCI 2009 за участю 700 пацієнтів віком ≤65 років з ММ застосування схеми RVd з наступною АТСК асоціювалося зі значно довшою виживаністю без прогресування (ВБП) порівняно з лише RVd (50 vs 36 міс відповідно), проте показник ЗВ в обох групах спостереження був однаковим [3].
Підтримуючою терапією пацієнтів з ММ є леналідомід у монотерапії (категорія 1). Ефективність підтримуючої терапії леналідомідом після АТСК вивчали у низці рандомізованих досліджень ІІІ фази.
У дослідженні CALGB 100104 медіана часу до прогресування становила 46 міс у групі леналідоміду проти 27 міс у групі плацебо [4]. У дослідженні IFM 200502 вірогідність ВБП через 3 роки після рандомізації становила 59 та 35% у пацієнтів, які отримували леналідомід або плацебо відповідно [5]. Оновлений аналіз виживаності після 91 міс спостереження показав, що медіана часу до прогресування становила 57,3 міс для групи леналідоміду й 28,9 міс – для плацебо (зниження ризику на 43%; р<0,0001) [6]. Найчастішими побічними ефектами 3‑4 ступеня у групі леналідоміду порівняно з групою плацебо були нейтропенія (50 vs 18%) і тромбоцитопенія (15 vs 5%).
Підтримуюча терапія леналідомідом порівняно з її відсутністю або призначенням плацебо значно підвищує ВБП (відносний ризик прогресування або смерті 0,49; р<0,001) із тенденцією до покращення ЗВ на 33% (р=0,071) [7].
Метааналіз 3 рандомізованих контрольованих досліджень IFM 2005-02, CALGB 100104 та GIMEMA RV‑209 (n=1209) підтвердив, що леналідомід є ефективним лікуванням, яке подовжує ВБП після АТСК [8].
Пацієнти – не кандидати на АТСК
Згідно з протоколами NССN (2020), у пацієнтів зі вперше виявленою ММ, які не є кандидатами на АТСК, RVd є схемою вибору для первинної терапії та єдиною схемою, яка подовжує ЗВ. Іншими рекомендованими схемами є леналідомід + низькодозовий дексаметазон і бортезоміб/циклофосфамід/дексаметазон.
У рандомізованому дослідженні ІІІ фази SWOG 0777 порівнювали схеми RVd та леналідомід/дексаметазон (Rd) як первинне лікування пацієнтів із ММ, яким не планували виконувати АТСК [9]. У дослідженні взяли участь 525 пацієнтів, які були рандомізовані на дві групи. Пацієнти 1-ї групи (n=242) отримували лікування за схемою RVd, пацієнти 2‑ї групи (n=229) – за схемою Rd. Додатково всі пацієнти приймали ацетилсаліцилову кислоту 325 мг/добу; пацієнти групи бортезомібу також отримували протигерпетичну терапію. Первинною кінцевою точкою була ВБП, вторинною кінцевою точкою – ЗВ. Спостереження за пацієнтами тривало 10 років. Результати показали, що при застосуванні триплету RVd медіана ВБП збільшилася на 1 рік, медіана ЗВ – майже на 2 роки. Загалом у групі RVd ЗВ перевищила 7 років, ВБП становила понад 3 роки (рис.).
У пацієнтів, які не є кандидатами на АТСК, схемою вибору для підтримуючого лікування є леналідомід у монотерапії (категорія 1). Іншими можливими опціями є бортезоміб/леналідомід і бортезоміб у монотерапії.
Допоміжна терапія в пацієнтів з ММ включає профілактику та лікування кісткової хвороби (бісфосфонати, деносумаб, променева терапія), гіперкальціємії (гідратація, бісфосфонати, деносумаб, кортикостероїди, кальцитонін), підвищеної в’язкості крові (плазмаферез), анемії (еритропоетин), інфекцій (імуноглобулін, вакцинація проти пневмококової інфекції, профілактична антибіотикотерапія, профілактика грибкової інфекції тощо), дисфункції нирок, порушень коагуляції (ацетилсаліцилова кислота 81‑325 мг/добу).
Література
- Multiple Myeloma. NCCN Clinical Practical Guidelines in Oncology. Версія 1.2020 від 6 вересня 2019 р.
- Richardson P.G. et al. Lenalidomide, bortezomib, and dexamethasone combination therapy in patients with newly diagnosed multiple myeloma. Blood. 2010 Aug 5; 116(5): 679-86.
- Attal M. et al. Lenalidomide, Bortezomib, and Dexamethasone with Transplantation in Myeloma. N Engl J Med. 2017 Apr 6; 376(14): 1311-1320.
- McCarthy P.L. et al. Lenalidomide after Stem-Cell Transplantation for Multiple Myeloma. N Engl J Med 2012; 366: 1770-1781.
- Attal M. et al. Lenalidomide Maintenance after Stem-Cell Transplantation for Multiple Myeloma. N Engl J Med 2012; 366: 1782-1791.
- Holstein S.A. et al. Updated analysis of CALGB (Alliance) 100104 assessing lenalidomide versus placebo maintenance after single autologous stem-cell transplantation for multiple myeloma: a randomised, double-blind, phase 3 trial. Lancet Haematol. 2017 Sep; 4(9): e431-e442.
- Kumar S.K. et al. Lenalidomide Maintenance Therapy In Multiple Myeloma: A Meta-Analysis Of Randomized Trials. Blood Journal. 2013; 122: 407.
- McCarthy P.L. et al. Lenalidomide Maintenance After Autologous Stem-Cell Transplantation in Newly Diagnosed Multiple Myeloma: A Meta-Analysis. J Clin Oncol. 2017 Oct 10; 35(29): 3279-3289.
- Durie B.G. et al. Bortezomib with lenalidomide and dexamethasone versus lenalidomide and dexamethasone alone in patients with newly diagnosed myeloma without intent for immediate autologous stem-cell transplant (SWOG S0777): a randomised, open-label, phase 3 trial. Lancet. 2017 Feb 4; 389(10068): 519-527.
1 Категорія 1 означає наявність заснованого на доказах високої якості консенсусу NCCN, що лікування є доцільним.
Підготувала Ольга Шевченко
Тематичний номер «Онкологія. Гематологія. Хіміотерапія» № 3 (59), 2019 р.