9 січня, 2020
«Старі» й «нові» антибіотики проти мультирезистентних грамнегативних збудників: кому, коли і як призначати
Останнім часом з’явилося багато мульти- та панрезистентних мікроорганізмів, і це неабияк ускладнює лікування внутрішньолікарняних інфекцій. Значним досягненням медицини є розробка групи антибіотиків, які діють на деякі найбільш проблемні грамнегативні збудники, а саме на карбапенемазапродукуючі ентеробактерії та стійку до карбапенему Pseudomonas aeruginosa (CRPA). Також розроблені препарати проти стійкої до карбапенему Acinetobacter baumannii (CRAB) та штамів, що виділяють метало-β-лактамази (MBL), однак їх кількість є меншою. Важливим питанням є правильне застосування відомих препаратів та нових антибіотиків: у якості монотерапії, у поєднанні одне з одним та з іншими антибіотиками.
Проблемою внутрішньолікарняних інфекцій у всьому світі є складність і/ або неефективність їх лікування, що зумовлено збільшенням кількості резистентних грамнегативних бактерій, які викликають дані інфекції [1]. У зв’язку із цим введено нові терміни: грамнегативні мікроорганізми з розширеною стійкістю до медикаментів (extensively drug-resistant, XDR) та панрезистентні мікроорганізми, стійкі до всіх антимікробних препаратів (pan drug-resistant, PDR) [2]. До таких бактерій належать, зокрема, Klebsiella pneumoniae, Acinetobacter baumannii та Pseudomonas aeruginosa [1, 3]. Для лікування інфекцій, викликаних цими збудниками, існує дуже мало препаратів.
У кількох офіційних звітах 2015 року, зокрема у доповідях Всесвітньої організації охорони здоров’я, Американського товариства з інфекційних захворювань (IDSA) та уряду Великобританії, наголошено, що антимікробна стійкість є однією з основних проблем, яка знижує рівень здоров’я людини і збільшує витрати на медичну допомогу [4-6]. Для вирішення цієї проблеми створено групу нових антибіотиків, що діють на деякі грамнегативні патогени, лікування яких сьогодні є особливо складним, зокрема на ентеробактерії, які виділяють карбапенемази клебсієло-пневмонійного типу (KPC), інші карбапенемазапродукуючі ентеробактерії та мультирезистентний (multidrug resistant, MDR) штам P. aeruginosa. Наразі завершується розробка найсучасніших антимікробних препаратів, зокрема таких, які діють на патогени, що експресують MBL, мультирезистентний вид A. baumannii та інші проблемні збудники.
Крім того, вчені працюють над новітніми методами ерадикації резистентних патогенів, без застосування антибіотиків, адже збудники можуть набувати стійкості й до нових груп антимікробних препаратів [7-9]. До переліку препаратів, які слід застосовувати проти резистентних збудників у США та Європі, увійшли комбінації цефтазидим/авібактам (CAZ-AVI) та цефтолозан/тазобактам (C/T).
У цій оглядовій статті автори спершу оцінили ефективність лікування XDR-патогенів за допомогою добре відомих антибіотиків (колістин, фосфоміцин), які знову почали застосовувати, та препаратів, що призначають найчастіше (тайгециклін, аміноглікозиди, карбапенеми). Дослідники звернули увагу на недоліки цих антибіотиків, навели оптимальні схеми їх дозування і розглянули можливість поєднання новостворених антибіотиків, а саме – особливості їх застосування «у реальному житті», та спробували описати «ідеального кандидата» для призначення таких препаратів. Зрештою, автори зазначили, коли і як слід призначати поєднану антибіотикотерапію.
Механізми розвитку резистентності патогенів, які складно ерадикувати
Нові препарати покликані знищувати патогени, які формують у пацієнта резистентність до дії антибіотика, знижуючи концентрацію останнього в організмі. Основною причиною появи XDR-мікроорганізмів вважають виникнення резистентності до карбапенемів, потужного класу антибіотиків, на фоні вже існуючої стійкості до β-лактамів. Така резистентність сформувалася здебільшого через здатність бактерій виділяти карбапенемазу, що діє як β-лактамаза широкого спектра [11]. Ця проблема призвела до тяжких клінічних наслідків, зокрема відсутності антибіотиків проти цих бактерій. Найбільш типовими представниками XDR-патогенів є ентеробактерії, зокрема K. pneumoniae, а найпоширенішими у клінічній практиці збудниками, що блокують ефекти карбапенемів, – P. aeruginosa та A. baumannii. Відповідно до класифікації за Амблером, більшість карбапенемаз, що утворюються патогеном у процесі розвитку резистентності, належать до класів А, В (MBL) або D (оксацилінази, OXA) [13]. Бета-лактамази з розширеним спектром дії (ESBL) не викликають стійкості до карбапенемів, однак сприяють формуванню загальної антибіотикорезистентності. Це зумовлено тим, що плазміди, які кодують ESBL та карбапенемази, часто є векторами, які кодують і фактори резистентності до інших антимікробних препаратів, наприклад аміноглікозидів (аміноглікозидмодифікуючі ферменти, або метилази 16S рРНК) і фторхінолонів (білок Qnr або ефлюксні помпи) [11-13].
Модифікації зовнішньої мембрани клітин, особливо мутації мембранних білків – поринів, можуть бути причиною стійкості до карбапенемів; при цьому чутливість до інших β-лактамних антибіотиків зберігається. Резистентність, зумовлена дією ефлюксних помп, формується без участі карбапенемаз; помпи можуть викликати стійкість до багатьох антибіотиків. Аміноглікозид-модифікуючі ферменти знижують чутливість організму до класу аміноглікозидів; зазвичай вони розташовуються в мобільних генетичних елементах, як і інші фактори резистентності [11-13]. Слід також відзначити, що механізм резистентності до колістину протягом багатьох років був хромосомно-опосередкованим. Однак нещодавно у Китаї виявлено новий вид резистентності до цього антибіотика, зумовлений плазмідами ентеробактерій із мутацією гена MCR‑1 [14].
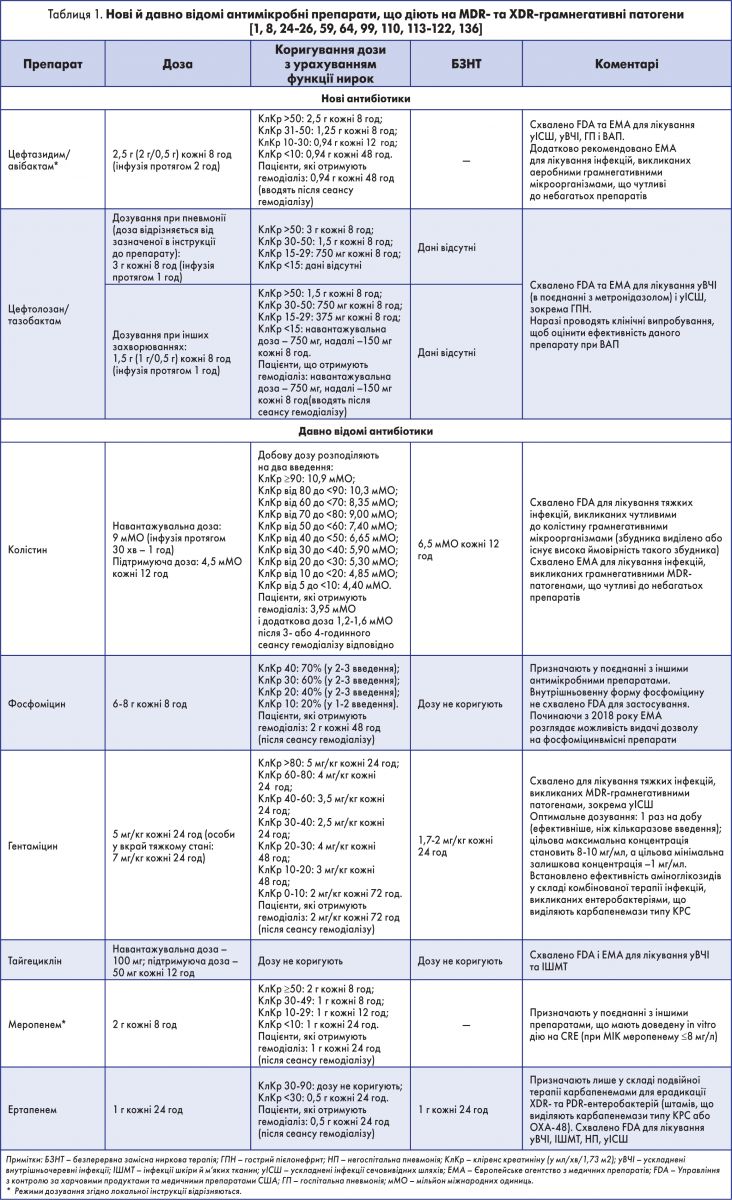
Давно відомі антибіотики та препарати, що призначають найчастіше
Колістин
Колістин – це препарат системної дії, який вводять у формі проліків: колістину метансульфонату (КМС). У ХХІ столітті цей давно відомий антибіотик застосовують як «препарат відчаю», що зумовлено стрімким зростанням показників резистентності та відсутністю нових антимікробних медикаментів, ефективних щодо стійких штамів [15]. Антимікробні ефекти колістину поширюються на грамнегативні MDR- та XDR-патогени, незалежно від механізму розвитку у них стійкості. Колістин діє на K. pneumoniae, A. baumannii та P. aeruginosa, тоді як бактерії роду Proteae від початку нечутливі до нього [15]. У межах Міжнародної програми посиленого моніторингу резистентності (INFORM), що тривала з 2012 по 2015 рік, досліджували ефекти in vitro колістину та нового комбінованого препарату, що містить CAZ-AVI, на ізоляти ентеробактерій, поширені в Європейському регіоні. За результатами цієї програми епідеміологічного нагляду, найефективнішим препаратом був CAZ-AVI, чутливість до якого становила 99,4% (до колістину – 82,8%) [16]. Найкращим препаратом для ерадикації P. аeruginosa виявився колістин, а друге місце посів CAZ-AVI; чутливість до них становила відповідно 99,6 та 92,4% [17].
Протягом останнього десятиліття, використовуючи новітні технології, учені вдосконалили фармакокінетичні властивості колістину. Їм вдалося мінімізувати процес гідролізу під час вивільнення колістину із КМС [15]. Сучасні дослідники запропонували вводити навантажувальну дозу колістину та збільшити інтервали між дозами [18, 19], а також коригувати схему дозування з урахуванням кліренсу креатиніну (КлКр); ці рекомендації [20] були впроваджені у клінічну практику [19-21]. Крім того, доведена ефективність скоригованих підтримуючих добових доз колістину. При їх застосуванні у практично 90% пацієнтів із КлКр <80 мл/хв вдається досягти цільової (клінічно значущої) концентрації антибіотика у плазмі (близько 2 мг/л) [22]. Проте, за даними останніх досліджень, в осіб із високим КлКр (>80 мл/хв) виявляють коливання рівня колістину, що зумовлено посиленим виведенням антибіотика через нирки. У такому разі, ймовірно, потрібно підвищити дозу колістину або застосувати комбінований препарат [5, 8, 19, 22].
Сучасна клінічна ефективність колістину – показник, розрахований за методом екстраполяції на підставі даних опублікованих досліджень, де вивчали, як правило, бактеріємію та вентиляційно-асоційовану пневмонію (ВАП), викликані грамнегативними MDR- та XDR-збудниками. Утім основними недоліками цих публікацій є дизайн досліджень (ретроспективні нерандомізовані), неоднакове дозування препарату, незастосування навантажувальної дози та одночасне призначення інших антибіотиків із доведеною in vitro активністю проти певного патогена, що не дозволяє підтвердити ефективність монотерапії колістином [15].
Комбінована терапія із застосуванням колістину була предметом обговорень та критики впродовж тривалого часу; дієвість цього методу є дискутабельною і суперечливою [23, 24]. Встановлено, що комбінована ерадикація карбапенем-резистентних ентеробактерій (CRE) за допомогою колістину та іншого антибіотика, який діє in vitrо, підвищувала показники виживання у великих групах пацієнтів, навіть незважаючи на ретроспективний характер досліджень [23-25]. Поєднання меропенему (за мінімальної інгібуючої концентрації (МІК) ≤8 мг/л) з гентаміцином, або тайгецикліном, або колістином суттєво знижувало показники смертності, особливо у пацієнтів із септичним шоком, високою ймовірністю смерті (за даними обстеження) або тяжкими супутніми захворюваннями, які швидко прогресують [25, 26]. Однак при інфекціях кровотоку з низьким ризиком виникнення ускладнень та при небактеріальних інфекціях сечовивідних шляхів (ІСШ) або внутрішньочеревних інфекціях, імовірно, достатньо монотерапії. [25]. Існують докази того, що пацієнтам із карбапенемрезистентною P. aeruginosa (CRPA) краще призначати монотерапію колістином, ніж поєднане лікування. Проте таких даних дуже мало, і якість їх невисока. З іншого боку, зважаючи на фармакокінетичні/фармакодинамічні обмеження колістину та можливість виникнення резистентності до нього, багато клініцистів віддають перевагу комбінованому лікуванню [23, 24].
Фосфоміцин
Препарат фосфоміцин був розроблений у 1960-х роках. Антибіотик вводили внутрішньовенно, у формі фосфоміцину динатрію (ФД), але згодом перестали застосовувати. Відмова від антибіотика була зумовлена наявністю інших протимікробних препаратів та недостатньою чутливістю пацієнтів до фосфоміцину за даними відповідних досліджень [30]. І лише десять років тому цей препарат повернули у клінічну практику. Сьогодні його призначають пацієнтам у вкрай тяжкому стані для ерадикації грамнегативних MDR- та XDR-бактерій [30, 31].
Фосфоміцин чинить бактерицидну дію на чутливі до нього мікроорганізми. Крім того, особливістю цього антибіотика є унікальний механізм пригнічення першої стадії синтезу пептидогліканів, що знижує ймовірність виникнення у пацієнта перехресної резистентності (одночасної стійкості до фосфоміцину та подібного за дією антибіотика) [32]. Фармакокінетичні властивості ФД прості для розуміння, проте фармакокінетика препарату в організмі осіб, які перебувають у критичному стані, вивчена недостатньо. Антибіотик накопичується в сироватці крові та в сечі у значних кількостях, що перевищують МІК, потрібні для пригнічення мікроорганізмів. Крім того, фосфоміцин проникає у достатніх кількостях у ті відділи організму, де це потрібно в умовах інтенсивної терапії (у легені, спинномозкову рідину, всередину абсцесу) [33-35]. При застосуванні ФД рідко виникають токсичні ускладнення [36, 37]. Найчастіше реєструють гіпокаліємію та підвищення рівня натрію; однак ці порушення, як правило, швидко усувають у відділенні інтенсивної терапії (ВІТ).
Фосфоміцин нечасто застосовують проти MDR-патогенів, і лише 10 із 342 пацієнтів із інфекціями кровотоку, викликаними CRE, у когортному дослідженні INCREMENT отримували ФД [43]. Ці дані підтверджують, що призначення фосфоміцину досі вважається «терапією відчаю» для карбапенемрезистентних збудників або ІСШ, що виникли під час антибіотикопрофілактики, якщо пацієнта попередньо лікували препаратом із XDR-активністю.
Кілька років тому автори статті зробили власне відкриття. Під час лікування 48 пацієнтів у вкрай тяжкому стані деяким із них (майже половині) призначили першу дозу фосфоміцину протягом 24 год від початку інфекції. У таких осіб результати терапії були кращими, ніж у пацієнтів, які отримали відтерміноване лікування [31]. Оскільки антимікробні препарати найбільш ефективні за умови раннього призначення [53], щоб швидко виявити пацієнтів, яким показаний ФД, у них можна провести бактеріологічне дослідження [54] або експрес-діагностику на наявність карбапенемазапродукуючих бактерій [9]. Очевидно, що можливості застосування внутрішньовенної форми фосфоміцину остаточно не досліджені.
Тайгециклін
Протягом останніх десяти років тайгециклін призначають як «препарат відчаю» проти CRE та стійкої до карбапенему A. baumannii [69].
Тайгециклін практично завжди є компонентом комбінованої терапії, враховуючи певні характеристики препарату та попередні дані про зростання смертності у пацієнтів, які його отримували (особливо при лікуванні осіб у вкрай тяжкому стані та монотерапії тайгецикліном) [75]. До появи нових антимікробних препаратів (описаних далі) тайгециклін поєднували лише з колістином або меропенемом [25, 69, 76]. Результати лікування пацієнтів комбінацією колістин/тайгециклін описані в ретроспективному когортному дослідженні INCREMENT. Смертність пацієнтів із групи високого ризику, із CRE-інфекціями, які отримували комбіноване лікування з тайгецикліном (79 пацієнтів), була нижчою, ніж при монотерапії колістином [27].
У 2016 році опубліковано систематичний огляд, який охоплював 25 досліджень (21 контрольоване та 5 неконтрольованих) ефективності тайгецикліну при лікуванні CRE-інфекцій [85]. Дослідники вивчали рівень загальної смертності, клінічні результати лікування та дію препарату на збудник захворювання. У групах, яким призначали комбіновану терапію з тайгецикліном, та у когортах, що отримували інше лікування, дані показники не різнилися. За результатами аналізу в межах груп, у пацієнтів, які отримували схеми із тайгецикліном, смертність протягом 30 днів була значно нижчою, ніж в осіб, яким призначили монотерапію (ВР=1,83 [95% ДІ=1,07-3,12; р=0,03]) або інші варіанти антибіотикотерапії (ВР=0,59 [95% ДI=0,39-0,88; p=0,01]) відповідно.
Тайгециклін можна застосовувати для емпіричного лікування, якщо клініцисти передбачають (на підставі епідеміологічних даних) наявність у пацієнта A. baumannii, чутливої до цього антибіотика [82].
Аміноглікозиди
Внаслідок поширення в усіх країнах XDR-патогенів, зокрема CRE, лікарі знову повернулись до аміноглікозидів, що діють навіть на ізоляти з розширеною резистентністю [88]. Аміноглікозиди, як правило, застосовують у складі комбінованих схем, і лише при ІСШ їх призначають у формі монотерапії. У зв’язку з особливостями фармакокінетики й фармакодинаміки цих антибіотиків монолікування аміноглікозидами не використовують при захворюваннях інших систем. Виявлено, що в осіб із CRE-інфекціями (за винятком ІСШ), які отримували аміноглікозидну монотерапію, показники смертності були надзвичайно високими і становили 80% [95]. Тому аміноглікозиди рекомендують поєднувати з іншими антибіотиками, що діють на конкретного збудника. Були проведені обсерваційні дослідження у великих когортах пацієнтів із інфекціями, викликаними штамами K. pneumoniae, що виділяють карбапенемази типу KPC. В осіб, які отримували комбіновану терапію карбапенемом і аміноглікозидом, показники смертності виявилися найнижчими (якщо для ерадикації збудника було достатньо МІК меропенему ≤8 мг/л) [25, 26, 95].
В осіб, яким призначали короткотривалу (5-7 днів) терапію аміноглікозидами 1 раз на добу, реєстрували менше ускладнень з боку нирок, ніж у пацієнтів, яким застосовували антибіотики кілька разів на день [110, 111]. За таких умов навіть застосування високих доз аміноглікозидів практично не викликало нефротоксичності [101, 102]. В осіб у вкрай тяжкому стані іноді виникало гостре ураження нирок (у 12-17% випадків); нефротоксичні ускладнення також реєстрували в осіб із септичним шоком і в пацієнтів, які отримували тривале (>10 днів) лікування аміноглікозидами [110, 112]. Отже, аміноглікозиди слід призначати під ретельним наглядом лікаря, щоб забезпечити ідеальне дозування (терапевтичне й водночас нетоксичне).
Відповідно до даних табл. 1, амікацин та гентаміцин рекомендують призначати 1 раз на добу, без навантажувальної дози [111]. Вищі дози рекомендовані пацієнтам із тяжкими інфекціями, викликаними CRE. При введенні у високих дозах препарат накопичується в сироватці крові у максимальній концентрації (30 та 60 мг/мл відповідно), і завдяки цьому отримують цільовий фармакодинамічний рівень антибіотика, що у 8 разів перевищує МІК, потрібну для пригнічення патогена [111, 123].
У межах комбінованого лікування аміноглікозиди поєднують майже з усіма класами антибіотиків [88]. Отримано позитивні результати досліджень in vitro, у яких вивчали поєднане застосування аміноглікозидів та карбапенемів проти ізолятів CRE [124, 125].
Карбапенемвмісні схеми лікування та подвійна терапія карбапенемами
У наш час існують нові антибіотики, що містять β-лактами/інгібітори β-лактамази і діють на бактерії, які виділяють карбапенемази типу KPC. Однак раніше у таких ситуаціях лікарі застосовували карбапенеми. Їх призначали в якості невідкладної терапії проти карбапенемазапродукуючих патогенів, незважаючи на очевидну парадоксальність такого лікування [25, 76].
За результатами досліджень грецьких учених, при комбінованій меропенемвмісній терапії інфекцій кровотоку, викликаних карбапенемрезистентною K. pneumoniaе, найнижчі показники смертності реєстрували, якщо МІК проти збудника становила ≤8 мг/л (при підвищенні МІК до показника >9 мг/л у пацієнтів, які отримували поєднане лікування з карбапенемом, смертність зросла з 19,3 до 35,5%) [25]. Подібні результати отримано в Італії. Дослідники вивчали 36 пацієнтів із інфекціями кровотоку, зумовленими K. pneumoniaе, що виділяє карбапенемази типу KPC, і встановили, що ефективність меропенемвмісної терапії залежить від МІК антибіотика. Показники смертності пацієнтів, у яких МІК меропенему була ≤8 мг/л, виявились значно нижчими (при підвищенні МІК антибіотика до показника >16 мг/л смертність зросла із 15,8 до 35,2%) [76]. Цікаво, що найкращий результат від багатокомпонентної карбапенемвмісної терапії виявлено у пацієнтів із високим ризиком смертності (тобто в осіб із септичним шоком) [25].
Сьогодні замість карбапенемів призначають нові β-лактамні антибіотики, що діють на штами K. pneumoniaе, які виділяють карбапенемази типу KPC, з урахуванням індивідуальної чутливості до препарату. Проте, за даними попередніх досліджень, схеми, що містять карбапенем, не менш ефективно знижують смертність від тяжких інфекцій, викликаних K. pneumoniae, що виділяє лактамази типу VIM‑1 (при цільовій МІК карбапенему <4 мг/л) [127]. За відсутності нових антибіотиків, які б діяли на патогени з метало-β-лактамазною активністю, у невідкладних випадках, імовірно, можна призначати карбапенеми. Карбапенеми особливо ефективні проти збудників із розширеною резистентністю, які виділяють карбапенемази типу VIM або ферменти типу KPC та VIM.
Препарати, що містять два антибіотики із групи карбапенемів, можна застосовувати як «терапію відчаю» проти CRE (із розширеною резистентністю та панрезистентних). Такі дані було отримано в дослідженні Bulik et Nicolau, де пацієнтам призначали ертапенем і доріпенем [128]. Нещодавно були опубліковані результати обсерваційних досліджень за участю 211 пацієнтів, які отримували подвійну терапію карбапенемами [133]. Найпоширеніша комбінація передбачала застосування ертапенему (1 г вводили внутрішньовенно кожні 24 год протягом 30 хв) та меропенему (2 г кожні 8 год). У зв’язку з додатковим призначенням інших антибіотиків (переважно колістину) у майже третини пацієнтів, неможливо оцінити безпосередню ефективність подвійної терапії; однак отримані у цьому дослідженні показники одужання (70%) та смертності (26%) свідчать про можливість призначення таких антибіотиків особам у дуже тяжкому стані (у 50% з яких виявляють бактеріємію). Крім того, слід відзначити дослідження, в якому взяли участь 27 пацієнтів із інфекціями, викликаними панрезистентними патогенами, більшості яких призначали лише два карбапенеми. У 78,5% із цих осіб отримано позитивні клінічні результати та проведено ерадикацію збудника [131]. За даними подібного дослідження, де подвійну терапію карбапенемами поєднували з колістином, доведена аналогічна клінічна ефективність цих антибіотиків (у 75% випадків) [132].
Подвійна терапія карбапенемами (з колістином або без нього) може бути перспективним методом лікування при інфекціях, викликаних панрезистентними ізолятами ПДР, що продукують сериновмісні карбапенемази.
Нові антибіотики
Цефтолозан/тазобактам
Цефтолозан/тазобактам (C/T) – це комбінований препарат, що містить інгібітор β-лактамаз, відомий протягом багатьох десятиліть, і новостворений оксиіміно-цефалоспорин, що нагадує за структурою цефтазидим. Даний препарат має сильну дію щодо P. aeruginosa завдяки високій родовій спорідненості цефтолозану до пеніцилінзв’язуючих білків, невід’ємного компоненту цих бактерій [113, 136]. Характерні для P. aeruginosa механізми розвитку резистентності, наприклад надмірне утворення ефлюксних помп, втрата білка-порину зовнішньої мембрани OprD та гіперпродукція β-лактамази AmpC, не викликають стійкості до цефтолозану. Водночас для виникнення резистентності до препарату C/T в організмі бактерії має відбутись кілька мутацій, під час яких збільшується продукція ферменту AmpC та змінюється структура патогена [113]. Тазобактам забезпечує захист препарату від більшості ESBL [136]. Карбапенемази (типів KPC, VIM, NDM, GES) викликають гідроліз C/T; однак до карбапенемази типу OXA‑48 препарат може зберігати певну стійкість [113]. За даними досліджень in vitro, встановлено високу ефективність C/T при ерадикації P. aeruginosa та ентеробактерій. Крім того, до цього антибіотика чутливі бактерії роду Burkholderia та ізоляти Stenotrophomonas maltophilia (також in vitro), навіть при відносно низьких МІК, тому він може бути ефективним у пацієнтів ВІТ. Однак препарат не чинить істотної дії на A. baumannii [113, 137, 138]. Доведено, що C/T має виражену активність проти стрептококів (за винятком S. pneumoniae), незначну – проти анаеробів і зовсім не діє на стафілококів та ентерококів [113, 137-139]. Також проведені дослідження дії антибіотика за часом загибелі патогенів, у яких підтверджено, що C/T є найпотужнішим антибіотиком проти чутливої до нього P. aeruginosa, тоді як карбапенеми виявилися більш ефективними при ерадикації ентеробактерій [140]. У недавньому дослідженні антибіотика взяли участь 53 пацієнти ВІТ із ВАП, викликаною P. aeruginosa. За результатами цього випробування, C/T має вищу активність in vitrо, ніж усі інші досліджувані препарати (цефтазидим/авібактам, іміпенем та ципрофлоксацин) [141].
Крім того, ефективність C/T досліджують у клінічному випробуванні ASPECT-NP, до якого залучено осіб із ГП, що потребують штучної вентиляції легень, та пацієнтів із ВАП. Отримавши позитивні результати 3-ї фази дослідження, препарат можна буде призначати відповідним пацієнтам. В іншому випробуванні особам із нозокоміальною пневмонією призначали подвійну дозу C/T (3 г кожні 8 год за нормальної функції нирок), зважаючи на фармакокінетичні й фармакодинамічні властивості препарату. Застосовуючи таку дозу, можна з 90%-ю ймовірністю досягти цільової фармакодинамічної концентрації препарату, потрібної для ерадикації патогена. При цьому МІК діючої речовини становить ≤8 мг/л, що значно нижче від граничної чутливості до антибіотика P. aeruginosa. За даними Інституту клінічних та лабораторних стандартів (CLSI) та Європейського комітету з визначення чутливості до антимікробних препаратів (EUCAST), вона становить 4 мг/л [144, 145]. Дозування в осіб із порушеною функцією нирок наведено у табл. 1 [146-149]. Встановлено, що при введенні препарату у схваленій для застосування дозі можна досягти цільової концентрації, потрібної для пригнічення патогена. Для пацієнтів із нормальною функцією нирок або підвищеним нирковим кліренсом МІК антибіотика становить 4 мг/л [146], а в осіб зі зниженим кліренсом – 8 мг/л. Протилежні дані отримані у 3-й фазі дослідження ускладнених внутрішньочеревних інфекцій. У пацієнтів із помірним ураженням нирок (КлКр: 30- 50 мл/хв), яких лікували С/Т і метронідазолом, показники одужання були нижчими, ніж у групи, що отримувала меропенем (48 і 69,2% відповідно) [142]. Зважаючи на такі результати, при лікуванні пацієнтів із порушенням ниркової функції, важливо здійснювати щоденний контроль функції нирок та коригувати дозу C/T відповідно до кліренсу креатиніну. Рекомендована тривалість інфузії препарату, зазначена в інструкції до застосування, становить 1 год. Але іноді С/Т вводять протягом 4-5 год, щоб досягти належної його концентрації в організмі й ерадикувати патогени, для пригнічення яких потрібні вищі МІК [147, 150].
Клінічна ефективність C/T при респіраторних інфекціях та ВАП встановлена на підставі серійних досліджень або вивчення окремих клінічних випадків. Досліджено різні схеми дозування C/T та його поєднане застосування з іншими антибіотиками. Загальний показник клінічного одужання серед пацієнтів із пневмонією, зумовленою P. aeruginosa, які отримували C/T, становить близько 61,4% [151-156]. За даними іншого дослідження, клінічна ефективність препарату проти мультирезистентної P. aeruginosa сягала 71% [152]. Причини неуспішного лікування: потреба пацієнта у вищих МІК (більше 4 мг/л) та застосування малих доз антибіотика [157]. Крім того, зареєстровані випадки резистентності P. аeruginosa до C/T, що є не менш серйозною проблемою [152, 155, 158]. У недавньому ретроспективному дослідженні препарату взяли участь 101 пацієнт із інфекцією, викликаною P. aeruginosa (у 50% штамів виявлено розширену резистентність). За даними цього дослідження, загальна клінічна ефективність C/T становить 83,2%; при цьому 35% учасників отримували додаткові антибіотики. Лікування було менш ефективним в осіб, які отримували безперервну ниркову замісну терапію або мали сепсис [159].
Окремим пацієнтам, у яких висока ймовірність мультирезистентності (внаслідок злоякісного захворювання крові, тривалого перебування у стаціонарі, попереднього лікування у ВІТ, застосування медикаментів, що діють на бактерії роду Pseudomonas), C/T призначають емпірично, у поєднанні з іншим препаратом, щоб забезпечити належну ерадикацію [136, 161].
У даний час вивчають ефективність C/T в осіб із нозокоміальною пневмонією. Якщо результати 3-ї фази дослідження будуть позитивними, С/T, ймовірно, внесуть до клінічних настанов як препарат для лікування ВАП, викликаної P. aeruginosa [162].
Цефтазидим/авібактам
Авібактам – новий препарат, що не містить β-лактамного кільця. Це інгібітор β-лактамази, який відновлює активність цефтазидиму, зв’язуючи більшість β-лактамаз: ESBL та карбапенемаз, включно з карбапенемазою типу KPC (клас A за Амблером), лактамазою типу AmpC (клас C) і оксациліназою типу OXA‑48 (клас D). Отже, препарат цефтазидиму/авібактаму (CAZ-AVI) ефективний проти багатьох мультирезистентних бактерій [115, 163]. Слід мати на увазі, що авібактам не діє на штами, які продукують MBL класу B та різні ферменти класу D [115]. CAZ-AVI схвалено FDA і EMA для лікування уВЧІ, уІСШ, ГП/ВАП та інфекцій у дорослих, викликаних аеробними грамнегативними мікроорганізмами, що чутливі до небагатьох препаратів [116, 164].
За даними програми з вивчення резистентності INFORM (2012-2015), встановлено, що до CAZ-AVI чутливі ізоляти всіх ентеробактерій та негативні MBL-ізоляти, на які не діє меропенем; показники чутливості становили 99,4 та 98,5% відповідно [16, 17]. У недавньому дослідженні, де вивчали 394 клінічних ізоляти карбапенемазапродукуючої K. pneumoniae, поширених на території Греції, CAZ-AVI інактивував 99,6% ізолятів, що виділяють фермент типу KPC, та 100% штамів, що продукують фермент ОХА‑48 [40]. У США отримано аналогічні результати при дослідженні in vitro: 98,7% штамів K. pneumoniae, які продукують лактамазу типу KPC, виявились чутливими до CAZ-AVI [165]. Існує небагато досліджень, у яких вивчали дію CAZ-AVI на патогени, що виділяють різні підтипи KPC-лактамаз. За останніми даними, для ерадикації бактерій, які продукують лактамазу підтипу KPC‑3, потрібна вища МІК антибіотика, ніж для пригнічення штамів, що виділяють фермент підтипу KPC‑2. У недавньому дослідженні встановлено, що МІК CAZ-AVI, необхідна для пригнічення KPC‑3-продукуючих бактерій, становить 8 мкг/мл. Крім того, бактерії, які виділяють лактамазу підтипу KPC‑3, мають виражену гідролітичну дію на цефтазидим, що у 30 разів перевищує аналогічну дію KPC‑2-продукуючих штамів [166, 167]. За даними Європейського комітету з визначення чутливості до антимікробних препаратів (EUCAST) [51] та Інституту клінічних і лабораторних стандартів (CLSI) [98], гранична МІК CAZ-AVI становить ≤8 мг/мл і для ентеробактерій, і для P. aeruginosa.
У різних дослідженнях виявляють неоднакову активність in vitro CAZ-AVI проти P. aeruginosa, що зумовлено наявністю у цієї бактерії багатьох механізмів розвитку резистентності, не характерних для ентеробактерій [175]. Останні дані підтверджують, що CAZ-AVI має вищу активність in vitrо на MDR- та XDR-штами P. aeruginosa, ніж цефтазидим, піперацилін-тазобактам і меропенем [175-177]. Чутливість меропенемрезистентної P. аeruginosa до CAZ-AVI становить 85,1%, тому цей препарат є другим за ефективністю in vitro антибіотиком, що поступається лише колістину. Однак в інших дослідженнях in vitro, де вивчали штами, стійкі до цефтазидиму і меропенему, до CAZ-AVI були чутливими близько 50% ізолятів [16, 17, 176, 177].
Рекомендоване дозування: 2/0,5 г CAZ-AVI вводять шляхом внутрішньовенної інфузії протягом 120 хв кожні 8 год. Скориговані дози антибіотика для осіб із порушеною функцією нирок наведені в табл. 1 [116, 164].
За даними 3-ї фази проспективного відкритого дослідження REPRISE, спрямованого на вивчення патогена (цефтазидимрезистентних ентеробактерій або P. aeruginosa), встановлено ефективність та безпеку лікування CAZ-AVI при уІСШ та уВЧІ [186] і можливість застосування даного препарату замість карбапенемів проти штамів, стійких до цефтазидиму.
У препарату CAZ-AVI чудовий профіль безпеки та переносимості, а основні побічні ефекти, що виникають при застосуванні антибіотика, є нетяжкими. До них належать реакції гіперчутливості, головний біль, нудота, закрепи та діарея [164, 183, 187]. Крім того, лікарям слід зважати на можливість появи у пацієнта, що приймає CAZ-AVI, псевдопозитивного результату прямої проби Кумбса (3,2-20,8%) [182-186].
За даними постмаркетингових досліджень, CAZ-AVI призначали, як правило, для лікування інфекцій, викликаних CRE; при цьому показники клінічного одужання становили 55-85%, частота рецидиву інфекції – 23%, а смертність – 10-39,5% [170, 187-194]. Результати застосування препарату «у реальному житті» підтверджують, що з його появою на ринку відбулись докорінні зміни в ерадикації KPC-продукуючих штамів. В одному проспективному дослідженні ефективність терапії 38 учасників, що отримували CAZ-AVI, була вищою, ніж в інших 99, яким призначили колістин. При цьому для першої групи встановлено 64%-ву ймовірність одужання через 30 днів терапії [193]. За даними іншого одноцентрового обсерваційного дослідження, результати лікування осіб, у яких виділили KPC-продукуючі бактерії й які отримували CAZ-AVI, були кращими, ніж у пацієнтів, яким призначено інші схеми антибіотикотерапії; тобто для даного препарату отримано високі показники одужання і низькі – смертності [190].
Крім того, оптимістичні результати отримано в Італії, де CAZ-AVI призначали як «терапію відчаю»; за даними ретроспективного аналізу серед пацієнтів із інфекцією, викликаною карбапенемрезистентною K. pneumoniae (CRKP), смертність учасників, які отримували CAZ-AVI, була значно нижчою, ніж пацієнтів, яких лікували за іншими схемами [192]. За результатами мультиваріантного аналізу ще одного дослідження, в осіб із інфекціями кровотоку, викликаними CRKP, застосування CAZ-AVI було єдиним незалежним прогностичним фактором виживання, тоді як септичний шок, нейтропенія, індекс Чарльсона >3 і недавня ШВЛ були незалежними прогностичними факторами смертності [192].
Результати нещодавно опублікованого метааналізу, що охоплює 12 досліджень та 4951 пацієнта, підтверджують, що CAZ-AVI є настільки ж безпечним і ефективним, як і карбапенеми. Зокрема, при лікуванні CAZ-AVI інфекцій, зумовлених резистентними мікроорганізмами, виявлено високі показники одужання (ВР=1,61; 95% ДІ, 1,13-2,29); у цьому ж дослідженні застосування CAZ-AVI знижувало смертність пацієнтів (ВР=0,29; 95% ДІ, 0,13-0,63). Аналогічні результати отримані й в осіб із уІСШ, які приймали цей антибіотик.
Враховуючи вищенаведене, CAZ-AVI є одним із провідних новітніх антибіотиків. Це перший представлений на ринку препарат, що містить фіксовану комбінацію активних речовин, які діють на KPC- та OXA-лактамазопродукуючі бактерії. Дані постмаркетингових досліджень антибіотика, в яких вивчали його застосування «у реальному житті», дуже обнадійливі: виявлено високу безпеку, клінічну ефективність препарату і високі показники виживання пацієнтів, які його приймали. Наразі отримано мало даних на підтримку монотерапії CAZ-AVI. Проте у попередніх обсерваційних дослідженнях доведено його ефективність у складі комбінованої терапії інфекцій, викликаних CRE [26, 57]. Відповідно до рекомендацій фахівців із інфекційних хвороб Греції та Італії, CAZ-AVI слід призначати у складі комбінованої терапії (з антибіотиком із класу аміноглікозидів, фосфоміцином, тайгецикліном або колістином). Однак при нетяжких інфекціях можна застосовувати монотерапію [8].
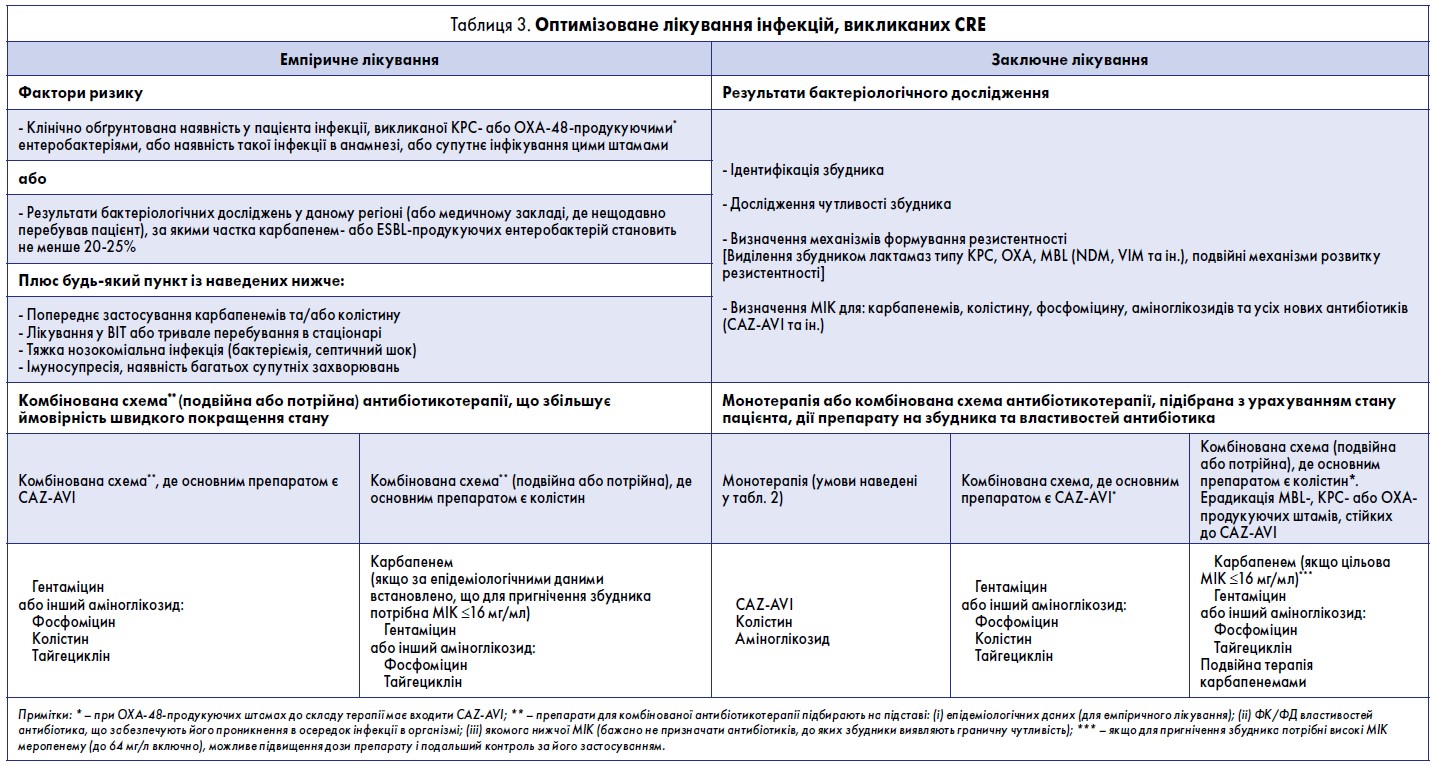
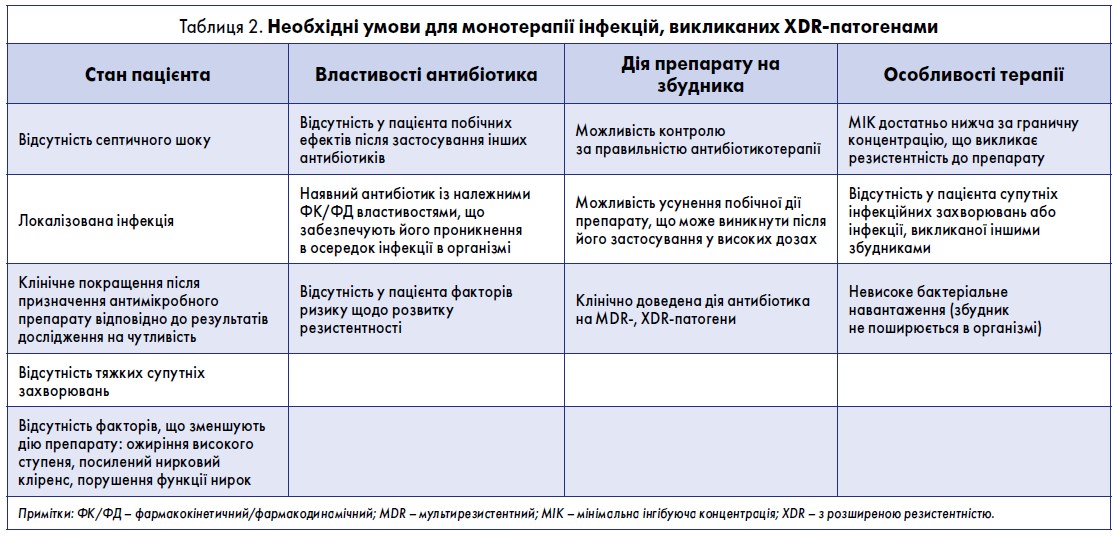
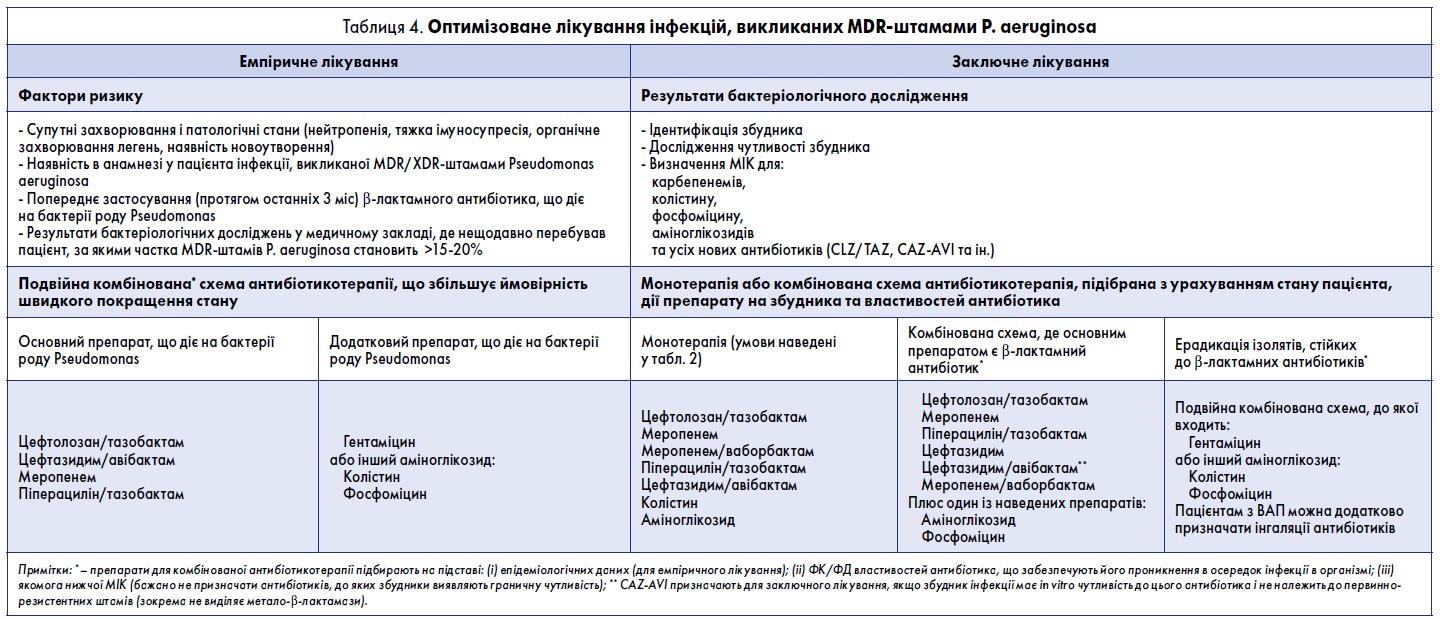
Необхідні умови для монотерапії наведені у табл. 2, а алгоритми оптимізованого лікування CRE-інфекцій та інфекцій, викликаних MDR-штамами P. аeruginosa, – у табл. 3 та 4. Препарати для сумісного із CAZ-AVI застосування обирають на підставі антибіотикограми та наявності у них фармакокінетичних і фармакодинамічних властивостей, потрібних для пригнічення певного збудника [8]. Завдяки широкому спектру дії, зокрема активності проти ESBL-продукуючих ентеробактерій та багатьох штамів P. aeruginosa, CAZ-AVI є ефективним емпіричним антибіотиком у пацієнтів із ризиком мультирезистентності. У таких осіб його застосовують у поєднанні з іншими препаратами. Підбираючи емпіричну схему антибіотикотерапії, вивчають епідеміологічні дані й враховують імовірність у пацієнта інфекції, викликаної метало-β-лактамазними ентеробактеріями або A. baumannii. Тому антибіотик, що додають до CAZ-AVI, має діяти на ці бактерії (препарат із класу аміноглікозидів, колістин, тайгециклін або фосфоміцин). Автори вважають, що емпіричну антибіотикотерапію CAZ-AVI слід застосовувати виключно у пацієнтів із високою ймовірністю інфекцій, викликаних KPC- або OXA‑48-продукуючими штамами. Водночас потрібно забезпечити експертний контроль за правильністю такої терапії, щоб запобігти нераціональному використанню CAZ-AVI (табл. 3).
Як поєднувати «нові» й «старі» антибіотики у клінічній практиці
Автори цієї статті оцінили сучасні методи ерадикації MDR- та XDR- патогенів. Основною метою дослідників було показати, як можна запровадити нові антибіотики у клінічну практику, зокрема використати їх для лікування інфекцій, викликаних CRE, мультирезистентною P. aeruginosa та стійкою до карбапенему A. baumannii. Слід зазначити, що нові комбіновані препарати β-лактамного антибіотика/інгібітора β-лактамази (зокрема. ті, що містять авібактам) можуть бути оптимальним варіантом для ерадикації CRE, що продукують лактамази типу KPC.
Розробка цих антибіотиків забрала багато часу та зусиль, однак їхня ефективність проти CRE-інфекцій у «реальному житті» досі не доведена. Це пояснюється тим, що клінічні випробування, де застосовували дані препарати, не стосувались терапії інфекцій, викликаних XDR- та PDR-патогенами [115]. Якщо розглядати застосування CAZ-AVI, то впродовж майже 3-річної присутності препарату на ринку проведено кілька важливих досліджень, у яких він виявився ефективнішим за колістин. За даними першого дослідження (проспективного за дизайном), ймовірність одужання при лікування CAZ-AVI становила 64%, що перевищувало аналогічний показник при терапії колістином [193]. У другому дослідженні (ретроспективному) встановлено, що застосування CAZ-AVI було єдиною змінною, пов’язаною з виживаністю пацієнтів [192]. Ці дані підтверджують, що CAZ-AVI може бути оптимальним препаратом для лікування CRE-інфекцій, викликаних KPC- або OXA‑48-продукуючими штамами. Крім дії на бактерії, що виділяють OXA-лактамази, для CAZ-AVI характерна протипсевдомонадна активність. Тому він є препаратом вибору при емпіричному лікуванні пацієнтів із високим ризиком мультирезистентності та мікст-інфекціями. Для ерадикації штамів, які виділяють MBL, CAZ-AVI доцільно поєднувати із препаратами азтреонаму, що мають відповідний спектр дії [228, 229]. Серед препаратів, які діють на KPC-продукуючі бактерії, слід відзначити меропенем/ваборбактам, але є дані, що резистентність до нього вища, ніж до CAZ-AVI [230, 231]. В інших дослідженнях встановлено, що меропенем/ваборбактам і CAZ-AVI однаково ефективні в ерадикації KPC‑2- та KPC‑3-продукуючих штамів [203]. Крім того, меропенем має високу активність проти анаеробів, тому його можна застосовувати при внутрішньочеревних інфекціях, не призначаючи додатково метронідазол. Позитивним є те, що до CAZ-AVI і меропенему/ваборбактаму не виявлено перехресної резистентності [203].
Із клінічної точки зору серйозним недоліком CAZ-AVI є відсутність дії на метало-β-лактамазні штами (що виділяють лактамази типу VIM, IMP та NDM) та A. baumannii [115]. Для емпіричної терапії CRE-інфекцій слід враховувати епідеміологічні дані конкретного регіону й призначати препарати, активні проти бактерій, що виділяють сериновмісні β-лактамази та MBL. Якщо, за даними епідеміологічного аналізу, збудником інфекції є KPC-продукуючий штам, пацієнту можна призначити CAZ-AVI. Проте слід враховувати можливість супутнього інфікування MBL-бактеріями: при цьому до CAZ-AVI додають колістин.
Очевидно, що в регіонах, де часто виявляють мультирезистентні інфекції, пацієнтам потрібно призначати комбіновану емпіричну антибіотикотерапію. Значний інтерес викликає застосування нових антибіотиків для заключної монотерапії CRE-інфекцій. Про можливість такого лікування свідчать переконливі дані обсерваційних досліджень. Проте, за даними метааналізів, нові антибіотики краще поєднувати з іншими препаратами [8, 25, 26, 45, 232, 233]. У табл. 2 узагальнено умови для монотерапії інфекцій, викликаних MDR-збудниками, сформовані на підставі даних літератури та рекомендацій експертів [8, 26, 57, 58, 95, 234].
Якщо ймовірним збудником інфекції є P. aeruginosa, на емпіричному етапі завжди застосовують комбіновану антимікробну терапію [58]. За даними метааналізів, використання кількох препаратів під час заключного лікування не підвищує його ефективність; проте малоймовірно, що лікарі наважаться на монотерапію у пацієнта з високим ризиком смерті, бактеріємією або септичним шоком [233, 234]. Потужною основою протипсевдомонадної терапії може бути новостворений препарат CAZ-AVI, що діє на β-лактамазні штами, стійкі до карбапенему; додатковим антибіотиком є колістин чи фосфоміцин (табл. 4). CAZ-AVI також може стати провідним антибіотиком для ерадикації бактерій роду Pseudomonas [161].
При інфекціях, викликаних стійкою до карбапенему A. baumannii, єдиними ефективними антибіотиками є колістин і тайгециклін [69]. Кумулятивні дані свідчать, що при інфекціях, зумовлених A. baumannii, комбінована антибіотикотерапія, ймовірно, менш ефективна, ніж при CRE-інфекціях [233, 234].
Отже, не слід розглядати нові комбіновані препарати як «панацею» від грамнегативних XDR-бактерій, незважаючи на сучасні проблеми в ерадикації останніх. Колістин, у свою чергу, залишається ефективним антибіотиком для лікування інфекцій, викликаних CRE (особливо в районах, де переважають MBL-продукуючі штами), ерадикації карбапенемрезистентної P. aeruginosa (часто це єдиний доступний препарат, що діє на дану бактерію in vitro) та стійкої до карбапенему A. baumannii. CAZ-AVI може бути основою в лікуванні CRE-інфекцій, а у деяких пацієнтів його призначають для заключного лікування, не поєднуючи з іншими препаратами. Препарат цефтолозану/тазобактаму також може бути оптимальним β-лактамним антибіотиком для лікування інфекцій, викликаних мультирезистентною P. aeruginosa. За наявності показань його можна застосовувати як монотерапію. Утім не слід зловживати новими високоефективними препаратами, часто використовуючи їх для емпіричного лікування. Ці антибіотики бажано призначати на підставі даних бактеріологічного дослідження, що забезпечить їх тривале застосування.
Підготувала Анна Сакалош
За матеріалами I. Karaiskos, S. Lagou,
K. Pontikis, V. Rapti, G. Poulakou.
The “Old” and the “New” Antibiotics for MDR Gram-Negative Pathogens: For Whom, When,
and How. Front Public Health 2019; 7:151.
Надруковано за підтримки представництва «Пфайзер Експорт Бі Ві».