21 січня, 2020
Еріус®: нові акценти в менеджменті алергії
У світі за останні десятиліття спостерігається тенденція до неухильного зростання кількості алергічних захворювань (АЗ), випадків комбінації різних форм алергії в одного пацієнта, обтяження перебігу хвороби та розвитку ускладнень. За даними ВООЗ, алергія виявляється у 35% населення, залишаючись найбільш поширеною неінфекційною патологією. Першими, хто стикається з такими пацієнтами у своїй клінічній практиці, є сімейні лікарі, терапевти або педіатри. На жаль, доволі часто вони не можуть швидко диференціювати прояви, наприклад, тієї ж респіраторної алергії від симптомів гострої респіраторної вірусної інфекції. Відповідно, до алерголога пацієнти потрапляють уже на стадії більш тяжкого перебігу АЗ. А це не лише додаткові фінансові втрати, але й зниження якості життя хворого. Ось чому адекватна та вчасна фармакотерапія АЗ набуває сьогодні нового значення.
Алергія є гетерогенним захворюванням, зумовленим як спадковістю, так і факторами довкілля, серед яких особливо виділяють постійну появу нових алергенів, порушення балансу мікробної рівноваги в організмі, хронічний стрес. На цьому тлі розвиваються переважно респіраторна й харчова алергія, а також реакції гіперчутливості до різних лікарських засобів.
Якщо раніше дебют алергії частіше асоціювався з молодим або дитячим віком, у найближчому майбутньому прогнозують зростання первинної алергічної захворюваності в осіб похилого віку. При цьому очікуються перевага складних форм алергії внаслідок полісенсибілізації та більш тяжкий перебіг захворювань через множинні ураження органів і систем.
У сучасній клінічній практиці АЗ являють собою мультидисциплінарну проблему. Однак, як уже було зазначено, пацієнти з першими ознаками алергії найчастіше звертаються до лікарів первинної ланки, які можуть помилково приймати такі симптоми, як нежить, кашель, зуд слизових оболонок та шкіри, за прояви інфекційного захворювання. Призначаючи пацієнту противірусні, антибактеріальні та інші симптоматичні засоби, лікарі тим самим сприяють додатковій сенсибілізації організму. Тому в умовах первинної ланки надання медичної допомоги, у разі недостатнього контролю респіраторних або шкірних симптомів на тлі відповідної терапії, необхідно акцентуватися на виявленні та адекватному лікуванні АЗ.
! Слід зазначити, що стрімкий ріст АЗ є результатом не тільки дійсного їх поширення у світі, але й наслідком зростання інформованості лікарів і пацієнтів та частішого виявлення різних форм алергії за допомогою сучасних методів діагностики.
Класичним методом діагностики АЗ сьогодні залишаються шкірні тести з алергенами і лабораторне обстеження для визначення специфічних IgE-антитіл до алергенів у крові пацієнта. Останніми роками в менеджменті алергії почали застосовувати більш точний метод молекулярної діагностики специфічних антитіл до компонентів алергену (головним та другорядним білкам). Проте однією з проблем сучасної діагностики АЗ є ріст полісенсибілізації, що утруднює виявлення етіологічно значущого алергену. У таких ситуаціях багатокомпонентна молекулярна алергодіагностика допомагає виявити значущий алерген і диференціювати дійсні алергічні реакції від псевдоалергії, перехресної реактивності тощо.
! Стратегія лікування АЗ базується на 4 принципах:
- елімінація етіологічно значущого алергену та контроль факторів довкілля;
- адекватна фармакотерапія;
- алерген-специфічна імунотерапія (АСІТ);
- освітні програми для пацієнтів.
Слід зауважити, що на практиці повна елімінація алергену та уникнення всіх провокуючих факторів є, на жаль, недосяжною метою, тому неабиякого значення набувають освітні програми для пацієнтів, які страждають на АЗ. Інформованість та навчання хворих щодо причин, механізмів розвитку, симптомів та доступних методів лікування різних форм алергії здатні змінити перебіг захворювання шляхом покращення його контролю і підвищення якості життя.
Терміном АСІТ сьогодні визначають повторне введення етіологічно значущого алергену в зростаючих дозах пацієнту з доведеним IgE-залежним захворюванням для запобігання розвитку алергії та запалення при постійному природному контакті з цим алергеном. У рутинній клінічній практиці застосування АСІТ обмежено наявністю певних умов і протипоказань. А саме:
- можливість проведення тільки в пацієнтів із доведеним IgE-залежним АЗ;
- тривалість (від 3 до 5 років) та висока економічна складова методу;
- полівалентна сенсибілізація в пацієнта;
- необхідність перед початком АСІТ провести елімінаційні заходи, пролікувати загострення АЗ та/або інтеркурентних захворювань, переконатися в прихильності пацієнта до вказаного методу лікування;
- абсолютні протипоказання: імуно- та онкопатології; психічні розлади; неможливість дотримання пацєнтом схеми АСІТ; терапія бета-блокаторами, інгібіторами [моноамінооксидази] МАО в комбінації з симпатоміметиками; неконтрольована астма ([об’єм форсованого видиху за 1-шу с] ОФВ1 ≤70% на тлі адекватної фармакотерапії); серцево-судинні захворювання, при яких може застосовуватись адреналін (епінефрин).
Рішення щодо проведення АСІТ у кожному конкретному випадку також залежить від можливості досягнення контролю над симптомами шляхом елімінаційних заходів та фармакотерапії або розвитку небажаних ефектів у разі тривалого застосування гіпосенсибілізуючих препаратів. Усі вищенаведені фактори призводять до того, що АСІТ сьогодні призначають менш ніж 10% пацієнтів з АЗ. Відповідно, ключову роль у сучасному менеджменті алергії відіграє фармакотерапія.
У лікуванні АЗ особливе місце займають антигістамінні препарати (АГП). Ось уже понад 50 років – відтоді, як було доведено роль гістаміну в активації Н1-гістамінових рецепторів і розвитку симптомів алергії – АГП успішно застосовують у щоденній клінічній практиці (табл.).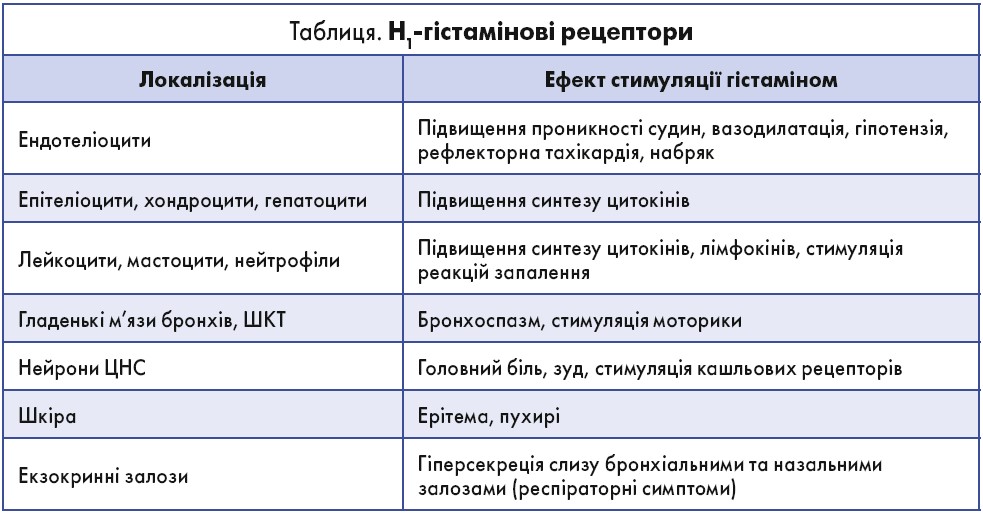
! Широке застосування АГП зумовлено їхньою здатністю ефективно впливати на ключові ланки патогенезу алергії шляхом блокування Н1-гістамінових рецепторів на клітинних мембранах різних тканин організму.
Є дві групи АГП: 1-го (седативні) і 2-го (неседативні) покоління. АГП 1-го покоління мають слабку селективність до Н1-гістамінових рецепторів і часто взаємодіють із рецепторами інших біологічно активних амінів, що спричиняє цілу низку небажаних побічних ефектів: виражена седативна дія, кардіотоксичність, сухість слизових оболонок, тахікардія, підвищення апетиту, затримка сечі, тахіфілаксія. Усе вищезазначене обмежує широке застосування АГП 1-го покоління в реальній клінічній практиці.
АГП 2-го покоління представляють собою високоселективні блокатори Н1-гістамінових рецепторів. Вони не проникають крізь [гематоенцефалічний бар’єр] ГЕБ , тому не спричиняють седативної дії та інших побічних явищ. Антигістамінний ефект є дозозалежним, наступає швидко (протягом 1-2 год) і триває до 12-24 год, що дає можливість застосовувати препарати 1 раз на добу. Разом із тим спектр фармакологічної активності сучасних АГП 2-го покоління не обмежується зв’язуванням з Н1-гістаміновими рецепторами. Препарати цієї групи здатні гальмувати розвиток хронічного АЗ шляхом зменшення проникності судинної стінки і зниження концентрації біологічно активних речовин у вогнищі алергічного запалення.
Серед АГП 2-го покоління виділяють підгрупу активних метаболітів, які не залежать від активності ферментів системи цитохрому Р450 і мають більш сприятливий профіль безпеки. Сучасним представником цієї підгрупи є дезлоратадин; перевага до його застосування пояснюється фармакологічними особливостями молекули препарату. Дезлоратадин має найбільшу спорідненість до Н1-гістамінових рецепторів і, унаслідок цього, повільну дисоціацію, що забезпечує високу активність та тривалість антигістамінного ефекту (Ring J., 2001). Препарат характеризується швидким досягненням максимальної плазмової концентрації і початком дії, лінійною дозозалежною фармакокінетикою. Прийом іжі на швидкість та ступінь всмоктування дезлоратадину не впливає. Період напіввиведення препарату становить приблизно 27 год, застосовувати його можна 1 раз на добу; метаболізм дезлоратадину не залежить від віку й статі пацієнта (Limon L., Kockler D.R., 2003).
Дезлоратадин має додаткові антиалергічні й протизапальні властивості, які здійснюються шляхом пригнічення ключових механізмів розвитку ранньої та пізньої фаз алергічної реакції (Wu R.L. et al. 2004; Canonica G.W. et al., 2011):
- сильніше за інші АГП блокує Н1-рецепторнозалежну активність фактора транскрипції NF-kB, який стимулює вивільнення медіаторів запалення з мастоцитів і базофілів;
- знижує мастоцитами, базофілами, епітеліо- та ендотеліоцитами інтенсивність вивільнення (або експресії) цитокінів, хемокінів, деріватів арахідонової кислоти, триптази;
- пригнічує хемотаксис і адгезію еозинофілів, а також продукцію супероксиду.
! Дезлоратадин відзначається високим рівнем безпеки застосування. Препарат не викликає негативних змін у роботі серцево-судинної системи та інших органів; не має седативних властивостей, не впливає на когнітивні функції; може застосовуватися в пацієнтів із гепатобіліарною патологією та хворобами нирок (Kazmi F. et al., 2015).
Дезлоратадин повністю відповідає вимогам до сучасних АГП, сформульованим експертами Allergic Rhinitis and its Impact on Asthma Initiative (ARIA) та Європейською академією алергології й клінічної імунології (EAACI/ARIA). Препарат є безпечним для дітей з 6 міс та літніх пацієнтів.
Висока клінічна ефективність та безпека тривалого застосування дезлоратадину при АЗ доведені в цілій низці досліджень. Мультицентрове подвійне сліпе рандомізоване дослідження J. Ring та співавт. (2001) показало позитивний вплив дезлоратадину на зуд і вираженість висипань при хронічній ідіопатичній кропив’янці. Пізніше Ortonne J.P. і співавт. (2007) підтвердили цей результат, додатково зазначивши швидкість настання ефекту вже в перший день прийому препарату. Ефективність і безпека тривалого застосування дезлоратадину в пацієнтів із алергічним ринітом (АР) були продемонстровані в дослідженні C. Bachert і співавт. (2010). Учені виявили, що застосування дезлоратадину дає можливість зменшити кількість доз інгаляційного сальбутамолу в пацієнтів із сезонним АР (САР) у поєднанні з бронхіальною астмою (БА) і значуще підвищити якість їхнього життя.
Треба окремо зазначити, що оригінальні препарати мають безумовні переваги перед генериками. Великі фармацевтичні компанії – виробники оригінальних молекул здійснюють багаторічні масштабні дослідження ефективності та безпеки препаратів на доклінічному та клінічному етапах. У свою чергу, компанія – розробник генерика при його реєстрації вказує тільки на біоеквівалентність того чи іншого препарату оригінальному лікарському засобу. У той час як переваги оргінальних молекул базуються на якості та безпеці діючої речовини та допоміжних компонентів, ретельному виробничому контролі, результатах лабораторно-клінічних досліджень.
Оригінальний дезлоратадин Еріус® (компанія Bayer AG, Німеччина) демонструє всі властивості, притаманні ідеальному АГП 2-го покоління: антигістамінну активність, широкий спектр протиалергічної та наявність протизапальної дії, високий профіль безпеки. Еріус® (оригінальний дезлоратадин) добре переноситься пацієнтами різного віку та статі, а тривале застосування препарату не веде до розвитку тахіфілаксії. На сьогодні препарат має вражаючу доказову базу.
При АР високу клінічну ефективність препарату Еріус® додатково зумовлює протинабрякова дія на слизову оболонку носа (Тayak A.S., Schenkel E., 2001; Вachert С., 2001).
Ефективність і безпеку застосування препарату було продемонстровано в клінічних дослідженнях, проведених у Німеччині за участю 50 тис пацієнтів із САР у поєднанні з БА та шкірними проявами алергії (Bachert C. et al., 2002).
Дослідження B. Prenner (2006) виявило кардіобезпеку препарату Еріус® у дітей віком від 6 міс до 12 років.
Масштабні подвійні сліпі плацебо-контрольовані дослідження підтвердили високий профіль безпеки та добре сприйняття препарату Еріус® (оригінальний дезлоратадин) у дітей віком від 6 міс (Gupta S., 2007).
Препарат успішно застосовується у випадках алергічних захворювань шкіри (гостра і хронічна кропив’янка, інші дерматози, що супроводжуються зудом), АР, БА.
У реальній клінічній практиці (особливо в педіатрії) неабияке значення має також форма випуску лікарського препарату. Еріус® (оригінальний дезлоратадин) представлений у двох лікарських формах: таблетки (5 мг), вкриті плівковою оболонкою, – для дорослих та дітей >12 років; сироп (0,5 мг/мл) – для дітей віком від 6 місяців. Препарат застосовують 1 раз на добу, що додатково підвищує комплаєнс пацієнтів, особливо у випадках довготривалої терапії хронічного АЗ.
Підготувала Наталія Позднякова
Тематичний номер «Пульмонологія, Алергологія, Риноларингологія» № 3 (48), 2019 р.


