21 січня, 2020
Левофлоксацин у терапії загострення хронічного обструктивного захворювання легень
.jpg) Хронічне обструктивне захворювання легень (ХОЗЛ) – дуже поширена хвороба, яка характеризується стійкими респіраторними симптомами та обмеженням прохідності дихальних шляхів (ДШ) через патологічні зміни в них та/або альвеолах, спричинені впливом шкідливих часток і газів (Глобальна стратегія з діагностики, ведення та запобігання ХОЗЛ, GOLD). В Україні й світі ХОЗЛ є однією з основних причин смертності. Часті загострення ХОЗЛ призводять до більш швидкого прогресування хвороби, зниження якості життя хворих. Серед осіб у віці старше 40 років на цю патологію страждає понад 20%.
Хронічне обструктивне захворювання легень (ХОЗЛ) – дуже поширена хвороба, яка характеризується стійкими респіраторними симптомами та обмеженням прохідності дихальних шляхів (ДШ) через патологічні зміни в них та/або альвеолах, спричинені впливом шкідливих часток і газів (Глобальна стратегія з діагностики, ведення та запобігання ХОЗЛ, GOLD). В Україні й світі ХОЗЛ є однією з основних причин смертності. Часті загострення ХОЗЛ призводять до більш швидкого прогресування хвороби, зниження якості життя хворих. Серед осіб у віці старше 40 років на цю патологію страждає понад 20%.
Передусім діагноз ХОЗЛ необхідно підтвердити за допомогою спірометрії. Якщо після застосування бронходилататора відношення об’єму форсованого видиху за 1-шу секунду (ОФВ1) до форсованої життєвої ємності легень (ФЖЄЛ) становить <0,70 – наявне постійне обмеження повітряного потоку.
Фактори ризику розвитку ХОЗЛ (GOLD):
- куріння – сигарет, трубок, сигар, кальяну, інші види куріння тютюну, поширені в багатьох країнах, а також пасивне куріння;
- забруднене повітря приміщень – фактор ризику, який в основному впливає на жінок, переважно в країнах із невисоким рівнем соціально-економічного розвитку, унаслідок спалювання біопалива, що використовується для приготування їжі та опалювання житла;
- органічний і неорганічний промисловий пил, хімічні речовини та пари – недооцінені фактори ризику розвитку захворювання;
- забруднене атмосферне повітря – збільшує загальне навантаження на легені через інгаляційні частинки, хоча, вочевидь, чинить порівняно невеликий вплив на розвиток захворювання;
- генетичні чинники, наприклад тяжкий спадковий дефіцит α1-антитрипсину;
- вік і стать пацієнта – старіння та жіноча стать збільшують ризик виникнення хвороби;
- ріст і розвиток легень – будь-який фактор, який впливає на формування легень під час вагітності та в дитинстві (мала маса тіла при народженні, респіраторні інфекції тощо), здатні збільшити ризик розвитку захворювання;
- низький соціально-економічний статус;
- бронхіальна астма (БА) та гіперреактивність ДШ (БА може бути фактором ризику формування обмеження повітряного потоку та ХОЗЛ);
- хронічний бронхіт (може збільшувати частоту загострень та їхню тяжкість);
- інфекції (їх наявність в анамнезі тяжких інфекцій ДШ у дитинстві асоціюється зі зниженням функції легень і посиленням респіраторних симптомів у дорослому віці).
Перебіг ХОЗЛ характеризується загостреннями, які ведуть до погіршення показників функції дихання, газообміну, прискорення перебігу патології, зниження якості життя, збільшення економічних витрат. Тяжке загострення ХОЗЛ може призвести до летального висліду. Ризик його виникнення корелює з кількістю перенесених загострень.
Загострення ХОЗЛ – гостра подія, що характеризується погіршенням респіраторних симптомів, які виходять за межі їхніх звичайних коливань (GOLD).
Причинами загострення патології є бактеріальні та вірусні інфекції, атмосферні полютанти. Інфекційні чинники зумовлюють до 80% усіх випадків загострення ХОЗЛ. Серед бактеріальних чинників, які є провідними, треба зазначити Haemophilus influenzae, Streptococcus pneumoniae, Moraxella catarrhalis, Pseudomonas aeruginosa, Chlamydia pneumoniae, Mycoplasma pneumoniae. Загострення ХОЗЛ вірусного походження найчастіше спричинені риновірусами, вірусами грипу, парагрипу, респіраторно-синцитіальним вірусом. Загостренням патології притаманна осінньо-зимова сезонність.
Класифікація ступеня тяжкості загострення ХОЗЛ
Легкий:
- відсутня дихальна недостатність;
- частота дихальних рухів – 20-30 за хвилину;
- гіпоксемія коригується киснем через маску (FiO2 28-35%);
- лікування – бронходилататори короткотривалої дії.
Середньої тяжкості:
- гостра дихальна недостатність;
- частота дихальних рухів – понад 30 за хвилину;
- участь в акті дихання допоміжної дихальної мускулатури внаслідок недостатності функції основної мускулатури;
- гіпоксемія коригується киснем через маску (FiO2 25-30%);
- підвищення PaCO2, 50-60 мм рт. ст.;
- лікування – бронходилататори короткотривалої дії, антибактеріальні засоби та/або глюкокортикостероїди.
Тяжкий:
- дихальна недостатність, що загрожує життю;
- частота дихальних рухів – понад 30 за хвилину;
- участь в акті дихання допоміжної дихальної мускулатури;
- зміни в психіці;
- гіпоксемія, що не коригується киснем через маску (або необхідне досягнення FiO2 >40%);
- підвищєння PaCO2 >60 мм рт. ст.;
- ацидоз (pH ≤7,25);
- лікування виключно в умовах стаціонару.
Провідні ознаки клінічної картини загострення хвороби (Antonisen):
- посилення задишки;
- наявність гнійного харкотиння;
- збільшення об’єму харкотиння.
У разі загострення хвороби режим терапії змінюється. Так, загострення легкого ступеня потребує збільшення терапії короткодіючими бронходилататорами. Якщо загострення середньої тяжкості, окрім збільшення терапії короткодіючими препаратами розглядають доцільність призначення антибіотикотерапії (АБТ) та/або глюкокортикостероїдів.
Тяжке загострення потребує надання невідкладної допомоги та ушпиталення хворого до стаціонарного відділення.
Прийняття рішення про необхідність госпіталізації базується на таких факторах:
- наявність тяжких симптомів, таких як раптове посилення задишки в спокої, висока частота дихальних рухів, зниження сатурації, сонливість, сплутаність свідомості;
- гостра дихальна недостатність;
- поява нових клінічних ознак (ціаноз, периферійні набряки);
- відсутність відповіді на початкову терапію загострення;
- наявність тяжкої супутньої патології (серцева недостатність, порушення ритму серця тощо);
- неможливість надання адекватної допомоги в домашніх умовах.
Основою лікування тяжких і середнього ступеня тяжкості загострень ХОЗЛ є антибактеріальні препарати. Застосування АБТ рекомендовано в таких випадках:
- наявність трьох кардинальних ознак: посилення задишки, збільшення об’єму харкотиння, гнійне харкотиння;
- наявність двох кардинальних ознак, одна з яких – посилення гнійного характеру харкотиння;
- за потреби інвазивної або неінвазивної вентиляції легень у разі тяжкого загострення;
- при підвищенні С-реактивного протеїну до 10-15 мг/л.
Доведено, що застосування АБТ при загостренні ХОЗЛ ефективне й залежить від тяжкості захворіння (Antonisen N.R. et al.). У дослідження було включено пацієнтів із характерними ознаками: посилення задишки та гнійного харкотиння, збільшення її об’єму. Ефект від лікування спостерігався у 63% хворих, що отримували антибактеріальний засіб, та в 43% учасників, які приймали плацебо (p<0,05).
В іншій роботі (Roede et al.) було продемонстровано, що застосування АБТ сприяє достовірному збільшенню інтервалу між загостреннями цієї патології (189 проти 258 діб; p<0,01).
Початкова АБТ загострення ХОЗЛ призначається емпірично і за дотримання таких умов: лікарський засіб має проявляти активність щодо основних збудників; легко проникати в тканини бронхів; мати добру переносимість, а також вигідне співвідношення ціни й ефективності.
Одним із таких антибактеріальних препаратів, рекомендованих для застосування при загостренні ХОЗЛ, є левофлоксацин – представник групи фторхінолонів. Респіраторним фторхінолонам властиві здатність накопичуватися у великій концентрації в слизовій оболонці бронхів і харкотинні та висока біодоступність. Тривалий період напіввиведення препаратів робить можливим їх прийом 1 раз на добу, що підвищує прихильність хворого до лікування.
Дія левофлоксацину зумовлена пригніченням бактеріального ферменту ДНК-гірази, що призводить до блокування поділу бактерій. До спектру антибактеріальної активності препарату входять грампозитивні та грамнегативні бактерії: Chlamydophila pneumoniae, Chlamydia trachomatis, Mycoplasma pneumoniae, Legionella pneumophila, Ureaplasma spp., Bacillus anthracis, Staphylococcus aureus, Staphylococcus saprophyticus, Streptococci (групи C і G), Streptococcus agalactiae, Streptococcus pneumoniae, Streptococcus pyogenes, Eikenella corrodens, Haemophilus influenzae, Haemophilus para-influenzae, Klebsiella oxytoca, Moraxella catarrhalis, Pasteurella multocida, Proteus vulgaris, Providencia rettgeri, Peptostreptococcus, Chlamydophila psittaci, Chlamidia trachomatis, Mycoplasma hominis, Ureaplasma urealyticum.
Ефективність лікування левофлоксацином загострень ХОЗЛ підтверджується результатами клінічних досліджень. Так, за даними А.В. Астафьєва та співавт. (2013), у разі призначення левофлоксацину в дозі 750 мг 1 раз на добу впродовж лише 5 днів спостерігалося значуще зменшення вираженості клінічних проявів захворювання та періоду тимчасової непрацездатності пацієнтів проти тих учасників, яким призначалася комбінація амоксициліну/клавуланату в дозі 875/125 мг 2 рази на добу впродовж 10 днів. I.I. Siempos та співавт. (2007) довели, що, як порівняти з фторхінолонами, при застосуванні амоксициліну/клавуланату зазначається достовірно більша кількість побічних ефектів (ВШ 1,36; 95% ДІ 1,01-1,85).
Іще в одному рандомізованому багатоцентровому дослідженні (Yoon H.I. et al., 2013) порівнювалась ефективність застосування левофлоксацину з цефуроксиму аксетилом. Залежно від ступеня тяжкості загострення левофлоксацин призначався по 500 мг 1 або 2 рази на добу, а цефуроксиму аксетил – по 250 або 500 мг 2 рази на добу протягом 7 днів. Автори дійшли висновку, що обидва препарати зіставні за профілем безпеки та клінічною ефективністю в лікуванні пацієнтів із загостреннями ХОЗЛ.
За даними метааналізу I.I. Siempos та співавт., застосування фторхінолонів у разі загострення ХОЗЛ виявилося достовірно ефективнішим проти макролідів (ВШ 0,47; 95% ДІ 0,31-0,69).
У дослідженні A. Ruiz-Gonzalez та співавт. у 116 хворих, госпіталізованих із загостренням ХОЗЛ, порівнювали довготривалі ефекти терапії левофлоксацином у дозі 500 мг на добу впродовж 10 діб та терапії іншими антибактеріальними засобами (амоксицилін/клавуланат, цефуроксим, кларитроміцин). Групи не відрізнялися за частотою летальних вислідів, кількістю повторних загострень, функціональними показниками, якістю життя та тривалістю періоду без загострень, однак було доведено, що потреба в стаціонарному лікуванні в групі терапії левофлоксацином була достовірно меншою (33,6 проти 65,8% відповідно; р=0,02) і сприяла зменшенню кількості госпіталізацій.
За даними А.Г. Чучаліна та співавт. (2008), на тлі лікування левофлоксацином у пацієнтів, госпіталізованих у пульмонологічне відділення з приводу загострення ХОЗЛ, спостерігалася позитивна динаміка з боку клінічних проявів хвороби (зменшення кашлю, продукції харкотиння, задишки) та функціональних показників (підвищення ОФВ1, життєвої ємності легень та ФЖЄЛ).
Цікавим є механізм протизапальної та імуномодулюючої дії левофлоксацину, спрямованої на знищення збудників із мінімальним вивільненням різних компонентів бактеріальних клітин.
Так, містке вивільнення ліпополісахариду – ендотоксину зі здатністю стимулювати утворення прозапальних цитокінів із загиблих бактерій – може призвести до розвитку серйозних ускладнень, аж до септичного шоку. Крім того, деякі компоненти клітинної стінки грампозитивних бактерій, наприклад тейхоєва та ліпотейхоєва кислоти, також індукують утворення прозапальних цитокінів. При цьому застосування антибіотиків пеніцилінового ряду та цефалоспоринів веде до великої дезінтеграції та розриву клітинної стінки бактерій, призводячи до вивільнення зазначених кислот або ліпополісахариду.
Унікальний механізм дії левофлоксацину, пов’язаний із порушенням синтезу ДНК у мікробній клітині, сприяє значно меншому вивільненню ендотоксинів, ніж після застосування інших антибіотиків. У свою чергу, виражене інгібування утворення прозапальних цитокінів внаслідок порушення вивільнення тейхоєвої та ліпотейхоєвої кислот або ліпополісахариду позначається на тривалості збереження симптомів захворювання та прогнозі (Мамчур В.І., 2017).
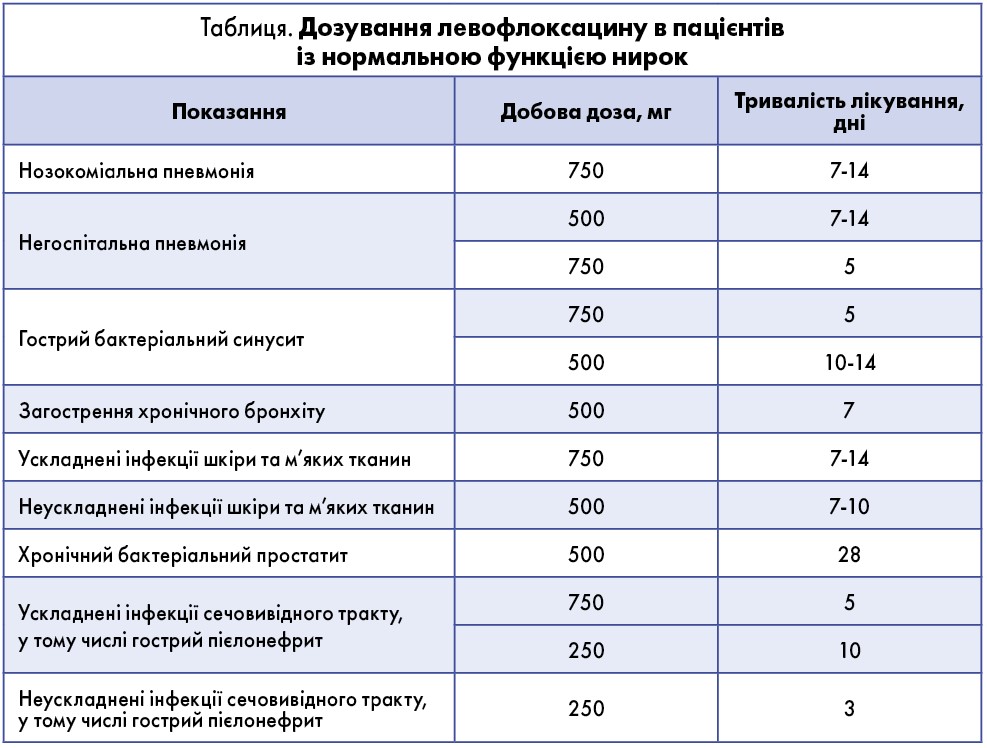
Крім лікування ХОЗЛ левофлоксацин успішно застосовується в терапії нозокоміальної та негоспітальної пневмонії, гострого бактеріального синуситу, інфекцій шкіри і м’яких тканин, запалення передміхурової залози, інфекцій сечовивідного тракту. Схеми призначення препарату наведені в таблиці.
На вітчизняному фармацевтичному ринку одним із доступних препаратів левофлоксацину є Тайгерон, який випускається у формі таблеток по 500 та 750 мг. Залежно від тяжкості загострення левофлоксацин застосовується в дозі 500-750 мг 1 раз на добу впродовж 7-10 днів.
Отже, левофлоксацин може бути рекомендований як ефективний антибактеріальний засіб у лікуванні загострень ХОЗЛ в амбулаторних та стаціонарних умовах.
Список літератури знаходиться в редакції.
Тематичний номер «Пульмонологія, Алергологія, Риноларингологія» № 3 (48), 2019 р.