17 лютого, 2020
Медичні кадри України: аналіз за 2018 рік
 Країни занадто довго розглядали працівників охорони здоров’я як чергову статтю витрат, а не як мету інвестицій, які можуть мати потрійну віддачу щодо підвищення рівня здоров’я населення, економічного зростання та глобальної безпеки в галузі охорони здоров’я.
Країни занадто довго розглядали працівників охорони здоров’я як чергову статтю витрат, а не як мету інвестицій, які можуть мати потрійну віддачу щодо підвищення рівня здоров’я населення, економічного зростання та глобальної безпеки в галузі охорони здоров’я.
Маргарет Чен,
генеральний директор Всесвітньої організації охорони здоров’я у 2006-2017 рр.
.jpg) В Україні підтримано проголошені резолюцією Генеральної Асамблеї Організації Об’єднаних Націй від 25 вересня 2015 року № 70/1 Глобальні цілі сталого розвитку до 2030 року. Плани щодо реалізації цілей і адаптації завдань та індикаторів з огляду на вітчизняну специфіку викладено в національній доповіді «Цілі сталого розвитку: Україна». Впровадження ініціатив Організації Об’єднаних Націй, міжнародних зобов’язань у рамках євроінтеграційних процесів суттєво змінює систему охорони здоров’я в Україні. Основною метою реформування є забезпечення рівного доступу всіх громадян до якісних медичних послуг, що потребує виваженої кадрової політики й цілеспрямованих дій стосовно реалізації. Подальше реформування системи охорони здоров’я України відображено в Указі Президента № 722/2019 «Про Цілі сталого розвитку України на період до 2030 року».
В Україні підтримано проголошені резолюцією Генеральної Асамблеї Організації Об’єднаних Націй від 25 вересня 2015 року № 70/1 Глобальні цілі сталого розвитку до 2030 року. Плани щодо реалізації цілей і адаптації завдань та індикаторів з огляду на вітчизняну специфіку викладено в національній доповіді «Цілі сталого розвитку: Україна». Впровадження ініціатив Організації Об’єднаних Націй, міжнародних зобов’язань у рамках євроінтеграційних процесів суттєво змінює систему охорони здоров’я в Україні. Основною метою реформування є забезпечення рівного доступу всіх громадян до якісних медичних послуг, що потребує виваженої кадрової політики й цілеспрямованих дій стосовно реалізації. Подальше реформування системи охорони здоров’я України відображено в Указі Президента № 722/2019 «Про Цілі сталого розвитку України на період до 2030 року».
Досягнення цілі 3 «Забезпечення здорового способу життя та сприяння благополуччю для всіх у будь-якому віці» передбачає необхідність «значно збільшити … набір, розвиток, навчання й утримання кадрів охорони здоров’я в країнах, які розвиваються».
Отже, для забезпечення ефективності охорони здоров’я й успішної реалізації Цілей сталого розвитку шляхом упровадження реформ необхідні стратегія кадрової політики, застосування інструментів визначення актуальної та перспективної потреби в кадрах, механізмів підготовки медичних працівників і забезпечення медичними кадрами відповідно до потреб системи охорони здоров’я.
Із прийняттям Закону України від 19 жовтня 2017 року № 2168-VIII «Про державні фінансові гарантії медичного обслуговування населення» розпочалося реформування системи охорони здоров’я. У 2017-2019 роках відбувалися системні зміни фінансування й інфраструктури первинної ланки медичної допомоги на основі застосування принципу «гроші йдуть за пацієнтом». Із 1 квітня 2020 року аналогічні принципи будуть поширені на інші види медичної допомоги. Усі асигнування державного бюджету на медичне обслуговування громадян акумулюються в Національній службі здоров’я України (НСЗУ) та сплачуються закладам охорони здоров’я за результат роботи, а саме за медичну послугу.
На рівні первинної ланки працюють лікарі загальної практики – сімейної медицини, а також терапевти та педіатри, котрі забезпечують надання послуг, передбачених Порядком надання первинної медичної допомоги, затвердженим Міністерством охорони здоров’я (МОЗ) України. Це передусім профілактика захворювань і надання діагностичних і лікувальних послуг у межах компетенції, а також скерування пацієнтів для отримання медичної допомоги інших видів.
Упровадження реформи зумовлює зміни у структурі послуг, що несе низку ризиків у контексті кадрової політики. По-перше, тривалий час в Україні спеціалізація лікарських кадрів відбувалася на етапі навчання в інтернатурі після державного розподілу, що враховував актуальну потребу закладів, а не її динамічні зміни в умовах реформування. По-друге, протягом останнього десятиліття спостерігалася внутрішньогалузева міграція медичних кадрів, коли кадрову ситуацію, сформовану державним розподілом, змінювала довільна перепрофілізація кадрів за їхнім бажанням. Частково це відбивало тренди змін у структурі послуг, коли терапевти, педіатри та деякі вузькі спеціалісти перекваліфіковувались у лікарів загальної практики – сімейної медицини. Водночас відбувався й зворотний процес, коли лікарі первинної ланки здобували вузьку спеціалізацію. По-третє, значно зросла зовнішня трудова міграція, в тому числі медичних працівників. Унесок зовнішньої трудової міграції в кадрову ситуацію значний і негативний, але точно його оцінити наразі складно, наявні лише окремі оціночні дані, котрі ґрунтуються на ненадійних джерелах інформації.
Додатковий ризик пов’язано з тим, що частина лікарів перебувають у пенсійному чи передпенсійному віці. Зокрема, на первинній ланці такий прихований дефіцит кадрів у 2016 році, за даними Укрмедреєстру, сягав від 36% загальної кількості лікарів загальної практики – сімейної медицини, до 85% педіатрів і 74% терапевтів, які працювали на первинній ланці.
У структурі медичних кадрів частка лікарів загальної практики – сімейної медицини залишалася низькою попри формальну наявність економічних стимулів, передбачених реформою. Прогнозовані зміни потреб у медичних послугах і їх споживанні, пов’язані з демографічними трендами, а також в інфраструктурі галузі, зумовлені реформою, детермінують потребу в збільшенні кількості лікарів, які надають первинну медичну допомогу, та визначенні кількості лікарів, які надають вторинну та третинну допомогу, з одночасною зміною структури профілізації. Це, своєю чергою, об’єктивно зумовлює потребу у фінансуванні перекваліфікації медичних кадрів, передусім лікарських. Без такої цілеспрямованої інвестиції в кадри зменшиться їхня мотивація до продовження професійної діяльності з надання медичної допомоги, що може стати додатковим стимулом трудової міграції до країн Європейського Союзу чи змусить лікарів залишити професію, в тому числі й через пенсійний вік.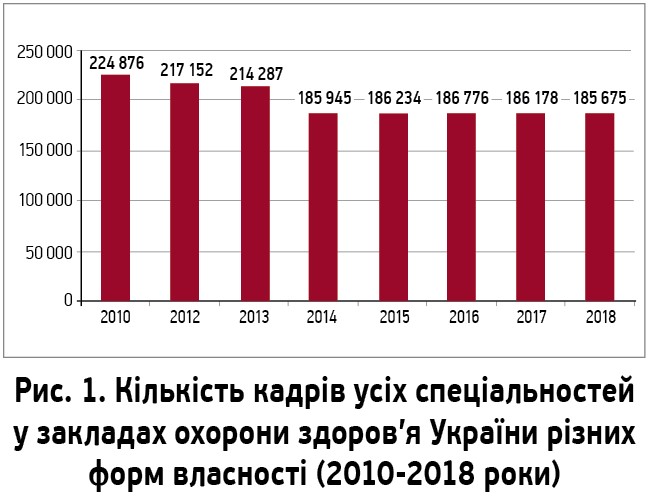
Для успішного формування внаслідок реформи нової національної системи охорони здоров’я абсолютно необхідним є здійснення моніторингу кадрових ресурсів із метою всебічної оцінки кадрового потенціалу галузі.
Забезпечення належного рівня надання медичної допомоги населенню на всіх рівнях потребує оцінки кадрового потенціалу не тільки як ресурсу системи охорони здоров’я, а і як капіталу, необхідного для реформування й функціонування галузі, в аспектах кваліфікації, розподілу за спеціальностями та рівнями медичної допомоги, інвестицій у перепідготовку, відповідно до нових потреб, нівелювання ризиків втрат унаслідок трудової міграції, професійної демотивації медичного персоналу. Такий підхід передбачає вжиття заходів фінансового заохочення: підвищення рівня оплати праці, соціального статусу й добробуту.
У статі подається аналіз кадрового медичного потенціалу України за даними ДУ «Центр медичної статистики МОЗ України». Про необхідність удосконалення обліково-звітної документації кадрового забезпечення сфери охорони здоров’я й налагодження моніторингу та критеріїв оцінки якості роботи говорилося неодноразово. Разом із тим системному реформуванню вторинного та третинного рівнів надання медичної допомоги, на нашу думку, має передувати аналіз кількісного й фахового складу медичних працівників для подальшого стратегічного планування кадрової політики в системі охорони здоров’я, а також для уможливлення прогнозування того, якої кількості лікарів торкнуться зміни умов професійної діяльності в процесі реформування з 1 квітня 2020 року.
За даними статистичної звітності МОЗ України, станом на 31 грудня 2018 року медичну допомогу в Україні надавали 185 675 лікарів усіх спеціальностей у закладах охорони здоров’я різних форм власності. Слід наголосити на поступовому зменшенні кількості лікарів в Україні протягом останніх років: у 2010 році працювало 224 876 лікарів, у 2014-му – 185 945, у 2017-му – 186 178. Істотне зменшення кількості лікарів у 2014 році зумовлено воєнними діями на Сході України та відсутністю статистичних показників з Автономної Республіки Крим, тимчасово окупованих територій Донецької та Луганської областей (рис. 1).
Внутрішньогалузева структура кадрового забезпечення системи охорони здоров’я
У різних країнах спеціалізації медичного персоналу, його обов’язки класифікують по-різному, що ускладнює проведення порівняльного аналізу. Номенклатура спеціальностей у сфері охорони здоров’я в європейських країнах становить 53 одиниці, в Росії – 103, а в Україні має тенденцію до збільшення: 123 спеціальності – у 2011 році, 124 – у 2019-му.
Наказом МОЗ України від 22 лютого 2019 року № 446 затверджено номенклатуру лікарських спеціальностей, яка включає 124 спеціальності лікарів: 1) внутрішні хвороби – 17 спеціальностей; 2) хірургія – 18 спеціальностей; 3) педіатрія – 25 спеціальностей; 4) стоматологія – 6 спеціальностей; 5) інші – 58 спеціальностей (рис. 2).
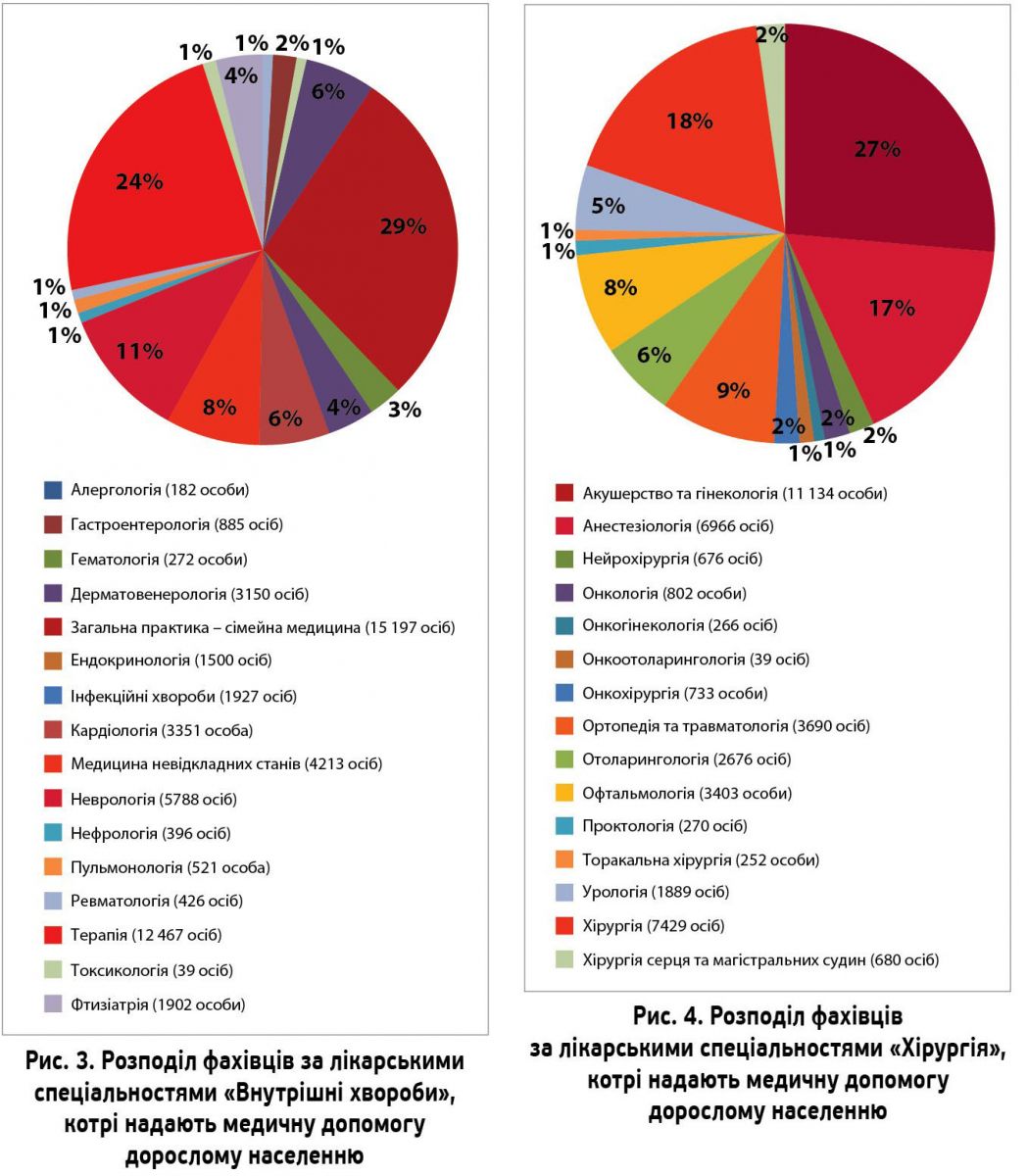
Медичні кадри за спеціальностями «Внутрішні хвороби»
Згідно з номенклатурою, до розділу «Внутрішні хвороби» належать 17 лікарських спеціальностей, за якими працюють 54 863 медичні фахівці (табл. 1): 15 197 лікарів загальної практики – сімейної медицини, 12 467 терапевтів, з яких, за даними НСЗУ, 3277 надають первинну медичну допомогу, 4213 лікарів медицини невідкладних станів і 22 986 високоспеціалізованих фахівців (у тому числі дитячих спеціалістів) (рис. 3).
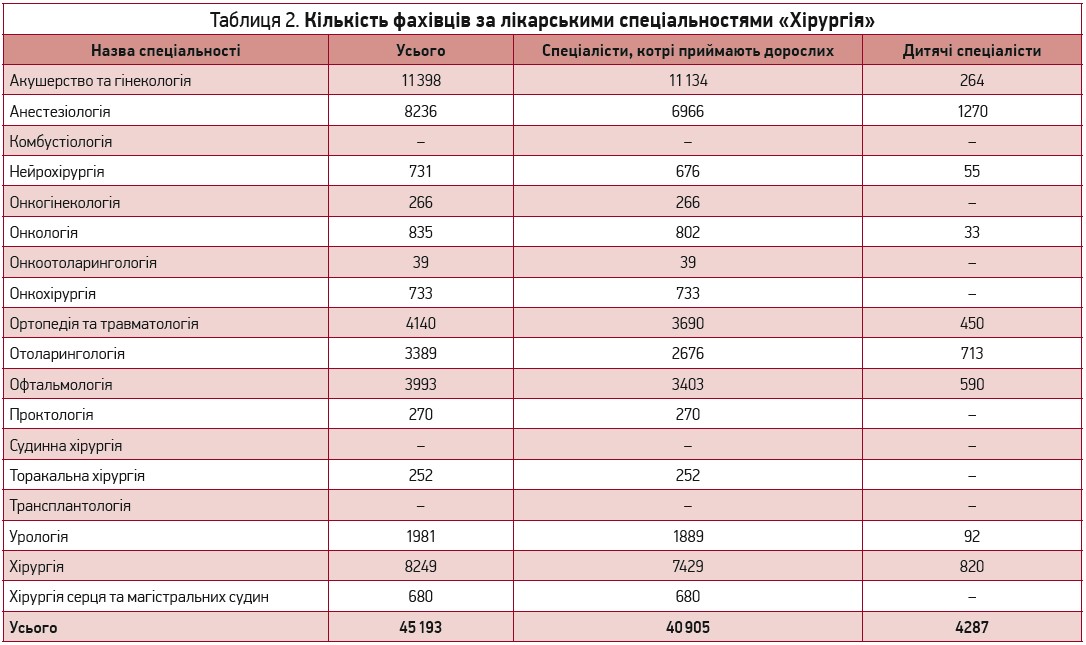
Медичні кадри за спеціальностями «Хірургія»
До розділу «Хірургія» належать 18 лікарських спеціальностей, за якими працюють 45 193 фахівці, в тому числі дитячі (табл. 2). На рисунку 4 відображено розподіл фахівців за лікарськими спеціальностями «Хірургія», котрі надають медичну допомогу дорослому населенню України.
Медична газета «Здоров’я України 21 сторіччя» № 2 (471), січень 2020 р.