28 лютого, 2020
Васкулиты и гранулематоз с полиангиитом: клинико-морфологическая параллель в вопросах и ответах
 Впервые системный васкулит был описан в 1897 г. шотландским отоларингологом Питером МакБрайдом. В 1931 г. патолог Ганц Клингер описал 70-летнего пациента с артритом, экзофтальмом, воспалением верхних дыхательных путей (ВДП), седловидной деформацией носа, гломерулонефритом и поражением легочной ткани. Гистологически определялся васкулит с формированием гранулем. Клингер расценил эти изменения формой узелкового полиартериита, а не отдельной нозологией. Друг Клингера, с которым он жил в одной комнате студенческого общежития, Фридрих Вегенер, тоже патолог, в 1936 г. исследовал 3 пациентов с аналогичными симптомами и выделил это заболевание в отдельную патоморфологическую и нозологическую форму. Всего Вегенер описал 7 случаев васкулита мелких сосудов с гранулематозным воспалением.
Впервые системный васкулит был описан в 1897 г. шотландским отоларингологом Питером МакБрайдом. В 1931 г. патолог Ганц Клингер описал 70-летнего пациента с артритом, экзофтальмом, воспалением верхних дыхательных путей (ВДП), седловидной деформацией носа, гломерулонефритом и поражением легочной ткани. Гистологически определялся васкулит с формированием гранулем. Клингер расценил эти изменения формой узелкового полиартериита, а не отдельной нозологией. Друг Клингера, с которым он жил в одной комнате студенческого общежития, Фридрих Вегенер, тоже патолог, в 1936 г. исследовал 3 пациентов с аналогичными симптомами и выделил это заболевание в отдельную патоморфологическую и нозологическую форму. Всего Вегенер описал 7 случаев васкулита мелких сосудов с гранулематозным воспалением.
В 1954 г. американские врачи Г. Гудман и Дж. Чаг выделили триаду патологических признаков гранулематоза Вегенера: системный некротизирующий васкулит, системное гранулематозное некротизирующее воспаление дыхательных путей и некротизирующий гломерулонефрит. Переименование гранулематоза Вегенера в гранулематоз с полиангиитом (ГПА) было вызвано назревшей необходимостью пересмотра имеющейся классификации системных васкулитов (СВ) и совершенствования терминологии, которая могла бы наиболее полно отражать патоморфологические особенности заболевания [1].
Что такое васкулит?
Васкулит (ангиит) – это иммунопатологическое воспаление и некроз кровеносных сосудов: артерий, артериол, капилляров, вен и венул – с последующим нарушением кровотока. В клиническом аспекте васкулит – это группа болезней. Причина васкулитов неизвестна, но благодаря исследованиям и оптимизации лечения результаты течения заболевания за последние 20 лет значительно улучшились. Принято говорить о вероятной «мультифакторной» природе этих болезней, в частности ГПА. Дальнейшее изучение причин и механизмов их развития имеет важное значение, так как они могут приводить к инвалидизации и смерти.
Какие два процесса, происходящие в сосудах при васкулите, приводят к развитию клинических проявлений?
- Разрушение стенки сосуда сопровождается ее разрывом и кровоизлиянием в окружающие ткани.
- Повреждение эндотелия способствует образованию тромбов и ишемическому поражению тканей, кровоснабжение которых обеспечивается данным сосудом [2].
Что такое СВ?
Традиционно в группу СВ включены болезни со сходным патогенезом, в основе которых лежит генерализованное поражение сосудов (артерий, вен и капилляров различного калибра) с вторичным вовлечением в патологический процесс соответствующих органов и тканей. Поражение кровеносных сосудов всех размеров отражает широкий спектр клинических проявлений [2]. Клинико-морфологическая основа СВ заключается в воспалении и некрозе стенки сосудов. Отличительная черта СВ – это широкий спектр проявлений, например лихорадка неясной этиологии, инфаркты внутренних органов, желудочно-кишечное кровотечение и кожные проявления. Спектр клинических проявлений, течение и прогноз СВ определяются видом васкулита, типом, размером и локализацией вовлеченных в патологический процесс сосудов, а также особенностями их поражения.
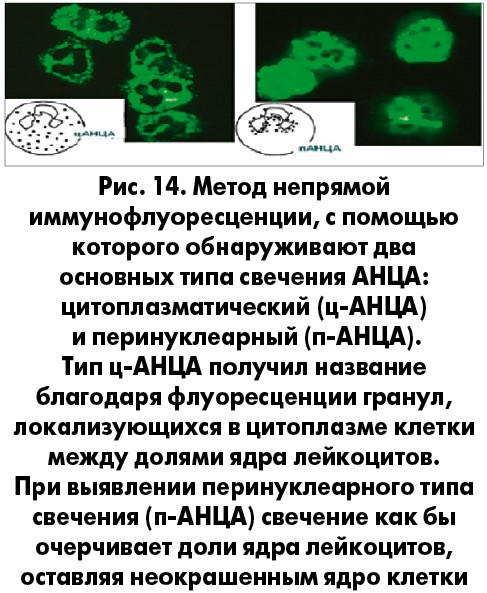
До 2012 г. общепринято было разделение васкулитов на первичные и вторичные. Первичные васкулиты считаются самостоятельными заболеваниями, которые, в отличие от вторичных, не вызваны воздействием других причин (токсинами, инфекционными агентами, злокачественными новообразованиями). К ним относят ГПА, микроскопический полиангиит (МПА), синдром Чарджа–Стросс, эозинофильный гранулематоз с полиангиитом (ЭГПА), которые являются АНЦА-ассоциированными ангиитами (ААВ). Название этой группы васкулитов объясняется тем, что в крови пациентов определяются антинейтрофильные цитоплазматические антитела (АНЦА) к белкам цитоплазматических гранул нейтрофилов (гранулоцитов) и лизосом моноцитов, которые классифицируются по типу свечения при реакции непрямой иммунофлюоресценции (РНИФ) [3].
Вышеперечисленные васкулиты, а также височный артериит и артериит Такаюсу относятся к гранулематозным васкулитам. К негранулематозным системным васкулитам относят: узелковый периартериит, болезнь Кавасаки, пурпуру Шенлейна–Геноха, кожный цитопластический васкулит, криоглобулинемический васкулит и системную красную волчанку (СКВ).
Какая классификация разработана Chapel Hill Consensus Conference (CHCC) в 2012 г.?
По результатам пересмотра СНСС предложена следующая номенклатура васкулитов:
- Васкулиты крупных сосудов: гигантоклеточный артериит (син.: височный артериит, сенильный артериит, болезнь Хортона), артериит Такаясу.
- Васкулиты сосудов среднего калибра: нодозный (узелковый периартериит) полиартериит, болезнь Кавасаки.
- Васкулиты мелких сосудов: АНЦА-ассоциированные васкулиты (ГПИ, (болезнь Вегенера), эозинофильный гранулематоз с полиангиитом (синдром Чарджа–Стросс), микроскопический полиангиит.
- Иммунокомплексные васкулиты мелких сосудов: иммуноглобулин-А васкулит (болезнь Шенлейна–Геноха) (син.: геморрагический васкулит, пурпура Шенлейна–Геноха), криоглобулинемический васкулит, анти-GBM-болезнь, гипокомплементарный уртикарный васкулит (анти-C1q-васкулит).
- Васкулиты, поражающие сосуды различных размеров: болезнь Бехчета, синдром Когана.
- Васкулиты отдельных органов: первичный ангиит ЦНС, кожный лейкоциткластный ангиит, кожный артериит, изолированный аортит, другие васкулиты.
- Васкулиты при системных заболеваниях: волчаночный васкулит, васкулит при саркоидозе, ревматоидный васкулит, другие васкулиты.
- Вторичные васкулиты: криоглобулинемический васкулит, ассоциированный с вирусом гепатита С; васкулит, ассоциированный с вирусом гепатита В; васкулит, ассоциированный с сифилисом; иммунокомплексные васкулиты, ассоциированные с медикаментами; АНЦА-васкулиты, ассоциированные с медикаментами; васкулиты, ассоциированные с онкологическими заболеваниями (син.: паранеопластические васкулиты), другие васкулиты.
Установлена ли этиология васкулитов?
Причины возникновения васкулитов остаются неизвестными. Предполагается комбинация генетической предрасположенности с воздействием факторов внешней среды, а также инфекции с участием золотистого стафилококка или вируса гепатита [4].
Какова роль гистологического исследования в установлении диагноза «васкулит»?
Хотя диагноз васкулита никогда не устанавливается только на основании гистологической картины, как в диагностике, так и в субклассификации рекомендуется учитывать размер и локализацию пораженных сосудов. При всех васкулитах выявляется инфильтрация воспалительными клетками (воспаление) сосудистой стенки с деструкцией эластической пластинки (при поражении артерий или вен), которые часто сопровождаются фибриноидным некрозом. В эндотелиальном слое стенки сосуда могут наблюдаться изменения с нарушением структуры клеток на электронномикроскопическом уровне и даже гибелью клеток эндотелия и субэндотелиальным воспалением (эндотелиитом). Тип воспаления может широко варьировать: наблюдаются нейтрофильные, эозинофильные, лимфоплазматические или смешанные инфильтраты. Особенно важно идентифицировать гранулематозное воспаление, морфологически проявляющееся плохо сформированными гранулемами, состоящими из эпителиоидных гистиоцитов и многоядерных гигантских клеток, поскольку их наличие или отсутствие положено в основу одного из уровней классификации (рис. 1) [5].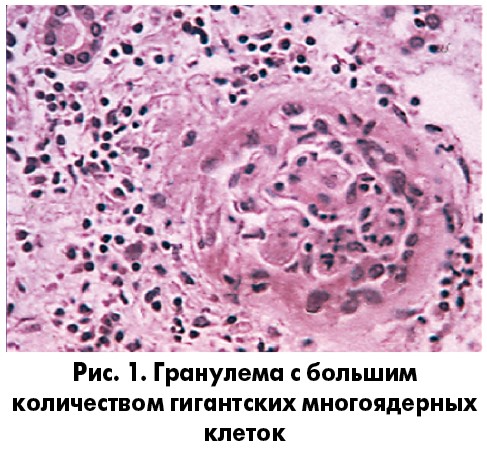
Что такое ГПА?
ГПА – аутоиммунное гранулематозное воспаление стенок сосудов (васкулит), захватывающее мелкие и средние кровеносные сосуды: капилляры, венулы, артериолы и артерии, с вовлечением ВДП, глаз, почек, легких и других органов. Другими словами, ГПА – гигантоклеточный гранулематозно-некротический СВ артерий и вен, для которого характерно развитие гранулематозного процесса с некрозом и рубцеванием слизистых оболочек ВДП, реже – легких, глотки, пищевода и почек [6].
Также может отмечаться поражение других органов и систем с развитием гранулематозного васкулита, главным образом мелких сосудов, с образованием экстраваскулярных гранулем и некроза. То есть нарушение кровоснабжения соответствующих органов может приводить к их повреждению. Но поражение не характерных для ГПА органов-мишеней встречается не так часто и, как правило, проходит не так тяжело.
Что такое гигантские клетки?
Это одноядерные или многоядерные протоплазменные образования, превосходящие размером обычные клетки организма. Понятие «гигантские клетки» не является определенным, так как еще не установлены границы их размеров. В актуальном контексте мы имеем в виду клетки Пирогова–Лангханса – многоядерные гигантские клетки, характеризующиеся периферическим расположением овальных ядер; встречаются при саркоидозе, туберкулезе и других инфекционных болезнях. При других заболеваниях также характерно наличие гигантских клеток, но другой морфологии, например олигонуклеарные клетки Рида–Березовского–Штернберга при лимфоме Ходжкина, обнаруживаемые в пораженных лимфатических узлах (рис. 2). Примером гигантских клеток могут быть и существующие в норме в мозжечке клетки Пуркинье.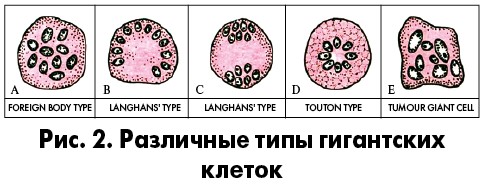
Что такое гранулема?
Гранулема – очаговая пролиферация преимущественно клеток мононуклеарного происхождения. Эти образования, свидетельствующие о гранулематозном воспалении, представляют собой скопление эпителиоидных клеток и лимфоцитов, среди которых иногда обнаруживаются многоядерные гигантские клетки. Эпителиоидные клетки отличаются от обычных макрофагов большим объемом цитоплазмы, заполненной вакуолями и лизосомами, а также характерными вытянутыми ядрами. Они настолько тесно прилежат друг к другу, что общая картина напоминает пласт кожного эпителия, откуда и происходит их название (рис. 3) [4].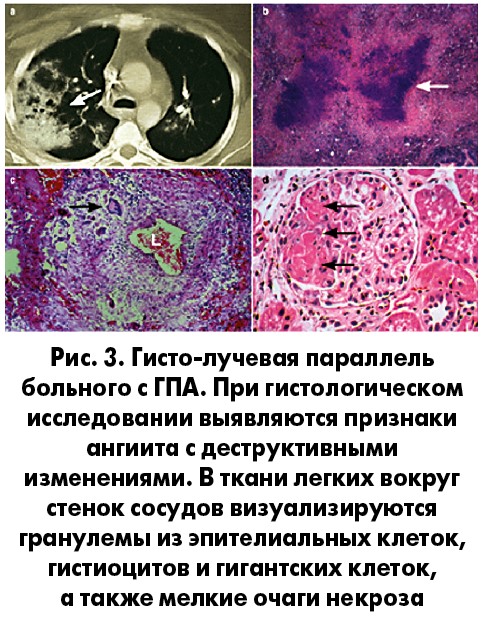
Как образуются гранулемы?
Гранулемы образуются в ответ на бактериальную или грибковую инфекцию, когда организм не может справиться с инфекционным агентом (например, Mycobacterium tuberculosis или Hystoplasma capsulatum), а также на вещества, которые вызывают клеточный, а не гуморальный тип чувствительности. Попав в очаг повреждения, макрофаги захватывают патогенный агент и активируются. Активированные макрофаги выделяют хемокины для привлечения новых макрофагов и лимфоцитов. В то же время активированные макрофаги под действием как собственных цитокинов, так и тех, что продуцируются вновь прибывшими лимфоцитами и макрофагами, превращаются в клетки, которые теряют подвижность и остаются в области гранулемы. Под действием γ-интерферона (ИНФ-γ) некоторые эпителиальные клетки сливаются друг с другом, образуя гигантские многоядерные клетки [7].
Какие три фазы развития гранулемы существуют при ГПА?
 Фаза микронекроза (в центре) (1), фаза макронекроза (2) и фаза фиброза (3) [8]. Инфекционные гранулемы отличаются от неинфекционных, как правило, большим количеством лейкоцитов (рис. 4).
Фаза микронекроза (в центре) (1), фаза макронекроза (2) и фаза фиброза (3) [8]. Инфекционные гранулемы отличаются от неинфекционных, как правило, большим количеством лейкоцитов (рис. 4).
Что необходимо понимать под гранулематозным воспалением?
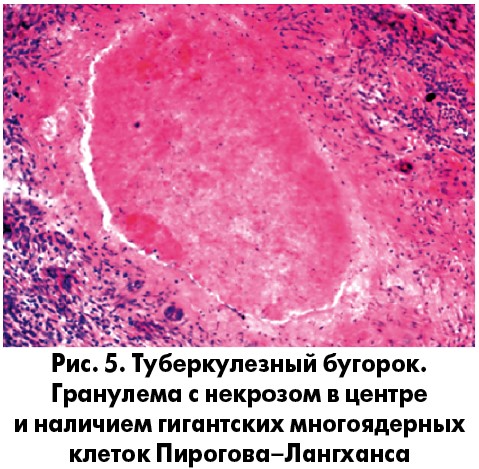
Это форма хронической воспалительной реакции, при которой образуются узелки (гранулемы) и диффузные тканевые инфильтраты. Преобладающим типом клеток в инфильтратах являются: макрофаги, эпителиоидные клетки, гигантские многоядерные клетки, как по типу инородных тел, так и клетки Пирогова–Лангханса. Гранулематозное воспаление характеризуется скоплением клеток, которые образуют «узелки» диаметром 1-2 мм, способные к фагоцитозу, – гранулемы. Обычно они видны только под микроскопом (рис. 5) [7].
Какова патофизиология ГПА?
 Классические микроскопические особенности ГПА включают воспаление кровеносных сосудов, связанных с плохо сформированными гранулемами, некрозом и гигантскими клетками. Предполагается, что бактериальная колонизация золотистым стафилококком является пусковым механизмом аутоиммунной реакции у людей с ГПА [8]. Некоторые гены, вовлеченные в иммунную систему, включая гены PTPN22, CTLA4 и антигены лейкоцитов человека, могут влиять на риск развития ГПА [7].
Классические микроскопические особенности ГПА включают воспаление кровеносных сосудов, связанных с плохо сформированными гранулемами, некрозом и гигантскими клетками. Предполагается, что бактериальная колонизация золотистым стафилококком является пусковым механизмом аутоиммунной реакции у людей с ГПА [8]. Некоторые гены, вовлеченные в иммунную систему, включая гены PTPN22, CTLA4 и антигены лейкоцитов человека, могут влиять на риск развития ГПА [7].
В настоящее время широко распространено мнение, что типичными АНЦА при ГПА являются те, которые реагируют с протеиназой‑3 – ферментом, преобладающим в нейтрофильных гранулоцитах [9]. Исследования in vitro показали, что АНЦА могут активировать нейтрофилы, повышать их адгезию к эндотелию и вызывать дегрануляцию, способную повредить эндотелиальные клетки. Теоретически это явление может привести к обширному повреждению стенки сосудов, в частности артериол [10].
Какие исходы характерны для гранулематозного воспаления?
Гранулемы сохраняются на долгое время. Они медленно резорбируются и могут либо бесследно исчезать, либо вызвать фиброз и замещаться рубцовой тканью, хотя следы гранулем могут долгое время оставаться в рубце, например в форме единичных гигантских клеток. Инфекционные некротизирующие гранулемы иногда сливаются, разрушая ткани органа, и образуют полости, заполненные казеозными массами. В паренхиматозных органах (почки, печень) чаще формируются гранулемы, содержащие большое количество эпителиоидных клеток и фибробластов. Такие гранулемы склонны к рубцеванию.
Каковы дополнительные гистологические критерии ГПА?
В классических случаях кроме вышеописанного гранулематозного васкулита наблюдаются экстраваскулярные гранулемы и, что очень характерно, обширные участки некроза, которые, в свою очередь, отграничены палисадом эпителиоидных клеток. Менее распространенным является вариант по типу организующей пневмонии
Что такое солитарное узловое образование в легком?
Солитарное (одиночное) узловое образование в легком представляет собой изолированную тень на рентгенограмме органов грудной клетки (ОГК), локализующуюся в легочной паренхиме и не связанную с ателектазом или лимфаденопатией корня легкого, и, как правило, менее 4 см в диаметре (рис. 6) [12].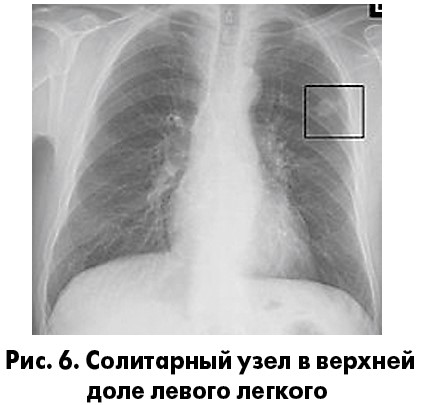
Что мы знаем об эпидемиологии ГПА?
Статистические данные по ГПА противоречивы. Он считается редким заболеванием. Распространенность в США составляет 25-60 на 1 млн населения, а заболеваемость – 3-12 случаев на 1 млн населения. Наиболее часто ГПА отмечается у представителей европеоидной расы, но может возникать в любой этнической группе. Тем не менее в европейских странах частота ежегодной регистрации имеет меньшие показатели. Так, в Испании зарегистрировано 4,9 случая на 1 млн населения в год; в Великобритании и Норвегии – 10,6 и 10,5 случая на 1 млн соответственно [10].
ГПА можно заболеть в любом возрасте, но чаще всего это происходит на пятом десятилетии жизни. Крайне редко данная патология встречается в детском возрасте [13]. У мужчин и женщин встречается с приблизительно одинаковой частотой [14].
Что вызывает ГПА?
Этиология и патогенез заболевания до конца не ясны, но точно известно, что эта болезнь не заразна. Из определения видно, что ГПА – это синдром васкулита (ангиита), но чаще всего воспалительные изменения, включая гранулемы, появляются в паренхиме органов вне стенок сосудов. Более того, экстраваскулярная гранулематозная инфильтрация может преобладать в клинической картине заболевания (рис. 7).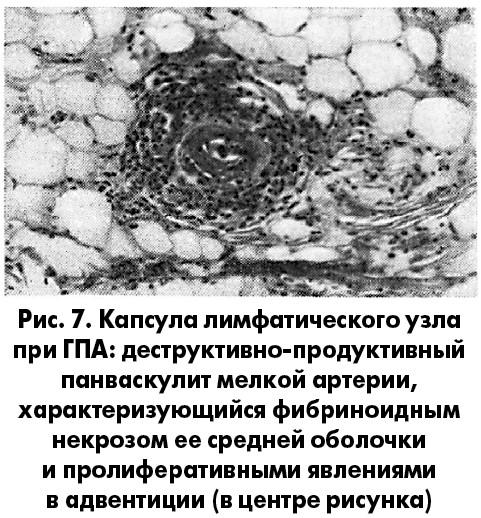
Как протекают СВ, в том числе ГПА, у беременных?
Беременности, осложненные васкулитом, встречаются относительно редко, хотя существуют различия для каждого типа васкулита. У беременных с СВ увеличивается риск рецидивов, осложнений и смерти. Так, у пациенток с активной формой заболевания может развиваться почечная недостаточность, сердечная недостаточность, неконтролируемая астма, артериальная гипертензия (преэклампсия). Беременность у больных с васкулитом следует рассматривать как высокий риск, требующий тщательного планирования и регулярного мониторинга со стороны акушеров, терапевтов или ревматологов. Важно учитывать возраст матери и время, необходимое для достижения полной, а не частичной ремиссии заболевания. Беременность должна одобряться только тогда, когда васкулит находится в стадии стойкой ремиссии [15].
Каковы симптомы ГПА?
Заболевание носит системный характер. Оно поражает ВДП (пазухи и нос) и нижние ДП (НДП; легкие), а также часто почки, уши, горло, кожу и другие органы. Около 90% пациентов имеют симптомы «простуды», «насморка» или синусита, которые не реагируют на обычные терапевтические меры. Также могут отмечаться язвы и корки на слизистой носа, седловидный нос, воспаление уха и глаз, кашель, плеврит, высыпания и/или язвы на коже, лихорадка, слабость, усталость, потеря аппетита, снижение массы тела, артрит, артралгии, ночная потливость и кровь в моче. Не все пациенты испытывают все эти симптомы.
Имеются ли особенности клинического течения ГПА?
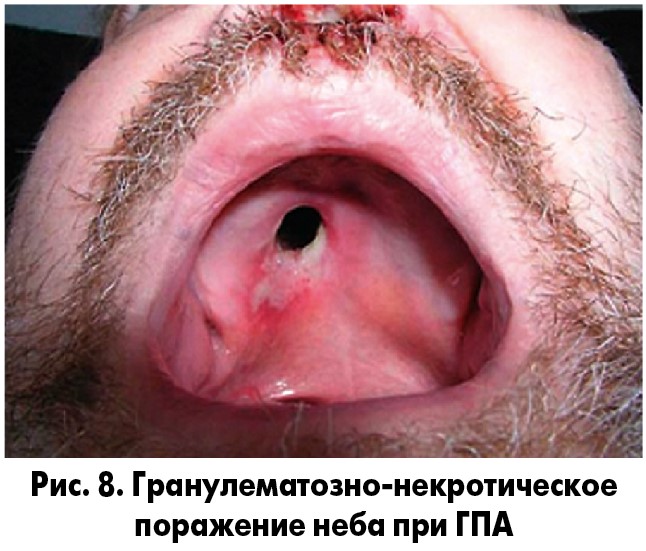 Для ГПА свойственно сочетанное поражение ВДП, легких и почек – триада Вегенера. У подавляющего большинства больных (более 90%) развивается некротизирующее гранулематозное воспаление ВДП (рис. 8): язвенно-некротический ринит, синусит, поражение органа слуха, вовлечение трахеи и гортани с формированием подскладочной гранулемы. Патология ВДП может осложняться перфорацией носовой перегородки с формированием седловидной деформации носа, развитием тяжелого деструктивного пансинусита с распространением гранулематозной ткани в орбиту, потерей слуха, стенозом гортани.
Для ГПА свойственно сочетанное поражение ВДП, легких и почек – триада Вегенера. У подавляющего большинства больных (более 90%) развивается некротизирующее гранулематозное воспаление ВДП (рис. 8): язвенно-некротический ринит, синусит, поражение органа слуха, вовлечение трахеи и гортани с формированием подскладочной гранулемы. Патология ВДП может осложняться перфорацией носовой перегородки с формированием седловидной деформации носа, развитием тяжелого деструктивного пансинусита с распространением гранулематозной ткани в орбиту, потерей слуха, стенозом гортани.
Поражение легких (50-70%) характеризуется некротизирующим гранулематозным воспалением, которое при рентгенографическом исследовании определяется в виде узлов или инфильтратов, склонных к распаду и формированию полостей. В каждом пятом случае поражение легких протекает бессимптомно и со скудной аускультативной картиной даже при тяжелом поражении.
Поражение почек отмечается у 80% пациентов.
Для поражения органа зрения (50%) свойственно формирование псевдотумора орбиты вследствие образования периорбитальной гранулемы, что у каждого пятого больного приводит к слепоте.
Поражение кожи (25-35%) в первую очередь характеризуется геморрагическими или язвенно-геморрагическими высыпаниями преимущественно на коже конечностей.
Для поражения периферической нервной системы свойственно развитие асимметричного сенсорно-моторного множественного мононеврита (20-30%), значительно реже наблюдается дистальная симметричная полинейропатия. У каждого четвертого больного ГПА с поражением органа слуха развивается вторичный (одонтогенный) неврит V, VII пары черепно-мозговых нервов.
Частота поражения сердца при ГПА не превышает 20%. Как и у всех больных АНЦА-СВ, при ГПА возрастает риск сердечно-сосудистых заболеваний (ишемическая болезнь сердца, инсульт, периферическая артериальная окклюзия), при этом отмечено повышение риска развития инфаркта миокарда, но не стенокардии.
Поражение пищеварительного тракта встречается редко (5%).
Среди больных ГПА риск развития обострения выше (65%), чем при МПА или ЭГПА (35%), при этом рецидивы сохраняются и на высоких кумулятивных дозах циклофосфамида.
Что входит в триаду Вегенера?
Триада Вегенера отражает типичную картину ГПА и включает в себя: поражение околоносовых пазух, легких и почек.
Какие стадии течения выделяют при ГПА?
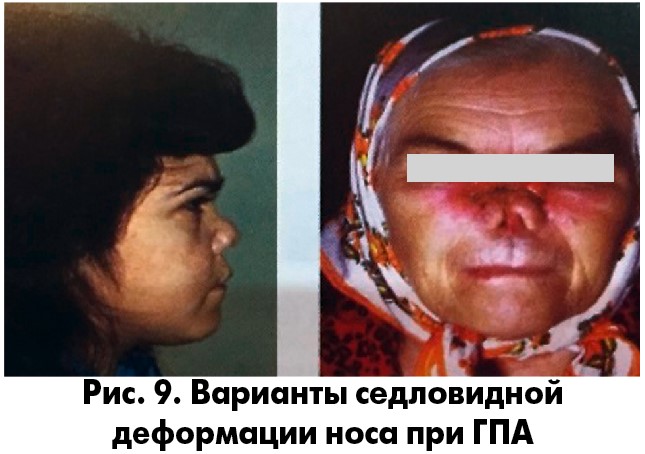 Стадия I (начальная) – поражение ограничивается ВДП: риногенный гранулематоз (гнойно-некротический, язвенно-некротический риносинусит, назофарингит, ларингит, деструкция костной и хрящевой перегородки носа, отит; рис. 9) [21, 22];
Стадия I (начальная) – поражение ограничивается ВДП: риногенный гранулематоз (гнойно-некротический, язвенно-некротический риносинусит, назофарингит, ларингит, деструкция костной и хрящевой перегородки носа, отит; рис. 9) [21, 22];- стадия II (легочная) – распространение процесса на легочную ткань;
- стадия III (генерализованная) – поражение дыхательных путей, легких, почек, сердечно-сосудистой системы, пищеварительного тракта; в стадии генерализации – кашель, одышка, кровохарканье; гематурия, протеинурия, повышена утомляемость; боль в суставах, неврологические нарушения, поражение кожи. У 90% больных стадии III выявляются ц-АНЦА (протеиназа‑3). Тем не менее этот показатель не постоянный;
- стадия IV – терминальная (почечная и дыхательная недостаточность, приводящие к смерти).
Что такое обезглавленный и ограниченный ГПА?
Понятие «обезглавленный ГПА» применяется для форм заболевания, при которых не вовлекаются ВДП, а «ограниченный» – когда в процесс не вовлекаются почки. Правда, со временем, при прогрессировании заболевания, ВДП и почки могут вовлекаться в патологический процесс.
Какие фазы клинического течения ГПА существуют?
Активная фаза: BVAS (Birmingham Vasculitis Activity Score) ≤63 балла. Клинические и лабораторные признаки дебюта заболевания.
Частичная ремиссия. BVAS 50% от исходного. Уменьшение индекса клинической активности на 50% от исходного в результате проводимого лечения.
Полная ремиссия. BVAS 0-1 балл. Отсутствие признаков клинической активности и необходимости терапии при нормальном уровне С-реактивного белка (СРБ).
Умеренное обострение. BVAS <5 баллов.
Тяжелое обострение. BVAS >6 баллов. Вовлечение жизненно важных органов или систем (легких, почек, сердечно-сосудистой и центральной нервной систем), требующее активного патогенетического лечения [8].
Как диагностируется ГПА?
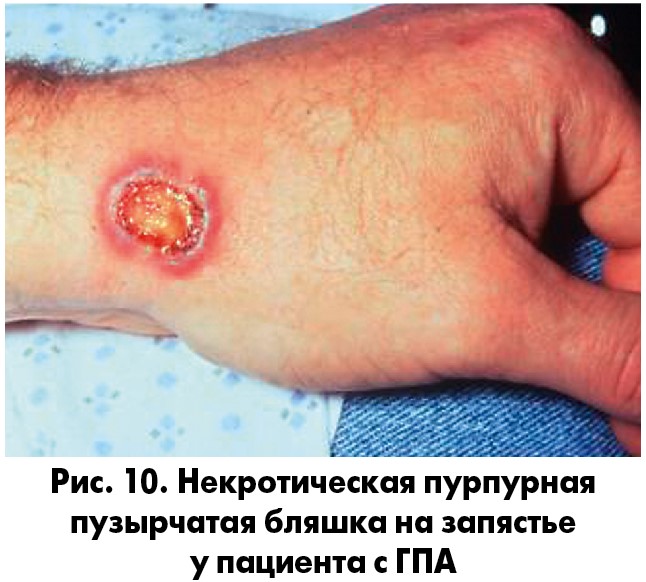 Диагноз устанавливается на основе типичной клиники и результатов лабораторных и визуализационных исследований: анализ крови на АНЦА, биохимический анализ крови, общий анализ крови (ОАК) и мочи, оценка функции почек, компьютерная томография (КТ) и рентгенограмма ОГК, а также биопсия тканей (рис. 10), если потребуется. Безусловно, основное значение имеет определение в сыворотке крови АНЦА методом непрямой иммунофлуоресценции (с использованием нейтрофилов здоровых доноров, фиксированных этанолом) или с помощью иммуноферментного анализа с определением специфичности к протеиназе‑3 и миелопероксидазе (МПО). Характерные изменения в ОАК: увеличение скорости оседания эритроцитов (СОЭ), концентрации СРБ, нормохромная нормоцитарная анемия, умеренный тромбоцитоз.
Диагноз устанавливается на основе типичной клиники и результатов лабораторных и визуализационных исследований: анализ крови на АНЦА, биохимический анализ крови, общий анализ крови (ОАК) и мочи, оценка функции почек, компьютерная томография (КТ) и рентгенограмма ОГК, а также биопсия тканей (рис. 10), если потребуется. Безусловно, основное значение имеет определение в сыворотке крови АНЦА методом непрямой иммунофлуоресценции (с использованием нейтрофилов здоровых доноров, фиксированных этанолом) или с помощью иммуноферментного анализа с определением специфичности к протеиназе‑3 и миелопероксидазе (МПО). Характерные изменения в ОАК: увеличение скорости оседания эритроцитов (СОЭ), концентрации СРБ, нормохромная нормоцитарная анемия, умеренный тромбоцитоз.
Легкие и ВДП поражаются в 90% случаев, почки – 80%, суставы – примерно в 60%, кожа – примерно в 45%, нервная система – 20% [20].
Какие диагностические критерии характерны для ГПА?
Для ГПА разработаны классификационные критерии, принятые Американской коллегией ревматологов в 1990 г. Всего предложено 4 критерия:
- воспаление носа или полости рта; развитие болезненных или безболезненных язв полости рта, гнойные или геморрагические выделения из носа;
- патологические изменения в легких, выявленные при рентгенологическом обследовании. Наличие плотных инфильтратов или полостей (рис. 11);
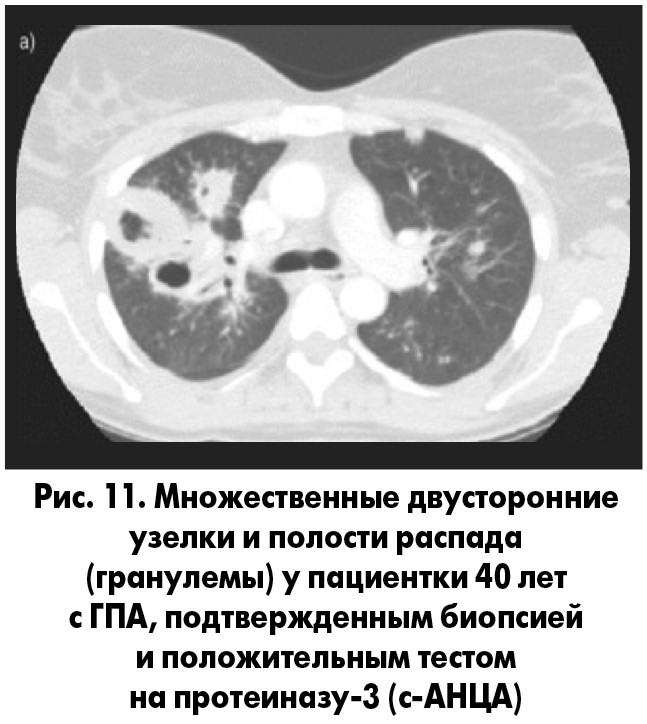
- изменение мочевого осадка: макрогематурия (>5 эритроцитов в поле зрения) или скопление эритроцитов;
- гранулематозное воспаление при биопсии органов и тканей. Гранулематозное воспаление в стенке артерий или артериол и образование гранулем в периваскулярных/экстраваскулярных областях [21].
Дополнительным диагностическим критерием можно считать повышенный уровень протеиназы‑3 (5) [1].
Клинически возможны симптомы ринита, кровохарканье, плеврит или снижение слуха в сочетании с поражением почек, что дает все основания предполагать ГПА. Во многих случаях вовлечение почек выявляют у пациентов при обследовании по поводу заболеваний ДП, ринита или заболевания уха. Поражение почек при ГПА обычно проявляется быстропрогрессирующей почечной недостаточностью в сочетании с гематурией и протеинурией. В сыворотке крови обычно обнаруживают с-АНЦА (протеиназу‑3), и диагноз также может быть подтвержден биопсией почек или слизистой оболочки носа [16].
Какие критерии ГПА выявляются при рентгенографии ОГК?
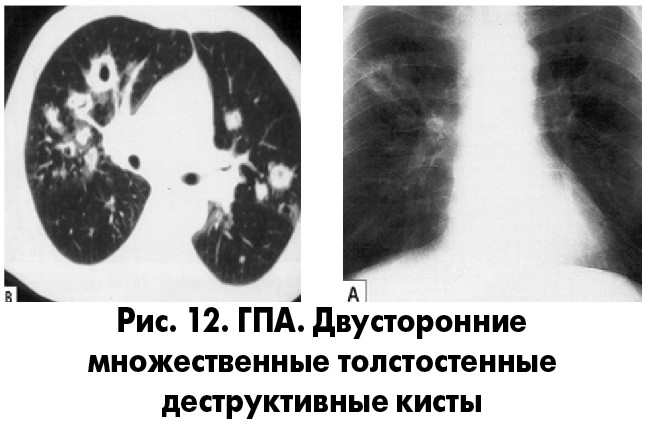 Визуализируются двусторонние очаги от 1 до ≥10, с четкими границами, размером от 2 до ≥4 см, с признаками распада (толстостенные кисты) или без них; а также затемнения, обусловленные консолидацией (рис. 12). Возможен подсвязочный стеноз гортани [17].
Визуализируются двусторонние очаги от 1 до ≥10, с четкими границами, размером от 2 до ≥4 см, с признаками распада (толстостенные кисты) или без них; а также затемнения, обусловленные консолидацией (рис. 12). Возможен подсвязочный стеноз гортани [17].
Какие КТ-признаки характерны для ГПА?
Помимо изменений, выявляемых при рентгенографии, отмечается также венчик вокруг очагов инфильтрации, связанный с перифокальным кровоизлиянием (рис. 13), изменения трахеобронхиального дерева в виде утолщения стенки и стеноза (в 15-25% случаев) и выпот в плевральную полость и полость перикарда – у 20% больных.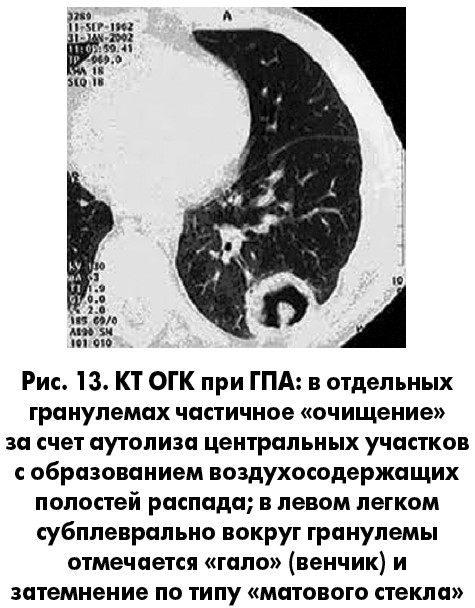
К признакам активности воспалительного процесса относятся расплавление гранулем и их некроз, размер гранулем >3,2 см (очаги размером <1,5 см в диаметре представляют собой резидуальные инфильтраты после лечения); также возможны участки консолидации и затемнения в виде «матового стекла».
Что такое АНЦА?
АНЦА относятся к группе аутоантител, вырабатываемых к различным компонентам нейтрофилов. AНЦA обычно подразделяются на две группы в зависимости от варианта окрашивания, наблюдаемого в фиксированных этанолом нейтрофилах: п-АНЦА диагностируются при окрашивании перинуклеарной зоны, ц-АНЦА– при окрашивании цитоплазмы нейтрофилов. ц-АНЦА обычно направлены против протеиназы‑3, в то время как мишени п-АНЦА варьируют у различных пациентов и включают МПО (маркер микрополиангиита), эластазу, лактоферрин и другие еще не изученные компоненты лейкоцитов (рис. 14) [18, 19].
Клинические показания для определения АНЦА
 К ним относят гломерулонефрит, особенно быстро прогрессирующий (1), кровохарканье / легочное кровотечение, особенно в сочетании с гломерулонефритом (2), кожный васкулит, сопровождающийся системными проявлениями (3), множественные очаги поражения легких при рентгенологическом исследовании (4), хроническое деструктивное поражение ВДП (5), затяжное течение синусита или отита (6), подскладочный стеноз гортани/трахеи (7), множественный мононеврит или другая периферическая нейропатия (8) и псевдотумор орбиты (9) [20].
К ним относят гломерулонефрит, особенно быстро прогрессирующий (1), кровохарканье / легочное кровотечение, особенно в сочетании с гломерулонефритом (2), кожный васкулит, сопровождающийся системными проявлениями (3), множественные очаги поражения легких при рентгенологическом исследовании (4), хроническое деструктивное поражение ВДП (5), затяжное течение синусита или отита (6), подскладочный стеноз гортани/трахеи (7), множественный мононеврит или другая периферическая нейропатия (8) и псевдотумор орбиты (9) [20].
На какие три этапа подразделяют лечение ГПА?
- Индукция ремиссии.
- Поддержание ремиссии (короткий курс агрессивной терапии).
- Лечение рецидивов.
Каков главный принцип терапии ГПА?
Стандартная индукционная схема лечения назначается в дебюте АНЦА-ассоциированных СВ или при развитии рецидива на фоне снижения или отмены поддерживающего лечения. Пациентам назначают иммуносупрессанты и системные глюкокортикостероиды (ГКС). Начинается лечение с комбинации метилпреднизолона и циклофосфамида (или их аналогов). За исключением особо острых случаев, препараты применяются перорально один раз в день. Начальная доза циклофосфамида составляет 2 мг на 1 кг массы тела, метилпреднизолона – 1 мг на 1 кг.
После 4 нед терапии дозу метилпреднизолона медленно (в течение 1-3 мес) снижают до 60 мг через день. В дальнейшем доза может медленно снижаться. Прием циклофосфамида следует продолжать в течение, по крайней мере, 1 года после достижения клинической ремиссии. В этот период доза циклофосфамида должна снижаться на 25 мг каждые 2-3 месяца.
Итак, необходима долгосрочная иммуносупрессия циклофосфамидом или азатиоприном, так как клинический рецидив обычно возникает при прекращении лечения цитотоксическими средствами. Многим пациентам также назначают антибиотики, чтобы предотвратить вторичные инфекции легких. Возможно уменьшение дозы или даже исключение препаратов, если больной остается в ремиссии.
Запоздалое назначение циклофосфамида способствует более тяжелому течению васкулита с высокой клинической активностью, последующему рецидивированию заболевания (уровень доказательности А). Циклофосфамид (циклофосфан) вводится внутривенно в режиме пульс-терапии 15 мг/кг через 2 нед (не более 1 года) от 1 до 3 раз, далее – каждые 3 недели.
Метилпреднизолон внутривенно по 0,5-1 г/сутки 3 дня подряд с последующим назначением преднизолона внутрь по 1 мг/кг в сутки (не более 80 мг) однократно утром после еды до достижения эффекта, как правило, не менее месяца. После достижения эффекта необходимо постепенно снижать дозу преднизолона на 1,25 мг на 25% в месяц до достижения дозы преднизолона 20 мг/сут, затем на 10% каждые 2 нед до 10 мг/сутки. В дальнейшем возможно снижение дозы преднизолона на 1,25 мг каждые 4 недели.
При повышении креатинина или у пациентов пожилого возраста дозу циклофосфамида следует снижать. Альтернативой циклофосфамиду в качестве препарата первой линии для индукционной терапии АНЦА-ассоциированных васкулитов одобрен ритуксимаб – моноклональные антитела к поверхностным рецепторам
Некоторые авторы считают, что эффективной альтернативой циклофосфамиду может служить метотрексат, но такая информация ограничена. По другим данным, применение триметоприма-сульфаметоксазола может быть успешным, особенно при ограниченных формах ГПА, но пока нет достаточной доказательной базы.
Какими могут быть осложнения васкулита при отсутствии лечения
Почечно-печеночная недостаточность; легочные кровотечения; инфекционные обострения (пневмония, инфекции придаточных пазух носа, инфицирование полости распада в легких, абсцессы брюшной полости); полинейропатия; инвагинация кишечника.
Каков прогноз ГПА?
Выживаемость больных и сохранность функции почек при ГПА значительно повышается при лечении с помощью пульс-терапии метилпреднизолоном и циклофосфамидом. Ранняя диагностика и правильная тактика лечения могут быть эффективны, и болезнь обычно переходит в стадию ремиссии. Однако возможны рецидивы, которые могут быть излечимы, если выявлены в самом начале.
Какие профилактические мероприятия направлены на снижение риска коморбидных заболеваний и лечение осложнений при длительном приеме циклофосфамида и ГКС?
- Возможен геморрагический цистит и рак мочевого пузыря при приеме циклофосфамида. В этой связи рекомендуется увеличение потребления жидкости (до 3 л в сутки) перед применением циклофосфамида и в течение 72 последующих часов; превентивное введение 2-меркаптоэтансульфоната натрия.
- Показано тщательное обследование больных с персистирующей гематурией, ранее получавших терапию циклофосфамидом в связи с высокой частотой развития опухолей мочевого пузыря (уровень доказательности С).
- Возможно развитие пневмоцистной пневмонии на фоне приема циклофосфамида. В профилактических целях рекомендован триметоприм/сульфаметоксазол 400/80 мг в сутки или 800/160 мг через день (уровень доказательности С).
- При токсическом эффекте метотрексата рекомендована фолиевая кислота (уровень доказательности С).
- При развитии гастрита и язвы желудка на фоне приема ГКС рекомендованы блокаторы H2-рецепторов гистамина или ингибиторы протонного насоса (уровень доказательности С).
- При развитии остеопороза на фоне длительного приема системных ГКС рекомендуются препараты кальция и витамина D, а также бисфосфонаты (уровень доказательности С).
Существует ли первичная профилактика ГПА?
Первичной профилактики ГПА не существует. Вторичная профилактика заключается в проведении длительной (не менее года) адекватной терапии цитостатиками после достижения клинико-лабораторной ремиссии в стационаре в сочетании с системными ГКС в низких дозах.
С какими заболеваниями необходимо дифференцировать ГПА?
Следует исключить заболевания, также протекающие с легочно-почечным синдромом: микроскопическим полиангиитом, синдромом Чарджа–Стросс, узелковым периартериитом, синдромом Гудпасчера, геморрагическим васкулитом, СКВ; редко – стрептококковой пневмонией с гломерулонефритом. Также проводят дифференциальную диагностику с другими заболеваниями: лимфоидным гранулематозом, ангиоцентрической злокачественной лимфомой, злокачественными опухолями, срединной гранулемой носа, саркоидозом, туберкулезом, бериллиозом, системными микозами, СПИДом, сифилисом и лепрой. При преимущественном поражении почек дифференциальную диагностику проводят с идиопатическим быстропрогрессирующим гломерулонефритом [21, 23].
Рентгенологическую картину можно ошибочно интерпретировать как пневмонический инфильтрат, опухоль или метастазы (рис. 15) [16]. Изменения трахеи и бронхов (подсвязочный стеноз) часто не диагностируют.
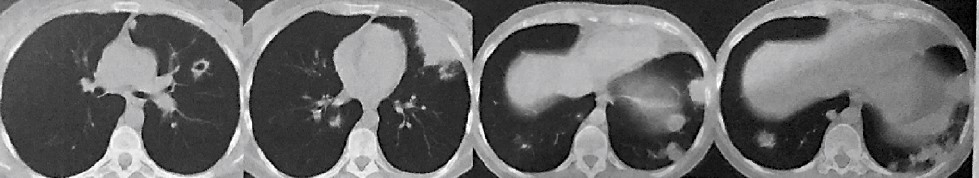 Рис. 15. КТ ОГК: в язычковых сегментах участок инфильтрации, а в нижних долях обоих легких – очаги и фокусы инфильтрации, часть из них с распадом
Рис. 15. КТ ОГК: в язычковых сегментах участок инфильтрации, а в нижних долях обоих легких – очаги и фокусы инфильтрации, часть из них с распадом
Литература
- Ходош Э. М., Крутько В. С., Ефремова О. А. Гранулематоз с полиангиитом (Вегенера) и системные васкулиты. Научные ведомости Государственного университета. Серия: Медицина, Фармация, 2017. С. 1-15.
- Форбс Ч. Д., Джексон У. Ф. Клиническая медицина: цветной атлас и учебник; пер. с англ.; под ред. В. А. Кокорина, Е. Т. Разумовой. М.: Логосфера, 2009. 544 с.: ил.: 21,0 см – Перевод изд. Color Atlas and Text of Clinical Medicine,
3-edition. Charles D. Forbes, William F. Jackson. ISBN 978-5-98657-0. - Парсонз П. Э., Хеффнер Джон Э. Секреты пульмонологии; пер. с англ. М.: МЕДпресс-информ, 2004. 648 с.: ил.
- 2012 revised International Chapel Hill Consensus Conference Nomenclature of Vasculitides / J. C. Jennette [et al.] Arthritis & Rheum. 2013. Vol. 65, № 1. P. 1-11.
- Дамианов И. Секреты патологии: [Пер. с англ.] М.: ООО «Медицинское информационное агенство», 2006. 816 с.
- Крутько В. С., Потейко П. И., Ходош Э. М. Гранулематоз Вегенера (распространенность, причина, диагностика, собственные наблюдения). Новости медицины и фармации (530) 2015 (тематический номер). С. 63-72.
- М. А. Гриппи Патофизиология легких. Изд. 2-е, исправ. М.: Издательство БИНОМ, 2018. 304 с. ил.
- Смульская О. А. Системные васкулиты с поражением органов дыхания. Интерстициальные и орфанные заболевания легких. Под ред. М. М. Ильковича. М.: ГЭОТАР-Медиа, 2016. 560 с.: ил. (Серия « Библиотека врача-специалиста»).
- Malyak M. Гранулематоз Вегенера и прочие заболевания, при которых выявляются антинейтрофильные цитоплазматические антитела. Секреты ревматологии. Под ред. Стерлинга Дж. Веста. М.: Бином; СПб.: Невский диалект, 2001. С. 269-279.
- Очерки клинической пульмонологии. Под ред. В. К. Гаврисюка. Киев, 2016. 336 с.
- Katzenstein, A-L. Surgical Pathology of non-neoplastic lung disease, Saunders, 2006.
- Ходош Э. М. Солитарные опухоли лёгких: возможности этиологической диагностики. Consilium Medicum, 2013. № 3. С. 41–46.
- Epidemiology of vasculitis in Europe /R.A. Watts [et al.] Ann.Rheum.Dis. 2001. Vol. 60, № 12. Р. 1156-1157.
- Респираторная медицина в 3-х т., под ред. А. Г. Чучалина – 2-е изд. перераб. и доп. М.: Литтера, 2017. Т. 2. 544 с.: ил.
- Вознесенская Т. Ю., Литвиненко А. П., Блашкив Т. В. Системные первичные васкулиты и беременность. e-mail: voz@biph.kiev.ua (электронный ресурс) С. 80-83.
- Секреты ревматологии. Под ред. Ст. Дж. Уеста; пер. с англ.; под ред. О. М. Лесняк, 2018. 760 с.
- Лучевая диагностика. Грудная клетка / Михель Галански, Забине Деттмер, Марк Кеберле, Ян Патрик Оферк, Кристина Ринге; пер. с англ. М.: МЕДпресс-информ, 2013. 384 с.: ил.
- Яковенко О. К., Яковенко Т. Л. ANCA-асоційовані системні васкуліти в практиці пульмонолога. Клінічна Імунологія. Алергологія. Інфектологія. 2016. № 8 (97).
- Гранулематоз Вегенера (гранулематоз с полиангиитом) / А. Н. Беловол, И. И. Князькова, А. В. Шаповалова. Практич. Ангиол. 2012. № 1/2(51). С. 16-21.
- Granulomatosis with polyangiitis (Wegener’s): an alternative name for Wegener’s granulomatosis / R.Falk [et al.] Artritis and Rheum. 2011. Vol. 63. P. 863-864.
- Крутько В. С., Потейко П. И., Ходош Э. М. Пульмонология: наружные симптомы /В.С. Крутько, П. И. Потейко, Э. М. Ходош. – Харьков: НТМТ, 2011. – 186 с.
- Малая медицинская энциклопедия: В 6-ти т. АМН СССР /гл. ред. В. И. Покровский. – М.: Советская энциклопедия, 1991. – Т. 1А. – 560 с.
- Затурофф М. Симптомы внутренних болезней. Цветной атлас / Под ред. М. А. Осипова. Пер. с англ. М. В. Пащенкова и Е. В. Сорокина. – М.: Mosby-Wolfe – Практика (совместное издание), 1997. – 439 с.
Клінічна імунологія. Алергологія. Інфектологія, №8, 2019 р.


