3 березня, 2020
Застосування прегабаліну в дозі 50 мг для профілактики післяопераційного нейропатичного болю після торакоскопічного втручання та торакотомії
Тримісячне проспективне рандомізоване контрольоване дослідження
Після втручань на торакальній порожнині в пацієнтів часто виникає нейропатичний біль, що називають постторакотомічним. Він буває достатньо інтенсивним, супроводжується загальними симптомами, зокрема печінням, «стрілянням» у рані, ниючо-тиснучими відчуттями [1], і зазвичай є хронічним. Відомо, що причина хронічного больового синдрому – ушкодження міжреберних нервів та зумовлені ним подальші порушення. Хронічний біль нерідко призводить до безсоння та втрати апетиту, обмежує дієздатність пацієнтів, унеможливлюючи їхню повсякденну діяльність [2]. Повне відео-асистоване торакоскопічне втручання (video-assisted thoracoscopic surgery, VATS) – це малоінвазивна операція, яка дозволяє зменшити ймовірність розвитку нейропатичного болю порівняно з торакотомією. Існують також різні методики контролю хронічного больового синдрому, що виник після втручання на органах грудної порожнини.
У своєму попередньому дослідженні автори уточнили фактори ризику щодо виникнення нейропатичного болю після торакального втручання [3]. За результатами цього дослідження, через 1 рік після операції у 25,9% пацієнтів виник післяопераційний нейропатичний біль (у 18,8% цих осіб він мав хронічний характер). Медіанний період часу від операції до появи больового синдрому становив 7 днів, а медіанна тривалість болю – 50 днів. Усі пацієнти з болем відчували його в передній частині грудної клітки вздовж хірургічного рубця, і вони значно довше перебували у стаціонарі, ніж інші прооперовані особи. Виникненню невралгії після торакального втручання сприяли такі чинники: передопераційне застосування снодійних препаратів, торакотомія та тривалість хірургічного втручання 2,5 год або більше.
Оптимальним результатом після втручання на грудній порожнині є відсутність у пацієнта болю, навіть за наявності у нього провокуючих факторів. Виділяють різні методи профілактики нейропатичного болю (м’язовозберігаючу торакотомію, епідуральну анестезію, блокаду міжреберних нервів, паравертебральну блокаду, кріоаналгезію міжреберних нервів), проте вони не завжди дають ефект. Однак у дослідженнях за участю ортопедичних пацієнтів виявлено, що дієвим способом запобігання хронічній невралгії є застосування прегабаліну [4]. Прегабалін – знеболювальний препарат, який зв’язується з кальцієвими каналами у пресинаптичному закінченні й застосовується для лікування периферичного нейропатичного болю.
Метою цього проспективного дослідження було встановлення ефективності прегабаліну як засобу профілактики нейропатичного болю після торакальних втручань. Крім того, вчені дослідили вплив даного препарату на сон і дихальну функцію.
Методи дослідження
Дизайн та учасники дослідження
Це 3-місячне одноцентрове проспективне рандомізоване контрольоване дослідження. До випробування було залучено пацієнтів віком 20-89 років, які з січня 2012 р. по березень 2013 р. перебували у Тоямській університетській лікарні (м. Тояма, Японія), де їм було виконано резекцію легень.
Критерії виключення були такими: пневмонектомія в анамнезі; вік пацієнта ≤19 років; вік пацієнта ≥90 років; розрахункова швидкість клубочкової фільтрації (рШКФ) <30 мл/хв [5]; нейропатичний біль під час лікування або в анамнезі; тяжкі супутні хвороби, зокрема неконтрольоване захворювання серцево-судинної системи, легень, нирок, шлунково-кишкового тракту або печінки; вагітність, або лактація, або ймовірність вагітності; серединна стернотомія; психічні розлади, які унеможливлювали участь пацієнта; будь-яке порушення реєстрації учасника.
Пацієнти були рандомізовані до терапевтичної (прегабалін, початкова доза – 50 мг/добу) або контрольної групи (нестероїдні протизапальні препарати (НПЗП)) за допомогою випадкових чисел, згенерованих комп’ютером.
Методи знеболення
Усі пацієнти отримували епідуральну аналгезію та пероральні знеболювальні препарати. Учасники обох груп приймали локсопрофен у дозі 180 мг/добу від 1-го післяопераційного дня. Особам із рШКФ <50 мл/хв було призначено ацетамінофен у дозі 1200 мг/добу. У групі прегабаліну, крім зазначених медикаментів, пацієнти застосовували 25 мг прегабаліну двічі на добу, починаючи з 2-го післяопераційного дня і впродовж 3 міс. В обох групах терапію проводили до повного усунення болю.
Перед індукцією анестезії пацієнтам зазвичай виконували торакальну епідуральну катетеризацію у міжхребцевих просторах на рівні Т 4-5, Т 5-6 або Т 6-7, використовуючи методику «втрати опору». Правильність встановлення катетера підтверджували, вводячи у нього 4 мл 1% розчину лідокаїну. Епідуральну інфузію розпочинали безпосередньо перед хірургічним втручанням, в операційній. Пацієнтам проводили комбіновану аналгезію, вводячи їм ропівакаїн у концентрації 2,0 мг/мл та фентаніл (2,5 мкг/мл) шляхом безперервної інфузії. Швидкість інфузії підтримували на рівні 2-4 мл/год. Епідуральну аналгезію припиняли наступного дня після операції, коли було видалено торакальну трубку.
Критерії включення пацієнтів із нейропатичним болем
Під нейропатичним болем розуміють «біль, викликаний ураженням або захворюванням соматосенсорної системи» [6]. Дослідники використали валідовані інструменти для виявлення нейропатичного болю, зокрема опитувальник Лідса для діагностики нейропатичних симптомів та ознак й аналогічну анкету, яку пацієнти заповнювали самостійно. Її розробили, щоб забезпечити узгодженість результатів опитування та зменшити кількість відсутніх даних між двома етапами оцінювання (у гострому стані та в період спостереження) [7, 8]. Хронічним вважали біль, що тривав понад 3 міс після операції.
Методика хірургічного втручання
Загальну анестезію проводили шляхом однолегеневої вентиляції із встановленням двопросвітної ендотрахеальної трубки. Пацієнтам надавали положення на боці. Найпоширенішим видом хірургічного втручання, що використовували в цьому дослідженні, було повне VATS. Особам, які потребували часткової резекції легень, зокрема булектомії, лікарі виконали 3-портальне VATS, застосовуючи два порти довжиною 5 мм та один порт довжиною 10 мм. Для лобектомії та сегментектомії дослідники використали додатковий порт 5 мм і застосували підгрудинний доступ, що полегшує видалення резектованої легеневої частки або сегмента [9]. Пацієнтам із місцево-прогресуючою карциномою або запланованою комплексною сегментектомією здебільшого виконували VATS із міні-торакотомією або відкритою торакотомією. Наприкінці операції пацієнтам було встановлено торакальну трубку розміром 24-Fr.
Показники болю та оцінювання його інтенсивності
Ступінь болю визначали у спокої та під час кашлю тричі на добу: на 1-й, 2-й, 3-й, 4-й, 5-й, 6-й і 7-й післяопераційні дні. Невралгію оцінював клініцист, що не знав, який анальгетик призначено даному пацієнту, за допомогою спеціальної візуально-аналогової шкали (ВАШ) [10]. Оцінка «0» означала відсутність болю; а «10» – найсильніший можливий біль. Учасників опитували про інтенсивність болю під час повсякденної діяльності, про його локалізацію та інші характеристики. Якщо больовий синдром був присутній під час опитування, пацієнтів просили описати його. Для виявлення нейропатичного болю використовували опитувальник Лідса та аналогічну анкету, яку учасники заповнювали самостійно. Її розробили, щоб забезпечити узгодженість результатів опитування та зменшити кількість відсутніх даних між двома етапами оцінювання (гострий стан і період спостереження) [7, 8].
Метою лікування було досягнення у пацієнта показника ≤2 балів за ВАШ. Особам, у яких виникав гострий біль, у першу чергу призначали епідуральну анестезію. Якщо больовий синдром не зникав, застосовували супозиторії диклофенаку. Крім того, автори дослідили кількість гостробольових епізодів і частоту прийому анальгетиків від гострого болю. Пацієнти із групи прегабаліну, які скаржилися на інтенсивний або хронічний біль, отримували вищу дозу цього препарату. Учасники контрольної групи не приймали прегабалін під час дослідження.
Після виписки пацієнти підлягали амбулаторному спостереженню. Їх обстежували через 2 тиж, 1, 2 та 3 міс після операції за наведеною вище методикою. Під час контрольних амбулаторних відвідувань учасників опитували про тривалість болю та застосування ними знеболювальних препаратів. У межах кожного такого огляду лікарі оцінювали вираженість нейропатичного болю, проводили діагностику за Афінською шкалою безсоння (Athens Insomnia Scale, AIS) [13], визначали дихальну функцію пацієнта методом спірометрії, реєстрували тривалість стаціонарного лікування та побічні ефекти, що виникли у пацієнта. Первинною кінцевою точкою дослідження була частота нейропатичного болю після торакального втручання.
Результати
Пацієнти (n=92), які надали свою згоду на участь у дослідженні, були рандомізовані до групи прегабаліну та контрольної групи. У жодного з учасників не зареєстровано побічних реакцій, і нікого не було виключено з дослідження.
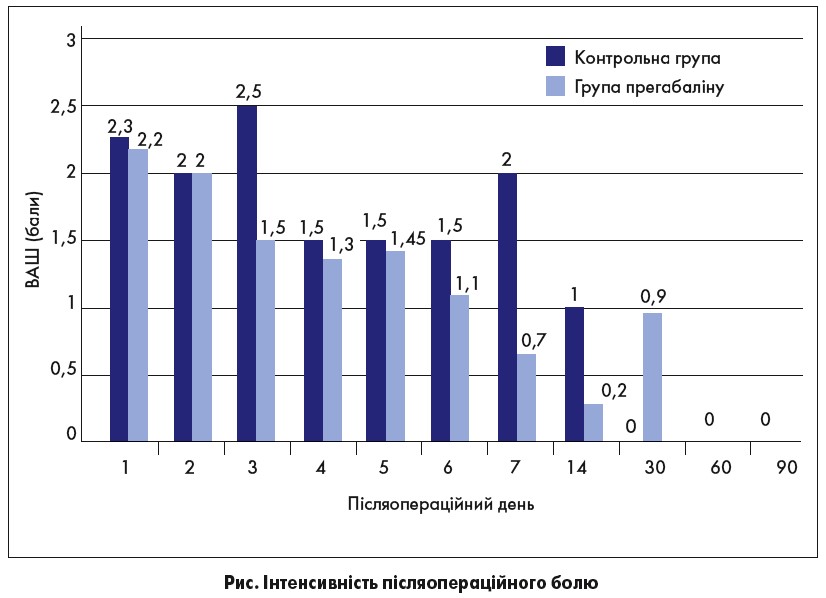
Демографічні показники в різних групах пацієнтів були зіставними. Кількість осіб, у яких виник післяопераційний нейропатичний біль, була значно нижчою у групі прегабаліну, ніж у контрольній (19,6% проти 41,3%; р=0,0404). Двоє пацієнтів, які отримували прегабалін, потребували підвищеної дози цього препарату. Тривалість нейропатичного болю серед пацієнтів, яким було призначено прегабалін, виявилася суттєво меншою, ніж в осіб із контрольної групи (30 проти 90 днів; p=0,024). Однак термін виникнення післяопераційного нейропатичного болю був однаковим в обох групах (6-й день; р=0,55). На 3-й післяопераційний день учасники, які застосовували прегабалін, мали значно нижчі показники болю (рисунок)..
Для контрольної та терапевтичної груп не виявлено статистично значущої різниці за такими показниками: оперативний доступ, внутрішньоопераційна втрата крові, тривалість операції, наявність ускладнень, частота гостробольових епізодів або застосування знеболювальних препаратів особами із гострим післяопераційним болем починаючи з 2-го післяопераційного дня. За даними аналізу балів, отриманих за AIS, не виявлено впливу лікування на сон.
Обговорення
До цього дослідження залучали виключно пацієнтів, яким було виконано резекцію легень. Учасники отримували 25 мг прегабаліну перорально двічі на добу починаючи з 2-го післяопераційного дня і впродовж 3 міс після операції. За результатами цього проспективного рандомізованого дослідження встановлено, що застосування прегабаліну в дозі 50 мг/добу ефективно запобігало виникненню нейропатичного болю після торакального втручання.
Для профілактики хронічної післяопераційної невралгії в осіб, які перенесли торакальне втручання, застосовують різні хірургічні методики, аналгезію та відповідні медичні препарати [2, 14]. Утім запобігти появі нейропатичного болю доволі важко. Прегабалін – аналог гамма-аміномасляної кислоти з протисудомною дією, який часто застосовують для попередження нейропатичного больового синдрому [15]. Доведено, що призначення прегабаліну перед операцією є дієвим способом профілактики болю [Zhang et al., 2011; Mishriky et al., 2015]. Також встановлено виражену знеболювальну дію цього препарату в осіб після торакального втручання [Matsutani et Kawamura, 2014; Matsutani et al., 2015].
Це дослідження відрізняється від попередніх тим, що в ньому доведено значний профілактичний ефект мінімальної дози прегабаліну (50 мг/добу) в умовах торакального втручання. Крім того, як і передбачали вчені, у жодного з пацієнтів, які отримували прегабалін, не зареєстровано побічних реакцій. Відомо, що в японців літнього віку, особливо в жінок, які приймають прегабалін у початковій дозі 150 мг/добу, часто виникають побічні явища, зокрема запаморочення, сонливість і нудота. Тому раннє післяопераційне призначення стандартної дози прегабаліну для профілактики болю було ризикованим. З огляду на це дослідники застосовували препарат у початковій дозі 50 мг/добу. На результати лікування також могла вплинути конституція учасників, оскільки пацієнти з вищим зростом та вагою часто потребують більшої початкової дози препарату.
Автори припустили, що раннє постопераційне призначення прегабаліну не лише усуне післяопераційний нейропатичний біль, а й покращить сон та дихальну функцію пацієнтів (порівняно з показниками контрольної групи). Однак у групах суттєво відрізнялася лише частота нейропатичного болю. Такі результати, ймовірно, зумовлені мінімальним дозуванням прегабаліну. Якби вчені застосовували даний препарат у більших дозах, можливо, вони б відзначили поліпшення сну в пацієнтів (відповідно до AIS) та показників їх спірометрії.
За результатами цього дослідження виявлено статистично значущу різницю між форсованою життєвою ємністю легень і об’ємом форсованого видиху за 1-шу секунду (ОФВ1) в осіб, яким було проведено лобектомію і клиноподібну резекцію відповідно. Більш того, встановлено відмінності між ОФВ1 у пацієнтів, яким виконали торакотомію та VATS. Однак у групі прегабаліну і контрольній групі зазначені показники дихання були зіставними. На 30-й післяопераційний день в обох групах отримано нижчу оцінку сну за AIS. Це можна пояснити тим, що післяопераційні залишкові симптоми сприяли виникненню у виписаних пацієнтів тривожного й депресивного станів [20].
У більшості пацієнтів, які підлягали торакальному втручанню, перед операцією не було больового синдрому. На думку дослідників, можливо забезпечити його відсутність і після втручання. Для профілактики післяопераційного болю потрібно застосовувати різноманітні методики, зокрема малоінвазивні хірургічні втручання (уніпортальне VATS, торакальну операцію з використанням роботів, голкоскопове втручання, операцію з підгрудинним доступом) та додаткові способи аналгезії (призначення інших фармацевтичних препаратів, блокаду міжреберних нервів та паравертебральну блокаду).
Висновки
За даними аналізу, проведеного авторами цієї роботи, призначення прегабаліну в дозі 50 мг/добу ефективно запобігає виникненню післяопераційного нейропатичного болю в осіб, яким виконано торакальне втручання, і не супроводжується побічними реакціями. Раннє застосування прегабаліну після операції на грудній порожнині запобігає появі нейропатичного болю й забезпечує оптимальний контроль за його інтенсивністю.
Підготувала Анна Сакалош
За матеріалами T. Homma, Y. Doki, Y. Yamamoto et al. Efficacy of 50 mg pregabalin for prevention
of postoperative neuropathic pain after
video-assisted thoracoscopic surgery and thoracotomy: a 3-month prospective randomized controlled trial. J Thorac Dis.
2019;11(3):694-701.
doi:10.21037/jtd.2019.02.77.