21 березня, 2020
Мутаційне навантаження пухлини як незалежний предиктор відповіді на імунотерапію при різних типах пухлин
Імунотерапія викликає стійкі реакції у пацієнтів із раком. Високий рівень мутаційного навантаження пухлини (Tumor Mutational Burden, TMB*) може бути біомаркером відповіді на блокаду рецептора/ліганду програмованої клітинної смерті 1 типу (PD‑1/PD-L1) в пухлинах, таких як меланома і недрібноклітинний рак легені (НДРЛ). Метою представленого дослідження було вивчити взаємозв’язок між TMB та результатами застосування варіантів імунотерапії у пацієнтів з різними пухлинами. Виявлено, що вище TMB є прогностичним маркером успішної блокади PD‑1/PD-L1 у різних пухлинах.
Імунотерапія, що включає високі дози інтерлейкіну‑2 (IL‑2) та антитіла, які блокують PD‑1/PD-L1 та цитотоксичний Т-лімфоцитасоційований протеїн‑4 (CTLA4), може забезпечувати утримання тривалої відповіді численних типів солідних [1-7] і гематологічних [8, 9] пухлин. Однак за відсутності додаткового відбору рівень відповіді на монотерапію інгібіторами PD‑1/PD-L1 у пацієнтів з меланомою, НДРЛ та нирковоклітинним раком становить 40 [1, 10], 25 [2, 3] та 19% [4] відповідно.
Існує потреба пошуку біомаркерів, котрі б давали змогу ідентифікувати пацієнтів, більш схильних до відповіді як на блокатори PD‑1/PD-L1, так і на інші імунотерапевтичні препарати. Клінічне значення саме пухлинної експресії PD-L1 зараз інтенсивно досліджується. Загалом серед усіх типів пухлин анти-PD‑1/PD-L1-терапія зумовлює відповідь у 0-17% пацієнтів з PD-L1-негативними пухлинами, тоді як у пацієнтів зі злоякісними новоутвореннями, що експресують PD-L1, рівень відповіді становить 36-100% [12]. Однак широке використання та стандартизація PD-L1 як біомаркера обмежене різними методами його виявлення, що застосовуються на практиці. Стандартного рівня експресії PD-L1, визначеного як позитивний, немає. Крім того, часто експресують PD‑L1 не тільки клітини пухлини, а й клітини пухлинного мікрооточення [14]. Отже, експресія PD-L1 як маркер може застосовуватися тільки у пацієнтів, що лікуються блокаторами PD‑1/PD-L1, а не іншими імунопрепаратами.
Найбільш виражена відповідь на блокаду PD‑1/PD-L1 спостерігається у пацієнтів з меланомою та НДРЛ; обидва ці типи пухлин мають вищий рівень TMB [17]. Однак методика секвенування екзому, яку застосовують для вимірювання ТМВ з метою прогнозування відповіді на блокаду PD‑1/PD-L1, має багато обмежень, тому її складно впровадити в клінічну практику [19]. Секвенування нового покоління (next generation sequencing, NGS), що ґрунтується на гібридному захопленні, дозволяє одночасно ідентифікувати всі класи альтерації ДНК і визначити ТМВ в одному досліджуваному зразку [20-25]. ТМВ, визначене таким методом, корелює з відповіддю на лікування блокаторами PD‑1/PD-L1 у пацієнтів з меланомою [19, 26], НДРЛ [26, 27] та уротеліальною карциномою [28, 29]. Однак невідомо, який з рівнів ТМВ служить біомаркером відповіді на інші форми імунотерапії і лікування блокаторами PD‑1/PD-L1 у пацієнтів з іншими пухлинами [31, 33]. Ми припускаємо, що ТМВ, виначене за допомогою NGS, виявиться клінічно корисним для прогнозування відповіді на імунотерапію у масиві різних гістологічних типів пухлин.
Матеріали та методи
Відбір пацієнтів
Проаналізовано медичну документацію 1638 пацієнтів UC San Diego Moores Cancer Center (Ла-Хойя, США), яким було проведено NGS у лабораторії Foundation Medicine (Кембридж, США) з жовтня 2012 по серпень 2016 р. В аналіз включено тільки дані пацієнтів, яким проводили імунотерапію (n=151) такими препаратами: анти-PD‑1/PD-L1, анти-CTLA4, комбінацією анти-CTLA4/анти-PD‑1/PD-L1, IL‑2 у високих дозах та ін.
NGS та оцінювання ТМВ
NGS на основі гібридного захоплення проводилося за стандартною методикою Foundation Medicine. Соматичні мутації, виявлені за допомогою секвенування, представляли в кількісному значенні, а отримані результати екстраполювали на весь екзом, використовуючи попередньо валідований алгоритм. TMB представлене як показник кількості мутацій на мегабазу (мб) та поділяється на 3 групи за методикою Foundation Medicine. До групи низького рівня TMB (1-5 мутацій/мб) включили 50% пацієнтів, середнього (6-19 мутацій/мб) – 40%, а високого (≥20 мутацій/мб) – 10% хворих. Поріг у 20 кодуючих мутацій/мб приблизно еквівалентний 400 несинонімічним мутаціям на екзом. Групи низького та середнього TMB порівнювали з групою високого TMB, а низького TMB – із групами середнього та високого. Додатково визначали лінійність TMB в усіх групах.
Статистичний аналіз та оцінювання ефективності лікування
Для оцінювання категорій змінних застосовували точний тест Фішера. Значення р≤0,05 вважали значущим. Ефективність лікування оцінювали на основі критеріїв RECIST. Виживаність без прогресування (ВБП) та загальну виживаність (ЗВ) визначали за методом Каплана – Маєра (значення Р – log-rank тестом Мантеля – Кокса). Лінійну регресію визначали за допомогою методу найменших квадратів.
Результати
Характеристика пацієнтів
Сукупно проаналізовано дані 151 пацієнта, які лікувалися імунотерапевтичними препаратами; серед них було 52 пацієнта з меланомою та 36 – з НДРЛ. Усі вони мали місцевопоширений або метастатичний рак. Найчастіше використовували монотерапію анти-PD‑1/PD-L1-препаратами (102 пацієнтам); у 37 хворих застосовували кілька ліній імунотерапії. У 65 (43%) пацієнтів був низький рівень TMB (1-5 мутацій/мб); у 48 (32%) – середній (6-19 мутацій/мб), а в 38 (25%) – високий (≥20 мутацій/мб). У 45 (30%) хворих отримано повну або часткову відповідь на лікування; медіана ВБП становила 4,6 міс; ЗВ – 25,4 міс.
Результати визначення TMB
Порівняльний аналіз групи з високим TMB з групами низького та середнього ТМВ показав, що вік ≥60 років (р=0,0014), чоловіча стать (р=0,0349) та європеоїдна раса (р=0,0104) асоціювалися з високим рівнем TMB, тоді як вік <60 років (p=0,0014), жіноча стать (р=0,0349), іспанське етнічне походження (р=0,0070) та НДРЛ (р=0,0077) були пов’язані з низьким та середнім рівнем TMB. Повна/часткова відповідь на лікування отримана у 22/38 (57%) vs 23/113 пацієнтів (20%; р=0,0001); медіана ВБП складала 12,8 vs 3,3 міс (р=<0,0001); медіана ЗВ – 16,3 міс та не досягнута відповідно. Схожі результати отримали при дихотомізації TMB на групу низького TMB проти середнього та високого (за винятком того, що вік і стать вже не були значущо пов’язані зі стратифікацією TMB).
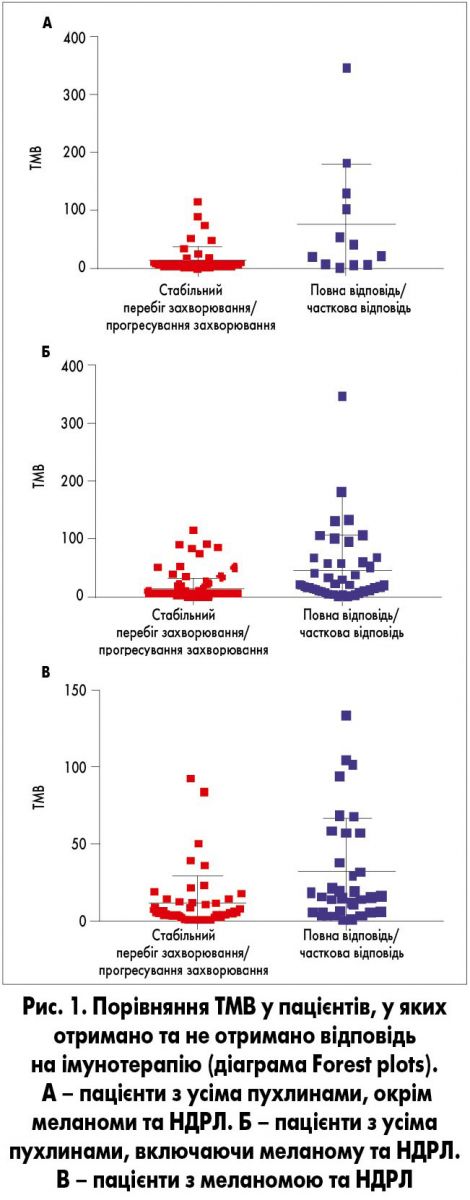 Медіану TMB порівнювали у підгрупах пацієнтів з хорошим лікувальним ефектом та без нього (відповідно 19 vs 5 мутацій/мб; рис. 1); якщо вилучити з аналізу дані пацієнтів з меланомою та НДРЛ, вона становила 32 vs 6 мутацій/мб (р=0,0001) та 16 vs 5 мутацій/мб для 88 хворих з меланомою та НДРЛ (p<0,0003).
Медіану TMB порівнювали у підгрупах пацієнтів з хорошим лікувальним ефектом та без нього (відповідно 19 vs 5 мутацій/мб; рис. 1); якщо вилучити з аналізу дані пацієнтів з меланомою та НДРЛ, вона становила 32 vs 6 мутацій/мб (р=0,0001) та 16 vs 5 мутацій/мб для 88 хворих з меланомою та НДРЛ (p<0,0003).
Багатофакторний аналіз чинників прогнозу ефективності імунотерапії
Усі типи пухлин, включені в аналіз. Ключовими незалежними факторами, що визначають успіх імунотерапії, за результатами багатофакторного порівняльного аналізу даних 151 пацієнта були: рівень TMB (високе TMB vs низьке та середнє – повна/часткова відповідь становила відповідно 58 vs 20%; р<0,001) та тип комбінованої терапії (застосування анти-CTLA4/анти-PD‑1/PD-L1 vs анти-PD‑1/PD-L1 – повна/часткова відповідь складала 77 vs 21%; р=0,004). Незалежними факторами, що корелювали з подовженою ВБП, стали діагноз меланома (р=0,035), комбінація препаратів анти-CTLA4/анти-PD‑1/PD-L1 vs анти-PD‑1/PD-L1 (р=0,024) та високий рівень TMB vs низький та середній (p<0,001).
Незалежними факторами подовженої ЗВ є діагноз меланома (р=0,006) і високий рівень TMB vs низький та середній (p=0,016). Ідентичні незалежні фактори, що визначають успіх імунотерапії, були отримані при дихотомізації TMB як низького vs середнього та високого.
Усі типи пухлин, за винятком меланоми та НДРЛ. У 63 пацієнтів за даними цього аналізу тільки рівень TMB (високий vs низький та середній) підтверджений як незалежний фактор успіху лікування (повна/часткова відповідь становить 47 vs 9% відповідно; р=0,005; медіана ВБП 10,0 vs 2,1 міс відповідно; p=0,0007). Однак ЗВ не характеризується статистично значущими результатами у цьому аналізі (р=0,1847). Такі самі результати отримано за дихотомізації рівня TMB як середнього та високого vs низького.
Меланома та НДРЛ. Аналіз даних 88 пацієнтів із меланомою та НДРЛ підтверджує значення рівня ТМВ (незалежно від варіанта дихотомізації) та лікування комбінацією препаратів анти-CTLA4/анти-PD‑1/PD-L1 як незалежних факторів прогнозу ефективності лікування.
Монотерапія анти-PD‑1/PD-L1 та результати лікування згідно з ТМВ
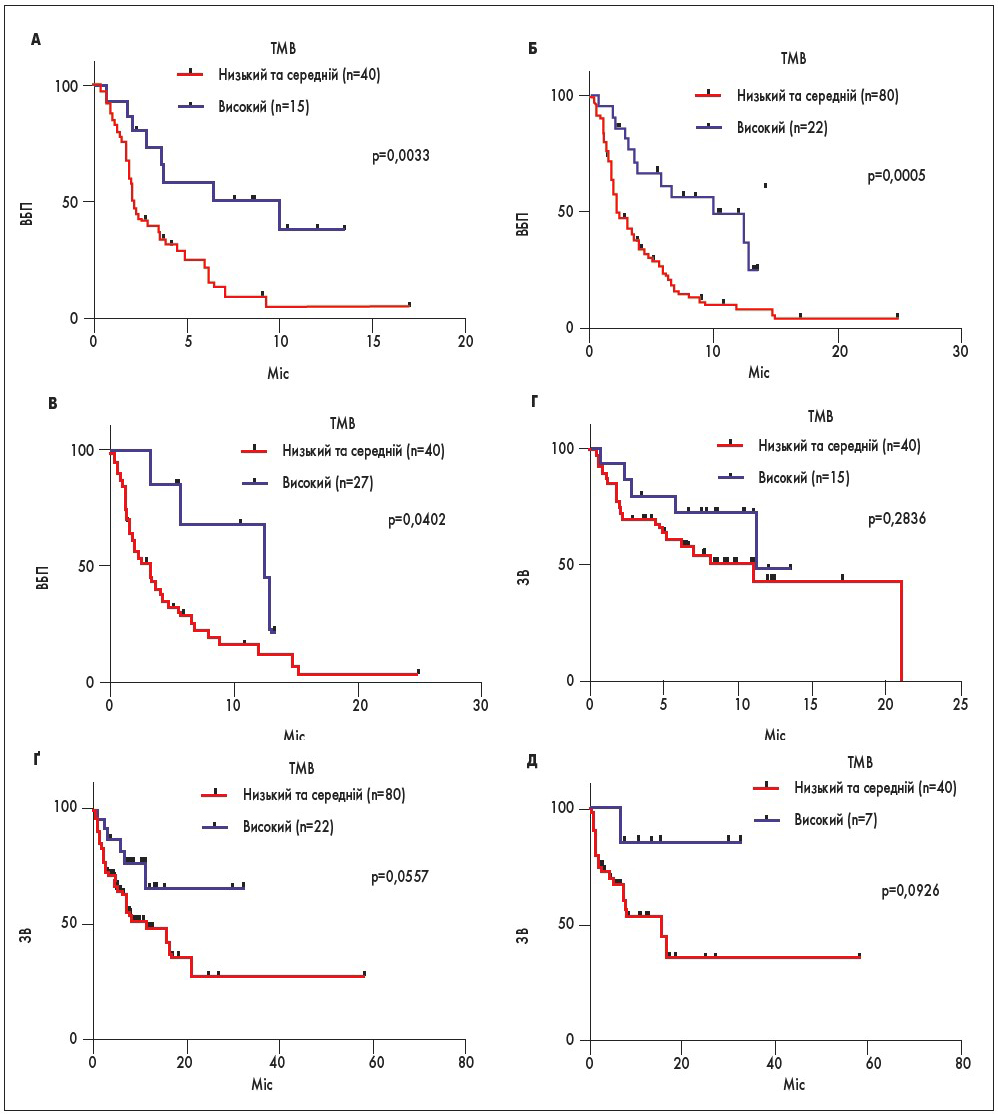
Усі типи пухлин, включені в аналіз. У 102 пацієнтів, які отримували монотерапію анти-PD‑1/PD-L1, високий рівень ТМВ корелював з кращими результатами лікування порівняно з низьким і середнім (повна/часткова відповідь 46 vs 14% відповідно; p=0,0025; ВБП – 10,0 vs 2,2 міс; р=0,0005; ЗВ – 11,1 міс vs показник не досягнуто; р=0,0557; рис. 2Б і Ґ). Тотожні результати отримані за рівня дихотомізації ТМВ як середнього і високого vs низького (р=0,0002; р<0,0001 і р=0,0103 відповідно; рис. 2Б і 2Ґ).
Рис. 2. ВБП та ЗВ у пацієнтів, які отримували монотерапію анти-PD‑1/PD-L1 (за Капланом – Маєром). А – ВБП у пацієнтів з усіма типами пухлин, окрім меланоми та НДРЛ. Б – ВБП у пацієнтів з усіма типами пухлин, включаючи меланому та НДРЛ. В – ВБП у пацієнтів з меланомою та НДРЛ. Г – ЗВ у пацієнтів з усіма типами пухлин, окрім меланоми та НДРЛ. Ґ – ЗВ у пацієнтів з усіма типами пухлин, включаючи меланому та НДРЛ. Д – ЗВ у пацієнтів з меланомою та НДРЛ
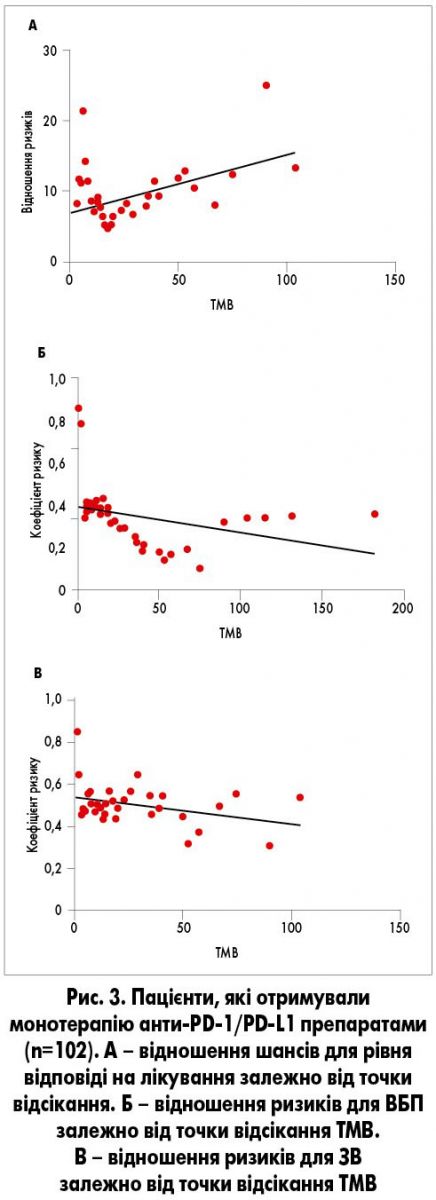 Рівень відповіді на монотерапію анти-PD‑1/PD-L1 препаратами становив 4% (2/46) для низького TMB, 26% (9/34) для середнього і 45% (10/22) для високого. У пацієнтів з дуже високим рівнем ТМВ (понад 50 мутацій/мб) рівень відповіді дорівнював 67% (8/12). Більше того, якщо підвищити точку роз’єднання (cut-off) для дихотомізації ТМВ між низьким та високим рівнем, то результати групи високого рівня значно покращаться. Це справедливо щодо відношення ризиків для відповіді на лікування (рис. 3A), відношення ризиків для ВБП (рис. 3Б) та відношення ризиків для ЗВ (рис. 3В).
Рівень відповіді на монотерапію анти-PD‑1/PD-L1 препаратами становив 4% (2/46) для низького TMB, 26% (9/34) для середнього і 45% (10/22) для високого. У пацієнтів з дуже високим рівнем ТМВ (понад 50 мутацій/мб) рівень відповіді дорівнював 67% (8/12). Більше того, якщо підвищити точку роз’єднання (cut-off) для дихотомізації ТМВ між низьким та високим рівнем, то результати групи високого рівня значно покращаться. Це справедливо щодо відношення ризиків для відповіді на лікування (рис. 3A), відношення ризиків для ВБП (рис. 3Б) та відношення ризиків для ЗВ (рис. 3В).
Усі типи пухлин, за винятком меланоми та НДРЛ. Коли дані хворих на меланому та НДРЛ вилучити з аналізу, тоді повна/часткова відповідь для ТМВ високого рівня vs низького та середнього складала 40 vs 8% (р=0,0086); медіана ВБП була 10,0 vs 2,1 міс (p=0,0033), але медіана ЗВ значущо не відрізнялася (рис. 2A і Г). При порівнянні цих самих груп пацієнтів, розділених за рівнем ТМВ (високий і середній vs низький), рівень відповіді на лікування та ВБП становив 26 vs 4% (р=0,0620) та 6,2 vs 2,0 (p<0,0001) відповідно (рис. 2A і Г).
Меланома та НДРЛ. Якщо в аналіз включити тільки дані хворих на меланому та НДРЛ, рівень відповіді на лікування, ВБП і ЗВ будуть покращуватися з підвищенням ТМВ (рис. 3).
Наприклад, якщо TMB буде дихотомізований як високий та середній vs низький, повна/часткова відповідь становитиме 44 vs 5% (р=0,0023), медіана ВБП – 5,7 vs 1,9 міс (р=0,0023), а медіана ЗВ – показник не досягнуто vs 8,0 міс (р=0,0791; рис. 2В і Д).
Згідно з аналізом даних 102 пацієнтів, які отримували монотерапію анти-PD1/PD-L1, включно із хворими з меланомою та НДРЛ, медіана TMB у пацієнтів з відповіддю на лікування та резистентністю до нього була 18,0 vs 5,0 мутацій/мб відповідно (р<0,0001). У 55 хворих з іншими пухлинами медіана TMB у разі отримання відповіді та резистентності складала 53,0 vs 5,5 мутацій/мб (р<0,0001). Аналіз даних 47 пацієнтів з меланомою та НДРЛ виявив, що медіана ТМВ у разі досягнення відповіді на терапію та резистентності до неї становила 15,5 vs 5 мутацій/мб (р=0,0005).
Лікування комбінацією препаратів анти-CTLA4 та анти-PD1
17 пацієнтів отримували комбіновану імунотерапію. В усіх, крім одного, була меланома. У 13 (77%) досягнуто повну або часткову відповідь на лікування. Медіана TMB у пацієнтів з відповіддю та резистентністю не відрізнялася (р=0,6535). 6 із 17 хворих мали високий рівень TMB, з них у 5 (83%) досягнута відповідь на лікування; в 11 пацієнтів рівень TMB був низький чи середній, з них у 8 (67%) отримано відповідь на терапію (р=1,0000).
Враховуючи невелику кількість пацієнтів у вищевказаному аналізі, який за методологією дослідження включав лише хворих із ВБП при лікуванні комбінацією препаратів, ми повторно проаналізували дані усіх випадків комбінованої імунотерапії. У 16 (59%) з 27 хворих була отримана відповідь на терапію. Медіана TMB для хворих із відповіддю була 9,5 мутацій/мб, із резистентністю – 6,0 (р=0,4061). Медіана ВБП за рівнем ТМВ теж не відрізнялася (р=0,3051).
Обговорення
Ми припускаємо, що ТМВ, визначене шляхом NGS, дає змогу робити точніший прогноз результатів лікування анти-PD1/PD-L1-імунопрепаратами пацієнтів з різними типами пухлин, зокрема меланомою та НДРЛ. Незважаючи на те що технологія NGS є порівняно новою, онкологи більш ефективно і селективно лікують пацієнтів завдяки підбору таргетної терапії зі спорідненими альтераціями [35-37]. NGS має властивість також розпізнавати альтерації, що можуть прогнозувати відповідь на імунотерапію, ідентифікуючи мутації в невідповідно відновлених генах (mismatch repair genes) [21], мікросателітну нестабільність [24, 25, 30, 38, 39] і PD-L1-ампліфікацію [40].
Ми засвідчуємо кореляцію між ТМВ і результатом лікування пацієнтів з НДРЛ та меланомою і вважаємо, що цей зв’язок буде підтверджено і для інших гістологічних типів пухлин. Пацієнти з високим рівнем ТМВ мали істотно вищий рівень відповіді на лікування та вищі показники ВБП та ЗВ, ніж хворі з низьким рівнем ТМВ. Отже, кореляція між ТМВ і результатом лікування є лінійною для пацієнтів, які отримували монотерапію блокаторами PD1/PD-L1. Асоціація між вищим ТМВ і кращою відповіддю на лікування та ВБП залишається значною у разі вилучення з аналізу даних хворих з меланомою та НДРЛ. Однак у такому варіанті аналізу ЗВ (можливо, через малу кількість спостережень) не демонструє істотного зв’язку із ТМВ.
Пацієнти із захворюваннями, що рідко зустрічаються, мають обмежені терапевтичні можливості [41]. Застосування ТМВ як біомаркера може допомогти обирати кандидатів на проведення імунотерапії. Наприклад, у нашому дослідженні у хворих із високодиференційованою нейроендокринною карциномою шийки матки, метастатичною базальноклітинною карциномою та недиференційованою плеоморфною саркомою, у яких захворювання прогресувало на тлі попереднього лікування та у яких був середній і високий рівень ТМВ, відмічена чутливість до блокаторів PD‑1/PD-L1.
Таким чином, результати нашого дослідження дозволяють стверджувати, що різні типи пухлин при високому рівні ТМВ, визначеному методом NGS, мають вищу чутливість до імунотерапії, особливо блокаторами PD‑1/PD-L1. Аналогічні результати були продемонстровані при монотерапії анти-CTLA4 або лікуванні високими дозами IL‑2, хоча і у невеликої кількості пацієнтів. Результати лікування комбінаціями анти‑1/PD-L1/анти-CTLA4 не мали зв’язку із рівнем ТМВ. Клінічне значення рівня TMB як біомаркера призначення імунологічної монотерапії інгібіторами контрольних точок мають підтвердити подальші проспективні клінічні дослідження.
Список літератури знаходиться в редакції.
Aaron M. Goodman, Shumei Kato, L. Bazhenova at al. Tumor Mutational Burden as an Independent Predictor of Response to Immunotherapy in Diverse Cancers; doi: 10.1158/1535-7163.MCT‑17-0386.
* Тumor mutational burden – загальна кількість мутацій (змін), виявлених у ДНК пухлинних клітин; https://www.cancer.gov/publications/dictionaries/cancer-terms/def/795825.
Переклав з англ. Назар Лукавецький
Тематичний номер «Онкологія. Гематологія. Хіміотерапія» № 5 (61), 2019 р.