27 березня, 2020
Cкрининг рака молочной железы у женщин со средней степенью риска
Обзор практического бюллетеня ACOG
Рак молочной железы (РМЖ) является наиболее распространенным злокачественным заболеванием у женщин в США и занимает второе место в структуре ведущих причин смерти от рака. Скрининг РМЖ посредством регулярной маммографии начиная с 40-летнего возраста способствует снижению смертности от данной патологии у пациенток со средней степенью риска. Вместе с тем проведение скрининга также может оказывать негативное влияние на состояние женщины вследствие ложноположительных результатов и гипердиагностики клинически не выраженных поражений. Оценка соотношения преимущества и вреда от маммографии обусловила различия в гайдлайнах в отношении возраста начала и прекращения, а также частоты проведения данного обследования у пациенток со средней степенью риска РМЖ.
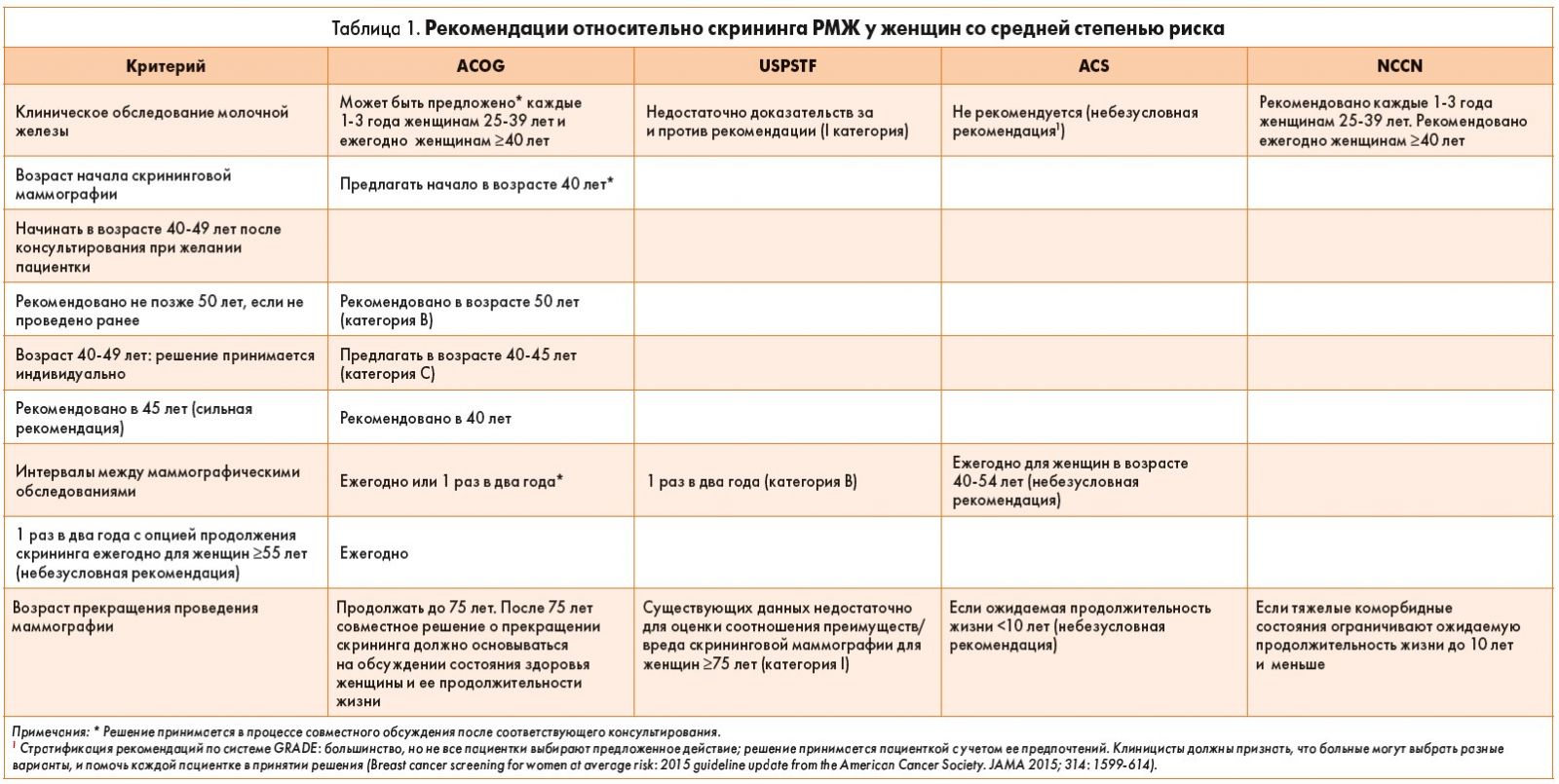
Предлагаем вашему вниманию обзор практического бюллетеня (июль 2017 г.) Американского колледжа акушеров и гинекологов (American College of Obstetricians and Gynecologists, ACOG), разработанного на основе обобщения современных рекомендаций наиболее авторитетных организаций по проблемам рака: Рабочей группы профилактической службы США (U.S. Preventive Services Task Force, USPSTF), Американского онкологического общества (American Cancer Society, ACS) и Национальной комплексной онкологической сети США (National Comprehensive Cancer Network, NCCN).
Среди всех новых случаев рака, диагностированных у женщин, доля РМЖ составляет 30%. В США риск развития РМЖ равен приблизительно 12% (у одной из восьми женщин). Следует отметить, что за последние 50 лет смертность от РМЖ значительно снизилась. Так, в настоящее время пятилетняя выживаемость пациенток составляет 90%, что значительно превышает аналогичный показатель (75%) в 1975 году. Это объясняется внедрением методик ранней диагностики и улучшением лечения РМЖ.
Факторы риска развития РМЖ
- Семейный анамнез РМЖ, рака яичников или других форм наследственного рака, ассоциированного с герминативными мутациями (например, рак простаты, поджелудочной железы).
- Диагностированная генная мутация.
- Выявление специфической патологии при биопсии молочной железы: атипичная гиперплазия (дольковая или протоковая); дольковая (лобулярная) карцинома in situ.
- Раннее менархе.
- Поздняя менопауза.
- Отсутствие родов в анамнезе.
- Длительный интервал между менархе и первой беременностью.
- Менопаузальная гормональная терапия с применением эстрогенов и прогестинов (снижение риска при монотерапии эстрогенами).
- Отсутствие грудного вскармливания в анамнезе.
- Увеличение возраста.
- Этническая принадлежность (повышение риска мутации BRCA у женщин, представительниц еврейского народа ашкенази).
- Повышенный индекс массы тела.
- Злоупотребление алкоголем.
- Курение.
- Повышенная рентгенологическая плотность ткани молочной железы (по результатам маммографии).
- Воздействие высокой дозы терапевтического облучения на грудную клетку (лечение лимфомы Ходжкина) у молодых женщин (в возрасте 10-30 лет).
- Общие принципы скрининга
Цель скрининга рака – выявить заболевание на доклинической стадии у здоровых бессимптомных пациенток, чтобы предотвратить неблагоприятные исходы, повысить выживаемость и избежать необходимости более интенсивного лечения. Скрининговое обследование имеет как преимущества (например, улучшение клинических исходов), так и неблагоприятные последствия (финансовые затраты, появление тревоги, возможность ложноположительных результатов и такие специфические отрицательные эффекты тестирования, как гипердиагностика и нецелесообразное лечение).
Для скрининга РМЖ используются отдельно или в сочетании следующие методы: самообследование и самостоятельная оценка ощущений в области груди, клиническое обследование молочной железы специалистом и маммография. Разнообразные оценки надлежащего соотношения положительного и отрицательного влияния обусловили различия в рекомендациях основных экспертных профессиональных организаций в отношении скрининга РМЖ (табл. 1).
Преимущества маммографии
В соответствии с результатами систематических обзоров, независимо проведенных экспертами USPSTF и ACS, своевременная диагностика РМЖ посредством маммографии способствует снижению смертности. Специалисты USPSTF оценивали результаты в зависимости от возрастных категорий (табл. 2). В этом исследовании также обнаружено снижение риска распространенного РМЖ (стадия ≥IIB) при проведении маммографии у женщин в возрасте ≥50 лет.
Нежелательные последствия скрининговой маммографии
Ложноположительные результаты обследования
О ложноположительных результатах маммографии можно говорить, когда при повторном вызове для дополнительного обследования и проведении последующей биопсии обнаруживаются доброкачественные изменения. Согласно данным Консорциума по наблюдению за раком молочной железы, 10-летняя кумулятивная частота ложноположительных результатов маммографии составила 61% при ежегодном скрининге и 42% при проведении обследования 1 раз в два года, а необходимость биопсии – в 7 и 5% случаев соответственно.
В систематическом обзоре ACS продемонстрировано, что некоторые факторы со стороны пациентки (использование комбинированной гормональной терапии и плотность молочной железы) связаны с повышенной вероятностью ложноположительных результатов маммографии у лиц в возрасте 40-49 лет. В этом обзоре также показано, что повторные вызовы более вероятны при первой маммографии и сведены к минимуму при наличии предшествующих изображений.
Тревожность и дистресс
Согласно результатам систематического обзора USPSTF, женщины, получающие четкую информацию об отрицательных результатах обследования, испытывают меньшее беспокойство и дистресс по сравнению с лицами, вызванными для повторного обследования. У некоторых пациенток тревога сохраняется, несмотря на отрицательные результаты повторного обследования.
Дискомфорт во время процедуры
В систематическом обзоре USPSTF отмечалось, что многие женщины жалуются на боль во время маммографии, однако мало кто из них считает это ощущение сдерживающим фактором для будущего скрининга.
Гипердиагностика и избыточное лечение
О гипердиагностике РМЖ можно говорить, когда при скрининге обнаруживается рак, который не проявился бы симптоматически. Результатом гипердиагностики часто является начало ненужного лечения.
Частота гипердиагностики и избыточного лечения частично связаны с обнаружением протоковой карциномы in situ. Это поражение является значительно менее угрожаемым для жизни, чем РМЖ, однако многие исследователи относят эти патологии к одной группе и назначают лечение при выявлении карциномы in situ. При обобщении результатов различных исследований специалисты ACS отметили широкие колебания частоты гипердиагностики РМЖ (по приблизительным оценкам, от 0 до 54% и после коррекции – в пределах от 1 до 10%) в зависимости от допущений, принятых при моделировании, и от наличия протоковой карциномы. В обзоре USPSTF сообщалось об аналогичных результатах, полученных в обсервационных исследованиях, и более высоких показателях (от 10,7 до 22,7%) – в рандомизированных контролируемых исследованиях.
Лучевая нагрузка
В доступных литературных источниках не найдено исследований, в которых бы непосредственно изучали воздействие облучения во время маммографии. Однако в систематический обзор USPSTF включены результаты исследования на модели, согласно которым число смертей вследствие рака, индуцированного облучением во время маммографии, составляет 2 случая на 100 тыс. женщин в возрасте 50-59 лет, проходивших скрининг каждые два года, и 11 – на 100 тыс. лиц в возрасте 40-49 лет, обследовавшихся ежегодно. В недавнем аналогичном исследовании (Miglioretti D.L. et al., 2016) показано, что потенциальная польза в снижении смертности от раннего выявления РМЖ путем ежегодного скрининга начиная с 40-летнего возраста намного (в 60 раз) перевешивает риск смерти от рака, вызванного облучением при маммографии. Согласно результатам этого анализа, воздействие радиации при ежегодном скрининге 100 тыс. женщин в возрасте 40-74 лет приводило к развитию РМЖ в 125 случаях и к летальному исходу в 16 случаях. В то же время при раннем выявлении РМЖ путем скрининга было предотвращено 968 случаев смерти.
Клиническая оценка и рекомендации
Определение индивидуального риска РМЖ
Определение риска РМЖ основано на оценке сочетания различных факторов, которые могут повлиять на степень такового. При первоначальной оценке следует обратить внимание на информацию о репродуктивных факторах риска, результатах предшествующих биопсий, воздействии ионизирующего излучения, а также на семейный анамнез рака. Клиницисты должны выяснять сведения о случаях РМЖ, рака яичников, толстой кишки, простаты, поджелудочной железы и других типов наследственного рака у лиц первой, второй и, возможно, третьей степени родства, а также о возрасте постановки им диагноза. Пациенткам с потенциально повышенным риском развития РМЖ по результатам первоначальной оценки следует провести дальнейшее определение риска. Таковое может осуществляться с использованием одного из валидированных инструментов (модели Гейла, BRCAPRO, Тайрера – Кьюзика, Клауса, алгоритм оценки риска заболеваемости и носительства рака молочной железы и яичников [BOADICEA]), доступных онлайн.
Оценка риска РМЖ важна для определения его степени (средняя или повышенная) у каждой конкретной женщины для изучения необходимости более интенсивного наблюдения, генетического тестирования или применения стратегий по снижению риска. Не следует оценивать риск для решения вопроса о нецелесообразности проведения скрининга, соответствующего возрасту пациентки. Скорее, определение риска должно использоваться для выявления категории женщин, которым могут быть полезны генетическое консультирование, расширенный скрининг с использованием МРТ, более частое клиническое обследование груди.
Оценка риска РМЖ с помощью упомянутых моделей может быть быстро проведена в амбулаторных условиях во время врачебного приема. Некоторые из них более приемлемы для определенных факторов риска и популяций, чем другие. На практике широко используется модель Гейла, однако ее применение ограничено у некоторых женщин, а именно у пациенток:
- в возрасте <35 лет;
- имеющих семейный анамнез РМЖ у родственников по отцовской линии, у таковых второй степени родства или более дальних родственников;
- с семейным анамнезом других форм рака (яичников, предстательной железы), которые связаны с генетическими мутациями;
- с поражениями высокого риска (по результатам биопсии), кроме атипичной гиперплазии (например, лобулярной карциномы in situ).
В таких случаях риск РМЖ может быть определен с помощью других валидированных инструментов (BRCAPRO, BOADICEA, модели Тайрера – Кьюзика или Клауса). В исследовании D.G. Evans et al. (2014) показано, что модель Тайрера – Кьюзика, разработанная на основе результатов International Breast Cancer Intervention Studies, является более точной в оценке риска РМЖ у женщин с отягощенной наследственностью, чем модели Клауса или Гейла.
Самостоятельное обследование молочных желез
Самообследование груди не рекомендуется женщинам со средней степенью риска РМЖ, поскольку отсутствуют достоверные доказательства пользы такового и существует вероятность вреда вследствие ложноположительных результатов. Эту категорию пациенток следует информировать о необходимости анализа своих ощущений в молочной железе и рекомендовать обращаться к врачу, если они испытывают изменения. Самостоятельный анализ предполагает осознание женщиной нормального внешнего вида и ощущений, возникающих в груди. Самостоятельное обследование груди – это регулярный повторный осмотр и пальпация молочных желез с целью выявления новообразования. В отличие от этого осознание ощущений не включает рекомендаций по систематическому обследованию. Скорее, это означает, что женщина должна обращать внимание на изменения или потенциальные проблемы с молочными железами. Их следует информировать о признаках РМЖ и рекомендовать сообщить врачу, если они заметят такие изменения, как боль, нагрубание, появление выделений из сосков или покраснение.
Несмотря на то что экспертами USPSTF и ACS самостоятельное обследование не рекомендуется, данные о частоте самообнаружения РМЖ служат убедительным обоснованием эффективности осознанного анализа состояния молочных желез при выявлении этой патологии. Приблизительно 50% случаев РМЖ у женщин в возрасте ≥50 лет и 71% – у пациенток <50 лет обнаруживаются ими самостоятельно.
Клиническое обследование молочных желез
Клиническое обследование молочных желез специалистом может проводиться бессимптомным пациенткам со средней степенью риска РМЖ. В качестве скринингового метода данное обследование целесообразно выполнять с интервалом 1-3 года для женщин в возрасте 25-39 лет и ежегодно для пациенток ≥40 лет.
Осмотр молочных желез специалистом остается рекомендуемой частью обследования лиц с высоким риском РМЖ, а также с симптомами этого заболевания.
Возраст начала маммографического скрининга
Женщинам со средним риском развития РМЖ следует рекомендовать скрининг с использованием маммографии начиная с 40-летнего возраста, но не ранее. Если же это исследование не проведено в 40 лет, начать скрининг необходимо не позднее 50 лет. Решение вопроса о возрасте начала скрининга должно быть принято в процессе совместного обсуждения врачом и пациенткой информации о потенциальной пользе и негативных последствиях маммографии.
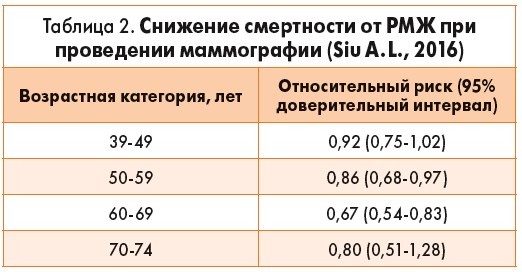 Количество случаев РМЖ и летальных исходов увеличивается с возрастом женщин от 40 до 50 лет. Та же тенденция прослеживается в отношении частоты РМЖ. Маммография, по-видимому, способствует большему снижению смертности по мере старения пациенток (табл. 2). В то же время частота нежелательных явлений, обусловленных проведением маммографии, вероятно, снижается в популяции пожилых женщин. Поскольку РМЖ встречается реже среди лиц моложе 40 лет, в этой возрастной группе частота отрицательных последствий маммографии выше по сравнению с ее преимуществами (сохраненными жизнями). Таким образом, соотношение «риск/польза» скрининговой маммографии уравновешивается с возрастом.
Количество случаев РМЖ и летальных исходов увеличивается с возрастом женщин от 40 до 50 лет. Та же тенденция прослеживается в отношении частоты РМЖ. Маммография, по-видимому, способствует большему снижению смертности по мере старения пациенток (табл. 2). В то же время частота нежелательных явлений, обусловленных проведением маммографии, вероятно, снижается в популяции пожилых женщин. Поскольку РМЖ встречается реже среди лиц моложе 40 лет, в этой возрастной группе частота отрицательных последствий маммографии выше по сравнению с ее преимуществами (сохраненными жизнями). Таким образом, соотношение «риск/польза» скрининговой маммографии уравновешивается с возрастом.
Частота проведения маммографии
Исходя из совместного принятия решения с учетом потенциальных преимуществ и неблагоприятных последствий, а также индивидуальных предпочтений, женщинам со средней степенью риска РМЖ следует рекомендовать скрининг с использованием маммографии каждые один или два года. Маммография 1 раз в два года, особенно в возрасте >55 лет, является целесообразным вариантом скрининга, способствующим снижению частоты нежелательных явлений, при условии информирования пациентки о том, что при более редком обследовании несколько уменьшается польза.
Согласно результатам метаанализа ACS, более короткие интервалы между скрининговыми обследованиями связаны с улучшением исходов (особенно для лиц моложе 50 лет) наряду с повышением частоты повторных вызовов и биопсий.
Ежегодный скрининг способствует наибольшему снижению смертности от РМЖ, особенно в популяции молодых женщин. В связи с этим NCCN по-прежнему рекомендует проведение скрининга ежегодно. Эксперты ACS предлагают начинать ежегодный скрининг в возрасте 40 лет, а в возрасте ≥55 лет переходить на двухгодичный интервал с сохранением возможности продолжать скрининг ежегодно.
Возраст прекращения проведения скрининговой маммографии
Женщинам со средней степенью риска развития РМЖ рекомендуется продолжать проведение скрининга с использованием маммографии до 75-летнего возраста. Возраст не должен быть основным и единственным критерием для продолжения или прекращения скрининга. Решение о прекращении дальнейшего использования маммографии должно приниматься с учетом состояния здоровья и ожидаемой продолжительности жизни женщины.
Определение кандидаток для скрининговой маммографии среди лиц >75 лет проводится на основании оценки их общего состояния здоровья и продолжительности жизни. Обнаружение при маммографии раннего РМЖ у пациенток с ожидаемой продолжительностью жизни <10 лет вряд ли значительно повлияет на снижение их смертности. Вместе с тем они подвергаются риску развития дискомфорта, тревожности и снижения качества жизни от побочных эффектов лечения, которое вряд ли продлит их жизнь.
Обобщение рекомендаций по проведению скрининговой маммографии у женщин со средней степенью риска РМЖ
Уровень рекомендаций А
- Следует предлагать скрининговую маммографию начиная с 40-летнего возраста. Скрининг с использованием маммографии рекомендовано начинать не ранее 40-летнего возраста. Если таковой не проведен в 40 лет, обследование должно быть начато не позднее 50 лет. Решение о возрасте начала проведения маммографии должно приниматься совместно врачом и пациенткой после обсуждения информации о потенциальной пользе и нежелательных последствиях этого метода.
- Обследование рекомендуется проводить ежегодно или каждые два года. Скрининг с двухгодичным интервалом является рациональной опцией для женщин >55 лет при условии информирования их об уменьшении преимуществ при более редком обследовании.
- Проведение маммографии следует продолжать как минимум до 75-летнего возраста.
Уровень рекомендаций В
- Клиницистам необходимо периодически оценивать риск РМЖ, анализируя анамнез пациентки.
- Женщинам с первоначально повышенным риском РМЖ следует проводить дополнительную оценку.
- Самостоятельное обследование груди не рекомендуется, поскольку существует риск получения негативных последствий ложноположительных результатов, а также в силу отсутствия доказательств пользы такого обследования.
Уровень рекомендаций С
- Клиническое обследование молочных желез может быть рекомендовано бессимптомным женщинам со средней степенью риска. В качестве скринингового метода такое обследование целесообразно выполнять с интервалом 1-3 года для 25-39-летних пациенток и ежегодно – для женщин в возрасте ≥ 40 лет.
- Следует информировать женщин в отношении необходимости анализа своих ощущений в области молочной железы и обращения к врачу при появлении каких-либо изменений.
- Возраст не является единственным критерием для продолжения или прекращения скрининга. В возрасте >75 лет решение о прекращении скрининговой маммографии должно приниматься совместно врачом и пациенткой с учетом ее состояния здоровья и продолжительности жизни.
Подготовила Виктория Лисица
По материалам Breast cancer risk assessment and screening in average-risk women. Practice Bulletin No. 179.
American College of Obstetricians and Gynecologists.
Obstet Gynecol 2017;130: e1-16.