27 березня, 2020
Диференціальний діагноз при больовому синдромі за грудиною
 Особливою групою пацієнтів високого ризику є вагітні з кардіальною патологією. За даними літератури, у 0,2-4% вагітних виявляють ускладнення з боку серцево-судинної системи, і частота таких випадків постійно збільшується. Щороку приблизно 10% усіх випадків материнської смертності у світі пов’язані з ускладненнями кардіальної патології. Однією зі скарг, які супроводжують кардіальну патологію, є біль за грудиною.
Особливою групою пацієнтів високого ризику є вагітні з кардіальною патологією. За даними літератури, у 0,2-4% вагітних виявляють ускладнення з боку серцево-судинної системи, і частота таких випадків постійно збільшується. Щороку приблизно 10% усіх випадків материнської смертності у світі пов’язані з ускладненнями кардіальної патології. Однією зі скарг, які супроводжують кардіальну патологію, є біль за грудиною.
На сьогодні зі скаргами на біль за грудиною до лікарів звертаються від 25 до 40% пацієнтів у загальній популяції. Серед них 25% – це ургентні госпіталізації, 5-10% – звернення до відділень невідкладної допомоги, 1% – звернення до сімейних лікарів. Поширеність гострих коронарних синдромів під час вагітності оцінюється як один випадок на 10 тис. вагітностей, а смертність від них становить від 5,1 до 37%.
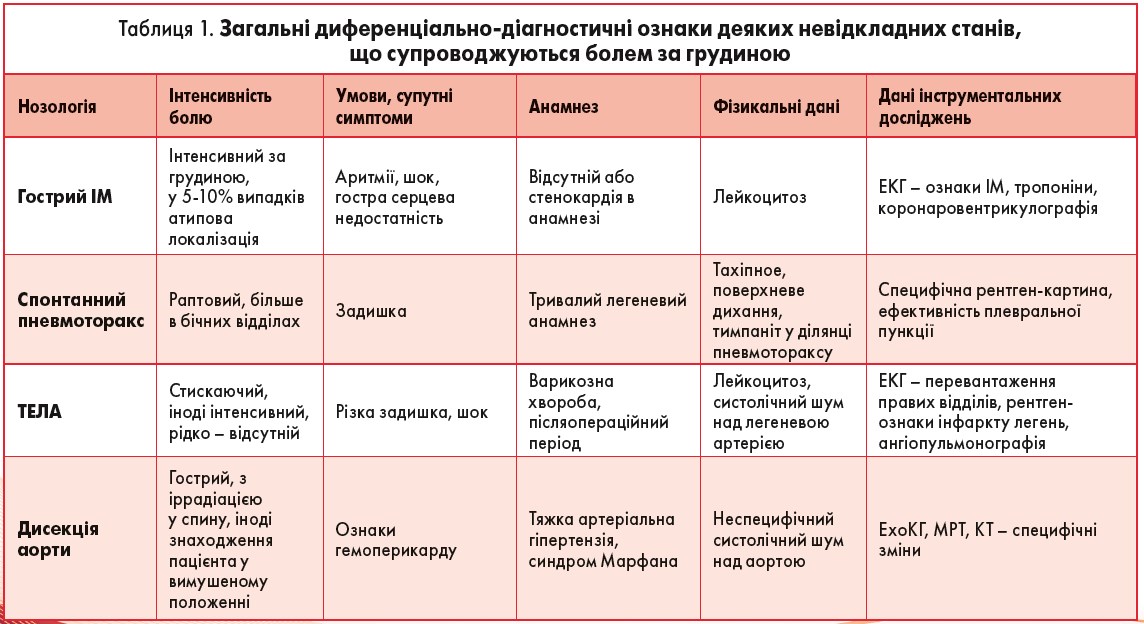
У ряді випадків спілкування із пацієнткою і фізикального обстеження буває достатньо, щоб припустити діагноз із високим ступенем імовірності: травма грудної клітки, пневмонія, плеврит, стабільна стенокардія, м’язові невралгії та радикулярні синдроми у їх типовій формі. У таких випадках інструментальне дослідження може бути проведено не в екстреному, а у плановому порядку. Але коли пацієнтка скаржиться на біль за грудиною, головним є виключення загрозливої для життя патології, а саме: інфаркту міокарда (ІМ), тромбоемболії легеневої артерії (ТЕЛА), розшаровуючої аневризми аорти (табл. 1). Усі ці захворювання мають гострий початок і в типових випадках характеризуються пекучим загрудинним болем тривалістю більше 30 хв, який не купірується нітрогліцерином й усувається тільки наркотичними анальгетиками. Біль часто супроводжується задишкою, ціанозом і артеріальною гіпотензією аж до розвитку шоку.
При ІМ біль за грудиною має характерну іррадіацію (ліва половина шиї, нижня щелепа, ліва рука, ділянка під лівою лопаткою), триває більше 15-20 хв, не усувається нітрогліцерином. Супроводжується блідістю, холодним потом, нудотою, блюванням, артеріальною гіпотонією. Діагноз встановлюють на підставі характерної динаміки показників електрокардіограми (ЕКГ), іррадіації болю і вмісту у крові маркерів міокардіальної дисфункції – тропонінів T і I. Дослідження активності специфічних маркерів у динаміці також дозволяє оцінити давність ІМ. Ехокардіографічними ознаками при інфаркті є зниження фракції викиду лівого шлуночка, локальні гіпо- та акінези міокарда.
При масивній ТЕЛА біль зумовлений легеневою гіпертензією та розтягненням легеневої артерії і також локалізується за грудиною, але не має типової іррадіації, як при ІМ. У випадках оклюзії дрібних гілок легеневої артерії з розвитком інфаркту сегмента легені біль пов’язаний з подразненням плеври і може виникати через певний проміжок часу (кілька годин і навіть днів) від початку захворювання. Характерними клінічними ознаками є поєднання болю з ціанозом і задишкою, підвищення центрального венозного тиску за відсутності ортопное й ознак венозного застою в легенях. Часто у хворого виникає кровохаркання, але це не є постійним симптомом і його відсутність не виключає діагнозу ТЕЛА. В анамнезі у жінки, яка перенесла ТЕЛА, визначається варикозне розширення вен нижніх кінцівок, тромбофлебіт, перенесене хірургічне втручання, тривала іммобілізація. Підтвердити діагноз дозволяють підвищення з першої доби захворювання рівня лактатдегідрогенази (ЛДГ), особливо ЛДГ-3, за нормального рівня креатинфосфокінази (КФК), а також характерні електрокардіографічні й рентгенологічні зміни, які, проте, у частині випадків можуть бути відсутні. Для верифікації діагнозу можна використовувати сканування легень і ангіопульмонографію.
При розшаруванні грудної частини аорти біль за грудиною зумовлений подразненням нервових закінчень в адвентиції при утворенні гематоми під інтимою судини внаслідок її надриву або кровотечі. Локалізація цього болю і деякі супутні йому симптоми визначаються поширенням гематоми з можливим здавленням гілок аорти й руйнуванням кільця аортального клапана. Для больового синдрому характерна загрудинна локалізація з іррадіацією болю у спину, іноді шию, голову, живіт і ноги. За своєю інтенсивністю він, як правило, перевершує біль при інфаркті та ТЕЛА, і для його усунення потрібно введення високих доз сильнодіючих знеболювальних, але, на відміну від цих захворювань, при розшаруванні аорти біль не супроводжується серцевою або дихальною недостатністю. Важлива діагностична ознака – може спостерігатися неоднаковий пульс на каротидних, променевих і стегнових артеріях. Артеріальний тиск часто підвищений і, як і пульс, не однаковий на обох руках. Важливе диференціально-діагностичне значення мають ознаки аортальної недостатності, насамперед аускультативні. Крім того, як правило, мають місце дисфагія, погіршення зору, вогнищева неврологічна симптоматика, гематурія, які, однак, можуть бути й відсутні. Зміни на ЕКГ й активності ферментів не характерні. Діагноз встановлюють за візуалізації розшарування аорти при виконанні ехокардіографії серця (ЕхоКГ), краще – черезстравохідної, та магнітно-резонансної томографії (МРТ).
Слід наголосити, що відсутність нестерпного болю не виключає можливої наявності розглянутих вище захворювань. Крім того, біль може бути короткочасним, повторюватися і мати більш низьку інтенсивність, а при ІМ іноді взагалі бути відсутній (безболісний варіант ІМ).
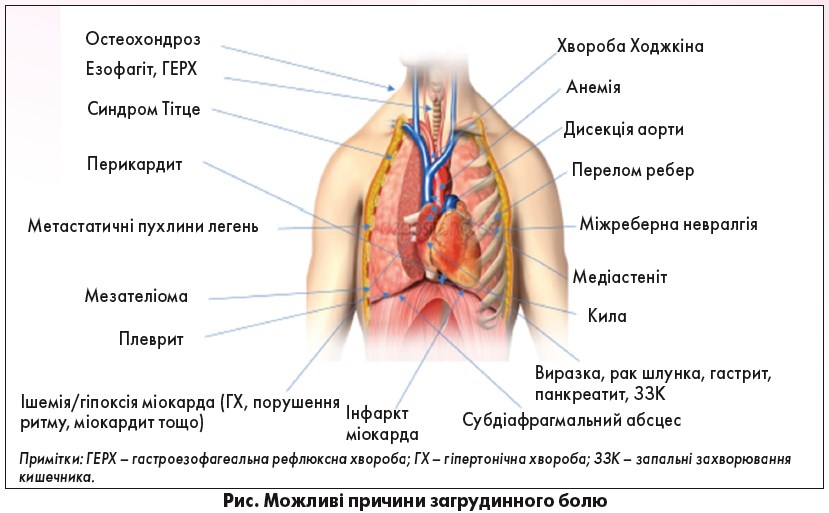
Гострий або підгострий (тривалістю до 1 міс) біль за грудиною, який повторюється, але має менш виражену інтенсивність, може спостерігатися при перших епізодах стенокардії або стенокардії Принцметала, гострому перикардиті, міокардиті (рідше), пневмотораксі, сухому плевриті (або гострій пневмонії із залученням плеври), медіастиніті, трахеобронхіті, травмі ребер та інфікуванні Herpes zoster (рис.).
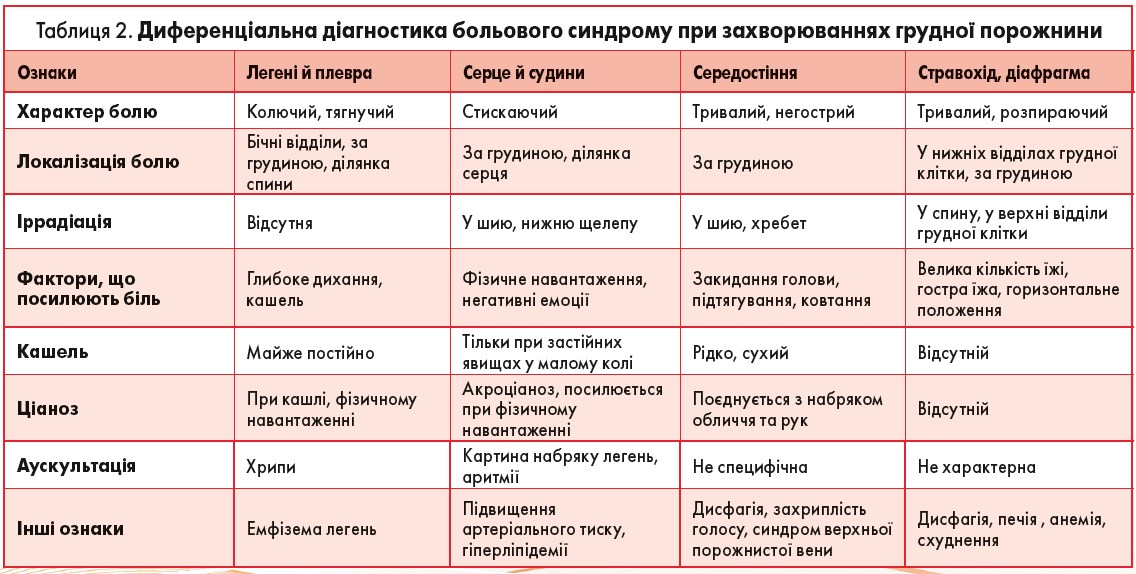
При диференціальній діагностиці перш за все необхідно розмежувати коронарогенний біль і некоронарогенний. Коронарогенний біль (стенокардія) зумовлений ішемією міокарда і має чітко виражені й здебільшого постійні клінічні ознаки (табл. 2). На відміну від вищезазначеного, некоронарогенна кардіалгія має більш різноманітні прояви: біль ниючий або колючий, тривалий (кілька годин або навіть днів), виникає без видимої причини у спокої або пов’язаний із диханням, кашлем, певним рухом чи положенням тіла, прийомом їжі і, як правило, не купірується нітрогліцерином. У частині випадків біль супроводжується неспецифічними змінами на ЕКГ, у тому числі сегмента ST і зубця Т, які пов’язані з основним захворюванням. Виключення ішемічного ґенезу кардіалгії й можливості її поєднання з ішемічною хворобою серця здійснюється з урахуванням динаміки при клінічному спостереженні та даних холтерівського моніторування ЕКГ, навантажувальних тестів та інших додаткових методів дослідження.
При гострому перикардиті больовий синдром за грудиною зумовлений головним чином запаленням парієтальної плеври. У зв’язку з цим він зазвичай яскраво виражений при інфекційних перикардитах і має значно нижчу інтенсивність або взагалі відсутній при асептичних. Характерними є локалізація болю за грудиною в нижній її частині, наявність пульсуючого болю в ділянці епігастрію та лівого плеча внаслідок подразнення діафрагмального нерва, а також відсутність іррадіації. Характер болю – тупий, монотонний і, на відміну від ангінозного, триває годинами й навіть днями. Внаслідок свого плевритичного компоненту він посилюється при глибокому диханні, ковтанні, кашлі, рухах і в положенні лежачи, зменшується в положенні сидячи з нахилом тулуба вперед. При об’єктивному обстеженні виявляються: задишка; знаходження в положенні з підтягнутими до грудей колінами, з нахиленим вперед тулубом; різко ослаблені серцеві тони; зниження вольтажу на ЕКГ; набухання вен на шиї (при вдиху вони не спадають як у нормі, а набухають ще більше).
Диференціально-діагностичне значення мають ознаки основного захворювання, ускладненням якого є перикардит, іноді – температурна реакція. Характерні шум тертя плеври й іноді перикарда, на ЕКГ – конкордантні підйоми сегмента ST дугою донизу, а при накопиченні ексудату – відповідні ознаки, особливо ехокардіографічні. Слід мати на увазі, що асептичний перикардит може бути раннім або пізнім ускладненням ІМ.
Для больового синдрому за грудиною при міокардитах різного ґенезу характерні локалізація болю за грудиною тупого, ниючого або колючого характеру. Біль тривалий, не пов’язаний із фізичним навантаженням, відсутній ефект від припинення рухів та прийому нітрогліцерину. Диференціально-діагностичне значення має зв’язок захворювання з інфекцією або впливом токсичної речовини з відповідними лабораторними змінами в цей період. За наявності неспецифічних змін сегмента ST і зубця Т характерними є їх поступове формування і зворотна динаміка протягом декількох днів, на відміну від ішемії, коли нормалізація графіки ЕКГ спостерігається через 2-10 хв після початку нападу. Може відзначатися підвищення рівня ферменту КФК-МВ.
При гострих захворюваннях органів дихання біль за грудиною виникає в разі залучення до патологічного процесу парієтальної плеври, трахеї або великих бронхів, тоді як легенева паренхіма, вісцеральна плевра позбавлені больових рецепторів. Особливістю такого болю є локалізація у проекції осередку ураження або, при подразненні діафрагмального нерва, за грудиною в її нижній частині, має гострий, колючий характер і зв’язок із диханням, рухом, кашлем. При плевриті та плевропневмонії біль може супроводжуватися задишкою, підвищенням температури тіла й ознаками інтоксикації. Характерними є аускультативні зміни: шум тертя плеври і крепітація при пневмонії, рентгенологічні зміни, а також запальні зміни у формулі крові.
При медіастиніті біль також має плевритичний характер, проте його загрудинна локалізація, наявність відчуття стискання і тиску у грудях потребують диференціальної діагностики з ІМ.
Спонтанний пневмоторакс часто можна запідозрити у хворих на бронхіальну астму й емфізему легень. Однак іноді він розвивається за відсутності будь-якого захворювання легень. При спонтанному пневмотораксі зв’язок болю з диханням і кашлем відзначається, як правило, лише на початку захворювання. Надалі зміщення органів середостіння може викликати тупий постійний біль у ділянці грудини та шиї. Больовий синдром супроводжується задишкою, яка зазвичай турбує більше, ніж біль. Періодично виникає сухий кашель.
Характерними ознаками пневмотораксу є наступні:
- виражений ціаноз;
- бліде обличчя, вкрите холодним потом;
- ниткоподібний пульс;
- низький артеріальний тиск;
- відставання половини грудної клітки в акті дихання на боці ураження, її вибухання, згладження міжреберних проміжків;
- аускультативно – дихання ослаблене або зовсім не прослуховується;
- при рентгенологічному дослідженні – відсутність легеневого малюнка, тінь серця і судин відхилена у протилежний ураженню бік.
Посилення задишки і болю свідчить про напружений пневмоторакс, який потребує термінової пункції.
При гострому трахеобронхіті може спостерігатися відчуття печіння за грудиною, пов’язане з кашлем.
При інфікуванні Herpes zoster біль може на кілька днів передувати появі висипу, що ускладнює раннє встановлення його причини. Найчастіше він односторонній і локалізується в зоні іннервації міжреберних нервів.
Для болю за грудиною при захворюваннях кістково-м’язової системи та нервових структур характерним є зв’язок із певними рухами плечового поясу й тулуба та його посилення при пальпації специфічних зон на грудній стінці. Біль найчастіше локалізується в місцях з’єднання реберних хрящів із грудиною і кістковими частинами ребер. Хворих турбує гострий колючий або тупий ниючий біль, який триває годинами і навіть днями. Можливо також відчуття стиснення у грудях внаслідок спазму м’язів. При огляді характерним є локальна пальпаторна болючість грудної клітки у проекції цих з’єднань, яка може супроводжуватися такими вираженими місцевими ознаками асептичного запалення реберних хрящів у місцях їх прикріплення до грудини, як набряк, почервоніння шкіри і гіпертермія (синдром Тітце).
Пекучий загрудинний біль виникає при спазмі стравоходу, пептичному езофагіті та рефлюкс-езофагіті внаслідок подразнення слизової оболонки стравоходу кислим шлунковим соком. Цей біль схожий на ангінозний, виникає за грудиною та в епігастрії, іррадіює в нижню щелепу, може зменшуватися при застосуванні нітрогліцерину. Розпізнати ці захворювання дозволяє зв’язок болю із прийомом їжі та зменшення його після кількох ковтків води або прийому антацидів, а також наявність дисфагії.
При синдромі Меллорі – Вейсса (розрив слизової в місці переходу стравоходу у шлунок внаслідок блювання) інтенсивний загрудинний біль виникає одразу після напруження при тривалому блюванні й супроводжується появою у блювотних масах крові.
Пекучий біль за грудиною і в надчеревній ділянці може мати місце і при виразковій хворобі шлунка. Його особливостями є поява приблизно через 1 год після прийому їжі та зменшення внаслідок вживання молока або антацидів. Для діагностики патології шлунка й стравоходу важливим є проведення фіброгастроскопії.
Певні труднощі виникають при оцінюванні болю в нижній частині грудини та надчеревній ділянці, який з’являється через 1-2 год після прийому їжі, що характерно для холециститу й холангіту.
При килі стравохідного отвору діафрагми біль або відчуття дискомфорту за грудиною виникає чи посилюється одразу після вживання їжі, особливо при переході в горизонтальне положення; зменшується в положенні стоячи, при ходьбі, після блювання й прийому антацидів. Для підтвердження діагнозу необхідне проведення рентгенологічного дослідження стравоходу в горизонтальному положенні та фіброгастроскопії.
Однією із причин болю за грудиною є психогенний стан. Больовий синдром при цьому не має чіткої локалізації, може бути дуже інтенсивним. Зазвичай супроводжується серцебиттям, задишкою, слабкістю, тремором, збудженням або тривогою. Біль, як правило, пов’язаний із емоційним (але не з фізичним) напруженням, триває понад 30 хв, хвилеподібно змінює свою інтенсивність. Навіть за відсутності патології серця такі пацієнти впевнені, що вони тяжко хворі.
Отже, різноманітність захворювань, які проявляються болем за грудиною, потребує ретельної диференціальної діагностики. Важливим є першочергове виключення загрозливої для життя патології, а саме інфаркту міокарда, ТЕЛА та розшаровуючої аневризми аорти. Усе це слід враховувати при веденні вагітних із кардіальною патологією.
Тематичний номер «Акушерство, Гінекологія, Репродуктологія» № 4 (36), грудень 2019 р.