28 березня, 2020
Системні васкуліти: принципи діагностики та лікування
 Системні васкуліти – це велика група патологічних станів, при яких уражаються судини організму. Наявні ознаки запалення стінки судин (в основному інтими), утворення тромбів, вторинної оклюзії, порушення кровотоку, а також відбуваються вторинні зміни в органах і системах, клінічні прояви яких залежать від локалізації та калібру уражених судин. У клінічній практиці системні васкуліти зустрічаються досить рідко. За даними D. Cabral та співавт. (2018), щорічна частота виникнення первинного васкуліту у дітей та підлітків у віці до 17 років становить від 12 до 53 випадків на 100 тис. Первинний васкуліт діагностують у 2-10% пацієнтів, що спостерігаються у дитячих ревматологічних відділеннях.
Системні васкуліти – це велика група патологічних станів, при яких уражаються судини організму. Наявні ознаки запалення стінки судин (в основному інтими), утворення тромбів, вторинної оклюзії, порушення кровотоку, а також відбуваються вторинні зміни в органах і системах, клінічні прояви яких залежать від локалізації та калібру уражених судин. У клінічній практиці системні васкуліти зустрічаються досить рідко. За даними D. Cabral та співавт. (2018), щорічна частота виникнення первинного васкуліту у дітей та підлітків у віці до 17 років становить від 12 до 53 випадків на 100 тис. Первинний васкуліт діагностують у 2-10% пацієнтів, що спостерігаються у дитячих ревматологічних відділеннях.
Етіологія системних васкулітів невідома. Причиною розвитку запального ураження судин можуть бути інфекція або хімічні фактори. У розвитку васкуліту дрібних судин важливу роль відіграє гіперчутливість до лікарських препаратів (антибіотиків, противірусних тощо).
Патогенез системних васкулітів ґрунтується на дефектах вродженого й адаптивного імунітету з порушенням регуляції В-клітин, патогенною продукцією антинейтрофільних цитоплазматичних антитіл (AНЦA), активацією нейтрофілів та дисбалансом між допоміжними та ефекторними Т-клітинами. Нейтрофіли є основними клітинами, що ініціюють ураження ендотеліальних клітин і тканин, яке призводить до запалення стінок судин. У результаті дії на судинну стінку імунних та неімунних механізмів відбувається активація клітинного імунітету, синтез прозапальних цитокінів, аутоантитіл та молекул адгезії, що супроводжується дисфункцією та ушкодженням ендотелію, розвитком запалення. Запальне ураження стінок судин спричиняє утворення тромбів, ішемічне ураження тканин, у кровопостачанні яких беруть участь ці судини.
Залежно від реакцій, які лежать в основі ураження судин, виділяють клітинні механізми, коли утворюються гранулеми (гігантоклітинний артеріїт, артеріїт Такаясу, гранулематоз Вегенера), та гуморальні механізми – утворення імунних комплексів через імунні, в тому числі й аутоімунні реакції, в результаті чого запускається каскад запальної реакції в стінках судин (більшість васкулітів).
У наш час використовується декілька класифікацій системних васкулітів.
У Міжнародній класифікації хвороб 10-го перегляду системні васкуліти входять до хвороб кістково-м’язової системи (клас ХІІІ), де виділяються такі блоки:
М30 – вузликовий поліартеріїт та споріднені стани;
М30.0 – вузликовий поліартеріїт;
М30.1 – поліартеріїт із ураженням легень (синдром Чарджа – Стросса) та гранулематозний ангіїт;
М30.2 – ювенільний поліартеріїт;
М30.3 – слизово-шкірний лімфонодулярний синдром (хвороба Кавасакі);
М31 – інші некротизуючі васкулопатії;
М31.1 – гіперчутливий ангіїт (синдром Гудпасчера);
М31.3 – гранулематоз Вегенера, некротизуючий респіраторний гранулематоз;
М31.4 – синдром дуги аорти (синдром Такаясу);
М31.5 – гігантоклітинний артеріїт із ревматичною поліміалгією;
М35 – інші системні ураження сполучної тканини;
М35.2 – хвороба Бехчета.
Пурпура Шенляйна – Геноха увійшла до розділу Д69 «Пурпура та інші геморагічні стани» класу «Хвороби крові, кровотворних органів та окремі порушення із залученням імунних механізмів».
За механізмом розвитку виділяють первинні системні васкуліти (при патологічному процесі уражається судинна стінка, а потім – органи та системи, що знаходяться в ореолі судинного забезпечення) та вторинні системні васкуліти (при інфекційних, системних захворюваннях сполучної тканини, пухлинах тощо, коли ураження судин є одним із проявів загального захворювання).
Анатомічна класифікація системних васкулітів (Chapel Hill Consensus Conference, 2012; Dermatologic Addendum, 2018) має такий вигляд:
1) ураження великих судин:
- гігантоклітинний артеріїт (у дітей не зустрічається);
- неспецифічний аортоартеріїт (хвороба Такаясу);
2) ураження судин середнього калібру:
- вузликовий періартеріїт;
- хвороба Кавасакі;
3) ураження судин дрібного калібру з відкладенням імунних комплексів:
а) васкуліти, асоційовані з АНЦА:
- мікроскопічний поліангіїт;
- гранулематоз Вегенера;
- еозинофільний гранулематоз з поліангіїтом (синдром Чарджа – Стросса);
б) імунокомплексні васкуліти:
- захворювання, асоційовані з антитілами до базальної мембрани клубочків нирок IgA, IgM, IgG (анти-БМК) – синдром Гудпасчера;
- кріоглобулінемічний васкуліт;
- IgA-асоційований васкуліт (геморагічний васкуліт – ГВ, васкуліт Шенляйна – Геноха);
- гіпокомплементемічний уртикарний васкуліт (анти-C1q-васкуліт);
4) васкуліт судин різного калібру:
- васкуліт при хворобі Бехчета;
- васкуліт при синдромі Когана;
5) васкуліт з ураженням судин єдиного органа:
- шкірний лейкоцитокластичний ангіїт;
- шкірний артеріїт;
- первинний васкуліт центральної нервової системи;
- ізольований аортит;
6) васкуліт при системному захворюванні:
- васкуліт при системному червоному вовчаку (вовчаковий васкуліт);
- ревматоїдний васкуліт;
- саркоїдальний васкуліт;
- інші;
7) васкуліт імовірної етіології:
- HCV-асоційований кріоглобулінемічний васкуліт;
- HBV-асоційований васкуліт;
- сифілітичний аортит;
- васкуліт, асоційований з відкладенням імунних комплексів;
- медикаментозний васкуліт;
- васкуліт, асоційований з новоутвореннями;
- інші.
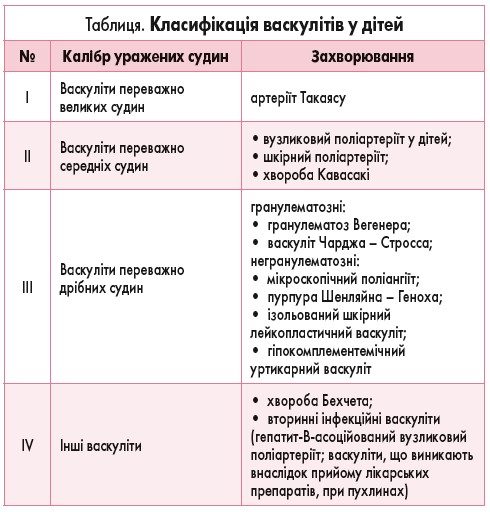 У клінічній практиці доцільно використовувати модифіковану класифікацію васкулітів у дітей (EULAR/PReS, Ozen S. et al., 2006).
У клінічній практиці доцільно використовувати модифіковану класифікацію васкулітів у дітей (EULAR/PReS, Ozen S. et al., 2006).
Клінічні ознаки системного васкуліту:
- лихоманка неясного генезу;
- ураження шкіри (пурпура, сітчасте ліведо, підшкірні вузлики, петехії, екхімози, некротичні зміни);
- прояви ішемічного ураження окремих органів (ослаблення пульсу, артралгії, головний біль, артеріальна гіпертензія, ураження легень, серця, нирок тощо);
- прояви мононевриту.
Лабораторні зміни, які виявляються при системному васкуліті:
- ознаки системного запалення (анемія, підвищення ШОЕ, лейкоцитоз із зсувом лейкоцитарної формули вліво, тромбоцитоз, підвищення вмісту серомукоїду, СРП, ЦІК);
- сечовий синдром (протеїнурія, гематурія, лейкоцитурія, циліндрурія);
- при системних васкулітах часто продукуються антиендотеліальні антитіла (AECA), які пошкоджують клітини ендотелію судинної стінки, тим самим сприяючи розвитку ендотеліальної дисфункції. Особливо велику роль відіграє цей механізм у розвитку хвороби Кавасакі та гранулематозу Вегенера;
- антинейтрофільні цитоплазматичні (cANCA, pANCA) антитіла виявляються у підвищених рівнях при системних і локалізованих васкулітах – гранулематозі Вегенера (васкуліт дрібних судин), вузликовому періартеріїті, синдромі Чарджа – Стросса (еозинофільний гранулематозний ангіїт, васкуліт середніх судин).
Інструментальні дослідження при системному васкуліті:
- ангіографія (ділянки звуження просвіту судин, аневризми, синдром чоток);
- допплерографія судин (гіпертрофія інтими судин – збільшення індексу комплексу інтима-медіа на окремих ділянках, нерівномірне зниження швидкості кровотоку, ділянки звуження просвіту судин, визначення аневризм, прохідності судин нижче від ділянки звуження);
- ядерний магнітний резонанс (кровонаповнення органів із чіткою картиною судинного русла).
Васкуліт дрібних судин – це група патологічних станів, при яких розвивається ураження артеріол та венул у вигляді лейкоцитокластичного або некротичного васкуліту. Морфологічно спостерігається інфільтрація стінок дрібних судин нейтрофілами із подальшим фібриноїдним некрозом лейкоцитів і руйнуванням стінок судин. Причиною розвитку запального процесу стінок дрібних судин може бути як вплив екзогенного антигену (прийом медикаментів, інфекційні захворювання), так і ендогенного або невідомого антигену (пухлини, аутоантигени тощо). У стінках дрібних судин відкладаються імунні комплекси з активацією системи комплементу, що викликає міграцію в цю зону поліморфно-ядерних нейтрофілів, вивільнення лізосомальних ферментів і подальше ураження судинної стінки.
Геморагічний васкуліт (МКХ-Х Д69.0, анафілактична пурпура, хвороба Шенляйна – Геноха) – васкуліт дрібних судин у результаті гіперімунної відповіді на бактеріальну або вірусну інфекцію, дію алергенів, лікарських препаратів, вакцинацію, при якому спостерігається ураження шкіри, суглобів, внутрішніх органів. Захворюваність складає 20-25 випадків на 10 тис. населення. Хворіють діти від 2 до 10 років, частіше – хлопчики.
Етіологія та патогенез
Причини захворювання поліетіологічні. Вплив інфекційних факторів, алергенів, травми, переохолодження та перегріви провокують розвиток гіперергічної судинної відповіді з імунокомплексним ураженням мікроциркуляторного русла, відкладенням гранулярних IgA-депозитів, активацією системи коплементу та гемостазу, порушенням реологічних властивостей крові. Спостерігається розвиток синдрому гіперкоагуляції з асептичним некрозом, деструкцією, тромбозом судин дрібного калібру, геморагічним синдромом.
Класифікація
I. Патогенетичні форми:
а) базисна форма ГВ:
- без підвищення рівня імунних комплексів у плазмі;
- із підвищенням рівня імунних комплексів у плазмі;
б) некротична форма:
- форми з кріоглобулінемією
- з холодовою кропив’янкою і набряками;
- без холодової кропив’янки і набряків;
в) вторинні форми при лімфомах, лімфогранулематозі, мієломній хворобі, лімфолейкозі, інших пухлинах, а також при системних захворюваннях сполучної тканини;
г) змішані варіанти.
II. Клінічні форми (синдроми):
а) шкірна і шкірно-суглобова форма:
- проста;
- некротична;
- з холодовою кропив’янкою і набряками;
б) абдомінальна і абдомінально-шкірна:
- з ураженням інших органів;
в) ниркова і шкірно-ниркова (у тому числі з нефротичним синдромом);
г) змішані форми.
III. Варіанти перебігу:
- блискавичний, гострий, затяжний;
- рецидивуючий, хронічний персистуючий із загостреннями (частими, рідкими).
IV. Ступені активності:
- мала;
- помірна;
- висока;
- дуже висока.
V. Ускладнення:
- кишкова непрохідність, перфорації, перитоніт, панкреатит;
- ДВЗ-синдром з тромбоцитопенією, зниженням рівня антитромбіну III, протеїну С і компонентів системи фібринолізу;
- постгеморагічна анемія;
- тромбози та інфаркти в органах, у тому числі церебральні розлади, неврити.
Робоча класифікація ГВ у дітей
І. Фаза хвороби:
- активна;
- неактивна.
ІІ. Клінічні форми:
- проста;
- змішана;
- змішана з ураженням нирок.
ІІІ. Клінічні синдроми:
- шкірний;
- суглобовий;
- абдомінальний;
- нирковий.
ІV. Ступінь тяжкості:
- легкий;
- середньої тяжкості;
- тяжкий.
V. Характер перебігу:
- гострий;
- хронічний;
- рецидивуючий.
Діагностичні критерії
У 2006 р. Європейська протиревматична ліга (EULAR) і Педіатричне ревматологічне товариство (PReS) визначили критерії пурпури Шенляйна – Геноха у дітей. Обов’язковою є наявність пурпури, що пальпується, у поєднанні принаймні з одним із наступних 4 критеріїв:
- дифузний абдомінальний біль;
- переважно IgA-депозити (підтверджені за допомогою будь-якої біопсії);
- артрити чи артралгії;
- ураження нирок (гематурія і/або протеїнурія).
Клінічна картина
Початок хвороби гострий, супроводжується підвищенням температури тіла до фебрильних (рідко – до субфебрильних) показників.
Дебют захворювання характеризується ураженням шкіри, яке проявляється у вигляді пурпури на стопах, гомілках, сідницях, верхніх кінцівках, тулубі, голові. Висип має геморагічний характер, підвищується над поверхнею шкіри, при надавлюванні не зникає, може супроводжуватися незначним свербежем, у центрі елементу іноді спостерігається некроз, супроводжується ангіоневротичним набряком.
Ураження суглобів проявляється у вигляді артралгій або артритів великих суглобів нижніх (колінних, надп’ятково-гомілкових) та верхніх кінцівок. Артрит, як правило, симетричний, супроводжується сильним болем, набряками, підвищеною термоактивністю уражених суглобів.
Ураження судин травного тракту клінічно проявляється періодичним різким болем у животі, можлива кишкова кровотеча. Біль посилюється після прийому їжі, при емоційному навантаженні, зміні положення тіла. Може супроводжуватися нудотою, блюванням, рідкими випорожненнями з кров’ю. Часто біль у животі супроводжує появу нового шкірного висипу.
Ураження нирок приєднується до симптомокомплексу ГВ на 10-14-ту добу у вигляді гломерулонефриту, перебіг якого відносно доброякісний. Спостерігається протеїнурія, гематурія. Підвищення артеріального тиску не характерне. Рідко ураження нирок при ГВ може трансформуватися в хронічну ниркову недостатність.
Ураження легень у дітей буває рідко, проявляється кашлем з виділенням мокротиння з кров’ю, задишкою, ступінь якої залежить від масивності ураження судин легень. При аускультації вислуховуються жорстке дихання, дрібнопухирчасті вологі хрипи. На рентгенограмі спостерігаються легеневі інфільтрати.
Перебіг васкуліту Шенляйна – Геноха може мати блискавичну форму із гострим початком, залученням у патологічний процес усіх вищезазначених органів та систем. Клінічну картину блискавичної форми визначають крововиливи в субстанцію головного мозку та надниркові залози з розвитком гострої наднирковозалозової недостатності (синдром Вотерхауса – Фредеріксена). При цій формі можливий несприятливий прогноз захворювання через розвиток тромбогеморагічних ускладнень.
Окрім блискавичного, буває гострий, підгострий та хронічний перебіг захворювання. Гострий характеризується повним одужанням після розгортання клінічних симптомів захворювання упродовж 2 місяців. Хронічний перебіг ГВ характеризується залученням у патологічний процес внутрішніх органів (нефрит). Під час рецидивуючого перебігу періоди загострення спостерігаються протягом 6-12 місяців, але можуть виникати й через декілька років.
Лабораторні дані
Особливості лабораторних досліджень крові: наявність анемії, ознак запального процесу (підвищення ШОЕ, тромбоцитозу, СРП, нейтрофільного лейкоцитозу). Зміни біохімічних показників, як правило, неспецифічні, залежать від залучення в патологічний процес органів і систем організму. За допомогою загального аналізу сечі необхідно контролювати протеїнурію, лейкоцитурію, еритроцитурію, тому періодично слід визначати добову кількість протеїну, робити аналіз сечі за Нечипоренком, проби Зимницького, уролейкограму.
Лейкоцитокластичний, або некротичний васкуліт дрібних судин, виявляється за допомогою дослідження біопсійного матеріалу. Специфічною ознакою васкуліту Шенляйна – Геноха (методика прямої імунофлуоресценції) є відкладення IgA у стінці уражених судин. Гістологічно це нейтрофільний васкуліт малих судин, що впливає на поверхневе дермальне сплетення. Характерні фрагментовані ядра (каріоректичні уламки) навколо дрібних судин. Зазвичай спостерігається вогнищевий внутрішньосудинний фібрин.
Інструментальні дослідження показані всім хворим. ЕКГ, Ехо-КГ, Доплер-КГ проводяться з метою виявлення ураження серцево-судинної системи. Можливі порушення ритму, провідності (особливо в початковий період), зниження скоротливої функції міокарда, ознаки перикардиту. УЗД суглобів виявляє синовіт, патологічний випіт у порожнину суглоба. УЗД органів черевної порожнини дозволяє візуально дослідити печінку, селезінку, нирки, виявити патологічну рідину в черевній порожнині та легенях. За наявності хрипів у легенях показана рентгенографія органів грудної клітки.
Ступені тяжкості
Легкий ступінь – прояви шкірного синдрому у вигляді геморагічного висипу, незначний інтоксикаційний синдром (субфебрильна температура тіла, міалгії). Показники периферичної крові у межах норми.
Середньотяжкий ступінь – наявність шкірного, інтоксикаційного (головний біль, анорексія, лихоманка, міалгії), помірного суглобового та абдомінального синдромів. У периферичній крові визначається помірний нейтрофільний лейкоцитоз, ШОЕ підвищена до 20 мм/год та більше, диспротеїнемія, тромбоцитоз, позитивний СРП.
Тяжкий ступінь – інтоксикаційний, шкірний, суглобовий, абдомінальний синдроми виражені, ШОЕ значно підвищена, визначається нейтрофільний лейкоцитоз, тромбоцитоз, анемія, підвищений рівень ЦІК, СРП.
Диференційна діагностика
У першу чергу необхідно виключити менінгококцемію. У разі її наявності висип має «зіркову» форму, з’являється насамперед на сідницях та животі, при цьому температура тіла значно підвищена, спостерігаються інші менінгеальні ознаки, стан хворого швидко погіршується. Для встановлення діагнозу проводять спинномозкову пункцію та дослідження ліквору. Для тромбоцитопенічної пурпури характерні дрібний петехіальний висип та тромбоцитопенія. Для СЧВ характерні підвищення титрів антитіл до двоспіральної ДНК, нуклеосом. Гострий або хронічний гломерулонефрит відрізняється від ураження нирок при ГВ відсутністю шкірних проявів, які випереджають виникнення нефриту.
Принципи діагностики та лікування пурпури Шенлейна – Геноха наведені у настановах на засадах доказової медицини, створених DUODECIM Medical Publications, Ltd (настанова 00653). Адаптовані для України групою експертів МОЗ України у 2017 р.
Лікування
У більшості випадків стан дітей із ГВ спонтанно покращується та не потребує специфічного лікування, окрім симптоматичної терапії. В окремих випадках тактика лікування залежить від типу та тяжкості ураження органів. Клінічні рекомендації поки є непогодженими, хоча міжнародні настанови можна брати до уваги:
- постільний режим на період появи нового висипу, артралгій або артритів, болю у животі;
- дієта з виключенням продуктів, що подразнюють кишечник, а також страв, які можуть викликати алергічні реакції;
- у протоколах та рекомендаціях Організації міжнародних досліджень у галузі дитячої та підліткової ревматології (Paediatric Rheumatology International Trials Organisation, РRINTO) та Європейського товариства дитячої та підліткової ревматології (Paediatric Rheumatology European Society, PRES) вказано, що більшість пацієнтів із ГВ почуваються добре і взагалі не потребують будь-якої терапії.
Особливості надання медичної допомоги пацієнтам із васкулітом Шенляйна – Геноха:
1) антикоагулянт прямої дії гепарин призначається при абдомінальному синдромі, нирковому, тяжких формах шкірного, а також при наявності гіперкоагуляції за даними коагулограми:
- при легкому ступені доза гепарину становить 100-200 ОД/кг маси тіла на добу;
- при середньому – 200-500 ОД/кг на добу;
- при тяжкому – 500-800 ОД/кг на добу.
Гепарин не можна вводити двічі або тричі на добу, щоб не спровокувати утворення внутрішньосудинних тромбів. Відміняти його треба поступово, знижуючи саму дозу, а не кількість ін’єкцій.
Тривалість введення гепарину (протягом 2-4 тижнів) залежить від форми і тяжкості захворювання, клінічної відповіді на проведену терапію та показників аналізу крові;
2) антиагреганти (дипіридамол 3-5 мг/кг на добу, пентоксифілін 5-10 мг/кг на добу) призначають на 4-6 тижнів із подальшою поступовою відміною;
3) антигістамінні препарати (хіфенадин, ципрогептадин, хлоропірамін, клемастин, лоратадин, цетиризин) у відповідних вікових дозах протягом 2-4 тижнів при легкому свербежі шкіри;
4) глюкокортикоїди призначають при блискавичній формі перебігу, абдомінальному, нирковому синдромах, масивному геморагічному з високим ступенем запальної активності. Преднізолон призначають у дозі 1-2 мг/кг на добу протягом 2-4 тижнів із поступовою відміною. Для зменшення гіперкоагуляційного ефекту глюкокортикоїди призначають разом із антикоагулянтами та антиагрегантами. При високому ступені запальної активності, суглобовому синдромі, за відсутності ознак ураження нирок допускається призначення преднізолону коротким курсом на 5-7 діб для профілактики ураження нирок з подальшою повною відміною;
5) амінохінолінові препарати призначають при середньому ступені тяжкості, невисокій активності та гематуричній формі гломерулонефриту Шенляйна – Геноха (хлорохін 2,5-5 мг/кг на добу) безперервним курсом протягом 12-18 місяців;
6) імуносупресивну терапію призначають при хронічному перебігу з частими рецидивами, високому ступені активності (азатіоприн 1-2 мг/кг на добу за 2-3 прийоми протягом 1-2 років) під контролем показників крові та запальної активності;
7) пацієнтам із гломерулонефритом та нефротичним синдромом, нефротичним синдромом із гематурією преднізолон призначають у добовій дозі 2 мг/кг протягом 4-6 тижнів із подальшим зниженням дози до підтримувальної на період до 1 року.
При високій активності гломерулонефриту з ознаками порушення функції нирок необхідним є проведення пульс-терапії метилпреднізолоном внутрішньовенно в дозі 10-15 мг/кг на добу протягом 3 днів та циклофосфамідом 10 мг/кг на добу 1 раз на 2 тижні, потім 1 раз на місяць. Сумарна доза циклофосфаміду не повинна перевищувати 200 мг/кг;
8) із нефропротективною метою показане призначення блокаторів АПФ.
Прогноз сприятливий, більшість пацієнтів одужують за 2-4 місяці. При ураженні нирок показане тривале лікування під контролем дитячого кардіоревматолога та нефролога.
Діти, хворі на системний васкуліт, повинні перебувати на диспансерному обліку у кардіоревматолога. У разі необхідності їх має оглядати невролог, окуліст, стоматолог, отоларинголог, хірург, гематолог, нефролог. Протягом року після виписки зі стаціонару показані щомісячні огляди кардіоревматолога, після року – через кожні 3 місяці, після 2 років – 1 раз на 6 місяців. Окрім цього, необхідно проводити клініко-лабораторне обстеження для контролю та корекції призначеної терапії та стану дитини. Протягом 3 років протипоказані профілактичні щеплення, туберкулінодіагностика, фізіопроцедури. Варто уникати стресів, перевтоми, активних занять спортом, перебування на сонці. Дієта повинна бути збалансованою, містити достатню кількість білка, кальцію, вітамінів. При глюкокортикоїдній терапії необхідно контролювати вживання солодких та солоних продуктів.
За наявності інтеркурентних захворювань призначається відповідна терапія, антибактеріальні препарати.
Продовження у наступному номері.
Тематичний номер «Педіатрія» №1 (52) 2020 р.


