20 березня, 2016
Преемственность ведения пациентов с ишемической болезнью сердца после аортокоронарного шунтирования
Реваскуляризация миокарда с помощью аортокоронарного шунтирования (АКШ) является эффективной процедурой, которая во многих случаях позволяет улучшить качество жизни и переносимость физических нагрузок у пациентов с ишемической болезнью сердца (ИБС). Однако для замедления атеросклеротического процесса, снижения риска сердечно-сосудистых осложнений и продления жизни пациентов необходимо проведение длительной антитромботической терапии. К сожалению, в реальной практике часто приходится сталкиваться с тем, что врачи первичного звена недостаточно настойчиво напоминают больным о важности такой профилактики и даже снижают дозы жизнеспасающих препаратов или отменяют терапию, назначенную пациентам при выписке из стационара. Такие действия, а вернее – бездействие врачей могут привести к повторной реваскуляризации, сопряженной с новыми финансовыми затратами и рисками и даже стоить жизни пациентам.
В этой публикации мы рассматриваем вопросы стратификации риска и аспекты вторичной профилактики у пациентов со стабильной ИБС после АКШ с двух точек зрения – кардиолога и кардиохирурга.
Одним из заболеваний, значимо увеличивающим сердечно-сосудистый риск и ухудшающим течение и исходы ИБС, является сахарный диабет (СД). Кардиохирурги уже давно обратили внимание на то, что у таких больных чаще встречается многососудистое поражение, для них характерны более высокий риск пери- и постоперационных осложнений и худшая выживаемость по сравнению с пациентами без сопутствующего СД.
 На вопросы об особенностях ведения пациентов с ИБС, многососудистым атеросклеротическим поражением и СД ответил член-корреспондент НАМН Украины, заведующий отделением хирургического лечения ИБС Национального института сердечно-сосудистой хирургии (НИССХ) им. Н.М. Амосова, доктор медицинских наук, профессор Анатолий Викторович Руденко.
На вопросы об особенностях ведения пациентов с ИБС, многососудистым атеросклеротическим поражением и СД ответил член-корреспондент НАМН Украины, заведующий отделением хирургического лечения ИБС Национального института сердечно-сосудистой хирургии (НИССХ) им. Н.М. Амосова, доктор медицинских наук, профессор Анатолий Викторович Руденко.
– Как часто в клинической практике встречается сочетание ИБС и СД?
– ИБС и СД – часто встречающаяся коморбидность: по данным экспертов Американской диабетической ассоциации (2009 г.), ИБС диагностируют у 70% пациентов с СД. Распространенность СД растет во всем мире и во всех возрастных подгруппах населения планеты. Это заболевание рассматривается сегодня как эквивалент ИБС и существенно увеличивает кардиоваскулярный риск, утяжеляет течение и ускоряет прогрессирование кардиологических заболеваний. Поэтому кардиологи в настоящее время все чаще сталкиваются с необходимостью решать вопрос о проведении реваскуляризации миокарда у пациентов с ИБС и СД.
– Какая процедура реваскуляризации миокарда, на Ваш взгляд, является более предпочтительной у пациентов с ИБС и СД?
– В исследовании Farkouch и соавт. (FREEDOM, 2012), в котором сравнивали эффективность АКШ и стентирования у пациентов с СД с пятилетним периодом наблюдения, показано, что АКШ имеет преимущества в отношении снижения частоты достижения суммарной конечной точки, включавшей смерть, инфаркт миокарда (ИМ) или инсульт (разница – 7,8%). Разница в уменьшении количества случаев смерти от всех причин составила 5,4% в пользу АКШ.
В пользу АКШ свидетельствует и меньшая потребность в повторной реваскуляризации по сравнению со стентированием коронарных артерий: 5 против 13% после первой процедуры, по данным V. Fuster и соавт. (2012).
Вывод о том, что АКШ является приоритетной процедурой у пациентов с ИБС, многососудистым поражением коронарных артерий и СД, был также сделан на основании результатов метаанализа 13 клинических исследований с участием более 6653 пациентов (Xuebiao Li et al., 2013). Согласно данным метаанализа установка DES у анализируемой категории больных является безопасным видом лечения, однако сопряжена с более высоким риском возникновения потребности в повторной реваскуляризации по сравнению с АКШ.
В рекомендациях ESC/ЕACTS 2014 года по реваскуляризации миокарда указывается, что у пациентов со стабильной ИБС и множественным поражением коронарных артерий, имеющих показания к хирургической реваскуляризации, предпочтение следует отдавать АКШ.
Доля пациентов с ИБС и сопутствующим СД, которые переносят АКШ, колеблется в разных странах от 17 до 50% (ЕACTS, Adult Cardiac Surgical Database Report, 2010), и следует отметить, что, по данным большого количества исследований, показатели летальности у этих больных выше, а выживаемость в отдаленный период ниже по сравнению с пациентами без СД.
– Чем обусловлен худший прогноз у пациентов с СД, перенесших АКШ?
– Это связано с патофизиологическими особенностями атеросклеротического процесса и анатомическими особенностями поражения коронарного русла у пациентов с СД, которые влияют на результаты операций. У больных СД преимущественно наблюдается диффузное поражение коронарных артерий, многососудистое поражение коронарного русла, малый диаметр просвета сосудов, утолщение стенки коронарных артерий, поражение восходящей аорты. Эти особенности и другие факторы обусловливают некоторые технические особенности проведения АКШ у пациентов с СД. В частности, у таких больных предпочтение отдается проведению АКШ без искусственного кровообращения (off-pump) на работающем сердце – это позволяет снизить частоту мозговых осложнений, исключить негативное влияние на контрактильность левого желудочка (ЛЖ), минимизировать риск нарушения почечной функции.
– С какими проблемами после операции АКШ сталкиваются кардиохирурги?
– Ряд проблем, с которыми сталкиваются врачи у прооперированных больных, обусловлены прогрессированием атеросклеротического процесса как в нативных сосудах, так и в шунтах, причем в шунтах данный процесс может протекать даже более агрессивно. Возникающие вследствие этого тромботические окклюзии шунтов являются ведущими причинами их несостоятельности. Проходимость шунтов после операции зависит от множества факторов, например, от того, в каком сосудистом бассейне проводится реваскуляризация, от техники шунтирования, типа шунта, диаметра шунтируемого сосуда.
Опыт, профессионализм и талант кардиохирурга – это лишь часть успеха в лечении пациентов с ИБС и СД. Не меньшую роль играет назначение адекватной медикаментозной терапии в пери- и послеоперационном периоде и, главное, – формирование у пациентов высокой приверженности к длительному лечению.
– Какова роль медикаментозной терапии в улучшении исходов АКШ у пациентов с ИБС и СД?
– Большое значение в улучшении исходов АКШ у больных СД имеет строгий контроль уровня гликемии. Протокол ведения таких больных в периоперационном периоде включает удержание уровня глюкозы крови в пределах 4,5-5,5 ммоль/л, внутривенное введение инсулина во время операции, подкожное введение инсулина в раннем послеоперационном периоде и назначение пероральных гипогликемических средств сразу после нормализации работы желудочно-кишечного тракта.
Помимо контроля уровня гликемии, больные с СД должны быть нацелены на длительный прием ДАТ, роль которой в улучшении исходов после АКШ доказана в клинических исследованиях. Так, в исследовании CASCADE применение двойной антитромбоцитарной терапии – ДАТ (ацетилсалициловая кислота – АСК + клопидогрель) на протяжении года у пациентов после АКШ сопровождалось снижением частоты поражения нативных коронарных артерий, и данный эффект был особенно выражен в группе больных СД.
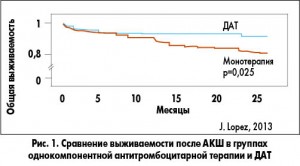
Важная роль ДАТ в улучшении исходов у пациентов, перенесших АКШ на работающем сердце, была продемонстрирована в исследовании J. Lоpez и соавт. (2013), в котором сравнивали частоту развития острого коронарного синдрома/реваскуляризации/инсульта или кардиоваскулярной смерти в подгруппах больных, принимавших однокомпонентную антитромбоцитарную терапию или ДАТ. Было установлено, что в группе ДАТ риск развития первичной конечной точки ниже, а выживаемость выше по сравнению с группой однокомпонентной терапии (рис. 1). Кроме того, в первой группе достоверно более низкой оказалась частота повторных госпитализаций. При этом не было отмечено достоверного отличия в частоте кровотечений между группами.
В уже упоминавшемся исследовании FREEDOM часть пациентов (1829 человек) имели СД и многососудистое поражение коронарных артерий. Анализ результатов наблюдения в этой подгруппе больных показал, что степень проходимости шунтов через 12 мес после АКШ коррелировала со степенью приверженности пациентов к приему ДАТ (АСК + клопидогрель). При этом у пациентов с СД при высокой приверженности к лечению результаты были практически сопоставимы с таковыми в подгруппе больных без СД. Отказ пациентов с СД от приема ДАТ приводил к гораздо худшим исходам.
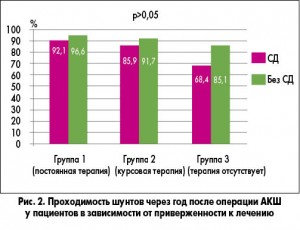
С этими данными совпадают и результаты исследования, проведенного в нашем отделении. В исследование включили пациентов с ИБС и множественным атеросклеротическим поражением коронарных сосудов, верифицированным с помощью коронаровентрикулографии (КВГ), у которых планировали проведение АКШ. Всем пациентам перед оперативным вмешательством было проведено общеклиническое обследование с использованием лабораторных и инструментальных методов. На основании результатов обследования пациенты получали рекомендации по изменению образа жизни и индивидуально подобранную медикаментозную терапию в соответствии с современными стандартами, включающую ДАТ (наиболее удобным для пациентов было назначение фиксированной комбинации АСК и клопидогреля – препарата Коплавикс®), блокаторы ренин-ангиотензиновой системы, статины, при необходимости – бета-блокаторы, антикоагулянты, сахароснижающие препараты. Наблюдение за больными осуществляли на протяжении 1 года с повторным обследованием через 3, 6 и 12 мес и с проведением контрольной КВГ через 1 год. Участников исследования разделили на три группы в зависимости от степени приверженности к лечению: группу № 1 составляли пациенты с высоким комплайенсом, выполнявшие все врачебные рекомендации; в группу № 2 вошли больные, принимавшие терапию непостоянно или не в полном объеме; в группу № 3 – полностью прекратившие лечение по собственному желанию. На протяжении года повторная реваскуляризация путем стентирования была выполнена 7,8% пациентов, что в целом соответствует результатам крупных рандомизированных клинических исследований. Большинство пациентов, которым выполнили повторную реваскуляризацию, принадлежали к группе № 3, тогда как в группе высокой приверженности к терапии – № 1 – не было отмечено ни одного случая возникновения потребности в данной процедуре. Расчет показателя среднего увеличения атеросклеротического очага показал, что наибольшее прогрессирование процесса характерно для пациентов группы № 3, самостоятельно отменивших лечение. При сравнении динамики показателей состояния коронарного русла в разных группах была отмечена их связь с приверженностью пациентов к назначенной терапии: низкий комплайенс приводил к прогрессированию атеросклеротического поражения коронарных артерий. Прогрессирование процесса преимущественно происходило за счет образования новых очагов атеросклероза. При этом у пациентов с СД прекращение лечения было связано с худшими результатами по сравнению с пациентами без СД (рис. 2). Таким образом, назначение оптимальной медикаментозной терапии и обеспечение высокой приверженности к ней пациентов с ИБС и СД, подвергающихся АКШ, является одним из важнейших условий улучшения исходов операции и прогноза пациентов.
Следует отметить, что в НИССХ им. Н.М. Амосова удалось значительно снизить госпитальную летальность у пациентов с СД за последние 14 лет, которая в 2010-2014 гг. составила 0,25% (против 2,8% в 2000-2004 гг.). Это результат внедрения не только новых хирургических техник, но и современных рекомендаций по медикаментозному сопровождению таких пациентов. Одним из подходов, повышающих приверженность к лечению пациентов, нуждающихся в назначении нескольких препаратов, является сокращение количества таблеток путем использования фиксированных комбинаций. Сегодня есть возможность назначать фиксированную комбинацию антиагрегантов – препарат Коплавикс®, включающий АСК и оригинальный клопидогрель, применение которого предпочтительно у больных ИБС, перенесших вмешательство на коронарных сосудах.
 Следующий вопрос адресован главному внештатному специалисту МЗ Украины по специальности «Функциональная диагностика», заведующему кафедрой функциональной диагностики Национальной академии последипломного образования им. П.Л. Шупика, доктору медицинских наук, профессору Олегу Иосифовичу Жаринову.
Следующий вопрос адресован главному внештатному специалисту МЗ Украины по специальности «Функциональная диагностика», заведующему кафедрой функциональной диагностики Национальной академии последипломного образования им. П.Л. Шупика, доктору медицинских наук, профессору Олегу Иосифовичу Жаринову.
– Перед каждым кардиологом рано или поздно встает вопрос о том, какая тактика лечения более предпочтительна для конкретного пациента со стабильной ИБС – только медикаментозная терапия или проведение реваскуляризации миокарда с помощью АКШ. Какие факторы следует учитывать при принятии решения о выполнении АКШ?
– Влияние АКШ на прогноз зависит от многих факторов: функции ЛЖ, количества пораженных сосудов, степени выраженности ишемии миокарда и стенокардии, наличия недавно перенесенного разрыва бляшки и общего состояния пациента. Выраженность, расположение и тяжесть обструкции коронарной артерии по данным ангиографии или компьютерной томографической ангиографии являются важными прогностическими факторами в дополнение к ишемии и функции ЛЖ.
Решение о предпочтительности АКШ по сравнению с медикаментозным лечением должно основываться на соотношении риск/польза, включая риск смерти во время процедуры, ИМ и инсульта в сопоставлении с улучшением качества жизни, продлением жизни, удлинением периода без инфаркта или повторной реваскуляризации. Следует также принимать во внимание анатомию коронарного русла, возраст, сопутствующие заболевания и предпочтения самого пациента. Реваскуляризация миокарда с помощью АКШ при принятии решения является подходящим методом, если ожидаемая польза с точки зрения выживаемости и улучшения здоровья (симптомов, функционального статуса и/или качества жизни) превосходит ожидаемые негативные последствия процедуры.
Согласно рекомендациям Европейского общества кардиологов (ESC) и Европейской ассоциации кардиоторакальных хирургов (EACTS) основаниями для проведения АКШ являются: стеноз ствола левой коронарной артерии >50%, стеноз проксимального сегмента передней нисходящей артерии >50%, двух- или трехсосудистое поражение с дисфункцией ЛЖ, большая площадь ишемии ЛЖ (>10%), одна работающая артерия со стенозом >50%. При наличии этих критериев можно надеяться на улучшение прогноза пациентов с ИБС. При любом стенозе >50% с симптомами стенокардии без эффекта от проводившейся адекватной медикаментозной терапии АКШ может выполняться для улучшения качества жизни пациентов и снижения выраженности симптоматики.
Если принято решение о выполнении АКШ, необходимо помнить, что работа кардиолога с пациентом не закончена, поскольку после операции сохраняется высокий риск окклюзий шунтов, возобновления симптомов стенокардии, развития ИМ и смерти.
После выписки больного из стационара лечащий врач должен сделать все возможное, чтобы убедить пациента в необходимости длительного приема жизнеспасающих препаратов, среди которых важное место занимают антиагреганты.
– Какое место в лечении пациентов с ИБС, перенесших АКШ, занимают антиагреганты согласно современным рекомендациям?
– В 2015 году опубликованы рекомендации Американской ассоциации сердца (АНА), в которых предложена следующая схема назначения антиагрегантов:
- АСК в дозе 81-325 мг на протяжении 6 ч после операции, в дальнейшем – неопределенно долго;
- после АКШ без искусственного кровообращения (off-pump) назначить ДАТ (АСК + клопидогрель) на срок 12 мес;
- клопидогрель следует рассматривать как альтернативу АСК при ее непереносимости, назначать в этом случае на неопределенно долгий срок;
- при остром коронарном синдроме рекомендована ДАТ, но проспективные данные по использованию этой тактики при АКШ отсутствуют;
- если по каким-либо причинам назначена монотерапия АСК, то доза составляет 325 мг (накопленные данные недостаточно убедительны);
- пациентам с АКШ, выполненным с искусственным кровообращением (on-pump) рекомендована ДАТ (АСК + клопидогрель), хотя для указанной категории больных накоплено недостаточно данных.
Как свидетельствуют результаты проспективных исследований в развитых странах, назначение ДАТ пациентам после реваскуляризации миокарда в качестве стандартного подхода широко используется в клинической практике. Врачи в Северной Америке, Западной и Восточной Европе назначают АСК в составе базисной терапии 97% таких больных и в 83% случаев добавляют в качестве второго компонента клопидогрель.
Подводя итоги нашей беседы, хочется отметить: сегодня и кардиологи, и кардиохирурги едины во мнении, что оптимальная медикаментозная терапия, включающая ДАТ, играет значимую роль в улучшении прогноза пациентов с ИБС, подвергающихся процедуре реваскуляризации миокарда. Проведение постоянной и длительной ДАТ с использованием хорошо изученных эффективных антиагрегантов – АСК и клопидогреля – в соответствии с международными рекомендациями является важнейшим условием снижения риска осложнений у таких больных.
Подготовила Наталья Очеретяная