3 березня, 2016
Как повысить приверженность к лечению у пациентов после инфаркта миокарда?
По материалам XVI Национального конгресса кардиологов Украины (23-25 сентября, г. Киев)
Приверженность пациента к лечению, то есть степень соответствия между его поведением и рекомендациями врача, в настоящее время рассматривается как один из факторов, определяющих прогноз заболевания. Оценить приверженность и контролировать ее крайне сложно, поскольку каждый из существующих методов имеет весомые недостатки. Поэтому на всех этапах лечения врач должен сделать все возможное для того, чтобы пациент был мотивирован для выполнения назначений, особенно если речь идет о больных высокого риска, которые уже перенесли серьезное сердечно-сосудистое событие.
«Какие существуют пути для обеспечения приверженности пациентов к длительной жизнеспасающей терапии?» – этот вопрос рассматривался в ходе одного из научных заседаний XVI Национального конгресса кардиологов Украины (23-25 сентября, г. Киев).
 Заведующая кафедрой кардиологии и функциональной диагностики Харьковской национальной академии последипломного образования, доктор медицинских наук, профессор Вера Иосифовна Целуйко отметила, что существуют несколько методов оценки приверженности к терапии, каждый из которых имеет существенные недостатки, а именно:
Заведующая кафедрой кардиологии и функциональной диагностики Харьковской национальной академии последипломного образования, доктор медицинских наук, профессор Вера Иосифовна Целуйко отметила, что существуют несколько методов оценки приверженности к терапии, каждый из которых имеет существенные недостатки, а именно:
- Подсчет оставшихся таблеток. Недостаток – пациенты не всегда отвечают искренне.
- Оценка биохимических показателей, например, уровень гликозилированного гемоглобина крови служит показателем эффективности контроля сахарного диабета. Недостаток – отсутствие биохимических маркеров для большинства заболеваний.
- Самоотчеты пациентов. Недостаток – мы полагаемся на честность пациентов.
- Клинические шкалы, заполняемые специалистом. Недостаток – трудоемкий процесс и неидеальная корреляция с собственно приверженностью.
Последней степенью неприверженности больных к лечению является отказ от приема препаратов, и такие ситуации нередко встречаются в реальной практике. К сожалению, даже пациенты, которые уже перенесли инфаркт миокарда (ИМ), забывают об угрозе собственной жизни достаточно быстро после выписки из стационара.
Сколько больных после ИМ продолжают принимать жизнеспасающие препараты – антиагреганты, статины, бета-блокаторы – на протяжении 12 мес после развития коронарного события?
Данный вопрос начали изучать почти 10 лет назад – уже тогда стало понятно, что назначение лечения, продемонстрировавшего блестящие результаты в клинических исследованиях, далеко не всегда в реальной практике приводит к снижению сердечно-сосудистого риска и улучшению выживаемости пациентов, перенесших ИМ. Ответ оказался прост – часть больных, нуждающихся в назначении не менее трех компонентов жизненно важной терапии, прекращают принимать один из них уже через месяц после перенесенного ИМ. На протяжении 12 мес комплексное лечение продолжают не более 50% пациентов. Между тем, отмена даже одного из препаратов, назначаемых для снижения сердечно-сосудистого риска у постинфарктных больных (антиагрегант, статин, бета-блокатор), приводит к достоверному увеличению риска неблагоприятных исходов и смерти. Прием только одного компонента терапии сопряжен с увеличением риска смерти в 4 раза (Archives of Internal Medicine, 2006; 166: 1842-1847).
В анализе 2014 года, проведенном M. Solomon и соавт., оценивали частоту продолжения двойной антитромбоцитарной терапии (ДАТ) после выписки пациентами с ОКС без подъема сегмента ST (ОКСбпST).
С этой целью проводили ретроспективный анализ историй болезней у пациентов, которые наблюдались в крупной системе в области здравоохранения Kaiser Permanente Northern California с 2003 по 2007 г. по поводу ОКСбпST и лечились только медикаментозно. При выписке из стационара пациенты получали рецепты на препараты для приобретения их в аптечной сети и продолжения рекомендованного лечения.
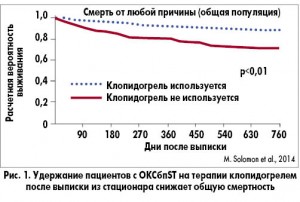
Установлено, что только 1/3 больных (5961 из 16 365 пациентов) продолжили лечение клопидогрелем сразу после выписки из стационара.
Большинство – 2/3 больных (!) прервали прием клопидогреля сразу после выписки. Результаты оказались закономерными – явное преимущество по частоте смерти и развитию инфаркта миокарда у пациентов, которые принимали клопидогрель – как в общей группе, так и после отбора по коэффициенту склонности. И даже через 1 год терапии (т.е. по окончании приема ДАТ) кривые смертности между группами продолжали расходиться (рис. 1), т.е. пациенты, не получаюшие адекватное лечение после выписки из клиники, имеют худший долгосрочный прогноз. Удержание больных на терапии с клопидогрелем приводит к снижению риска смерти от всех причин.
Таким образом, от врача требуется нечто большее, чем просто назначение стандартной схемы лечения, а именно – умение убедить пациента в том, что его здоровье и жизнь зависят от того, насколько точно он будет выполнять рекомендации. Важно понимать, что результаты исследований и регистров, свидетельствующих о снижении выживаемости больных при отмене терапии, – это не просто цифры, а количество жизней, утраченных по причине пренебрежительного отношения к стандартам лечения. И специалисты реанимационных отделений, и врачи, которые продолжают амбулаторно вести пациентов, перенесших ОКС, должны задаваться вопросом: «Что мы сделали для того, чтобы пациенты не прекращали прием ДАТ сразу после выписки из стационара?»
Что требуется для того, чтобы настроить пациента на длительный прием комплексного лечения после перенесенного ИМ?
Прежде всего – убежденность самого врача и осознание того, что отмена терапии может иметь фатальные последствия для больного, на спасение жизни которого уже были затрачены немалые средства и усилия. В этом случае врач не остановится на констатации возможных причин плохого комплайенса, а постарается найти более сильные аргументы и эффективные методы мотивации больного для продолжения лечения.
Отмечу, что роль некоторых причин низкой приверженности пациентов к лечению преувеличивается. Например, зарубежные исследования показывают, что частота выполнения больными врачебных назначений не всегда зависит от наличия медицинской страховки, таким образом, стоимость препаратов не является главным аргументом для отказа от их приема.
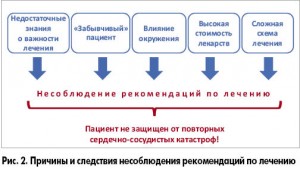
Забывчивость пациента, мнение окружающих его людей и недостаточные знания о важности назначенного лечения – на все эти факторы врач может успешно влиять, и исследователи, изучающие данную проблему, подчеркивают важную роль преодоления клинической инертности врачей в интенсификации лечения больных (Агеев и соавт., 2013) (рис. 2).
Какие изменения в деятельности врача являются приоритетными?
Среди наиболее важных моментов следует выделить следующие:
- необходимость жесткого контроля над пациентами в течение первого года после назначения препаратов или выписки из стационара;
- предоставление врачом необходимой информации о целях и длительности терапии, о возможных побочных эффектах новых препаратов при выписке рецепта;
- соблюдение согласованности в рекомендациях врачей, вовлеченных в лечение больного.
Важную роль настойчивости врача в контроле соблюдения пациентом режима лечения продемонстрировали и результаты нашего собственного исследования. Больным, перенесшим ИМ, ежемесячно напоминали по телефону о важности приема назначенных препаратов или вызывали для регулярных обследований с проведением ЭКГ-исследования, оценки уровня липидов, глюкозы крови и других параметров (С.А. Строкова и соавт.). В результате пациенты с постоянным активным контролем процесса лечения через 6 мес после выписки продемонстрировали высокую приверженность к приему препаратов (80% против 40% в группе контроля), которая привела к достоверно большему снижению частоты развития сердечно-сосудистых осложнений и смерти.
Что можно еще предпринять для повышения приверженности пациентов к лечению?
Важным условием является упрощение режима лекарственной терапии, например, путем назначения фиксированных комбинаций препаратов. В области лечения постинфарктных больных, нуждающихся в длительном приеме ДАТ, большое значение имеет возможность назначения фиксированной комбинации ацетилсалициловой кислоты и клопидогреля (Коплавикс®) для однократного приема в течение суток. Это уменьшает количество таблеток, которые вынужден принимать пациент, снижает риск ошибок (пожилые больные часто путают препараты) и повышает доверие пациента к рекомендациям врача.
 Доктор медицинских наук, профессор Елена Акиндиновна Коваль (Днепропетровская государственная медицинская академия) уделила внимание вопросам продления ДАТ у больных, перенесших ИМ.
Доктор медицинских наук, профессор Елена Акиндиновна Коваль (Днепропетровская государственная медицинская академия) уделила внимание вопросам продления ДАТ у больных, перенесших ИМ.
В настоящее время все чаще обсуждаются целесообразность и возможности продления базисной терапии у пациентов после ИМ, что связано с получением современных данных о течении патологических процессов при этом заболевании как в острый, так и в отдаленный периоды.
Какие существуют основания для продления ДАТ у пациентов с ОКС?
Установлено, что даже после проведения успешного ПКВ риск неблагоприятных событий составляет 10% в первый год и 5% ежегодно в последующие 4 года после процедуры (D. Erlinge, M. Radu, 2015). В исследованиях PROSPECT-2, PROSPECT-ABSORB с участием пациентов после ОКС результаты мультимодальной визуализации нестабильных бляшек продемонстрировали, что на протяжении 4-летнего периода у 55-60% больных происходит разрыв бляшки, у 30-35% – образуются эрозии, в 2-7% случаев визуализируются тромбы в кальцинированных поражениях. Между тем, пациенты с нестабильными атеросклеротическими бляшками имеют высокий протромбогенный потенциал крови и электрически нестабильный миокард. Высказываются различные идеи о способах снижения рисков у таких пациентов, включая профилактическое стентирование коронарных артерий саморассасывающимися стентами новых поколений с нестабильными бляшками. Однако даже профилактическая установка стентов не означает прекращения или замедления прогрессирования патологических процессов в сосудах.
Каким образом можно воздействовать на процессы атеросклероза и атеротромбоза для долгосрочного снижения риска?
Воздействовать на эти процессы можно путем применения статинов и антиагрегантов. Доказано, что статины замедляют прогрессирование атеросклероза и оказывают противовоспалительный эффект. Клопидогрель продемонстрировал способность блокировать взаимодействие тромбоцитов и лейкоцитов через молекулы CD40-CD40L, что может способствовать контролю агрессивных протромбогенных лейкоцитарных микрочастиц и блокировки их специфического взаимодействия с тромбоцитами. Очевидно, что данный эффект клопидогреля сыграл важную роль в снижении риска сердечно-сосудистых осложнений и смерти во всех крупных клинических исследованиях с применением этого препарата у пациентов с различными формами ОКС и различной стратегией лечения – CURE, CURE-PCI, CREDO, CLARITY-TIMI 28 и других. Результаты этих исследований стали основанием для того, чтобы официально рекомендовать ДАТ с клопидогрелем для лечения пациентов с ОКС.
Следует отметить, что на одном из заседаний в рамках конгресса Европейского общества кардиологов в г. Лондоне (ESC, 2015) изменение длительности ДАТ было признано одной из 6 главных научных инноваций последних лет, повлиявших на кардиологическую практику. В ходе конгресса ведущими мировыми экспертами также была озвучена мысль о том, что у пациентов с чрескожным коронарным вмешательством и перенесенным ИМ продленная ДАТ (>12 мес) предупреждает развитие повторных событий. Геморрагический риск при этом увеличивается, но без повышения риска фатальных кровотечений (L. Mauri, G. Montalescot, S. James, N. Danchin).
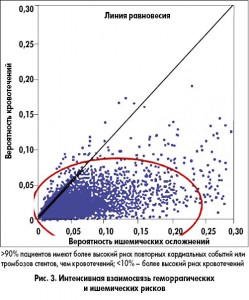
Связь между ишемическим и геморрагическим рисками продемонстрирована во многих исследованиях: у подавляющего количества пациентов (>90%) преобладает ишемический риск, тогда как <10% больных имеют высокий геморрагический риск (рис. 3).
Во что вылились дискуссии об оптимальной длительности ДАТ?
Итогом дискуссий об оптимальной длительности ДАТ стали, в частности, новые рекомендации ЕSC (2015) по ведению пациентов с ОКСбпST, в которых указывается на возможность ее продления (ингибитор P2Y12-рецепторов + ацетилсалициловая кислота) >12 мес при тщательной оценке ишемического и геморрагического рисков. Для оценки этих рисков в помощь практическим врачам разработаны шкалы GRACE (риск смерти и ИМ), CHA2DS2-VASc (риск тромбоэмболий при фибрилляции предсердий – ФП), HAS-BLED (риск кровотечений).
Какие вопросы остаются нерешенными в области ведения пациентов, перенесших ИМ?
Сегодня эксперты сходятся во мнении, что одной из проблем ведения пациентов, перенесших ИМ, является отсутствие четких рекомендаций в отношении продленной терапии жизнеспасающими препаратами (>12 мес). С одной стороны, исследования последних лет, в частности, в области применения ДАТ у таких больных, свидетельствуют в пользу продления лечения (например, исследование DAPT у пациентов с имплантированными стентами коронарных артерий). С другой – мы нуждаемся в дополнительных данных для разработки стандартных схем, применимых в реальной практике. Кроме того, в клиническую практику внедряются новые антитромботические препараты, например современные пероральные антикоагулянты, которые предоставляют новые возможности в лечении пациентов с очень высоким тромботическим риском.
Ведение таких пациентов, требующих одновременного применения антиагрегантов и пероральных антикоагулянтов (с ФП, клапанными пороками сердца, механическими протезами клапанов сердца, проявлениями венозного тромбоэмболизма), вновь ставит перед специалистами вопрос:
Как обеспечить приверженность к лечению пациентов, требующих интенсификации антитромботической терапии?
Сегодня проводятся исследования, в которых изучаются возможности уменьшения количества назначаемых препаратов в таких ситуациях. Зарубежные эксперты высказывают мнение о предпочтительности использования при высоком риске геморрагических осложнений только перорального антикоагулянта с одним антиагрегантом – клопидогрелем (F. Van de Werf, 2008).
Таким образом, следует тщательно отбирать пациентов для продленной ДАТ и рассматривать ее у лиц с высоким ишемическим и низким геморрагическим рисками.
Профессор Е.А. Коваль обратила внимание слушателей на то, что врачи, призванные внедрять достижения науки в клиническую практику, должны сделать все, чтобы рекомендации, основанные на данных доказательной медицины, соблюдались пациентами. На современном этапе врачебное искусство ведения пациентов, перенесших ИМ, состоит в том, чтобы назначать простые схемы лечения, включающие только необходимые, жизненно важные препараты в адекватных дозах и с максимально удобным режимом приема. Снижать стоимость и упрощать режим терапии следует за счет назначения фиксированной комбинации антиагрегантов (Коплавикс®) и отказа от средств, не обладающих доказанным влиянием на прогноз у пациентов после ИМ (например, метаболических препаратов). Врач может быть уверенным в эффективности и безопасности терапии только при назначении качественных препаратов, тщательно изученных в клинических исследованиях. Пациенты с ИМ относятся к той категории, в которой эксперименты с заменой оригинального клопидогреля на генерический недопустимы, поскольку недостаточная эффективность антитромбоцитарного средства может иметь фатальные последствия.
Подготовила Наталья Очеретяная