28 липня, 2015
Системные васкулиты: диагностический поиск в реальной клинической практике
 Системные васкулиты (СВ) представляют собой особую модель аутоиммунной патологии человека и являются полиорганными заболеваниями, при которых ранняя диагностика и лечение могут существенно улучшить их исход. Существующая номенклатура СВ снижает диагностические возможности на раннем этапе развития патологического процесса. Одним из ее ключевых аспектов, кроме определения и классификации, являются диагностические критерии СВ. Последние включают клинические проявления процесса, обусловленные определенными повреждениями органов. Раннее выявление СВ с помощью общепринятых диагностических критериев не представляется возможным‚ а, как известно, несвоевременная диагностика указанного заболевания приводит к необратимым повреждениям органов и систем.
Системные васкулиты (СВ) представляют собой особую модель аутоиммунной патологии человека и являются полиорганными заболеваниями, при которых ранняя диагностика и лечение могут существенно улучшить их исход. Существующая номенклатура СВ снижает диагностические возможности на раннем этапе развития патологического процесса. Одним из ее ключевых аспектов, кроме определения и классификации, являются диагностические критерии СВ. Последние включают клинические проявления процесса, обусловленные определенными повреждениями органов. Раннее выявление СВ с помощью общепринятых диагностических критериев не представляется возможным‚ а, как известно, несвоевременная диагностика указанного заболевания приводит к необратимым повреждениям органов и систем.
Время от возникновения первых клинических проявлений до момента установления диагноза, по данным разных авторов, колеблется от 1 до 12 мес. Поэтому на современном этапе развития ревматологии все шире обсуждаются вопросы разработки определений и критериев СВ.
Трудности диагностики СВ обусловлены:
• на ранних стадиях болезни – неотчетливо выраженной системностью поражения;
• в развернутый период заболевания – калейдоскопической сменой симптомов и синдромов;
• общностью патогенеза (нарушение иммунного гомеостаза с неконтролируемой выработкой аутоантител, образованием иммунных комплексов, циркулирующих в кровяном русле и фиксирующихся в стенке сосудов с развитием тяжелой воспалительной реакции);
• многосистемностью поражения и разнообразием проявлений васкулита (суставы, кожа, внутренние органы);
• необоснованным назначением препаратов при проявлениях интоксикационного синдрома, особенно антибиотиков и сульфаниламидов, нередко приводящих к прогрессированию процесса;
• отсутствием необходимого материального обеспечения для использования современных методов иммунологического исследования;
• волнообразным характером течения с периодами активности воспалительного процесса и периодами ремиссии, отсутствием яркой клинической картины поражения артериального русла в дебюте, которые приводят к поздней диагностике.
Распространенность СВ составляет 0,4-14 случаев на 100 тыс. населения. Ежегодно диагностируется около 100 новых случаев на 1 млн населения. Отдельные формы васкулитов встречаются в определенных возрастных группах. В первые 5 лет заболевания умирают до 40% пациентов‚ а при отдельных формах васкулитов летальность в течение первого года достигает 80%. Улучшению исхода патологического процесса способствует ранняя диагностика.
Исследования эпидемиологии СВ проведены в Канаде и США. Этиология большинства первичных СВ неизвестна. Предполагается, что практически любые инфекционные агенты способны вызвать воспалительные реакции в сосудах различного калибра (Е.Л. Насонов, 2010). Основной патогенетический механизм СВ – активация клеточного иммунитета – характеризуется преобладанием Th1-типа иммунного ответа (интерлейкин (IL) 2, γ-интерферон), гиперпродукцией провоспалительных цитокинов, образованием гранулем, инфильтрацией Т-лимфоцитами и макрофагами сосудистой стенки. Не менее важное звено в патогенезе СВ связано с активацией гуморального иммунитета и проявляется гиперпродукцией широкого спектра аутоантител. Фактор некроза опухоли является одним из ключевых провоспалительных цитокинов в системе иммунопатологических реакций СВ (W.K. Han, 2003). IL-6 – чувствительный маркер воспаления при СВ. Концентрация IL-6 является отражением истинной активности СВ при гранулематозе с полиангиитом (GCА) и нормальными показателями скорости оседания эритроцитов (СОЭ) и С-реактивного белка (СРБ). Нормальный уровень IL-6 у пациентов с сохраняющейся клинической картиной артериита может свидетельствовать в пользу ишемического, но не воспалительного варианта васкулита. У больных с криофибриногенемической васкулопатией в сочетании с нормальными острофазовыми показателями определение уровня IL-6 способствует правильному выбору дальнейшей лечебной тактики (в случае обнаружения повышенного уровня IL-6 целесообразно обсуждать вопрос о назначении иммуносупрессивной терапии). Ценность определения уровня IL-6 возрастает в комплексе с измерением уровня сывороточных металлопротеиназ (высоко специфичный метод) при установлении активности СВ (В.И. Мазуров, A.M. Лила, 2004).
Первый этап диагностики системных васкулитов
На первом этапе диагностики осуществляется выявление клинических симптомов и синдромов, позволяющих предположить наличие данного заболевания. Симптомы могут быть результатом прямого повреждения кровеносных сосудов и непрямого поражения тканей внутренних органов и систем. Выраженность клинических проявлений и прогноз при различных формах СВ зависят как от характера иммуновоспалительного процесса в сосудистой стенке, так и от типа, калибра и локализации пораженных сосудов, течения и тяжести сопутствующих воспалительных и склеротических изменений тканей (В.Н. Коваленко и соавт., 2014; F. Wink, P.M. Houtman, T.L. Jansen, 2010). Воспаление обусловливает возникновение общеклинических симптомов васкулита, таких как лихорадка‚ ознобы‚ общая слабость‚ миалгии‚ потеря массы тела.
К наиболее частым клиническим проявлениям СВ относятся поражения кожных покровов и слизистых оболочек‚ центральной и периферической нервной системы‚ сердечно-сосудистой системы‚ желудочно-кишечного тракта‚ почек и опорно-двигательного аппарата.
Синдром поражения кожных покровов (мелких сосудов) в 75% случаев ассоциируется с эозинофильным гранулематозом и полиангиитом (EGPA)‚ в 25% – с узелковым полиангиитом (PAN)‚ в 80% – с микроскопическим полиангиитом (МРА)‚ в 100% – с IgA-ассоциированным васкулитом‚ васкулитом Мишера-Шторка‚ болезнью Шамберга‚ пурпурой Майокки. При поражении средних сосудов кожные симптомы возникают в 35% случаев при EGPA‚ в 50% – при гранулематозе с полиангиитом (GPA) и проявляются васкулитной пурпурой, сетчатым ливедо, подкожными узелками‚ крапивницей, эритемой и некрозами (дигитальной гангреной). При GPA поражение кожи в виде язвенно-геморрагических высыпаний на конечностях чаще наблюдается в первый год заболевания, чем при рецидиве.
Синдром поражения респираторной системы ассоциирован в первую очередь с такими СВ, как гранулематоз с полиангиитом – GPA (85% случаев), эозинофильный гранулематоз с полиангиитом – EGPA (70%), эссенциальный криоглобулинемический васкулит (15%), системный капиллярит – синдром Гудпасчера. Основными проявлениями синдрома поражения респираторной системы в случае EGPA являются нарастающая гиперактивность бронхов с развитием тяжелой бронхиальной астмы, появление бронхоэктазов, возникновение легочных инфильтратов (70%), развитие некротизирующего легочного васкулита и гранулем, реже – эозинофильного плеврита, иногда – медиастинального лимфаденита. При GPA легкие поражаются в дебюте болезни в 50% случаев, а в развернутой стадии – в 85%. Серьезной проблемой являются случаи бессимптомного поражения легких. Устанавливается обструктивный, реже – рестриктивный тип вентиляционной недостаточности (легочный фиброз). Клиническими эквивалентами гранулематозного воспаления являются: стойкие инфильтраты и узлы в легких с участками деструкции и образованием полостей, стенозирующий эндобронхит, подскладочная гранулема гортани и трахеи, язвенно-некротический ринит с формированием перфорации носовой перегородки, деструктивный синусит или пансинусит, псевдотуморозное образование в орбите. Кровохарканье чаще развивается в дебюте поражения легких, чем при обострении. В то же время формирование в легочной ткани полостей отмечается одинаково часто как в первый год болезни, так и при рецидивировании, что требует исключения инфекционных процессов (туберкулез, септическая эмболия, грибковые поражения и т.п.). Поражение легких при эссенциальном криоглобулинемическом васкулите носит в большей степени инфекционный характер.
У пациентов с легочным васкулитом описаны случаи развития легочной гипертензии (30-50%), альвеолита и бронхиальной астмы (рис. 1).
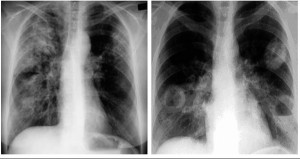 Рис. 1. Легочные инфильтраты при гранулематозе с полиангиитом (слева) и эозинофильном гранулематозе с полиангиитом (справа)
Рис. 1. Легочные инфильтраты при гранулематозе с полиангиитом (слева) и эозинофильном гранулематозе с полиангиитом (справа)Целенаправленный поиск поражения респираторного тракта с обязательным проведением риноскопии, ларингоскопии, компьютерной томографии (КТ) придаточных пазух и легких является необходимым, поскольку даже выраженные изменения и тяжелые поражения (множественные инфильтраты и деструкции) могут протекать бессимптомно (отсутствие кашля, одышки, аускультативных проявлений и т.п.).
Синдром поражения сердечно-сосудистой системы ассоциирован с неспецифическим аортоартериитом (НАА) (90%), гигантоклеточным артериитом (ГКА), узелковым полиангиитом (PAN) (40%), эозинофильным гранулематозом с полиангиитом (EGPA) и гранулематозом с полиангиитом (GPA) (10%). При НАА доминирует поражение аорты. Так, дилатация восходящего отдела аорты обусловливает развитие аортальной регургитации, аортит может сопровождаться деструкцией русла коронарной артерии (чаще левой), а при наличии патологического процесса в дуге аорты и/или ее ветвях возможны также изменения дистальных отделов коронарных артерий (9-80% случаев). Кардиалгия, стенокардия при НАА, как правило, не сопровождаются типичными электрокардиографическими (ЭКГ) и ангиографическими изменениями. Описаны случаи развития тромбоза полостей сердца и коронарных сосудов, формирования аневризм (9-80% случаев). У пациентов с НАА возникновению сердечной недостаточности (СН) способствуют ишемия миокарда, миокардит и дилатационная кардиомиопатия (25-35% случаев). Артериальная гипертензия (АГ) является следствием стенозов почечных артерий, аортальной регургитации, церебральной ишемии, снижения эластичности сосудов и нарушения функции барорецепторов.
Для определения степени тяжести АГ в тех случаях, когда измерение уровня артериального давления (АД) на верхних конечностях не предоставляет достоверных результатов, может быть рекомендован расчет уровня систолического артериального давления (САД) с помощью формулы:
САДверхняя конечность = (САДнижняя конечность – 36)/0,87 мм рт. ст.
Осложнениями ГКА вследствие гранулематозного поражения венечных сосудов (артериита) являются инфаркт миокарда и недостаточность аортального клапана.
При СВ возможно развитие острого или хронического перикардита (27%), аритмий (19%). Примером является MLN-синдром (болезнь Кавасаки), основным проявлением которого у 50% пациентов являются кардиоваскулярные поражения. Острая фаза болезни сопровождается типичным миокардитом (80%), который проявляется тахикардией, нарушениями проводимости, кардиомегалией, ритмом галопа, а в отдельных случаях – развитием острой СН. Аналогичные изменения свойственны и болезни Бехчета (Е.Л. Насонов, 2011).
Новым маркером повреждения коронарных сосудов (коронарный васкулит) при СВ является острофазовый белок пентраксин-3 (Ptx3). Первое исследование было проведено при болезни Кавасаки с применением внутривенных иммуноглобулинов – ВВИГ (изучались случаи резистентных к ВВИГ вариантов). Установлено, что концентрация Ptx3 в сыворотке крови значительно повышается в острой фазе заболевания (в фазе рецидива повышается всегда) и снижается после введения иммуноглобулина. До 30% больных с васкулитами не реагируют на введение ВВИГ, что обусловливает у них развитие – аневризм, инфаркта миокарда и внезапной смерти. Повышение уровня Ptx3 при системных васкулитах свидетельствует о наличии воспалительного процесса в сосудистой сети. Ptx3 – информативный биомаркер будущих сердечно-сосудистых событий. Функциональное состояние периферического сосудистого русла при СВ характеризуется, помимо нарушения общей вазорегулирующей реактивности, снижением влияний сосудистого эндотелия. Это приводит к нарушению гемодинамики периферических сосудов, что сопровождается включением и последующим истощением компенсаторных механизмов. Характерные типы нарушения реактивности периферического сосудистого русла у больных СВ зависят от нозологической принадлежности васкулита, специфических особенностей патологического процесса, активности воспалительного процесса и длительности заболевания. Изменения реактивности периферического сосудистого русла являются отражением процессов ремоделирования сердечно-сосудистой системы на всех ее уровнях и первоначально носят компенсаторный характер. Ремоделирование сосудов происходит как за счет изменения внутреннего диаметра артерий, так и за счет утолщения сосудистой стенки. Оцениваются ранние престенотические изменения, концентрическое утолщение, изменения внутреннего диаметра сосудов общей сонной и позвоночной артерий, в том числе в ответ на проводимую терапию (определяемые с помощью мультиспиральной КТ).
При системном гранулематозном поражении крупных сосудов (аорты и ее основных ветвей), характерном для НАА, фиброзные изменения интимы и адвентиции (90%) приводят к развитию сегментарных стенозов и окклюзий сосудов с вовлечением нескольких сосудистых стволов. В 30% случаев определяется постстенотическая дилатация сосудов, а в 15% – формируются аневризмы. Клинические проявления (синдром обкрадывания) в определенной степени зависят от анатомического типа НАА. При I типе наблюдаются изменения со стороны дуги аорты и ее ветвей (одновременное поражение сонных и подключичных артерий); при II типе – изолированное поражение грудного и/или брюшного отделов аорты и их ветвей; при III типе – сочетание патологического процесса в дуге аорты и/или ее ветвей с изменениями грудного и/или брюшного ее отделов; при IV типе – поражение основного ствола легочной артерии и ее ветвей (изолированное или объединенное с первыми тремя типами). Поражение сосудов происходит в начале острой фазы (лихорадка, головная боль, потеря зрения, миалгии, артралгии), зависит от длительности фазы воспаления (боли в сосудах, нарушение чувствительности, каротидиния) и в хронической фазе завершается сосудистым фиброзом, дегенерацией, образованием аневризм.
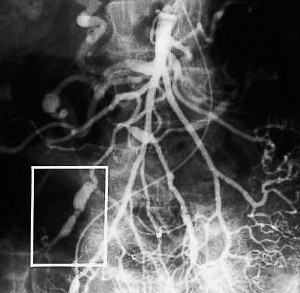
Синдром поражения желудочно-кишечного тракта в 30% случаев ассоциирован с узелковым полиангиитом (PAN), в 30% – с НАА, в 10% – с гиперсенситивным васкулитом, в 12% – с эозинофильным гранулематозом с полиангиитом (EGPA) и в 10% – с гранулематозом с полиангиитом (GPA), в 15% – с болезнью Бехчета. При некротизирующих васкулитах можно наблюдать ярко выраженные интерстициальные поражения желудочно-кишечного тракта с развитием желудочно-кишечных перфораций. Абдоминальный синдром проявляется в виде гастродуоденита, острого и хронического панкреатита, сосудистых поражений печени с развитием инфаркта печени, гематом (реже – кист печени), язвенным поражением кишечника и кровотечениями. Формирование аневризм представлено на рисунке 2.
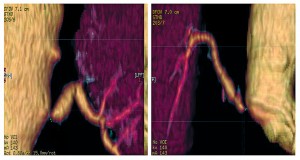
Синдром поражения почек ассоциирован с микроскопическим полиангиитом (30%) с возникновением быстропрогрессирующего гломерулонефрита, ранним развитием почечной недостаточности (без гипертензии в отличие от узелкового полиангиита), очагового гломерулонефрита с микрогематурией. Различные варианты гломерулонефрита ассоциированы с эссенциальным криоглобулинемическим васкулитом, эозинофильным гранулематозом с полиангиитом, неспецифическим аортоартериитом. При гранулематозе и полиангиите в дебюте болезни у 18% пациентов отмечается гломерулонефрит, в дальнейшем эта цифра увеличивается до 85%. При НАА развиваются стенозы почечных артерий (рис. 3).
Синдром поражения периферической нервной системы ассоциирован с эозинофильным гранулематозом с полиангиитом (EGPA) (10%), узелковым и микроскопическим полиангиитом (PAN) (полинейропатия – 50-75%, моторные сенсорные расстройства нижних конечностей, синдром Гийена-Барре), гранулематозом с полиангиитом (GPA) (дистальная полинейропатия – 50%), НАА (симметричная полинейропатия и энцефалополиневрит – 30%), эссенциальным криоглобулинемическим васкулитом (мононеврит). Поражение центральной нервной системы проявляется энцефалопатией, гиперкинетическим синдромом, особенно выраженными при гранулематозном полиангиите и НАА (30%).
Второй этап диагностики системных васкулитов
Предусматривается исключение других процессов, которые имитируют первичный СВ (фиброзно-мышечная дисплазия, синдром диссеминированного внутрисосудистого свертывания, вызванные приемом лекарственных средств побочные эффекты, паранеопластические состояния, атеросклероз и т.п.).
Используемые на этом этапе КТ и магнитно-резонансная томография (МРТ) имеют высокую чувствительность (95-100%). Эти методы позволяют получить более точную визуализацию стенки сосуда на ранних стадиях болезни. При МРТ и ультразвуковом исследовании выявляют воспаление стенки артерии, но эти методы менее информативны на поздних стадиях по сравнению с контрастной ангиографией. На данном этапе клиницисту необходимо определить распространенность и степень сосудистого поражения. Оценка распространенности процесса в сосудах осуществляется в ходе исследования согласно методике 18F-FDG-PЕТ/КТ. Даже на ранних этапах развития васкулита изображение демонстрирует интенсивное линейное поглощение радиофармпрепарата в эндотелии сосудов. Принцип исследования основан на повышенном поглощении глюкозы макрофагами (в том числе радиофармпрепарата фтора).
Третий этап диагностики системных васкулитов
Вариант СВ определяется с учетом классификационных диагностических критериев Американского колледжа ревматологии (АКР) и Chapel Hill Consensus Conference, а также результатов лабораторных тестов и инструментальных исследований. До сих пор не существует стандартного метода для установления диагноза СВ. Схожесть клинических проявлений в дебюте заболевания не позволяет отнести его к определенному типу васкулита. В дальнейшем при динамическом наблюдении пациента возможна постановка нозологического диагноза первичного СВ.
Открытие специфических антинейтрофильных цитоплазматических антител (АНЦА), вступающих в реакции с различными миелоидспецифическими ферментами (МРО, PR3), сыграло существенную роль в ранней диагностике отдельных нозологических форм системных васкулитов. АНЦА-ассоциированный васкулит представляет собой некротизирующий васкулит с небольшим количеством или отсутствием иммунных депозитов, преимущественно влияющих на мелкие сосуды (например, капилляры, венулы, артериолы и мелкие артерии), связанные с МРО-ANCA или PR3-ANCA. Отсутствие АНЦА расценивается как АНЦА-негативность и не исключает диагноз некротизирующего васкулита (например, МРО-ANCA, PR3-ANCA, ANCA-отрицательный). Некротизирующее гранулематозное воспаление при гранулематозе с полиангиитом (GРА) (субстрат – капилляры, артериолы и вены) сопровождается поражением верхних и нижних дыхательных путей и развитием некротизирующего гломерулонефрита. Особенностью эозинофильного гранулематоза и полиангиита (ЕGРА) (сосуды малого и среднего калибра) является сочетание гиперэозинофилии с клиническими проявлениями бронхиальной астмы. При наличии гломерулонефрита у больных ЕGРА высока вероятность наличия ANCA. В развитии MPA (капилляры, артериолы и венулы) принимает участие небольшое количество иммунных депозитов (иногда депозиты отсутствуют). Клиническая картина соответствует течению некротизирующего гломерулонефрита и легочного капиллярита, артрита, кожной пурпуры, контактной кровоточивости, миалгии, артралгии, желудочно-кишечных кровотечений, периферической ишемической нейропатии, поражения глаз и ЛОР-органов, легочных инфильтратов, почечной недостаточности. Исследование антител к цитоплазме нейтрофилов (как с помощью реакции непрямой иммунофлюоресценции, так и посредством иммуноферментного анализа) проводится исходя из клинической ситуации (уровень доказательств IА, сила рекомендации А). Среди 10 больных с GРА АНЦА антитела к протеиназе-3 обнаруживались часто – в 90% случаев, у 22 пациентов с MPA и у 6 с ЕGРА – в 75% случаев, в то время как среди 99 больных IgА-HSP васкулитом – несколько реже (29% случаев). Среди 100 пациентов с СВ, ассоциированным с системными заболеваниями соединительной ткани, АНЦА выявлялись у 30% больных волчаночным васкулитом, у 42% – ревматоидным васкулитом. При других формах АНЦА обнаруживаются крайне редко.
Определение АНЦА в качестве скринингового теста позволяет увеличить выявляемость некротизирующих васкулитов, особенно на ранней стадии, у пациентов с лимитированной и атипичной формами заболевания или перекрестными ангиитными синдромами. Персистенция АНЦА в стадии ремиссии у больных гранулематозом и полиангиитом (GРА) требует более длительного (до 5 лет) применения иммуносупрессивных препаратов.
Положительные данные биопсии имеют большое значение для подтверждения диагноза СВ. В случае подозрения на СВ данное исследование рекомендуется выполнять как для подтверждения диагноза, так и для последующей оценки состояния пациентов с этим заболеванием. Морфологическое исследование является обязательным компонентом диагностики при узелковом полиангиите (PAN), гранулематозе с полиангиитом (GРА), MPA, эозинофильном гранулематозе и полиангиите (ЕGРА), гигантоклеточном васкулите (GCА).
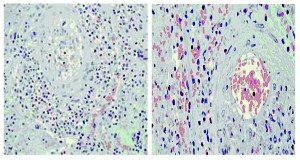
Гистологическими признаками СВ (морфологический субстрат органа мишени – эндотелий) являются инфильтрация нейтрофилами, мононуклеарами и лейкоклазия. Периваскулярная инфильтрация не считается признаком СВ (рис. 4).
Определение уровней цитокинов (IL-6, IL-1, IL-2, IL-4) и хемокинов (CCL11/ Eotaxin, CCL4/MIP-1 р) наряду с индексами BVAS (Бирмингемская шкала активности васкулита) и VDI (индекс повреждения) позволяют более достоверно оценивать активность первичных системных некротизирующих васкулитов. Шкала BVAS и индекс VDI обладают высокой информативностью при оценке активности первичных СВ (в том числе некротизирующих). Использование индекса повреждения VDI для оценки истинной активности СВ является более информативным, так как позволяет оценивать активность иммунопатологического процесса за более длительный промежуток времени. Шкала BVAS является более динамичной и информативной для оценки активности васкулита за короткий промежуток времени (до 3 мес).
В последнее время позитивную оценку при НАА получил индекс DEI-Тak, который помогает оценить тяжесть васкулита и расширяет диапазон клинических признаков. При первом визите, особенно в случае длительного течения патологического процесса, DEI-Tak используется в качестве «индекса убыли», демонстрируя степень поражений сосудов, которые носят необратимый характер.
Ключевые положения
• Системные васкулиты относятся к наиболее тяжелым формам хронической патологии человека, которые осложняются легочными кровотечениями, инфарктом миокарда, почечной недостаточностью, неврологическими нарушениями, инфарктами кожи, гангренами конечностей и т.п.
• Этапность диагностики СВ включает: выявление клинических симптомов и синдромов, позволяющих предположить наличие васкулита; исключение других процессов, которые имитируют первичный СВ; оценку распространенности процесса в сосудах (в процессе компьютерного ангиографического исследования); определение в соответствии с квалификационными критериями варианта СВ (подтвержденного результатами биопсии) и активности васкулита с учетом индексов BVAS, VDI, DEI-Tak.
• В каждом конкретном случае необходим всесторонний клинический анализ имеющегося симптомокомплекса и длительное мониторирование состояния пациентов.