28 липня, 2015
Сумарний серцево-судинний ризик
Сумарний серцево-судинний ризик
Загальні принципи
Більшість українців помирають від захворювань, спричинених атеросклерозом, доклінічна діагностика якого має базуватися на оцінці сумарного серцево-судинного ризику. Завдяки такому підходу можна своєчасно змінити нездоровий спосіб життя та коригувати його наслідки. Тим самим попереджають фатальні й інвалідизуючі хвороби, а отже, зберігають життя й соціальну активність людини (блок 1).
Блок 1. Захворювання, які можна попередити, впливаючи на сумарний серцево-судинний ризик
• Ішемічна хвороба серця – гострий інфаркт міокарда, стенокардія напруження.
• Порушення мозкового кровотоку – транзиторна ішемічна атака, інсульт, судинна деменція.
• Аневризма аорти з її розшаруванням.
• Оклюзія артерій ніг – переміжна кульгавість, трофічні виразки, гангрена.
• Оклюзія ниркових артерій – вазоренальна артеріальна гіпертензія, прогресуюча ниркова недостатність.
• Оклюзія мезентеріальних артерій – хронічна абдомінальна ішемія, мезентеріальний тромбоз із гострим перитонітом.
Аби попередити захворювання, спричинені атеросклерозом, лікар має керувати сумарним серцево-судинним ризиком. Етапи, з яких складається цей процес, наведено нижче (блок 2).
Блок 2. Керування сумарним серцево-судинним ризиком
• встановлення профілю серцево-судинного ризику;
• оцінка сумарного серцево-судинного ризику;
• корекція сумарного серцево-судинного ризику.
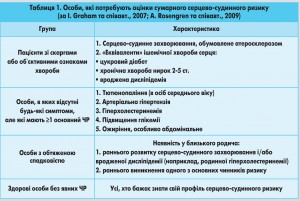
Лікар має обмежені ресурси. Тому пацієнтів, залежно від нагальності потреби в оцінці їхнього сумарного ризику, поділяють на групи. У таблиці 1 пацієнти ранжуються за низхідним пріоритетом.
Встановлення профілю серцево-судинного ризику
Профіль серцево-судинного ризику визначається, по-перше, чинниками ризику (ЧР), а по-друге, ураженнями серця/судин та їх «еквівалентами».
Розпізнавання основних чинників ризику
Існують 2 групи ЧР.
Якщо ЧР не можна змінити, їх вважають такими, що не модифікуються (блок 3).
Блок 3. Чинники серцево-судинного ризику, що не модифікуються
• вік ≥55 (ч) або ≥65 (ж) років;
• чоловіча стать;
• обтяжена спадковість – завчасний (у віці <55 років (ч) або <65 (ж) років) розвиток серцево-судинного захворювання у близького родича.
ЧР, що модифікуються, змінити можна таким чином: або повністю усунути, або послабити їх дію. Кількість таких ЧР обчислюється десятками, однак практичний інтерес мають лише ті, для яких розроблено методи ефективної корекції (блок 4).
Блок 4. Головні чинники серцево-судинного ризику, що модифікуються
Поведінкові:
• тютюнопаління;
• недостатня фізична активність;
• нездорове харчування;
• психосоціальні чинники.
Біологічні:
• артеріальна гіпертензія;
• дисліпідемія;
• предіабет/цукровий діабет;
• підвищена маса тіла.
Поведінкові ЧР є елементами життєвого стилю людини. Біологічні ЧР – патологічні стани, які тісно пов’язані зі способом життя, але також певною мірою залежать від ЧР, що не модифікуються (передусім від генетичного фону).
Серед ЧР, що модифікуються, найбільш значущими є тютюнопаління, артеріальна гіпертензія (АГ) і дисліпідемія. Внесок цих ЧР у формування хвороб, спричинених атеросклерозом, становить приблизно 90%.
Тютюнопаління
Характеризуючи тютюнопаління, треба з’ясувати його інтенсивність/тривалість та ступінь нікотинової залежності (блок 5).
Блок 5. Оцінка статусу тютюнопаління
Індекс пачко-роки:
Кількість цигарок, що викурюють за добу (шт) × стаж паління (роки)
20
Маркери високого ступеня нікотинової залежності:
• щоденне паління >20 цигарок;
• паління в перші 30 хв після пробудження;
• великий потяг до паління і/або симптоми відміни за попередньої спроби відмови.
Інтенсивність/тривалість тютюнопаління можна оцінити за індексом пачко-роки. Чим вищий цей індекс, тим більший серцево-судинний ризик. Для визначення ступеня нікотинової залежності користуються спеціальними тестами, наприклад опитувальником Фагерстрема. У разі дефіциту часу можна обмежитися пошуком у курця наявності ознак високого ступеня нікотинової залежності.
Артеріальна гіпертензія
АГ діагностують, якщо рівень артеріального тиску (АТ) становить ≥140/90 мм рт. ст. АГ як самостійне захворювання та серцево-судинний ЧР плануємо розглянути в наступній публікації.
Дисліпідемія
Дисліпідемію встановлюють в одному з таких випадків: 1) підвищення рівня проатерогенних ліпідів; 2) зниження концентрації антиатерогенного ліпіду; 3) комбінація цих порушень.
Основним проатерогенним ліпідом є холестерин (ХС) ліпопротеїнів низької щільності (ЛПНЩ), який транспортується від печінки, де він синтезується, до артерій, у стінках яких відкладається. Саме рівень ХС ЛПНЩ визначає рівень загального ХС (ЗХС). Тому зростання концентрацій ЗХС і ХС ЛПНЩ відбувається паралельно. Тригліцериди (ТГ) менш атерогенні, ніж ХС ЛПНЩ, однак у сполученні з іншими ЧР також сприяють прогресуванню атеросклерозу. ХС ліпопротеїнів високої щільності (ЛПВЩ) має антиатерогенні властивості. Його рух протилежний трафіку ХС ЛПНЩ і спрямований від артерій до печінки, у якій ХС утилізується.
Діагностика дисліпідемії складається з визначення концентрації основних ліпідів та встановлення клінічних особливостей їх дисбалансу.
Рівень ліпідів у конкретного пацієнта порівнюють із цільовими значеннями: чим вищий серцево-судинний ризик, тим нижчою має бути безпечна концентрація основних проатерогенних ліпідів (табл. 2).
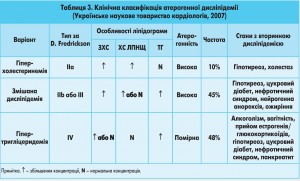
Клінічні особливості дисліпідемії характеризують за D. Fredrickson (1970). В Україні користуються простішою класифікацією (табл. 3).
У більшості випадків дисліпідемія – стан первинний і набутий. Він виникає як наслідок нездорового стилю життя, що впливає на порушення жирового обміну (ймовірно, на тлі певного генетичного дефекту). Інколи первинна дисліпідемія є уродженою, або родинною. Клінічні індикатори таких форм наведені нижче (блок 6).
Блок 6. Клінічні індикатори родинних дисліпідемій
• ранні серцево-судинні захворювання у близького родича/його передчасна смерть;
• ексквізитно високі рівні ліпідів – ЗХС (>9 ммоль/л) і ХС ЛПНЩ (>5 ммоль/л);
• масивне відкладання ХС у поверхнево розташованих м’яких тканинах.
Діагноз родинної дисліпідемії потребує генетичного тестування, яке верифікує грубу мутацію.
У деяких пацієнтів дисліпідемія має вторинний характер й обумовлена станами, що закономірно порушують метаболізм ХС і/або ТГ. Вторинна дисліпідемія є фенокопією первинної, тобто не відрізняється від неї за проявами і тому діагностується лише за наявності основної хвороби. Іноді, хоч і не завжди, адекватне лікування основної хвороби коригує вторинну дисліпідемію (блок 7).
Блок 7. Основні синдроми, що спричиняють вторинну дисліпідемію
• хронічна гіперглікемія (цукровий діабет);
• гіпотиреоз;
• холестаз;
• нефротичний синдром.
До зовнішніх ознак дисліпідемії належать екстравазальні депозити ХС, які властиві передусім вторинним і особливо родинним формам (блок 8, рис. 1).
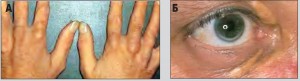 Рис. 1. Відкладання холестерину у поверхневі тканини А. Ксантоми сухожиллів кистів; Б. Ксантелазми і сенільна дуга
Рис. 1. Відкладання холестерину у поверхневі тканини А. Ксантоми сухожиллів кистів; Б. Ксантелазми і сенільна дугаБлок 8. Екстравазальні відкладання холестерину
• Ксантоми – горбисті утворення, що переважно локалізуються в ділянці сухожиль, зокрема ахілового та розгиначів пальців рук і ніг (рис. 1А).
• Ксантелазми (від грецького xanthos – «жовтий», elasma – «кована металева пластинка») – жовто-помаранчеві плями, розташовані на повіках, ближче до носового кута ока (рис. 1Б).
• Сенільна дуга – сіра стрічка по периферії рогівки (рис. 1Б).
Ксантелазми зустрічаються частіше, ніж інші екстравазальні депозити ХС. Їх можна виявити і при первинній набутій дисліпідемії, особливо II, III і IV її типах. Встановлено, що ксантелазми приблизно в 1,5 раза підвищують ризик маніфестації гострих і хронічних форм ішемічної хвороби серця (ІХС). Проте специфічність цієї ознаки мала: у багатьох осіб із ксантелазмами дисліпідемія відсутня.
Аналіз інфрачервоних світлин картини Леонардо да Вінчі «Мона Ліза (Джоконда)» продемонстрував, що в ділянці лівого ока жінки розташовані жовті плями – ксантелазми (рис. 2А).
Водночас на тилу правої кисті Мони Лізи видно горбисте утворення (рис. 2Б). Його сполучення з ксантелазмами дозволяє припустити, що це ксантома. Вік жінки, коли вона позувала Леонардо, становив 25-30 років. Холестеринові депозити в такому віці можуть свідчити про наявність гомозиготної форми родинної гіперхолестеринемії (тип ІІ) або родинної дисбеталіпопротеїнемії (тип ІІІ). Мона Ліза померла в 37 років, що також підтверджує цей діагноз, оскільки при спадковій дисліпідемії спостерігаються ранній розвиток атеросклерозу й передчасна смерть від його проявів. До речі, «енігма Джоконди» – її загадкова посмішка, що відома усьому світу, – можливо, також має відношення до ознак атеросклерозу. Зокрема, на думку щелепно-лицьового хірурга J. Borkowski, така посмішка виникає за відсутності фронтальних зубів. Між тим одна з найбільш частих причин їх втрати, хронічний пародонтит, є можливим ЧР атеросклерозу. Так, в Європейській настанові з профілактики серцево-судинних захворювань у клінічній практиці (2012) вказано, що лікування хронічного пародонтиту зменшує виразність ендотеліальної дисфункції – ранньої ознаки атеросклерозу.
Предіабет і цукровий діабет
Діагностичні критерії предіабету і цукрового діабету (ЦД) наведено нижче (блок 9).
Блок 9. Критерії діагностики хронічних порушень вуглеводного обміну (ВООЗ, 2006, 2011)
Збільшена концентрація плазмової глюкози натще
• Концентрація глюкози в плазмі крові натще 6,1-6,9 ммоль/л.
• Концентрація глюкози в плазмі крові у 2-ПТТГ* <7,8 ммоль/л.
Порушена толерантність до глюкози
• Концентрація глюкози в плазмі крові натще <7,0 ммоль/л.
• Концентрація глюкози в плазмі крові у 2-ПТТГ 7,8-11,0 ммоль/л.
Цукровий діабет
• Концентрація глюкози в плазмі крові натще ≥7,0 ммоль/л.
• Концентрація глюкози в плазмі крові у 2-ПТТГ ≥11,1 ммоль/л.
• Концентрація глікозильованого гемоглобіну А1с ≥6,5%.
Примітка. * 2-ПТТГ – 2-годинний пероральний тест толерантності до глюкози.
Діагностичній тактиці при предіабеті й ЦД та їх прогностичній значущості буде присвячено окрему публікацію.
Підвищення маси тіла
Згідно з рекомендаціями Всесвітньої організації охорони здоров’я (ВООЗ) підвищену масу тіла встановлюють за допомогою визначення індексу маси тіла (ІМТ). Іншим, більш чутливим, показником надлишку жирової тканини є окружність талії (блок 10).
Блок 10. Критерії діагностики підвищення маси тіла
• Надлишкова маса тіла – ІМТ 25,0-29,9 кг/м2.
• Ожиріння – ІМТ ≥30,0 кг/м2.
• Абдомінальне ожиріння – окружність талії ≥102 см (ч) і ≥88 см (ж).
Діагностичній тактиці при підвищеній масі тіла та його прогностичній значущості буде присвячено окрему публікацію.
Недостатня фізична активність
Мінімально необхідна фізична активність є індивідуальною. Головні чинники, від яких залежить її рівень, перераховані нижче (блок 11).
Блок 11. Чинники, що визначають необхідний мінімум фізичної активності
• маса тіла/окружність талії;
• калораж раціону;
• характер повсякденної праці;
• вік;
• захворювання, що обмежують фізичні можливості.
Недостатню фізичну активність констатують, якщо людина щоденно проходить відстань <3 км або виконує аеробні фізичні вправи впродовж <30 хв. При ожирінні адекватність фізичної активності визначають за динамікою маси тіла/окружністю талії, які мають поступово зменшуватися.
Нездоровий стиль харчування
Складові нездорового стилю харчування добре відомі (блок 12).
Блок 12. Характеристика нездорового стилю харчування
• надмірний калораж раціону;
• надлишкове вживання продуктів, що містять велику кількість простих вуглеводів, жирів тваринного походження, пуринів, натрію;
• недостатнє вживання продуктів із високим вмістом поліненасичених жирних кислот, клітковини, складних вуглеводів, калію, кальцію, магнію.
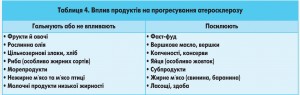
Основна риса нездорового стилю харчування – відносне превалювання в раціоні продуктів, що посилюють атерогенез (табл. 4).
Одним з елементів харчування є вживання алкоголю. Його вплив на серцево-судинний ризик досить складний. Так, у невеликих дозах він стимулює синтез антиатерогенних ЛПВЩ, дещо знижуючи кардіоваскулярну смертність. Навпаки, зловживання алкоголем підвищує частоту серцево-судинних випадків (блок 13).
Блок 13. Критерії зловживання алкоголем
1 порція алкоголю («юніт») = 10 мл «чистого» етанолу
Чоловіки: >3 порцій щоденно
• горілка >75 мл/добу;
• вино >200 мл/добу;
• пиво >500 мл/добу.
Жінки: >2 порцій щоденно
• горілка >50 мл/добу;
• вино >130 мл/добу;
• пиво >330 мл/добу.
Хоча б 2 дні на тиждень повинні бути безалкогольними. Утримання від алкоголю впродовж певного часу з наступним прийомом усіх «пропущених» доз вважається алкогольним ексцесом.
Психосоціальні чинники
Порівняно з ефектом наведених ЧР, вплив психосоціальних чинників менш очевидний. Проте останніми роками їх інтенсивно вивчають. Встановлено, що вони обмежують прихильність пацієнта до лікування та перешкоджають зміні стилю життя. Також психосоціальні ЧР погіршують прогноз. Їх виявляють за допомогою розпитування або стандартизованих анкет (блок 14).
Блок 14. Основні психосоціальні чинники серцево-судинного ризику
• Низький соціально-економічний статус.
• Тривалий стрес (на робочому місці, в родинному середовищі).
• Соціальна ізоляція (відсутність соціальної підтримки).
• Депресія.
• Тривожність.
• Агресивність.
• Тип особистості D.
Тип особистості D характеризується двома стійкими рисами: 1) постійним відчуванням негативних емоцій («я часто буваю нещасним»); 2) небажанням їх розкривати («я закрита людина»).
«Нові» біохімічні ЧР відображають запальний і тромбогенний статус організму. Ані вони, ані генетичні маркери не потребують рутинного визначення.
Розпізнавання уражень серця та судин
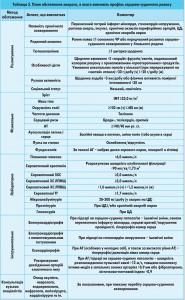
Маніфестні ураження серця і судин діагностують за відповідними критеріями. Ознаки субклінічних уражень серцево-судинної системи обговорюватимуться в публікації, присвяченій АГ. План стандартного обстеження, яке дозволяє вивчити профіль серцево-судинного ризику, наведено в таблиці 5.
Оцінка сумарного серцево-судинного ризику
Як правило, у людини є декілька ЧР. Вплив кожного з них звичайно є невеликим. Однак, потенціюючи один одного, вони сприяють дестабілізації фіброатером, в тому числі гемодинамічно незначущих, тобто безсимптомних. Це може спричинити навіть у людей на вигляд здорових раптову смерть, гострий коронарний синдром або ішемічний інсульт. За наявності уражень серця і судин, особливо маніфестних, ризик виникнення гострих станів суттєво підвищується. Отже, комплексна оцінка ЧР дозволяє визначити віддалений прогноз, зокрема, ризик раптової коронарної смерті або смерті від гострого інфаркту міокарда та інсульту впродовж найближчих 10 років (табл. 6).
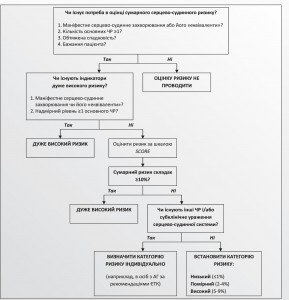
Послідовність оцінки загального серцево-судинного ризику наведено на рисунку 3.
Діагностика станів, які вказують на дуже високий серцево-судинний ризик
Відомо 3 категорії станів, наявність яких свідчить про виражений атеросклероз і дозволяє одразу констатувати дуже високий серцево-судинний ризик (блок 15).
Блок 15. Стани, які є індикатором дуже високого серцево-судинного ризику
• Маніфестні серцево-судинні захворювання (табл. 1).
• Асоційовані захворювання («еквіваленти» ІХС):
– ЦД, особливо з мікроальбумінурією;
– хронічна хвороба нирок 2-5 стадій;
– уроджена дисліпідемія.
• Надмірний рівень хоча б одного з основних ЧР:
– систолічний АТ ≥180/110 мм рт. ст.;
– ЗХС ≥8,0 ммоль/л;
– ХС ЛПНЩ ≥6,0 ммоль/л.
Оцінка ризику за шкалою SCORE
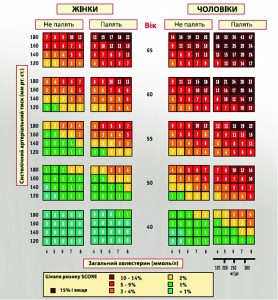
У безсимптомних осіб із помірно вираженими ЧР і віком і40 років категорія ризику не є очевидною. Між тим за станом здоров’я таких осіб визначають захворюваність і смертність в усій популяції. Для цього в Європі застосовують шкалу SCORE, яка існує в кількох варіантах, що враховують регіональні особливості. В Україні користуються варіантом для країн із високою серцево-судинною смертністю (рис. 4).
Шкала SCORE передбачає аналіз п’яти ЧР – тих, що не модифікуються (стать і вік), та тих, що модифікуються (статус тютюнопаління, рівень АТ, концентрація ЗХС). Для полегшення сприйняття результатів у діаграмі використано кольорове маркування (за принципом світлофора): зелена зона (загрози немає) відповідає низькому ризику; жовта (увага!) – помірному; червона (небезпека!) – високому й дуже високому. Для більш детальної градації ризику використовують відтінки трьох основних кольорів.
Подальша оцінка ризику
Шкалою SCORE користуються для оцінки сумарного серцево-судинного ризику до детального обстеження пацієнта. На подальших етапах аналізують наявність інших ЧР і встановлюють, чи є субклінічні ураження серцево-судинної системи. При цьому обсяг діагностики залежить від можливостей лікувального закладу. Якщо за шкалою SCORE було констатовано низький, помірний або високий ризик, а пацієнт має також інші ЧР і/або субклінічні ураження серцево-судинної системи, рівень ризику треба підвищити. Прикладом такого комплексного підходу є формалізована оцінка сумарного серцево-судинного ризику, яку рекомендує Європейське товариство кардіологів (2012) в осіб з АГ (у наступній публікації).
Корекція сумарного серцево-судинного ризику
Мета корекції сумарного серцево-судинного ризику визначається його категорією. Низький ризик необхідно зберігати впродовж усього життя. При цьому орієнтиром має бути «код здоров’я» 0 – 3 – 5 – 140 – 5 – 3 – 0 (табл. 7), який усім людям бажано знати ще з дитинства.
Для пацієнтів категорій високого та дуже високого ризику (особливо за наявності серцево-судинного захворювання і/або ЦД) цільові рівні біологічних ЧР мають контролюватися жорсткіше (блок 16).
Блок 16. Цільові рівні основних чинників серцево-судинного ризику в осіб
із високим і дуже високим ризиком
• АТ <130/80 мм рт. ст.
• Концентрація сироваткового ЗХС <4,5 ммоль/л, в окремих випадках <4,0 ммоль/л.
• Концентрація сироваткового ХС ЛПНЩ <2,5 ммоль/л, в окремих випадках <1,8 ммоль/л.
• Концентрація плазмової глюкози натще <6,1 ммоль/л / глікозильованого гемоглобіну <6,5%.
• ІМТ <25 кг/м2, окружність талії <102 см (ч) і <88 см (ж).
Сумарний серцево-судинний ризик коригують, змінюючи стиль життя, а в деяких випадках ще й призначаючи лікарські засоби.
Зміна стилю життя
В основі багатьох серцево-судинних ЧР лежать поведінкові особливості людини. Тому наріжним каменем корекції сумарного серцево-судинного ризику вважають зміну поведінки, тобто стилю життя (блок 17).
Блок 17. Головні напрямки у зміні стилю життя
• відмова від тютюнопаління;
• збільшення фізичної активності;
• корекція раціону харчування.
Загальні принципи
Існують 10 стратегічних правил, яких треба дотримуватися при консультуванні осіб, які бажають змінити стиль життя (блок 18).
Блок 18. Правила консультування осіб, що бажають змінити стиль життя
(Європейська настанова з профілактики серцево-судинних захворювань у клінічній практиці, 2012).
• Створюйте атмосферу партнерства.
• Давайте поради всім пацієнтам, які мають підвищений серцево-судинний ризик, у тому числі маніфестне серцево-судинне захворювання.
• Допомагайте пацієнту зрозуміти зв’язок між його поведінкою і станом здоров’я.
• Допомагайте пацієнту усвідомити перешкоди, що заважають змінам поведінкових стереотипів.
• Збільшуйте прихильність пацієнта до вже досягнутих змін поведінкових стереотипів.
• Залучайте пацієнта до процесу розпізнавання ЧР і вибору тих із них, які модифікуватимуться в першу чергу.
• Використовуйте комплексний підхід, який, окрім того, зміцнюватиме бажання пацієнта змінити власні поведінкові стереотипи.
• Складайте план змін стилю життя.
• Якщо можливо, залучайте інших медичних працівників.
• На повторних прийомах контролюйте успіхи пацієнта.
Загалом, зміна стилю життя є досить складним процесом, упродовж якого пацієнт потребує підтримки, в тому числі психологічної (блок 19).
Блок 19. Як спілкуватися з особами, що змінюють стиль життя? – Поради
(Європейська настанова з профілактики серцево-судинних захворювань у клінічній практиці, 2012).
• Для ефективної взаємодії проводьте з пацієнтом достатньо часу – значення мають навіть декілька додаткових хвилин.
• Ставтеся з повагою до точки зору пацієнта щодо природи його хвороби і ролі в її виникненні будь-яких чинників.
• Заохочуйте пацієнта розповідати про свої проблеми й страхи. Стимулюйте його самомотивацію до зміни поведінкових стереотипів. Підтримуйте віру пацієнта в успіх.
• Розмовляйте мовою пацієнта. Підтримуйте будь-яку його спробу поліпшити свій спосіб життя.
• Ставте питання, які допоможуть упевнитися в тому, що пацієнт правильно зрозумів ваші поради і зможе їх дотримуватися.
• Майте на увазі, що зміна навичок, які формувалися впродовж усього життя людини, є надскладним процесом. Тому поступові зміни стилю життя часто є більш стійкими, ніж швидкі зміни.
• Не забувайте, що багато людей, які змінюють свій стиль життя, мають потребу у підтримці впродовж тривалого часу.
• Впевнитися в тому, що всі медичні працівники, які беруть участь у профілактичних програмах, надають пацієнту адекватну інформацію.
Відмова від тютюнопаління
Усі курці потребують професійного консультування, мета якого полягає у допомозі пацієнту повністю відмовитися від будь-якої форми тютюнопаління (табл. 8).
В окремих випадках, особливо за високого ступеня нікотинової залежності, призначають нікотинозамісну терапію.
Докладніше про тактику боротьби з тютюнопалінням – в одній із наступних публікацій.
Збільшення фізичної активності
Систематична рухова активність і/або аеробні вправи сприяють зниженню серцево-судинної смертності (блок 20).
Блок 20. Критерії адекватності фізичних навантажень.
• Інтенсивність – як правило, помірна (досягнення субмаксимальної частоти серцевих скорочень). У здорових тренованих осіб допускається висока, а при малорухливому стилі життя – мала (на перших етапах);
• Тривалість – щотижнево 2,5-5,0 год (при помірній інтенсивності) або 1,0-2,5 год (при високій інтенсивності);
• Кратність – 4-5 разів на тиждень;
• Виконання – з перервами (тривалість кожного підходу і10 хв).
Пацієнт, який збирається збільшити фізичну активність, має отримати низку загальних рекомендацій (блок 21).
Блок 21. Що має знати пацієнт, який потребує збільшення фізичної активності? – Поради
• Щоденне виконання 30-хвилинних фізичних навантажень помірної інтенсивності знижує серцево-судинний ризик, зменшує масу тіла, поліпшує самопочуття.
• Для здоров’я корисне БУДЬ-ЯКЕ збільшення рухової активності: невеликі фізичні навантаження також підвищують ефективність інших заходів, що модифікують стиль життя.
• Навіть на робочому місці існують умови для збільшення рухової активності (наприклад, ходіння по сходах як альтернатива їзді в ліфті).
• Корисно обирати той вид рухової активності, який забезпечує максимальне задоволення.
• Залучання родичів або друзів збільшує мотивацію до фізичних вправ.
• Постійний контакт із лікарем, який консультує й надає моральну підтримку, допомагає зберегти належну рухову активність упродовж тривалого часу.
Корекція раціону харчування
Раціон здорового харчування має відповідати певним принципам і при цьому враховувати традиції національної кухні (блок 22).
Блок 22. Принципи здорового харчування (Європейська настанова з профілактики серцево-судинних захворювань у клінічній практиці, 2012, з доповненнями)
• Бажаний різноманітний раціон.
• Енергетична цінність раціону має відповідати енерговитратам, аби виключити ожиріння.
• Насичені жирні кислоти треба замінювати поліненасиченими (рослинною олією замість вершкового масла). Частка насичених жирних кислот має становити <10% від загальної енергетичної цінності раціону.
• Вживання продуктів, що містять трансненасичені жирні кислоти, необхідно гранично мінімізувати. При готуванні їжі їх бажано не використовувати взагалі. Частка трансненасичених жирних кислот природного походження має становити <1% від загальної енергетичної цінності раціону.
• Добове вживання солі треба знизити до <5 г: виключити досолювання готової їжі, не солити їжу при її готуванні, включати до раціону лише несолоні продукти – свіжі або заморожені.
• Добове вживання харчових волокон, які містяться у цільнозернових злаках,
фруктах й овочах, має становити 30-45 г.
• Добове вживання овочів і фруктів має становити по 200 г (по 2-3 «одиниці»).
• Рибу до раціону треба включати хоча б двічі на тиждень, причому хоча б один раз це має бути риба жирних сортів.
• Добове вживання алкогольних напоїв треба обмежити 2 «юнітами» (ч) і 1 «юнітом» (ж).
Якщо вдається дотримуватися наведених принципів здорового харчування, необхідність у будь-яких харчових добавках відсутня.
Усім вимогам відповідають два загальновідомі раціони – середземноморський і DASH. За рішенням ЮНЕСКО (2010), середземноморську дієту віднесено до нематеріальної культурної спадщини людства.
У вітчизняних умовах реалізувати принципи здорового харчування можна за допомогою «моделі тарілки» (блок 23).
Блок 23. Як користуватися «моделлю тарілки»? – Поради
• Десертну тарілку діаметром 22-24 см розділити подумки навпіл, а далі одну з цих половин поділити ще на дві чверті
• Половина тарілки – для овочів і коренеплодів (клітковина/вітаміни), причому картоплю до них не включати. Оптимальна кількість – 3 бульби (1 середня + 2 маленьких) або 6 жмень.
• Одна чверть тарілки – для гарніру (складні вуглеводи): необроблені крупи (гречка, ячмінь), картопля, макарони, хліб із борошна грубого помелу. Оптимальна кількість – 100-150 г, або 3/4 склянки.
• Друга чверть тарілки – для білкових продуктів («білок»): нежирні сорти м’яса, м’ясо птиці (без шкірки), яйця, жирні сорти риби, морепродукти, боби, сочевиця, вироби із сої.
Оптимальна кількість м’яса – 80-100 г або об’єм стандартної колоди гральних карт.
• Черговість прийняття їжі: спочатку овочі та коренеплоди, далі гарнір, наприкінці білкові продукти.
• «Моделлю тарілки» треба користуватися тричі на день, для кожного основного прийому їжі. Між основними прийомами можливий другий сніданок і полуденок (сир/кефір/йогурт + фрукт).
Особам із дуже високим серцево-судинним ризиком бажано проконсультуватися з дієтологом.
Поведінкова корекція
Аби подолати психосоціальні бар’єри, які заважають змінити стиль життя, треба психологічно підтримувати пацієнта. Окрім того, використовують медичні освітні програми й когнітивно-поведінкову психотерапію (наприклад, мотивуючу співбесіду). Іноді до роботи з пацієнтом залучають психолога. За наявності депресії, тривожності й агресивності може виникнути потреба у психотропних засобах, які коригують емоційні розлади та поліпшують якість життя.
Лікарська терапія
Модифікація поведінкових ЧР, тобто зміна стилю життя, сприяє корекції біологічних ЧР – АГ, дисліпідемії, предіабету/ЦД, підвищеної маси тіла. Якщо немедикаментозна корекція не дозволяє досягти цільових значень відповідних показників, додатково призначають лікарську терапію.
Артеріальна гіпертензія
Принципи лікувальної тактики при АГ розглядатимуться у наступній публікації.
Дисліпідемія
Вибір гіполіпідемічного засобу залежить від варіанта дисліпідемії (табл. 9).
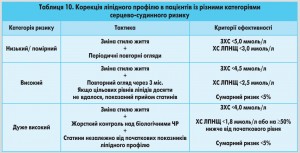
У більшості випадків пацієнти потребують корекції гіперхолестеринемії. При цьому тактика гіполіпідемічної терапії залежить від категорії серцево-судинного ризику (табл. 10).
Отже, доза статинів залежить від цільових рівнів ЗХС, ХС ЛПНЩ і сумарного ризику. Згідно з іншим підходом, стартова доза статинів переважно визначається вихідним сумарним ризиком. Якщо його значення становить <7%, призначають гіполіпідемічну терапію помірної інтенсивності, тобто невеликі дози препарату (наприклад, 10-20 мг/добу аторвастатину). Сумарний ризик ≥7% вважають показанням до інтенсивної гіполіпідемічної терапії з прийомом статинів у великих дозах (наприклад, 40-80 мг/добу аторвастатину).
Цукровий діабет
Принципи лікувальної тактики при ЦД розглядатимуться в окремій публікації.
Підвищення маси тіла
Принципи лікувальної тактики при підвищеній масі тіла розглядатимуться в окремій публікації.