1 квітня, 2015
Антитромботическая терапия при остром коронарном синдроме
По материалам ХV Национального конгресса кардиологов Украины (23-25 сентября 2014 года, г. Киев)
 Антитромботическая терапия является наиболее важным разделом ведения пациентов с любыми формами острого коронарного синдрома (ОКС) независимо от выбранной стратегии лечения – инвазивной или консервативной. Основные вехи на пути формирования стандартов в этой области обозначил в своем докладе член-корреспондент НАМН Украины, руководитель отдела реанимации и интенсивной терапии ННЦ «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины, доктор медицинских наук, профессор Александр Николаевич Пархоменко.
Антитромботическая терапия является наиболее важным разделом ведения пациентов с любыми формами острого коронарного синдрома (ОКС) независимо от выбранной стратегии лечения – инвазивной или консервативной. Основные вехи на пути формирования стандартов в этой области обозначил в своем докладе член-корреспондент НАМН Украины, руководитель отдела реанимации и интенсивной терапии ННЦ «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины, доктор медицинских наук, профессор Александр Николаевич Пархоменко.
Современные стандарты проведения антитромботической терапии при ОКС основаны на понимании процесса свертывания крови как определенной последовательности реакций активации коагуляционных факторов, а также на современных представлениях о причинах развития ОКС. Согласно этим представлениям вследствие разрушения атеросклеротической бляшки происходит повреждение эндотелия с последующей адгезией и агрегацией тромбоцитов в месте его дефекта. Эндотелий сосудов, субэндотелиальные структуры и тромбоциты участвуют в первичном (сосудисто-тромбоцитарном) гемостазе. Этот процесс тесно связан с вторичным (коагуляционным) гемостазом – на данном этапе включается тромбиновый механизм, формируется активная протромбиназа и происходят превращение фибриногена в фибрин, стабилизация последнего и ретракция тромба.
Подавление процесса тромбообразования возможно только при использовании препаратов, влияющих на оба звена гемостаза – сосудисто-тромбоцитарное (антиагреганты) и коагуляционное (антикоагулянты). Взаимодополняющее действие антиагрегантов и антикоагулянтов обеспечивает более эффективную защиту от тромботических осложнений при ОКС, и это подтверждено в клинических исследованиях и реальной практике.
За последние 65 лет – с того момента, когда ацетилсалициловую кислоту (АСК) стали применять как препарат, снижающий риск развития инфаркта миокарда (ИМ), а варфарин пытались использовать в качестве антикоагулянта после перенесенного события, – подходы к антитромботической терапии претерпели значительные изменения. Стандартной лечебной тактикой сегодня является назначение на ранних этапах развития ОКС двойной антитромбоцитарной терапии (ДАТ – АСК + ингибитор рецепторов P2Y12 тромбоцитов) и парентеральных антикоагулянтов.
Исследования, в которых продемонстрированы преимущества ДАТ (АСК + клопидогрель) перед монотерапией с использованием АСК в снижении риска развития сердечно-сосудистых событий у пациентов с ОКС, стали важными вехами на пути усовершенствования антитромботической терапии при этом заболевании.
Одним из первых было проведено исследование CURE, в котором назначение клопидогреля на фоне стандартной терапии пациентам с нестабильной стенокардией или не-Q-инфарктом миокарда приводило к достоверному снижению относительного риска развития ИМ, инсульта и сердечно-сосудистой смерти. При этом данное преимущество проявлялось уже через несколько часов после начала лечения и продолжало увеличиваться на протяжении всего срока наблюдения, который составил 12 мес.
Результаты исследований в области лечения ОКС с использованием клопидогреля у различных категорий пациентов – с ИМ с подъемом и без подъема сегмента ST, подвергаемых первичному чрескожному коронарному вмешательству (ЧКВ), тромболитической терапии (ТЛТ) – обусловили изменение рекомендаций по ведению таких больных и клинической практики.
Как показывают результаты европейских регистров в области ОКС, в частности регистра GRACE, частота назначения тиенопиридинов в Европе постоянно возрастает на протяжении последних 15 лет.
Наряду с этим значительно увеличилось использование в качестве парентеральных антикоагулянтов низкомолекулярных гепаринов (НМГ), являющихся более безопасной и удобной альтернативой нефракционированному гепарину (НФГ). Это подтверждают и результаты французской программы FAST-MI, включившей почти 4 тыс. пациентов с ОКС без подъема сегмента ST (ОКСбпST). В рамках программы анализировали изменения врачебных назначений этим больным в период с 1995 по 2010 год и динамики уровня смертности в течение первого года после развития события. Согласно полученным результатам при ОКСбпST начиная с 1995 г. резко снизилась частота использования НФГ, в то время как частота применения новых парентеральных антикоагулянтов (НМГ, бивалирудина, фондапаринукса) возросла с 41% в 2000 г. до 79% в 2010 г. (рис.).
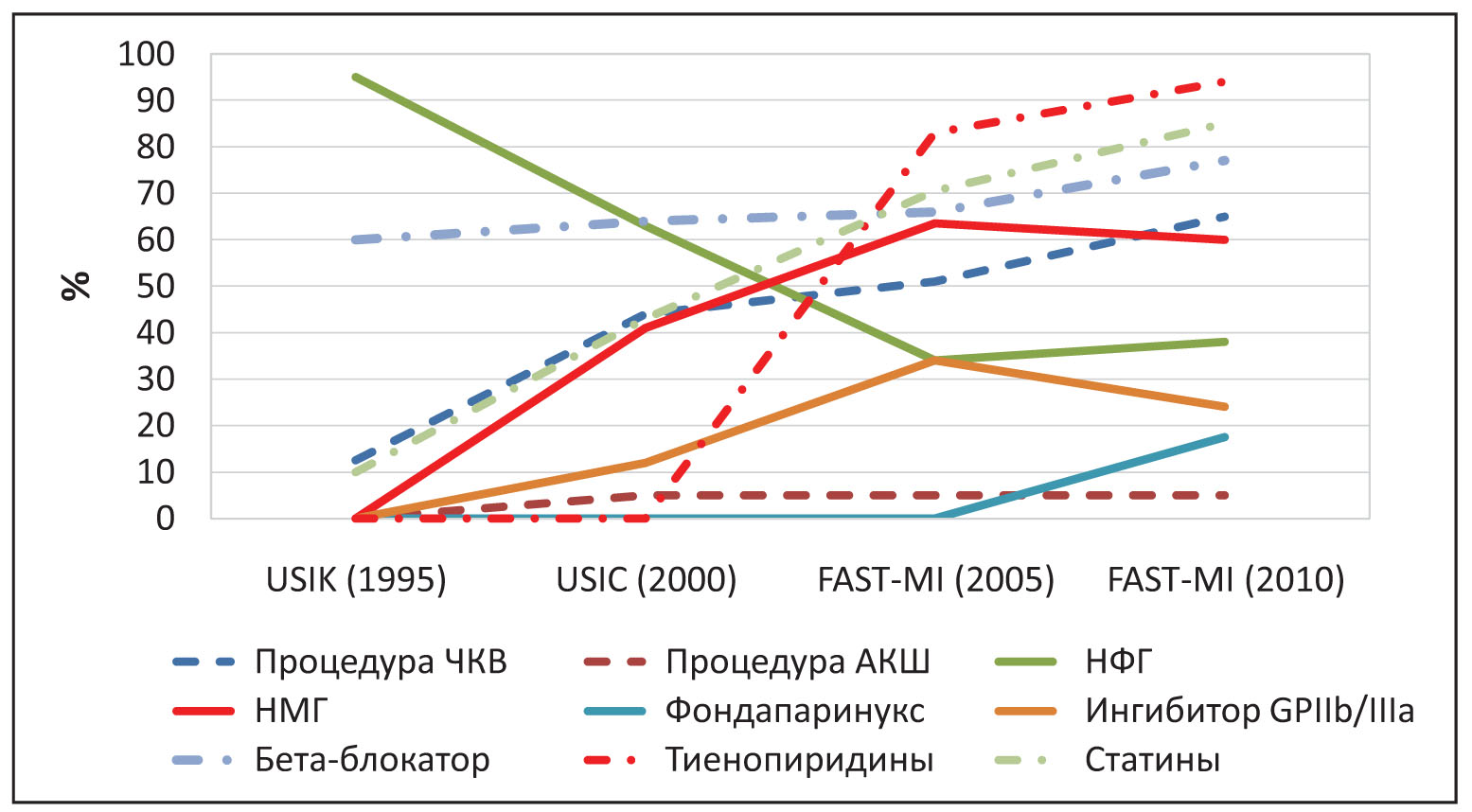 Рис. Эволюция лечения ИМ без подъема сегмента ST на протяжении 15 лет (адаптировано по Etienne Puymirat et al., 2014)
Рис. Эволюция лечения ИМ без подъема сегмента ST на протяжении 15 лет (адаптировано по Etienne Puymirat et al., 2014)В этот же период увеличилась частота проведения раннего ЧКВ. На фоне изменений в лечении отмечено 50% увеличение выживаемости пациентов с ОКСбпST в течение первого года (Eitienne Puymirat et al., 2014). Как показали данные Европейского регистра ОКС (Euro Heart Survey ACS Snapshot), в Украине также наблюдается тенденция к постепенному замещению стандартного гепарина НМГ (А. Пархоменко и соавт., 2011).
О том, что оптимальная антитромботическая терапия вносит существенный вклад в улучшение исходов при ОКС, свидетельствуют данные анализа, проведенного N. Danchin и соавт., который показал, что на протяжении последних лет (начиная с 2000 г.) уровень летальности снизился не только у больных, которые получают ТЛТ и переносят ЧКВ, но и у тех, кому не была выполнена реваскуляризация миокарда ни одним из перечисленных методов. Такая динамика напрямую связана с изменением подходов к проведению антитромботической терапии: увеличением ее интенсивности и длительности, использованием новых пероральных антикоагулянтов.
В свое время поиски альтернативы НФГ были обусловлены в первую очередь плохой предсказуемостью его антикоагулянтного эффекта у некоторых пациентов и связанной с этим необходимостью тщательного индивидуального лабораторного контроля. Кроме того, действие НФГ сохраняется только во время его непрерывной внутривенной инфузии, которую сложно обеспечить на протяжении как минимум 48 ч. Феномен «рикошета» – еще одна известная проблема, связанная с применением НФГ (вернее, с его резкой отменой), после чего наблюдается увеличение количества тромботических осложнений. Таким образом, возникла потребность в парентеральном антикоагулянте с более стабильным и длительным действием и удобном в использовании.
Этим препаратом стал эноксапарин, который характеризуется прогнозируемым и продолжительным антикоагулянтным эффектом, меньшей частотой развития геморрагических осложнений и тромбоцитопений, не требует постоянного лабораторного контроля и вводится подкожно. Эноксапарин применяли в большинстве исследований, посвященных сравнению эффектов НМГ и НФГ в лечении пациентов с ОКС.
Именно для эноксапарина получены результаты, свидетельствующие о преимуществах НМГ перед НФГ в улучшении исходов при ОКС. Поэтому, когда речь идет о назначении НМГ при этом заболевании, то подразумевается применение эноксапарина. Это важно понимать, поскольку представители группы НМГ имеют отличия в структуре и, следовательно, фармакологической активности, биодоступности, биораспределении, что, в свою очередь, может обусловливать разницу в клинических эффектах.
Результаты крупных клинических рандомизированных исследований с эноксапарином положили начало очередному этапу развития антитромботической терапии при ОКС, которая стала не только более удобной и безопасной, но и более эффективной в отношении снижения риска сердечно-сосудистых осложнений.
Одним из первых исследований, продемонстрировавших преимущества эноксапарина, стало исследование ESSENCE c участием пациентов с нестабильной стенокардией или ИМ без зубца Q. В этом исследовании эноксапарин оказался более эффективным по сравнению с НФГ в снижении суммарного риска таких событий, как смерть, ИМ и рецидивирующая стенокардия в первые 30 дней от развития события.
Лечению пациентов с не-Q-инфарктом миокарда было посвящено также исследование TIMI-11B, в котором было показано, что преимущества эноксапарина в снижении частоты осложнений по сравнению с НФГ наиболее выражены в ранние сроки развития ИМ у пациентов высокого риска.
Исследования с использованием эноксапарина повлияли на подходы к лечению ОКС, подтвердив гипотезу о целесообразности пролонгированного (до 8 сут) применения парентеральных антикоагулянтов у этих больных.
Необходимость использования такой тактики была обусловлена получением данных о сохранении высокого тромбогенного потенциала свертывающей системы крови, несмотря на назначение гепаринов в течение первых 2-3 суток при развитии ОКС. Данная проблема особенно актуальна для больных с многососудистым атеросклеротическим поражением, сахарным диабетом, ИМ в анамнезе, сердечной недостаточностью, то есть для большинства пациентов с ОКС.
Улучшение результатов ТЛТ при ОКС, а именно уменьшение частоты ранних рецидивов ИМ, – еще одна ступень, на которую удалось подняться благодаря назначению эноксапарина, который использовали в большинстве исследований, посвященных изучению эффектов НМГ. Эноксапарин стал препаратом первого выбора у пациентов с ОКС с подъемом сегмента ST, получающих ТЛТ, после проведения крупного рандомизированного исследования ExTRACT-TIMI 25. В этом исследовании сравнивали два подхода к применению антикоагулянтов при ОКС: краткосрочная внутривенная инфузия НФГ под контролем активированного частичного тромбопластинового времени и более длительные подкожные инъекции НМГ эноксапарина, назначаемого на 8 суток (или до выписки, если она происходила раньше).
Исследование ExTRACT-TIMI 25 продемонстрировало, что у больных с ОКС применение эноксапарина после ТЛТ эффективнее предотвращает развитие комбинированной первичной конечной точки: смерти и несмертельных рецидивов ИМ в первые 30 сут по сравнению с краткосрочной инфузией НФГ. При этом ожидаемая польза лечения эноксапарином заметно превосходила риск возникновения геморрагических осложнений.
В связи с этим следует напомнить, что в более ранних исследованиях с применением варфарина после ОКС наблюдалось только снижение частоты ишемических тромботических событий, приводившее к увеличению риска кровотечений, без влияния на риск смерти.
Немаловажным моментом является то, что в исследовании ExTRACT-TIMI 25 преимущество эноксапарина перед НФГ отмечали как у больных преклонного возраста, так и у более молодых. Однако наибольшую пользу от применения эноксапарина получали пациенты в возрасте <75 лет. Кроме того, результаты исследования ExTRACT-TIMI 25 свидетельствуют в пользу преимущества эноксапарина в случаях, когда на фоне лечения антикоагулянтами возникает необходимость в осуществлении ЧКВ, которое было выполнено у части больных в течение 30 сут после развития ОКС.
В целом анализ результатов различных исследований у пациентов с ОКС с подъемом и без подъема сегмента ST показывает, что использование эноксапарина позволяет существенно и достоверно уменьшить риск смерти и фатального ИМ (в среднем на 22%) по сравнению с обычным гепарином.
При этом ожидаемо возрастает риск таких осложнений, как кровотечения, однако частота фатальных кровотечений не увеличивается, что свидетельствует о безусловной пользе применения эноксапарина (European Heart Journal, 2007). Это подтверждают и результаты использования препарата в реальной клинической практике, которые можно оценить при анализе данных европейских регистров. Например, французский регистр FASТ показал, что на фоне лечения НМГ у пациентов с ИМ с подъемом сегмента ST снижается риск смерти, как при интервенционных вмешательствах, так и при получении ТЛТ, в отличие от таковых показателей у больных, которым назначали НФГ.
Согласно данным регистра GRACE, в котором участвовали более 16 тыс. пациентов с ОКС, применение НМГ, в отличие от НФГ, ассоциировалось с достоверным снижением риска смерти и уменьшением частоты кровотечений при всех категориях ОKС.
Результаты исследования ATOLL свидетельствуют, что эноксапарин имеет преимущество перед НФГ в снижении риска смерти от любых причин и смерти/реанимированной остановки сердца при сопоставимой безопасности у пациентов, которым проводилось первичное чрезкожное вмешательство.
Украинское рандомизированное многоцентровое (17 центров) исследование подтвердило, что эноксапарин эффективен в снижении смертности у пациентов с ОКС без реперфузии миокарда методом ЧКВ или ТЛТ (А. Пархоменко и соавт., 2011). Эти данные важны, учитывая, что в современной практике все чаще встречаются пациенты с ОКС без подъема сегмента ST, которые не нуждаются в быстрой реканализации коронарных артерий или же данная процедура не может быть проведена у них по каким-либо причинам. Для таких больных адекватная антитромботическая терапия – одно из главных условий для снижения риска сердечно-сосудистых осложнений и смерти.
Сегодня, несмотря на определенные успехи в улучшении прогноза пациентов с ОКС, в некоторых ситуациях существует необходимость в дополнительном снижении риска осложнений и смерти, и новые инструменты для этого уже появились. Весомым вкладом в развитие антитромботической терапии при ОКС стали результаты исследования ATLAS ACS2 – TIMI 51, в котором добавление к стандартной антитромбоцитарной терапии (АСК + клопидогрель) нового перорального антикоагулянта ривароксабана в низкой дозе приводило к дополнительному существенному снижению риска кардиоваскулярной и общей смерти на протяжении первых 30 дней. Выбор оптимальной тактики в каждом конкретном случае врач должен осуществлять с учетом многих факторов: сопутствующих заболеваний, соотношения польза/риск при интенсификации лечения, возраста пациента и др.
Подготовила Наталья Очеретяная


