28 листопада, 2016
Алгоритм діагностики та тактики ведення пацієнтів з інциденталомами надниркових залоз
Інциденталоми надниркових залоз (ІН) – це збірне поняття, яке поєднує випадково виявлені пухлинні утворення, псевдонадниркові та інфекційні ураження, кісти, гематоми. Діагноз ІН є завжди попереднім та ставиться до визначення гормональної активності пухлини й вимагає подальшого обстеження для встановлення остаточного діагнозу та відпрацювання тактики лікування.
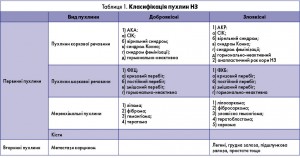
ІН являють собою досить неоднорідну групу пухлин, які відрізняються за морфологією, гормональною активністю, клінічною картиною тощо. Клініко-морфологічна класифікація пухлин надниркових залоз (НЗ) базується на Міжнародній статистичній класифікації хвороб та споріднених проблем охорони здоров’я Х перегляду (табл. 1).
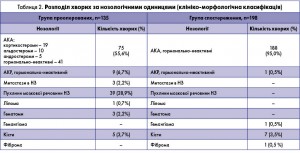
Нами проведено обстеження 333 хворих віком від 18 до 84 років, які вперше звернулися до ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України» з 1994 по 2010 рік у зв’язку з виявленням ІН. У 92,2% випадків пухлину було виявлено випадково при обстеженні з приводу жовчо- та сечокам’яної хвороби, гепатиту, панкреатиту, у 7,8% – при диспансерному обстеженні. Серед наших хворих 135 пацієнтам було проведено оперативне видалення ІН з наступним патогістологічним дослідженням, 198 хворих знаходилися під спостереженням більше 5 років. Серед усіх випадків ІН 81,1% виявлено в осіб віком старше 40 років, що відповідає даним літератури. Найрідше ІН зустрічалися у віці до 20 років (0,6%) та 20-29 років (6,6%). Переважну більшість серед наших хворих становили жінки – 226 (67,9%), в тому числі серед хворих з гормонально-неактивними адренокортикальними аденомами – 157 (68,6%) пацієнток.
Розподіл обстежених хворих за нозологіями відображено в таблиці 2.
Для визначення стадійності злоякісних утворень НЗ використовується найбільш розповсюджена та визнана система за D.A. MacFarlane. В 2005 році вищезазначена система модифікована науковцями ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України» І.В. Комісаренком, С.Й. Рибаковим, А.М. Кваченюком (табл. 3). На відміну від сучасних систем стадійності для солідних пухлин інших локалізацій, система стадійності злоякісних утворень НЗ за D.A. MacFarlane групує хворих за розмірами пухлини, ознаками спаяності, безпосередньої інвазії в навколишні органи, наявності метастатичного ураження реґіонарних колекторів лімфовідтоку та віддалених метастазів. Модифікація науковців ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України» полягає в більш детальному визначенні ступеня реґіонарного метастазування (N0-2), що є важливим при розробці радикального хірургічного втручання та для вивчення прогностичних факторів хвороби.
Сучасні хірургічні технології дозволяють з мінімальною травматичністю та високим ступенем ефективності виконувати оперативні втручання при новоутвореннях. Але проведене у частини хворих хірургічне лікування ІН не завжди покращує якість життя пацієнта. Вибір хірургічного лікування чи динамічного спостереження хворого повинен бути чітко обґрунтований. При виборі тактики ведення пацієнта з ІН постає два питання: перше – визначення гормональної активності, друге – виключення злоякісного процесу. Тобто оптимальний алгоритм тактики ведення хворих з ІН повинен включати комплексну оцінку результатів лабораторного та інструментальних обстежень.
На сьогоднішній день опубліковано низку робіт, які аналізують та узагальнюють досвід діагностики та лікування ІН (алгоритм Національного інституту здоров’я США, 2002; Pheochromocytoma: recommendations for clinical practice from the first international symposium, 2005; The diagnosis of Cushing’s syndrome: an endocrine society clinical practice guideline, 2008; Guidelines for management of patients with primary aldosteronism, 2008; рекомендації Американської асоціації клінічних ендокринологів та Американської асоціації ендокринних хірургів, 2009). Але, незважаючи на фундаментальність досліджень та широке впровадження нових методів топічної діагностики (комп’ютерна томографія – КТ, магнітно-резонансна томографія – МРТ, спіральна КТ) та їх модифікації (внутрішньовенне посилення тощо), які дозволяють не тільки виявити ІН, а й охарактеризувати її, залишається не до кінця вирішеним питання диференційної діагностики доброякісних та злоякісних ІН.
На нашу думку, при визначенні показань для оперативного втручання орієнтуватися тільки на розмір ІН недоцільно. Оскільки, з одного боку, навіть при розмірах ІН <4 см є необхідність виключення злоякісного процесу, так як ризик карциноми НЗ при таких розмірах ІН становить 2-7%. З іншого боку, використовувати більш жорсткі критерії для оперативного втручання, а саме розмір ІН ≥4 см, недоцільно. В нашому дослідженні розміри третини ІН (33,3%), верифікованих як адренокортикальні аденоми (АКА), знаходилися в межах 4-6 см, що потребує необхідності диференційної діагностики з метою уникнення невиправданих оперативних втручань, особливо у пацієнтів похилого віку, оскільки гормонально-неактивні АКА були здебільшого притаманні саме цій категорії хворих, яка найчастіше має різну супутню загальносоматичну патологію. Використання в якості критерію паралельно з розміром ІН лише нативної щільності <10 HU з метою виключення злоякісного процесу призводить до гіпердіагностики злоякісного потенціалу ІН та збільшення частоти невиправданих хірургічних втручань.
Таким чином, з одного боку, існує достатня кількість необґрунтованих оперативних втручань, які можуть призвести до зниження якості життя пацієнтів, а з іншого – несвоєчасна діагностика злоякісного процесу призводить до значного погіршення прогнозу в разі злоякісності пухлини НЗ. Отже, необхідно запідозрити можливу злоякісність ІН на етапі виявлення утворення, причому незалежно від його розміру. Крім того, важливо до оперативного втручання діагностувати гормональний статус ІН, оскільки гормональна активність утворення призводить до підвищення інтраопераційного ризику для життя пацієнтів.
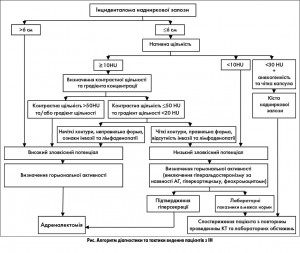
Враховуючи те, що на момент виявлення ІН та постановки попереднього діагнозу «Інциденталома надниркової залози» лікар має результати інструментальних методів дослідження (КТ, УЗД), раціонально тактику ведення пацієнта почати вибудовувати з оцінки результатів інструментальних методів.
На першому етапі необхідно оцінити розміри утворення. При розмірах ІН >6 см, незважаючи на значну кількість доброякісних утворень такого розміру, беззаперечно необхідно проводити оперативне лікування, незалежно від гормональної активності утворення, оскільки ризик злоякісності при цих розмірах утворення зростає до 25-56%. Для виключення пухлини мозкової речовини НЗ з метою зниження інтраопераційного ризику необхідне визначення рівня метанефринів та норметанефринів в плазмі чи добовій сечі.
При виявленні ІН ≤6 см в діаметрі, на нашу думку, доцільності в розділенні ІН за розмірами на дві підгрупи (<4 см та 4-6 см) немає. В обох випадках є необхідність виключення злоякісного процесу. Тому при виявленні ІН розміром ≤6 см для вибору подальшої тактики ведення пацієнта крім нативної щільності необхідно проаналізувати інші УЗ- та КТ-ознаки утворення, а саме контури, форму, щільність після введення контрастної речовини та градієнт концентрації, наявність інвазії та лімфаденопатії, а також з’ясувати обтяженість онкологічного анамнезу.
Таким чином, при виявленні ІН ≤6 см в першу чергу потрібно оцінити нативну щільність утворення. При нативній щільності <10 HU злоякісний потенціал утворення низький, і виявлену ІН можна верифікувати як доброякісну. Для вибору подальшої тактики необхідне лабораторне дообстеження для виключення гіперфункції НЗ, а саме гіперкортицизму, гіперальдостеронізму (за наявності артеріальної гіпертензії – АГ), вірильного синдрому та гіперфункції мозкової речовини. Необхідно враховувати можливість хибнопозитивного підвищення у хворих з ІН рівня метанефринів, нативна щільність яких <10 HU.
Порогове значення нативної щільності як показника високого злоякісного потенціалу ІН встановити неможливо, оскільки серед утворень менше 6 см нативна щільність коливалася в межах 25-46 HU серед ІН, верифікованих в подальшому як доброякісні, та в межах 11-52 HU серед ІН, верифікованих в подальшому як злоякісні. Тому для ІН розмірами ≤6 см з нативною щільністю >10 HU з метою виявлення злоякісного потенціалу ІН необхідно використати показники контрастної щільності та градієнту щільності. Контрастна щільність >50 HU та/або градієнт щільності ≥20 HU підтверджують проліферативну та метаболічну активність пухлини, отже до цієї ІН необхідно ставитись як до утворення, що має високий злоякісний потенціал. Враховуючи, що контрастна щільність >50 HU та/або градієнт щільності ≥20 HU також характерні для більшості пухлин мозкової речовини, визначення рівня метанефринів має абсолютну (100%) чутливість та специфічність у проведенні диференційної діагностики між злоякісними утвореннями та феохромоцитомою (ФХЦ) та дозволить вибрати правильну тактику перед- та інтраопераційної підготовки пацієнта.
Поєднання контрастної щільності >50 HU та/або градієнту щільності ≥20 HU з обтяженим онкологічним анамнезом вимагає виключення метастазів в НЗ, отже є прямим показом до проведення тонкоголкової аспіраційної пункційної біопсії та порівняння з морфологічною будовою первинної пухлини.
При контрастній щільності ≤50 HU та градієнті щільності <20 HU необхідно проаналізувати інші КТ-ознаки ІН, а саме контури і форму утворення, наявність ознак інвазії та лімфаденопатії. За наявності нечітких контурів, неправильної форми ІН, чітких ознаках інвазії та лімфаденопатії ІН можна верифікувати як потенційно злоякісну.
Наступним етапом обстеження пацієнта з ІН, яка має розміри ≤6 см, контрастну щільність ≤50 HU та градієнт щільності <20 HU, є виключення гормональної гіперсекреції, а саме гіперкортицизму, за наявності підвищеного тиску – гіперальдостеронізму, вірильного синдрому та гіперпродукції мозкової речовини НЗ.
Поєднання нативної щільності менше 30 HU з анехогенною структурою ІН та наявністю чіткої капсули за даними УЗД свідчить про низький злоякісний потенціал утворення та характерне для кіст НЗ.
При виявленні ІН обов’язковою є оцінка клінічної симптоматики, яка може мати неспецифічний характер або бути зумовленою гормональною гіперпродукцією гормонів, які синтезуються цим утворенням. За даними різних авторів, що базуються на клініко-морфологічних дослідженнях, більшість ІН (76,5-94%) представлено гормонально-неактивними АКА. Однак у частини хворих можливі субклінічні варіанти перебігу гормонально-активних пухлин. У зв’язку з чим є обов’язковим проведення відповідних лабораторних обстежень для виявлення гіперальдостеронізму, гіперкортицизму, вірильного синдрому, підвищеної секреції катехоламінів (КА), асоційованих з ІН.
За даними літератури, частка альдостером серед ІН відносно невелика та становить 0,6-3,3%. Поширеність ФХЦ серед пацієнтів з ІН, за даними різних авторів, становить від 1,5 до 23%. Справжня розповсюдженість субклінічного синдрому Іценка-Кушинга (СІК) серед пацієнтів з ІН до теперішнього часу невідома, оскільки не розроблено єдиних критеріїв діагностики цього стану. Вважається, що частота субклінічного СІК, асоційованого з пухлиною НЗ, залежно від методик дослідження становить від 0,028 до 20%. Більш рідкісна з адренокортикальних пухлин андростерома – гормонально-активна, вірилізуюча пухлина, яка продукує чоловічі статеві гормони. Частіше розвивається у жінок і вважається досить рідкісною патологією.
При виявленні ІН клінічна частина обстеження повинна включати вивчення анамнезу, скарг хворих, оцінку давності скарг, даних об’єктивного огляду за органами та системами. Особлива увага повинна бути направлена на онкологічний анамнез хворого, наявність АГ, ступінь її тяжкості, характер та давність перебігу АГ, наявність надлишкової маси тіла та ожиріння, ознак порушень вуглеводного обміну.
Клінічна симптоматика може мати неспецифічний характер або бути зумовленою гормональною гіперпродукцією гормонів, які синтезуються цим утворенням. Скарги неспецифічного характеру можуть проявлятися швидкою втомлюваністю, загальною слабкістю, неінтенсивними болями в животі без певної локалізації тощо. Крім того, завжди необхідні детальне опитування та огляд пацієнта з ІН для виявлення клінічних ознак адреналової гіперсекреції. В зазначених випадках клінічна картина може асоціюватися з порушеннями вуглеводного обміну, надлишковою вагою, АГ, порушенням статевої функції, змінами шкірного покриву. Варіанти клінічних проявів залежать від багатьох факторів і в першу чергу обумовлені морфологічною будовою утворення, видом та швидкістю можливої гормональної секреції, характером росту пухлини тощо. За даними І.І. Дєдова, у пацієнтів з ІН в 56% випадків діагностується АГ, в 52% – гіперліпідемія, в 33% – надлишкова маса тіла, в 27% – цукровий діабет 2 типу. Але наявність клінічної симптоматики, навіть вираженої, не може вказувати на гормональну активність ІН. Як свідчать дані літератури, до 20-30% гормонально-неактивних пухлин НЗ поєднуються з АГ, ґенез якої не пов’язаний з ураженням НЗ.
В нашому дослідженні 36,0% хворих з ІН не мали скарг. В інших випадках скарги характеризувалися значною варіабельністю та мали неспецифічний характер. У 126 (37,8%) хворих ІН були асоційовані з АГ, у 121 (36,3%) пацієнта в анамнезі – гіпертонічна хвороба, у 113 (33,9%) – надлишкова вага та у 77 (23,1%) – порушення вуглеводного обміну. Тобто у 59,1% хворих скарги мали неспецифічний характер та в більшості випадків були пов’язані з супутньою кардіальною (27,8%) та неврологічною (23,8%) патологією. Достовірно специфічних скарг, які притаманні більшості ІН та могли бути їх патогномонічною ознакою, немає. Для пацієнтів з ІН, які були верифіковані як гормонально-неактивні аденоми, частіше порівняно з хворими зі злоякісними пухлинами були характерні скарги, пов’язані з серцево-судинною системою, а саме серцебиття, підвищення артеріального тиску (АТ), що може бути зумовлено більшою кількістю пацієнтів старшого віку з доброякісними утвореннями. У хворих з ІН, які були верифіковані як злоякісні утворення, переважали загальна слабкість, болі в животі, зниження маси тіла, тобто скарги, що можуть бути пов’язані з інвазивністю та пухлинною інтоксикацією.
При аналізі давності скарг хворих чітких закономірностей виявити не вдається, що пояснюється випадковим та абсолютно не пов’язаним з наявністю скарг виявленням пухлин НЗ у цих пацієнтів. Хоча, за нашими даними, у більшості хворих з гормонально-неактивними АКА – 140 (61,1%) – клінічна симптоматика відсутня або ж давність неспецифічних скарг перевищує 5 років. На противагу цьому давність скарг, що мали також неспецифічний характер, у пацієнтів з ІН, які були верифіковані як злоякісні, в більшості випадків (10 осіб, 76,9%) не перевищує 5 років, що може бути пов’язано з інвазивністю або ж пухлинною інтоксикацією та в певній мірі слугувати критерієм злоякісності.
За даними різних авторів, що базуються на клініко-морфологічних дослідженнях, більшість ІН (76,5-94%) представлено гормонально-неактивними аденомами. Серед обстежених нами хворих з ІН питома вага гормонально-неактивних аденом становила 68,8% (n=229). Однак у частини хворих можливі субклінічні варіанти перебігу гормонально-активних пухлин. У зв’язку з чим обов’язковим є проведення відповідних лабораторних обстежень для виявлення гіперальдостеронізму, гіперкортицизму, вірильного синдрому, підвищеної секреції КА, асоційованих з ІН.
Частка альдостером серед ІН, за даними літератури, відносно невелика та становить 0,6-3,3%. Причиною є характерна клінічна симптоматика, наявність якої вказує на необхідність виключення гіперальдостеронізму та пошук альдостероми.
Класичним клінічним проявом первинного гіперальдостеронізму є резистентна АГ, яка довгий час може мати легкий перебіг. Частота злоякісної гіпертензії становить 6-9%, кризової гіпертензії – 50%. Менше ніж у 4% пацієнтів АТ знаходиться в межах норми. Більшість хворих скаржаться на інтенсивний головний біль, який обумовлений високим АТ та явищами гіпергідратації головного мозку. АГ часто поєднується з нейром’язовими порушеннями та нирковими розладами. Нейром’язовий синдром (м’язова слабкість, судоми, парестезії) зустрічається в 38-75% випадків, нирковий синдром (поліурія, полідипсія, ніктурія) – в 50-70%. Інші синдроми зустрічаються значно рідше. Порушення з боку нервово-м’язової системи у хворих з синдромом Конна обумовлені переважно гіпокаліємією, змінами співвідношення концентрації зовнішньо- та внутрішньоклітинного калію, калієво-натрієвого коефіцієнта, внутрішньоклітинним ацидозом та в результаті – дистрофічними змінами в м’язовій і нервовій тканинах. Хворі, як правило, скаржаться на різко виражену м’язову слабкість, яка, на думку K. Cohn та співавт., спостерігається в 73% випадків. Ступінь міастенії різний – від помірної слабкості та швидкої втомлюваності до псевдопаралітичних станів. Міастенія може бути або розповсюдженою, або захоплювати певні групи м’язів, частіше нижніх кінцівок. Водно-електролітний дисбаланс, що може супроводжувати ІН з синдромом Конна, реалізується численними психоневрологічними, міопатичними та нейротрофічними симптомами. Психоемоційні розлади мають характер астенічно-тривожно-депресивного чи іпохондрично-сенестопатичного синдромів. Тяжкою формою гіпокаліємічної та нейротрофічної міопатій є рабдоміоліз – асептичний некроз скелетних м’язів. Це ускладнення особливо характерне для хворих похилого віку. Гіпокаліємія та гіпернатріємія є також основною причиною розвитку «калійпенічної нефропатії», яка проявляється зниженням концентраційної здатності нирок, поліурією, ізогіпостенурією, ніктурією, відчуттям спраги. Поліурію відмічають у 75,5% хворих з синдромом Конна. За даними низки авторів, поліурія при синдромі Конна суттєво не коригується препаратами антидіуретичного гормону та обмеженням рідини. Суть ниркових порушень при калійпенічній нефропатії в тому, що при дефіциті калію в нирковому епітелії страждає функція споживання енергії, оскільки синтез макроергічних сполук можливий при достатньо високій концентрації калію та магнію в клітинах. При біопсії знаходять вакуольну дистрофію епітелію канальців нефронів. Подібні зміни, обумовлені гіпокаліємією, спостерігаються у 89% хворих. Разом з АГ клінічна картина може включати ожиріння за абдомінальним типом, дисліпідемію, порушення вуглеводного обміну.
Класичні лабораторні ознаки первинного гіперальдостеронізму становлять відому тріаду: гіпокаліємія, підвищення концентрації альдостерону плазми, зниження активності реніну. Довгий час вважалося, що рівень калію більше 3,5 ммоль/л виключає діагноз первинного гіперальдостеронізму. Хоча зниження рівня калію не завжди характерне для гіперсекреції альдостерону. Багато дослідників вважають, що поєднання АГ з гіпокаліємією є характерним лише для найбільш тяжких форм гіперальдостеронізму, що свідчить про незворотні зміни в нирках та серцево-судинній системі. Так, нормокаліємічний варіант первинного гіперальдостеронізму, за даними літератури, зустрічається в 7-38% випадків, за даними інших авторів – до 75-80%. Окреме використання визначення рівнів калію або альдостерону має низьку чутливість, реніну – низьку специфічність. Існують значні розбіжності в оцінці рівня альдостерону та реніну, які залежать від методу дослідження та одиниць вимірювання. Тому на етапі скринінгового обстеження з метою виключення гіперсекреції альдостерону при виявленні ІН в теперішній час визначають альдостерон-ренінове співвідношення (АРС). Тест має достатню чутливість та специфічність для виявлення порушень в системі ренін-ангіотензин-альдостерон (90 та 91% відповідно). Деякі дослідники вважають, що для підтвердження діагнозу первинного гіперальдостеронізму крім підвищеного рівня АРС в якості критерію діагнозу обов’язковим є підвищення рівня альдостерону вище 15 нг/дл (416 пмоль/л). Інші дослідники вважають, що необхідно уникати формального значення верхньої межі норми для альдостерону, але необхідно розуміти, що існує підвищена вірогідність хибнопозитивного результату АРС при низькому значенні реніну. Крім того, відсутня стандартизація цього розрахункового тесту, що є основним його недоліком.
На інтерпретацію результатів АРС впливають вік хворого старше 65 років (знижується рівень реніну, хибнопозитивний АРС), обмеження солі, проміжок постурального положення, прийом лікарських препаратів, порушення методики забору крові, рівень калію та креатиніну (ниркова недостатність призводить до хибного підвищення АРС).
Важливим фактором, що впливає на результати АРС, є чітке дотримання правил забору крові, які зазначені в клінічних рекомендаціях з діагностики первинного гіперальдостеронізму, опублікованих Міжнародним ендокринологічним товариством. Визначення АРС найкраще проводити в ранковий час (до 10:00) після перебування пацієнта спочатку в вертикальному положенні протягом 2 годин, а потім в сидячому положенні в кріслі для забору крові протягом 5-15 хвилин. Стаз та гемоліз потребують повторного забору крові.
Враховуючи можливість отримання хибнопозитивних та хибнонегативних результатів при визначенні АРС, існують певні правила підготовки хворого до обстеження. Необхідно з’ясувати анамнез щодо супутніх захворювань (нефропатія, стеноз ниркових артерій різного ґенезу, ФХЦ), прийому лікарських препаратів (інгібітори АПФ, діуретики, блокатори ангіотензинових рецепторів тощо) та володіти інформацією щодо прийому оральних контрацептивів та замісної гормональної терапії.
За 2-3 дні до визначення АРС пацієнт не повинен обмежувати вживання солі. Обов’язковим є визначення рівня калію в плазмі та за необхідності його корекція. Відміняються препарати, які можуть впливати на показники АРС. Не менше ніж за 4 тижні необхідно відмінити селективні інгібітори альдостерону (еплеренон), діуретики, препарати з кореня лакриці (солодки). Протягом 2 тижнів перед обстеженням відміняються β-адреноблокатори, центральні α-адреноміметики (клонідин, α-метилдопа), нестероїдні протизапальні препарати, інгібітори АПФ, блокатори ангіотензинових рецепторів, інгібітори реніну, дигідропіридинові блокатори кальцієвих каналів.
За необхідності для зменшення кількості хибних результатів використовують функціональні та навантажувальні проби (проба з пероральним натрієвим навантаженням, тест з фізіологічним розчином, супресивний тест з флудрокортизоном, тест с каптоприлом). Жодний з вищеперерахованих методів не може бути запропонований в якості пріоритетного з достатньою вірогідністю. Значна варіабельність цих проб, чутливість, специфічність та надійність (відтворюваність) роблять можливим вибір конкретного тесту залежно від особливостей лабораторії, комплаєнтності хворого, фінансових аспектів. Допоміжним тестом в діагностиці альдостероми вважається маршева проба (тест з постуральним навантаженням). Чутливість маршевої проби, яка базується на чутливості альдостерону до стимулюючого впливу ангіотензину ІІ при зміні положення тіла з горизонтального на вертикальне, при альдостеромі становить 60%. Крім того, при проведенні маршевої проби в 25% випадків діагностують підвищення альдостерону, при так званих ангіотензинчутливих формах альдостеронпродукуючих аденом. Золотим стандартом в диференційній діагностиці первинного гіперальдостеронізму є селективний забір крові з центральних вен НЗ та нижньої порожнистої вени з визначенням альдостерону та кортизолу. Чутливість та специфічність методу, за даними різних авторів, становить 90-95 та 87-100% відповідно. Однак зазначена методика є технічно складною процедурою, що обумовлено різними варіантами ангіоархітектоніки та труднощами при катетеризації правої надниркової вени. За даними літератури, в 10-30% спостережень провести катетеризацію правої надниркової вени не вдається, ефективність процедури залежить від кваліфікації спеціаліста та апаратури, що використовується. Крім того, деякі дослідники вважають, що проведення селективного забору крові не показане пацієнтам до 40 років з одиночним утворенням НЗ, виявленим при КТ, та за наявності лабораторних результатів, які підтверджують гіперпродукцію альдостерону.
В нашому дослідженні ІН, які в подальшому були верифіковані як альдостероми, серед АКА становили 3,8%. Класичним клінічним проявом первинного гіперальдостеронізму є резистентна АГ, яка спостерігалася у 100% пацієнтів цієї групи у часовому проміжку від 6 до 17 років та тривалість якої перевищувала 5 років. Наявність тривалої АГ у хворих з ІН, верифікованими як альдостероми, свідчить про відсутність своєчасного проведення диференційної діагностики у пацієнтів з гіпертонічною хворобою. Основною скаргою в цій групі були підвищення АТ – в 100% випадків. Скарги на головний біль (70%), загальну слабкість та втомлюваність (50%) зустрічалися частіше порівняно з гормонально-неактивними аденомами. Порушення вуглеводного обміну в зазначеній групі було діагностовано у 1 пацієнта. Одного хворого турбували судоми, запаморочення, болі в м’язах та поперековій ділянці. Наявність гіперальдостеронізму було підтверджено високим рівнем альдостерону та АРС. В 1 випадку нормальний рівень альдостерону та низький рівень реніну поєднувалися з високим АРС, що пов’язано з прийомом β-адреноблокаторів. Серед наших хворих у 80% випадків рівень калію не виходив за референтні межі.
Справжня поширеність субклінічного СІК серед пацієнтів з ІН до теперішнього часу не відома, оскільки не розроблено єдиних критеріїв діагностики цього стану. Вважається, що частота субклінічного СІК, асоційованого з пухлиною НЗ, залежно від методик лабораторного дослідження становить від 0,028 до 20%. Для субклінічного гіперкортицизму характерний автономний, незалежний від адренокортикотропного гормона (АКТГ) синтез кортизолу за відсутності клінічних ознак гіперкортицизму. У пацієнтів з субклінічним СІК можливі неспецифічні скарги: загальна та м’язова слабкість, біль у животі, АГ, збільшення маси тіла, репродуктивні розлади (порушення менструального циклу, зниження лібідо), депресивні стани, грибкові інфекції. А.П. Калінін та співавт. зазначають, що найбільш ранніми та частими клінічними ознаками у хворих з ендогенним гіперкортизолізмом є центральне ожиріння (до 100%), підвищена втомлюваність та м’язова слабкість (98%), головний біль (85%), зниження працездатності (80%), порушення статевої функції (75%). Автори також відмічають, що в подальшому клінічна картина доповнюється остеопорозом (100%), АГ (95,5%), вірильним синдромом у жінок (80%), порушеннями вуглеводного обміну (60%), психоневрологічними розладами (42%). У хворих відмічають порушення білкового та водно-електролітного обміну, шлунково-кишкові розлади, порушення функції нирок, дисфункцію інших ендокринних залоз.
Ожиріння у пацієнтів з СІК пов’язують з надлишковою продукцією АКТГ та глюкокортикоїдів, які гальмують жиромобілізуючу дію соматотропного гормона. Певне значення має активація кортизолом низки ферментних систем, які забезпечують синтез жирних кислот і тригліцеридів.
На етапі діагностики ІН, асоційованої з СІК, яскравих зовнішніх ознак гіперкортицизму може не бути. Характерні зміни шкіри, а саме сухість, точкові та розповсюджені крововиливи, фолікуліт та фурункули, стриї зустрічаються при вираженій гормональній активності кортикостероми. АГ при синдромі Кушинга спостерігається в 95,5% випадків та характеризується поступовим розвитком, пропорційним підвищенням систолічного та діастолічного тиску, відсутністю кризів та резистентністю до гіпотензивних препаратів.
Симптомокомплекс кісткових змін при синдромі Кушинга проявляється системним остеопорозом хребта, ребер, черепа, тазових та трубчатих кісток та часто супроводжується патологічними переломами (як правило, компресійними) тіл хребців. Частота остеопорозу досягає 100% та залежить від ступеня тяжкості та давності гіперкортицизму, переломи виникають у 25-50% хворих. Патогенез кісткових змін до теперішнього часу повністю не вивчений. Вважається, що остеопороз обумовлений катаболічною дією глюкокортикоїдів на обмін білків, руйнуванням білкової матриці кістки, а демінералізація скелету має вторинний характер.
У хворих з ІН, асоційованими з гіперкортицизмом, можливе виявлення зниження толерантності до вуглеводів, а в деяких випадках – стероїдний цукровий діабет. В основі порушення вуглеводного обміну лежать зміни рівноваги між активністю інсуліну та надлишковою секрецією кортизолу.
Порушення статевої функції є однією з ранніх ознак гіперкортицизму. Клінічно це проявляється порушенням менструального циклу або вторинною аменореєю, безпліддям, зниженням статевого потягу та потенції.
Психічні порушення, обумовлені ендогенним гіперкортицизмом, мають певну послідовність. Спочатку вони проявляються астено-невротичним синдромом. Настрій нестійкий, спостерігається схильність до депресії. Потім нестійкий настрій переростає в депресію, з’являються суїцидальні думки. Елементи подібних розладів спостерігаються у 42% хворих.
Таким чином, скарги та клінічна картина у хворих з ІН, асоційованими з гіперкортицизмом, досить різноманітні та залежать від давності захворювання на момент виявлення хвороби та вираженості гіперкортизолемії.
Для виявлення надлишкової секреції глюкокортикоїдів на сьогодні використовуються декілька лабораторних тестів. В 2008 році опубліковано керівництво «The Diagnosis of Cushing’s Syndrome: An Endocrine Society Clinical Practice Guideline», в якому зазначено скринінгові тести для діагностики синдрому Кушинга: добова екскреція кортизолу з сечею, 1 мг дексаметазоновий супресивний тест, нічне визначення кортизолу в слині.
Чутливість та специфічність методу визначення добової екскреції кортизолу з сечею становить 94-95 та 93% відповідно.
Збір добової сечі для визначення кортизолу проводиться таким чином: перша порція сечі після сну не збирається, а збираються всі наступні, включаючи вранішню порцію другого дня. Ємність для збору сечі, в яку поміщають консервант, необхідно тримати в холодильнику, але не заморожувати. При проведенні гормональних досліджень обов’язково збирається інформація про лікарські препарати, які приймав хворий протягом останнього місяця. У 9% пацієнтів з гіперкортицизмом як мінімум один результат кортизолу добової сечі може знаходитися в межах референтних значень, тому необхідно двократне визначення цього показника в зазначеному біологічному середовищі.
Існують фактори, які призводять до хибнопозитивних результатів. Це надлишкове вживання рідини (більше 5 л за добу), використання препаратів та косметичних засобів, які містять глюкокортикостероїди, псевдокушингоїдні стани. При псевдокушингоїдних станах рівень вільного кортизолу в добовій сечі рідко перевищує референтні значення більше ніж в 4 рази. Отримання хибнонегативного результату можливе при зниженні кліренсу креатиніну менше 60 мл/хв.
Нічний супресивний тест з 1 мг дексаметазону базується на пригніченні секреції АКТГ, в результаті чого в нормі знижується продукція кортизолу. Попередня підготовка пацієнта не потрібна. Можливе амбулаторне проведення тесту за умови комплаєнтності хворого. Методика проведення тесту наступна: в 23:00 пацієнт приймає 1 мг дексаметазону, з 8:00 до 9:00 наступного ранку проводиться забір крові для визначення рівня кортизолу. В нормі рівень цього гормона знижується менше нижньої межі норми для конкретної лабораторії. Відносно інтерпретації результатів єдиного погляду немає. Порогове значення рівня кортизолу, яке свідчить на користь гіперкортизолемії, змінювалося протягом останніх 10 років в сторону зниження (з 140 до 50 нмоль/л). Чутливість та специфічність 1 мг дексаметазонової супресивної проби залежать від вибору нижньої межі супресії кортизолу. Так, при зниженні рівня кортизолу сироватки крові нижче 5 мкг/дл (140 нмоль/л) специфічність проби становить 100%, а чутливість – 58%, а при нижній межі норми 1,8 мкг/дл (50 нмоль/л) – 75-100 та 72-82% відповідно.
В 2% випадків можливі хибнонегативні результати: при тяжких соматичних захворюваннях, хронічній нирковій недостатності. В 10-20% випадків можливі хибнопозитивні результати, причинами яких можуть бути: псевдокушингоїдні стани, порушення порядку проведення проби, перехресна реактивність, вагітність, прийом лікарських препаратів. У жінок, які приймають естрогенвмісні препарати, в 50% випадків можливі хибнопозитивні результати. В зв’язку з чим рекомендується відмінити комбіновані оральні контрацептиви за 6 тижнів до обстеження.
Також в якості скринінгового тесту для діагностики гіперкортицизму використовується визначення кортизолу в слині. Зазначений тест має низку переваг. По-перше, відображає концентрацію вільного (біологічно активного) кортизолу, оскільки кортизолзв’язувальний білок в слині відсутній. По-друге, виключається вплив на результат циркадного ритму кортизолу. Крім того, вміст цього гормона в слині не залежить від її об’єму та залишається стабільним до 7 днів навіть при кімнатній температурі. Для визначення кортизолу в слині не потрібна госпіталізація, участь середнього медперсоналу, фармакологічне втручання. Хибнопозитивні результати можуть бути викликані мікрокровотечею з ясен, прийомом препаратів солодки, стресом, використанням кремів або гелів для порожнини рота з глюкокортикостероїдами.
В нашому дослідженні кортикостероми діагностовано у 19 пацієнтів з ІН, які верифіковано як АКА (7,2%). Третина (36,8%) хворих з ІН, асоційованими з СІК, не мали скарг.
У більшості випадків скарги пацієнтів з кортикостеромами були неспецифічні, а їх давність у третини хворих (26,3%) перевищувала 5 років. Серед скарг переважали підвищення АТ (31,6%), загальна слабкість та втомлюваність (26,3%), збільшення маси тіла (21,1%), головний біль (15,8%). Більш характерні для пацієнтів з гіперкортицизмом скарги, такі як зміна зовнішнього вигляду, порушення менструального циклу, болі в кістках та м’язова слабкість, турбували 10,5% хворих. Третина пацієнтів (31,6%) в анамнезі мали гіпертонічну хворобу. Порушення вуглеводного обміну у пацієнтів цієї групи виявлено у 94,7% випадків (18 хворих).
Незважаючи на відсутність специфічної клінічної симптоматики, у пацієнтів цієї групи було виявлено надмірну секрецію глюкокортикоїдів. Рівень АКТГ у хворих цієї групи в більшості випадків – у 14 пацієнтів (73,7%) – не виходив за референтні межі, що свідчить про АКТГ-незалежну гіперпродукцію кортизолу та знаходить підтвердження в літературі.
Більш рідкісна з адренокортикальних пухлин андростерома – гормонально-активна, вірилізуюча пухлина, яка продукує чоловічі статеві гормони. Частіше розвивається у жінок і вважається досить рідкісною патологією. У жінок з’являються ознаки вірилізації, у чоловіків – єдиним симптомом може бути посилення потенції. Ступінь вірилізації залежить від гормональної активності пухлини та давності захворювання.
Клінічна картина вірильного синдрому найбільш чітко проявляється у жінок у вигляді перебудови архітектоніки тулуба за чоловічим типом, зміною тембру голосу, гірсутизму, появи фолікуліту, «acnae vulgaris», зменшення розмірів грудних залоз, випадіння волосся на голові, гіпертрофії клітора. Паралельно відмічається аменорея, безпліддя, часто АГ, помірне збільшення маси тіла. У дітей вірильний синдром супроводжується хибним передчасним статевим дозріванням (pubertas praecox) за ізосексуальним типом у хлопчиків та гетеросексуальним – у дівчаток. З метою діагностики андростероми в теперішній час визначають рівень дегідроепіандростерону-сульфату (ДГЕА-С), тестостерону. За даними M.M. Grumbach, у жінок з андрогенпродукуючими пухлинами обов’язковим є визначення ДГЕА-С.
В нашому дослідженні серед хворих з АКА 1,9% (5 пацієнток) становили ІН, які супроводжувалися вірильним синдромом. Тільки одна пацієнтка мала специфічні скарги, а саме – на надмірний ріст волосся на тілі та порушення менструального циклу. При аналізі лабораторних показників у хворих з АКА з вірильним синдромом виявлено підвищення рівня ДГЕА-С в 60% випадків. У інших 40% хворих рівень ДГЕА-С знаходився на верхній межі норми.
Дуже рідко зустрічаються ІН з синдромом фемінізації. В літературі описано поодинокі випадки адренокортикального раку з синдромом фемінізації у чоловіків, що супроводжуються елементами фемінізації (зміна будови тіла, розвиток гінекомастії), атрофією яєчок, імпотенцією, іноді гіпертонією, збільшенням маси тіла. Симптоматика їх обумовлена секрецією естрогенів пухлиною.
Поширеність ФХЦ серед пацієнтів з ІН, за даними різних авторів, становить від 1,5 до 23%. Клінічна картина катехоламінпродукуючих пухлин характеризується розмаїттям та непостійністю проявів. Найчастіше серед клінічних симптомів зустрічається АГ (85-95% випадків) та симптоми ураження серцево-судинної системи. За сучасними уявленнями, ФХЦ може мати перебіг з нормальним АТ або з АГ середнього ступеня тяжкості без виражених кризів. Постійна форма гіпертензії при ФХЦ зустрічається в 10-50% випадків, за даними інших авторів – до 60%; пароксизмальна – в 42-87%, хоча досить поширеними є приховані та атипові форми, навіть нормотензивні варіанти ФХЦ. При постійній формі відмічається часте виникнення кризів з підвищенням АТ до 280/160 мм рт. ст. Пароксизми продовжуються від декількох хвилин до декількох годин (в середньому 15-20 хвилин) та частотою від одного разу на місяць до декількох разів на день. Підвищення АТ супроводжується сильним головним болем, профузним потовиділенням, тремором, серцебиттям, відчуттям тривоги. Але не всі випадки ФХЦ демонструють яскраву клінічну картину; досить поширені приховані та атипові форми, навіть нормотензивні варіанти ФХЦ. За даними літератури, малосимптомні та безсимптомні («німі») ФХЦ становлять 10-20%, виявляються «випадково» при проведенні візуалізуючих досліджень та належать на початковому етапі до ІН. Випадки гормонально-неактивних феохромобластом (ФХБ) А.П. Калінін та співавт. пояснюють частим некрозом клітин при цьому типі пухлин. Функціональна активність зазначених утворень проявляється під час оперативних втручань тяжкими гемодинамічними порушеннями, тому особливо важливо виявити справжній характер пухлини.
Для діагностики ФХЦ використовують наступні лабораторні тести: КА в добовій сечі, КА в плазмі крові, загальні метанефрини в добовій сечі, метанефрини та норметанефрини в плазмі. Принциповим при виборі тесту має бути врахування чутливості та специфічності цих лабораторних тестів. Найбільш перспективним методом лабораторної діагностики ФХЦ є визначення рівня плазмових або сечових метанефринів, які відображають пухлинну активність протягом доби. При ФХЦ метанефрини в великій кількості синтезуються безпосередньо в пухлині, а потім екскретуються в кров. Навіть при невисокому рівні адреналіну та норадреналіну рівень вільних метанефринів в плазмі завжди підвищений, що є головною диференційно-діагностичною ознакою ФХЦ.
Визначення метанефринів плазми має високу чутливість та специфічність, які досягають 98%, за іншими даними – 100%. Незначне підвищення рівня метанефринів пов’язане з незначною ймовірністю ФХЦ, в той же час підвищення рівня метанефринів в 4 рази асоціюється майже зі 100% ймовірністю катехоламінпродукуючої пухлини. Скринінговим методом у діагностиці підвищеної секреції мозкового шару може бути визначення загальних метанефринів добової сечі, чутливість та специфічність якого, за даними літератури, становлять 88 та 89% відповідно. Вважається, що більш ніж у 95% хворих з ФХЦ рівень метанефринів у сечі підвищений.
При визначенні рівня КА в крові необхідно враховувати достатньо швидкий розпад та виведення з плазми цих гормонів (менше 5 хв). Чутливість дослідження КА та їх метаболітів становить 50-86%, цей лабораторний метод більш інформативний при змішаних та персистивних формах гіпертензії. Але необхідно враховувати, що екскреція КА може підвищуватися при захворюваннях, в патогенезі яких відмічається гіперфункція симпатоадреналової системи, а саме: при нейроциркуляторній дистонії з симпатоадреналовими кризами, тиреотоксикозі, психічних розладах, які супроводжуються панічними станами. Таким чином, при виявленні ІН у пацієнта з симпатоадреналовими кризами діагностичний пошук у напрямку катехоламінпродукуючої пухлини повинен бути продовжений, оскільки діагностування ФХЦ є абсолютним показом для направлення хворого до хірурга.
Збір добової сечі для визначення метанефринів добової сечі проводиться таким чином: перша порція сечі після сну не збирається, а збираються всі наступні, включаючи вранішню порцію другого дня. Ємність для збору сечі, в яку поміщають консервант, необхідно тримати в холодильнику, але не заморожувати. При проведенні гормональних досліджень обов’язково збирається інформація про лікарські препарати (тетрациклінові антибіотики, еритроміцин, резерпін, транквілізатори, адреноблокатори, інгібітори МАО, кофеїн, нікотинова кислота, аспірин, симпатоміметики), які пацієнт приймав протягом останнього місяця, та проводиться бесіда з хворим щодо дотримання певних правил харчування та обмеження фізичної активності. Пацієнтам забороняється приймати їжу та напої, які містять аміни (ваніль, чай, кава, какао, шоколад, кола, пиво, банани, томати, авокадо, алкоголь), палити.
В нашому дослідженні пухлини мозкової речовини НЗ виявлені в 11,7% (n=39) випадків, з них 18% (n=7) – ФХБ. П’ять хворих (12,8%) в цій групі скарг не мали. Давність скарг у більшості пацієнтів – n=24 (61,6%) – не перевищувала 3 роки, проте у 7 (18%) пацієнтів тривалість скарг становила 5 та більше років. У 25 (64,1%) хворих цієї групи в анамнезі була гіпертонічна хвороба, з АГ середнього ступеня тяжкості без виражених кризів та тривалістю від 6 міс до 20 років. Порушення вуглеводного обміну в цій групі було виявлено в 25 (64,1%) випадках. У 9 (23,1%) пацієнтів були скарги на головні болі, у 7 (18%) – на болі та неприємні відчуття в поперековій ділянці, загальну слабкість та втомлюваність. Достовірної різниці при порівнянні частоти скарг серед хворих з ФХЦ та ФХБ не виявлено.
За результатами лабораторних досліджень 35 (89,7%) хворих з ФХЦ мали підвищений рівень загальних метанефринів в добовій сечі, який в середньому становив 969,8±334,5 мкг.
Підвищення рівня сечових метанефринів було виявлено у 9 (4,8%) пацієнтів з ІН, які в подальшому були верифіковані як гормонально-неактивні аденоми, тобто являли собою пухлини нехромафінного ґенезу. Середній рівень метанефринів в добовій сечі у цих пацієнтів становив 377,3±27 мкг, що в 3,3 рази нижче порівняно з середнім рівнем сечових метанефринів у хворих з ІН, які в подальшому були верифіковані як пухлини мозкової речовини НЗ. При повторному обстеженні цих хворих рівень метаболітів знаходився в межах референтних значень. Таким чином, можливе хибнопозитивне підвищення рівня метанефринів в добовій сечі у пацієнтів за відсутності катехоламінпродукуючої пухлини. За даними літератури, причинами такого підвищення може бути недотримання преаналітичного етапу дослідження, а саме – вживання їжі та напоїв, які містять аміни, прийом лікарських препаратів, збір добової сечі під час проведення КТ з контрастуванням. Тому при виявленні ІН, яка супроводжується незначним (до 5-10%) підвищенням рівня метанефринів, ми вважаємо за необхідне повторне визначення вмісту метаболітів в добовій сечі та використання допоміжних критеріїв діагностики, а саме томографічних ознак утворення.
Таким чином, аналізуючи результати інструментального (КТ) та лабораторного обстежень хворого з ІН, лікар має можливість вибудувати тактику ведення цього пацієнта.
Оптимізований алгоритм діагностики та тактики ведення хворих з ІН наведено на рисунку 1.
Показаннями до хірургічного лікування ІН є:
- розмір ІН >6 см;
- ІН з контрастною щільністю >50 HU та/або градієнтом щільності ≥20 HU;
- ІН з контрастною щільністю ≤50 HU та градієнтом щільності <20 HU за наявності нечітких контурів, неправильної форми ІН, чітких ознаках інвазії та лімфаденопатії;
- ІН з підтвердженою гормональною гіперсекрецією.
Показання для динамічного спостереження ІН (при розмірах утворення ≤6 см та відсутності гормональної гіперсекреції):
- ІН з нативною щільністю <10 HU;
- ІН з контрастною щільністю ≤50 HU та градієнтом щільності <20 HU за наявності чітких контурів, правильної форми ІН та відсутності ознак інвазії та лімфаденопатії;
- ІН з нативною щільністю <30 HU з анехогенною структурою ІН та наявністю чіткої капсули за даними УЗД.
Параметри динамічного обстеження пацієнтів з ІН дискутуються. Вважається, що КТ необхідно проводити через 6, 12 та 24 міс після первинного виявлення утворення НЗ, лабораторне обстеження – через 2-4 роки.