20 квітня, 2015
Консенсус EASD/ADA и рекомендации ADA по диагностике и лечению сахарного диабета: что нового в 2015 году?
 Начало текущего года ознаменовалось появлением сразу двух обновленных клинических руководств по диагностике и лечению сахарного диабета (СД) – консенсуса Европейской ассоциации по изучению СД (EASD) и Американской диабетической ассоциации (ADA), а также рекомендаций ADA, которые традиционно пересматриваются в начале года. Каких существенных изменений претерпели эти согласительные документы? Рассказать о нововведениях мы попросили члена-корреспондента НАМН Украины, ведущего диабетолога нашей страны, главного внештатного специалиста МЗ Украины по специальности «Эндокринология», заведующего кафедрой диабетологии Национальной медицинской академии им. П.Л. Шупика (г. Киев), доктора медицинских наук, профессора Бориса Никитича Маньковского.
Начало текущего года ознаменовалось появлением сразу двух обновленных клинических руководств по диагностике и лечению сахарного диабета (СД) – консенсуса Европейской ассоциации по изучению СД (EASD) и Американской диабетической ассоциации (ADA), а также рекомендаций ADA, которые традиционно пересматриваются в начале года. Каких существенных изменений претерпели эти согласительные документы? Рассказать о нововведениях мы попросили члена-корреспондента НАМН Украины, ведущего диабетолога нашей страны, главного внештатного специалиста МЗ Украины по специальности «Эндокринология», заведующего кафедрой диабетологии Национальной медицинской академии им. П.Л. Шупика (г. Киев), доктора медицинских наук, профессора Бориса Никитича Маньковского.
Коррекция гипергликемии при СД 2 типа: обновление консенсуса EASD/ADA-2015
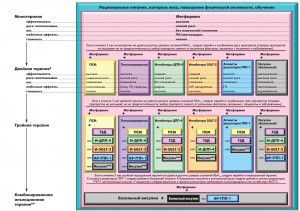
Свой последний консенсус по коррекции гипергликемии у пациентов с СД 2 типа ADA и EASD опубликовали еще в 2012 г. Он существенно отличался от предыдущего согласительного документа 2009 г. и поэтому был представлен как новый консенсус, а не обновление. Ключевым посылом консенсуса 2012 г. стал пациент-ориентированный подход к ведению больных СД 2 типа, подразумевающий индивидуализацию целей и схем терапии, а также максимальное привлечение пациентов к принятию клинических решений. Проанализировав накопленную к тому времени доказательную базу и отметив недостаток прямых сравнительных исследований сахароснижающих препаратов, эксперты ADA и EASD консенсус 2012 г. сделали не таким директивным, как предыдущие. Он дает достаточно большую свободу врачу в выборе сахароснижающих средств и их комбинаций.
Принцип ориентированности на пациента сохраняется и в обновленном консенсусе. Следует подчеркнуть, что это не новый согласительный документ, а обновление консенсуса 2012 г. с включением в него некоторых новых данных, полученных в недавних клинических исследованиях. Кардинальных изменений не претерпели ни подход к определению целей терапии, ни алгоритм лечения.
Цели терапии
Контроль гликемии остается главным фокусом в ведении пациентов с СД 2 типа. Однако он всегда должен осуществляться на фоне комплексной программы по снижению кардиоваскулярного риска, включающей отказ от курения и внедрение других принципов здорового образа жизни, контроль артериального давления, липидснижающую и в некоторых случаях антиагрегантную терапию.
В консенсусе ADA/EASD 2012 г. подчеркивается необходимость индивидуализации лечения СД 2 типа с сохранением баланса между преимуществами контроля гликемии и его потенциальными рисками, с учетом побочных эффектов сахароснижающих препаратов (особенно гипогликемии), возраста и общего состояние здоровья пациента.
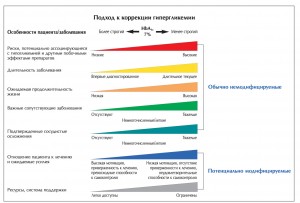 Рис. 1. Факторы, влияющие на определение оптимального целевого уровня HbA1c и интенсивности сахароснижающей терапии
Рис. 1. Факторы, влияющие на определение оптимального целевого уровня HbA1c и интенсивности сахароснижающей терапииПримечания. Обычно изменение терапии происходит по вертикали, сверху вниз. Однако возможна модификация и в рамках отдельной ступени, т. е. по горизонтали.
ГИ – гастроинтестинальные; СН – сердечная недостаточность; ПСМ – препарат сульфонилмочевины, МП – мочеполовые; ТЗД – тиазолидиндионы, И-ДПП-4 – ингибиторы ДПП-4; И-SGLT-2 – ингибиторы SGLT-2; АР-ГПП-1 – агонисты рецепторов ГПП-1.
* Рассмотреть в качестве стартовой терапии у пациентов с очень высоким исходным уровнем HbA1c (например, ≥9%).
** Рассмотреть в качестве стартовой терапии при уровне глюкозы крови ≥300-350 мг/дл (≥16,7-19,4 ммоль/л) и/или уровне HbA1c ≥10-12% (≥86-108 ммоль/моль), особенно у симптоматичных пациентов или при наличии катаболических признаков (снижении веса, кетозе); предпочтительным режимом инсулинотерапии является базально-болюсная схема.
*** Обычно базальный инсулин (НПХ, гларгин, детемир, деглюдек).
На рис. 1 показаны факторы, которые могут влиять на цели гликемического контроля (целевой уровень HbA1c). Основным обновлением этого рисунка в 2015 г. стало разделение факторов на потенциально модифицируемые и немодифицируемые. Такие факторы, как отношение пациента к лечению и прилагаемые им усилия, доступ к ресурсам здравоохранения и системам поддержки, уникальны тем, что могут значительно улучшаться (или ухудшаться) с течением времени. Медицинским работникам следует поддерживать приверженность пациентов к терапии с помощью образовательных мероприятий, а также стараться оптимизировать медицинскую помощь с учетом финансовых возможностей пациента. Другие же факторы, такие как возраст, ожидаемая продолжительность жизни, сопутствующие заболевания, риски и последствия, связанные с побочными эффектами препаратов, более-менее постоянны. Стандартный целевой уровень HbA1c 7% был помещен в верхнюю часть рисунка в качестве некоторой опорной точки для определения степени интенсивности терапевтических вмешательств.
Терапевтические возможности
Самым существенным изменением в этом разделе стало появление нового класса сахароснижающих средств – ингибиторов натрийглюкозного котранспортера 2 типа (SGLT2). Результаты проведенных до настоящего времени исследований показали, что препараты этого класса снижают уровень HbA1c в среднем на 0,5-1% по сравнению с плацебо. Их механизм действия заключается в подавлении натрийглюкозного котранспортера 2 типа (SGLT2) в проксимальных канальцах нефронов, что приводит к снижению реабсорбции глюкозы и повышению ее экскреции с мочой до 80 г/день. Важно подчеркнуть, что благодаря инсулиннезависимому механизму действия ингибиторы SGLT2 могут применяться на любой стадии СД 2 типа, в том числе при значительном снижении секреции инсулина. Дополнительные потенциальные преимущества ингибиторов SGLT2 включают умеренное снижение массы тела (примерно 2 кг со стабилизацией в течение 6-12 мес) и устойчивое снижение систолического и диастолического артериального давления (примерно 2-4/1-2 мм рт. ст).
Среди побочных эффектов ингибиторов SGLT2 следует отметить в первую очередь повышение частоты урогенитальных инфекций, которые вполне предсказуемы исходя из механизма действия этих препаратов. Кроме того, ингибиторы SGLT2 следует применять с осторожностью у пожилых лиц, а также у пациентов любого возраста, принимающих диуретики или имеющих признаки гиповолемии, поскольку характерный для этих препаратов диуретический эффект может вызвать дегидратацию. Также следует принять во внимание тот факт, что Управление по контролю за качеством продуктов питания и лекарственных средств США (FDA) настояло на проведении мониторинга переломов верхних конечностей у пациентов, принимающих канаглифлозин, в связи с тем, что в краткосрочных исследованиях было отмечено некоторое повышение частоты этих событий.
Некоторые изменения были внесены в описание тиазолидиндионов. В частности, после получения результатов недавних исследований были в значительной степени развеяны опасения относительно повышения риска рака мочевого пузыря на фоне их приема (в частности, пиоглитазона). Но в то же время в консенсусе подчеркивается, что применение глитазонов может приводить к повышению массы тела пациента, появлению периферических отеков, увеличению частоты сердечной недостаточности и риска переломов, преимущественно у женщин.
Несколько расширились представления о преимуществах и рисках ингибиторов дипептидилпептидазы-4 (иДПП-4). На основании результатов обсервационных исследований на эти препараты возлагались большие надежды в отношении снижения риска макроваскулярных осложнений диабета. Однако два масштабных контролируемых клинических испытания по изучению эффективности и безопасности саксаглиптина и алоглиптина показали, что иДПП-4 не оказывают существенного влияния на общий сердечно-сосудистый риск, то есть не повышают и не снижают его. Следует, правда, отметить, что продолжительность этих исследований была относительно небольшой (1,5-2 года), поэтому эти выводы касаются средне-, а не долгосрочной перспективы.
Отмечен в консенсусе и тот факт, что в группе иДПП-4 было отмечено повышение частоты госпитализаций по поводу сердечной недостаточности. В настоящее время продолжаются еще несколько исследований по изучению эффективности и безопасности иДПП-4, и до получения их результатов у пациентов с сердечной недостаточностью данный класс препаратов следует использовать с осторожностью или вообще не применять.
Что касается панкреатической безопасности иДПП-4, то в консенсусе отмечено, что полученные недавно результаты нескольких крупных обсервационных и контролируемых исследований не показали статистически значимого повышения частоты патологии поджелудочной железы на фоне терапии иДДП-4.
Стратегии лечения
Метформин сохраняет свои позиции в качестве оптимального средства стартовой монотерапии и базового препарата в комбинированных схемах лечения СД 2 типа. Ключевое место метформина в алгоритме лечения СД 2 типа обусловлено его низкой стоимостью, благоприятным профилем безопасности, нейтральностью в отношении массы тела и потенциальным благоприятным влиянием на сердечно-сосудистые исходы.
В обновленном консенсусе подчеркивается необходимость смягчения ограничений по применению метформина у лиц с нарушениями функции почек с целью более широкого применения этого важного лекарственного средства у пациентов со стабильной хронической болезнью почек легкой и средней степени тяжести. Многие практикующие врачи считают целесообразным назначение метформина даже при расчетной скорости клубочковой фильтрации (СКФ) <45-60 мл/мин/1,73 м2 с возможной коррекцией дозы в зависимости от степени снижения почечного клиренса. Критерием прекращения приема препарата является снижение расчетной СКФ до <30 мл/мин/1,73 м2. Безусловно, любое применение метформина у пациентов с хронической болезнью почек требует тщательного мониторинга функции почек.
В тех случаях, когда метформин противопоказан или имеется его непереносимость, может быть использован один из препаратов второй линии.
Стартовая комбинированная терапия с применением метформина и препарата второй линии может обеспечить более быстрое достижение целевых значений HbA1c, чем последовательная интенсификация терапии. Следовательно, такой подход может быть рассмотрен у пациентов с исходным уровнем HbA1c, значительно превышающим целевой, у которых достижение контроля с помощью монотерапии маловероятно. Разумным критерием для такого назначения является уровень HbA1c ≥9% (≥75 ммоль/моль). Но поскольку в настоящее время преимущества более быстрого достижения целевых значений HbA1c (в течение недель и даже месяцев) не доказаны, своевременное последовательное назначение препаратов считается приемлемой альтернативой даже у пациентов с исходно высоким уровнем HbA1c при условии тщательного мониторинга.
Что касается комбинированной двойной и тройной терапии, то, как уже было отмечено, врачу предоставляется достаточная свобода выбора, однако требуется знание преимуществ и рисков доступных сегодня сахароснижающих средств, чтобы сделать оптимальный выбор в каждом конкретном случае.
К сожалению, у некоторых пациентов гликемический контроль остается неудовлетворительным даже при использовании комбинации трех сахароснижающих препаратов. В таких случаях следует рассмотреть назначение базального инсулина, который обычно применяется в комбинации с метформином и иногда с дополнительным препаратом.
Если и такая схема лечения не обеспечивает контроль гликемии, в консенсусе 2012 г. было рекомендовано добавление от 1 до 3 инъекций аналога инсулина быстрого действия перед приемами пищи. В качестве альтернативы некоторым пациентам могут быть рекомендованы более простые в применении (хотя в некоторой степени менее гибкие) предварительно смешанные инсулины.
В консенсусе-2015 уделено значительно большее внимание ведению пациентов с поздними стадиями диабета, у которых бывает сложно достичь контроля гликемии. В частности, предлагается новый подход – комбинация агонистов рецепторов глюкагоноподобного пептида-1 (как короткодействующих, так и более новых лекарственных форм для применения один раз в неделю) с базальным инсулином. В нескольких недавних исследованиях была показана эквивалентная или даже несколько более высокая эффективность такой комбинации по сравнению с добавлением прандиального инсулина при более низкой частоте гипогликемических состояний и снижении массы тела. Агонисты рецепторов ГПП-1 являются предпочтительным вариантом для больных с более выраженным ожирением и которые плохо переносят режим многократных инъекций инсулина. Пациентов, которые не ответили адекватно на добавление к базальному инсулину агонистов рецепторов ГПП-1, следует перевести на прандиальный инсулин в составе базально-болюсной схемы инсулинотерапии.
У некоторых пациентов на данной стадии заболевания может быть рассмотрено добавление ингибиторов SGLT-2, что может улучшить контроль гликемии и снизить потребность в инсулине. Это может быть хорошим решением для больных с ожирением и выраженной инсулинорезистентностью, нуждающихся в высоких дозах инсулина.
Другим, более старым, вариантом является добавление тиозолидиндионов (обычно пиоглитазона), которые также обладают инсулиносберегающим эффектом и могут приводить к дополнительному снижению уровня HbA1c, но при этом способствуют прибавке веса, вызывают задержку жидкости и повышают риск развития сердечной недостаточности. Таким образом, на данной стадии заболевания тиозолидиндионы можно применять в низких дозах и только при условии очень тщательного мониторинга пациента.
Определенную роль в ведении больных, нуждающихся в очень высоких ежедневных дозах инсулина, играют также концентрированные инсулины, которые позволяют уменьшить объем инъекции. Однако их следует назначать с осторожностью, при условии тесного взаимодействия с пациентом и фармацевтом относительно адекватного дозирования.
Практикующим врачам следует принимать во внимание существенные расходы и другие сложности, связанные с назначением комбинированной сахароснижающей терапии. Следует избегать слишком обременительных для пациента режимов лечения. При невозможности достижения целевых уровней гликемии, несмотря на использование сложных схем лечения, стоит пересмотреть целевые показатели HbA1c или же (у пациентов с морбидным ожирением) рассмотреть возможность применения нефармакологических вмешательств, в частности бариатрической хирургии.
Новое в рекомендациях ADA 2015 г. по диагностике и лечению СД
ADA ежегодно пересматривает свои клинические рекомендации по ведению пациентов с СД, внося коррективы на основании обновленной доказательной базы. Ключевые изменения в редакции руководства ADA 2015 г. касаются применения статинов у больных СД, целевых уровней диастолического артериального давления и гликемии натощак, целевого уровня HbA1с у детей, применения электронных сигарет и некоторых других положений. Обновлен и формат стандартов – теперь они опубликованы в виде единого, а не отдельных документов.
Эксперты ADA пересмотрели рекомендации по применению статинов у лиц с СД с целью их согласования с рекомендациями Американского колледжа кардиологии (ACC) и Американской ассоциации сердца (AHA). Как и в рекомендациях ACC/AHA, в новом руководстве ADA сделан акцент на применении статинов исходя из профиля риска, а не показателей липопротеинов низкой плотности. В результате применение статинов сегодня показано практически всем пациентам с диабетом (за исключением лиц в возрасте моложе 40 лет без других сердечно-сосудистых факторов риска и кардиоваскулярных заболеваний). По мере необходимости проводится мониторинг уровня липидов для оценки приверженности лечению. Показан ежегодный мониторинг уровня липидов у пациентов в возрасте моложе 40 лет, которые еще не начали прием статинов. В отличие от рекомендаций ACC/AHA эксперты ADA не настаивают на обязательном применении калькулятора сердечно-сосудистого риска.
Были изменены граничные значения индекса массы тела (ИМТ) при проведении скрининга на предиабет и диабет среди лиц азиатского происхождения – 23 кг/м2 вместо предыдущих 25 кг/м2. Это изменение базируется на полученных недавно данных о повышении риска развития предиабета и диабета у лиц азиатского происхождения при меньших значениях ИМТ по сравнению с общей популяцией.
Диапазон целевых уровней гликемии натощак изменен с 70-130 мг/дл на 80-130 мг/дл с целью отражения новых данных по сравнению средних уровней глюкозы крови с показателем гликозилированного гемоглобина.
Целевой уровень диастолического артериального давления был повышен с 80 мм рт. ст. до 90 мм рт. ст.
В отношении физической активности в обновленном документе пациентам с СД рекомендуется не проводить в сидячем положении более 90 мин подряд. При необходимости длительной работы в сидячем положении необходимо периодически вставать и делать небольшую разминку.
Интересно, что эксперты ADA не поддерживают применение электронных сигарет как альтернативы обычному курению либо способу облегчения зависимости.
Были добавлены рекомендации по проведению иммунизации против пневмококковых заболеваний у лиц пожилого возраста.
Что касается лечения СД у детей, то установлен целевой уровень HbA1с менее 7,5% для детей любого возраста.
И наконец, была выделена отдельная секция по ведению пациенток с СД во время беременности, которая обобщает информацию, ранее разбросанную по разным разделам.
Подготовила Наталья Мищенко