31 травня, 2016
Проблеми діагностики та лікування цирозу печінки у практиці лікаря загальної практики – сімейної медицини

Цироз печінки (ЦП) є хронічним поліетіологічним дифузним патологічним процесом, який характеризується загибеллю гепатоцитів та розростанням сполучної тканини з порушенням структури печінки та, відповідно, її функції [4, 12]. Частота ЦП упродовж останніх років зросла у декілька разів, що можна пояснити погіршенням екологічної ситуації (забрудненням навколишнього середовища), споживанням синтетичних продуктів та напоїв, широким (часто надмірним) застосуванням хімічних речовин у побуті, поширенням наркоманії, зловживанням алкоголем, недостатньою ефективністю та високою вартістю лікування гепатитів, передусім вірусних. На сьогодні немає точних даних щодо поширення ЦП і смерті внаслідок цього захворювання, рівні яких значно відрізняються в різних країнах, хоча чітко прослідковується тенденція до збільшення. Так, за останні 10 років у розвинених країнах частота ЦП збільшилася на 10-15%, а в Німеччині та Швеції – у 2,5 рази із рівнем смертності від 8 до 80 випадків на 100 тис. населення. На жаль, реальні дані щодо поширення цього захворювання в Україні відсутні. Проте, маючи інформацію щодо високого рівня вживання алкоголю і значної поширеності вірусних гепатитів, можна припустити, що у нашій країні частота ЦП досить суттєва. Якщо станом на 1966 р. у трьох терапевтичних і одній хірургічній клініках Львівського медичного інституту за 17 років ЦП було зафіксовано в 0,45% хворих, а за патологоанатомічними результатами захворювання виявляли в 0,62% [6], то зараз у терапевтичних відділеннях кількість таких пацієнтів сягає 3-4%, причому їхня частка постійно зростає.
Досить проблемним залишається ведення хворих на ЦП, що є прерогативою лікаря загальної практики – сімейної медицини. Він повинен не просто спостерігати за тактикою гастроентеролога, інфекціоніста чи хірурга і планувати режим дня та харчування пацієнта, а брати активну участь у лікуванні даного контингенту, оскільки прогресивний та незворотний характер циротичного процесу зумовлює потребу в постійному лікарському супроводі. Також слід згадати про ще один складний аспект проблеми лікування ЦП: враховуючи наявність печінкової енцефалопатії, яка виявляється у всіх без винятку пацієнтів із ЦП, контакт із ними часто супроводжується для лікаря психологічним дискомфортом, оскільки такі хворі не завжди є адекватними, некритично оцінюють свій стан та дії фахівця чи медичного персоналу, мають низьку прихильність до лікування та дотримання режиму. Саме тому актуальним є аналіз основних принципів діагностики та лікування ЦП з позицій лікаря первинної ланки, що і стало метою нашої роботи, яка базується на огляді літератури та результатах власної клінічної практики.
Причини виникнення ЦП
Етіологічними чинниками хронічних гепатитів є гепатотропні віруси, алкоголь та інші токсичні агенти. Вірусні гепатити В, С, D зумовлюють 50-60% випадків ЦП, які розвиваються повільно, поступово, приховано впродовж 8-15 років, що часто стає причиною пізньої діагностики захворювання. Найшвидше хронічний вірусний гепатит прогресує в ЦП в осіб, які мають коінфекцію двома вірусами (В+D або В+С) або інфіковані вірусом HCV генотипу 1b. Також слід ураховувати, що ураження печінки можуть викликати й інші віруси (герпесу, Епштейна-Барр тощо), які наразі лишаються поза увагою практичних лікарів. Вірусасоційовані ЦП можуть бути компенсованими протягом тривалого часу та виявлятися лише під час морфологічного дослідження. Характерною особливістю ЦП вірусної етіології є пізня поява портальної гіпертензії.
Етіологічні чинники ЦП
• Хронічні вірусні гепатити
• Зловживання алкоголем
• Медикаментозні або токсичні ураження печінки
• Серцева недостатність, хронічна правошлуночкова недостатність, констриктивний перикардит
• Біліарна обструкція
• Обструкція венозного відтоку (синдром Бадда-Кіарі, венооклюзійна хвороба)
• Хвороби накопичення (гемохроматоз, хвороба Вільсона-Коновалова)
• Недостатність α1-антитрипсину
• Порушення харчування
• Рідкісні хвороби: шистосомоз, вроджений сифіліс, кістозний фіброз, хвороби накопичення глікогену
Зловживання алкоголем є другою за частотою причиною виникнення ЦП [16], однак серед науковців немає одностайної думки щодо кількості та тривалості його вживання як причинно-значущого фактора для ушкодження печінки. Хоча на тлі алкогольної залежності ЦП розвивається в 7 разів частіше, ніж за відсутності такої, клінічно він виявляється лише у 25-40% пацієнтів із діагностованим хронічним алкоголізмом. Найважливіші детермінанти ушкодження печінки – кількість і тривалість вживання алкоголю (а не тип напою чи його міцність, як вважається у суспільстві), індивідуальні особливості його споживання, генетично успадковані та набуті мутації генів, які кодують продукцію фактора некрозу пухлин, систему алкогольметаболізуючих ферментів (у тому числі шлункову алкогольдегідрогеназу) та складові мікросомальної окисної системи [14]. Як свідчить наш власний клінічний досвід, дуже важко визначити регулярність вживання алкоголю та середню дозу, саме тому лікарю загальної практики – сімейної медицини слід використовувати анкету, що дозволяє припустити наявність патологічних станів, асоційованих з вживанням алкоголю, у разі отримання ≥2 ствердних відповідей [7]:
• Чи є у вас відчуття, що ви мусите обмежити кількість алкоголю або ліків?
• Чи виникає у вас роздратування під час натяків, що стосуються вживання вами алкоголю?
• Чи з’являється у вас відчуття провини за надлишкове вживання алкоголю?
• Чи вживаєте ви алкоголь зранку для усунення симптомів похмілля?
Враховуючи толерантність нашого суспільства щодо вживання алкоголю, невизначеність генетичних детермінант алкоголізму, слід вважати його одним із найбільш імовірних причин ЦП у всіх випадках, коли пацієнт підтверджує факт вживання будь-яких алкогольних напоїв.
Лікар загальної практики – сімейної медицини повинен знати, що ймовірність ураження печінки суттєво зростає у разі поєднання двох причин – вірусної інфекції та зловживання алкоголем [9]. За даними літератури, у хворих на хронічний гепатит С, які систематично вживають навіть невеликі дози алкоголю, ЦП розвивається у 10 разів частіше. До групи ризику належать чоловіки, особи старшого віку, пацієнти із цукровим діабетом [16, 17].
Патогенез ЦП є досить складним, оскільки в ньому задіяні різні за природою та активністю процеси. Класифікація цього захворювання враховує переважний етіологічний фактор, стадійність та функцію печінки. Перша класифікація була запропонована у XX ст., ЦП поділяли на атрофічний цироз Лаеннека і гіпертрофічний цироз Гано, які супроводжувалися зменшенням або збільшенням розмірів печінки. Досить зручною для застосування в практиці виявилася прийнята на V Панамериканському конгресі у 1956 р. т. зв. Гаванська класифікація, яка враховувала етіологію хвороби; даний підхід і зараз використовується у Міжнародній класифікації хвороб 10-го перегляду (МКХ‑10), тоді як морфологічна класифікація Всесвітньої організації охорони здоров’я (ВООЗ) 1976 р. не набула поширення.
Патогенез ЦП
У розвитку вірусного ЦП мають значення персистування вірусів; імунне запалення, зумовлене вірусом; гепатотоксична дія вірусів, алкоголю, лікарських засобів; аутоімунні реакції; стимуляція утворення сполучної тканини. Персистування імунопатологічного процесу зумовлене тривалим збереженням в організмі вірусу-збудника із включенням окремих його компонентів у мембрани клітини.
Механізми прогресування цирозу визначаються некрозом гепатоцитів, здатністю до регенерації, запальною реакцією та фіброзом. Важливий фактор фіброгенезу – постійна активність хронічного гепатиту, що визначається на підставі морфологічних критеріїв: вираженості некрозу гепатоцитів і ознак запалення (інфільтрація тканини клітинними елементами).
При центричасточкових і перипортальних некрозах гепатоцитів печінкова тканина, як правило, повністю відновлюється, оскільки інтактне кільце паренхіми печінкової часточки перешкоджає її спаданню. При масивних і мостоподібних некрозах (поширення зони некрозу від центру часточки до портального поля) відбувається колапс часточки, унаслідок чого відновлення печінкової тканини стає неможливим, утворюється сполучнотканинна септа. Регенерація гепатоцитів відбувається шляхом збільшення збережених ділянок паренхіми, що призводить до утворення псевдочасточок – основного патологічного субстрату цирозу. Навколо ушкоджених гепатоцитів спостерігається інтенсивне утворення сполучної тканини.
Унаслідок високої фібротичної активності порушується кровопостачання клітин печінки, розвивається портальна гіпертензія.
Класифікація ЦП
1. Гаванська класифікація (1956): а) портальний (алкогольний); б) постнекротичний (поствірусний); в) біліарний (виникає на фоні біліарної обструкції).
2. За ВООЗ (1978): а) мікровузловий: печінка нормальних розмірів або незначно збільшена, містить велику кількість приблизно однакових вузлів діаметром до 3 мм (аналог портального цирозу); б) великовузловий: діаметр окремих вузлів-регенератів перевищує декілька сантиметрів, а сама печінка може бути збільшеною, зменшеною чи зморщеною (аналог постнекротичного); в) змішаний: кількість дрібних і великих вузлів приблизно однакова.
3. За МКХ‑10:
К70.3. Алкогольний ЦП;
К74.3. Первинний біліарний цироз;
К74.4. Вторинний біліарний цироз;
К74.5. Біліарний цироз, неуточнений;
К74.6. Інший та неуточнений ЦП.
Приклади формулювання діагнозу
1. Алкогольна хвороба печінки: цироз печінки, клас А за Чайльд-П’ю, портальна гіпертензія (асцит, варикозно розширені вени стравоходу), печінкова недостатність ІІ ст.
2. Цироз печінки HCV-етіології (HCV-РНК+), декомпенсований, активна фаза, портальна гіпертензія ІІІ ст. (кровотеча з вен стравоходу – вересень 2015 р.), печінкова недостатність ІІІ ст., печінкова енцефалопатія.
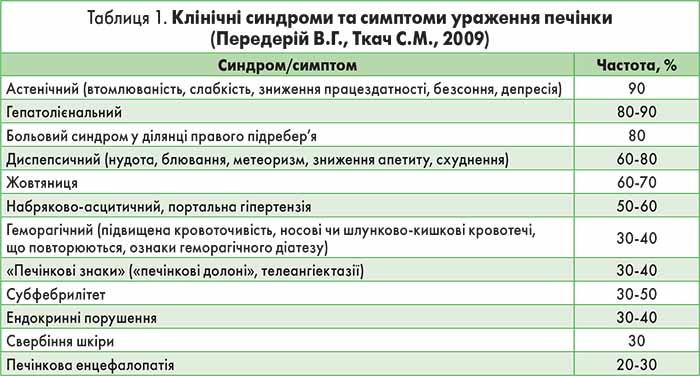
Клінічна картина уражень печінки (табл. 1) дуже різноманітна; діагностика ускладнюється ще й тим, що симптоми розвиваються поступово, часто непомітно для хворого, спостерігається адаптація до порушень як самого пацієнта, так і його оточення. Від моменту інфікування вірусом чи початку алкогольної інтоксикації до виникнення виражених клінічних ознак ЦП, як правило, минає 10-20 років [9]. Однак ретельний огляд пацієнта дозволяє спрямувати діагностичний пошук, особливо за наявності портального (асцит, розширення абдомінальних вен і грудної клітки; набряки нижніх кінцівок) та біліарного (виражена жовтяниця) ЦП. Хворі на ЦП мають характерний вигляд: змарніле обличчя; нездоровий субіктеричний колір шкіри; яскраві губи; випнуті виличні кістки; еритема виличної ділянки; розширення капілярів шкіри обличчя; атрофія мускулатури (тонкі кінцівки), «печінкові знаки» (пальмарна еритема – «печінкові долоні», телеангіектазії – «судинні зірочки»; рис.). Крім того, такі хворі виглядають значно старшими за свій вік.
Клінічні синдроми та симптоми комбінуються найрізноманітнішим чином, можуть виявлятися позапечінкові системні порушення, що часто приховують ознаки основної хвороби (дистрофія міокарда, гепаторенальний синдром, гіперспленізм, рефлюкс-езофагіт, хронічний гастрит, виразки шлунка та дванадцятипалої кишки, синдром ендокринних уражень, гепатопульмональний синдром, токсична (печінкова) енцефалопатія). Характерна особливість ЦП – полісиндромність клінічної картини.
1. Дистрофія міокарда проявляється серцебиттям, задишкою, розширенням меж серця вліво, аускультативним послабленням тонів серця, ЕКГ-змінами (зниження інтервалу ST, зміни зубця Т – зниження, двофазність, у тяжких випадках – інверсія). Часто виявляється гіперкінетичний тип гемодинаміки (підвищення хвилинного об’єму крові, пульсового тиску, швидкий повний пульс).
2. Гепаторенальний синдром характеризується порушенням фільтраційної функції клубочків без виражених анатомічних змін на фоні збереження функції епітелію ниркових канальців і призводить до появи хронічної ниркової недостатності. Розвивається внаслідок порушення кровопостачання нирок, збільшення швидкості кровотоку через паренхіму, шунтування крові в обхід клубочкових капілярів, підвищення судинного опору в нирках. Існує 2 типи гепаторенального синдрому: І – поступове погіршення функції нирок; ІІ – швидке погіршення функції нирок із виникненням рефрактерного асциту (тривалість життя хворого – декілька місяців). Сімейний лікар повинен пам’ятати, що поява ниркової недостатності може значно прискорюватися такими факторами, як кровотеча із розширених вен стравоходу чи шлунка, інтеркурентні інфекції, деякі терапевтичні маніпуляції (передусім повторні пункції при асциті та застосування діуретиків). Клінічна картина гепаторенального синдрому має певні особливості, які зумовлюють пізню діагностику, зокрема: питома вага сечі та її коливання мало відрізняються від норми, білок виявляється не завжди і в невеликій кількості, патологічний осад (еритроцити, циліндри) теж виражений помірно, частіше змінюються парціальні функції нирок, передусім зменшується швидкість клубочкової фільтрації (табл. 2).
3. Синдром гіперспленізму та збільшення селезінки зумовлені венозним застоєм, фіброзом пульпи, появою великої кількості артеріовенозних шунтів, проліферацією ретикулогістіоцитарних клітин, що проявляється панцитопенією (анемія, лейкопенія, тромбоцитопенія) не тільки внаслідок підвищеного руйнування клітин у селезінці, а й гальмування кістковомозкового гемопоезу та утворення антитіл до формених елементів крові. Панцитопенія зумовлює анемічний синдром з гіпоксією тканин, атрофією та виразкуванням будь-яких слизових оболонок, різні інфекційні ускладнення (пневмонії, абсцеси), кровотечі, які ще більше посилюють цитопенію (т. зв. хибне коло).
4. Практично у кожного хворого на ЦП поглиблене обстеження дозволяє виявити ураження органів травної системи, передусім шлунка та дванадцятипалої кишки. Рефлюкс-езофагіт зумовлений підвищенням внутрішньочеревного тиску внаслідок асциту і закидом вмісту шлунка в стравохід. Часто виявляються ерозії та виразки слизової оболонки нижньої третини стравоходу і кардіального відділу шлунка, тобто трансформація в гастроезофагальну рефлюксну хворобу. Хронічний гастрит (як правило, поверхневий і гіпертрофічний) проявляється тупим болем в епігастрії після їди, нудотою, відчуттям повноти і важкості в епігастральній ділянці, відрижкою, зниженням апетиту. Виразки шлунка і дванадцятипалої кишки спостерігаються у 10-20% хворих на ЦП і характеризуються відсутністю або незначною вираженістю больового синдрому, що необхідно враховувати лікарю. Часто виразки маніфестують у вигляді кровотечі. Однією з причин виникнення виразок є високий вміст у крові гістаміну, який оминає печінку при розвитку портокавальних анастомозів і не знешкоджується в ній; гістамін стимулює надлишкову секрецію соляної кислоти залозами шлунка, що призводить до виразкування. Крім того, у хворих на ЦП нерідко спостерігається гіпергастринемія. Частими проявами захворювання також стають хронічний панкреатит із зовнішньосекреторною недостатністю та хронічний ентерит із порушенням всмоктувальної здатності (синдром мальабсорбції). Сповільнення внутрішньопечінкового току жовчі супроводжується зміною її фізико-хімічних властивостей, що призводить до розвитку біліарного сладжу, холелітіазу, хронічного холециститу. Оцінюючи стан травної системи, сімейний лікар має враховувати, що холелітіаз може бути причиною вторинного біліарного ЦП за умови затримки каменю у загальній жовчній протоці, що не завжди можна виявити за допомогою рутинних методів дослідження.
5. Синдроми ендокринних порушень можуть включати ознаки ураження будь-якої залози внутрішньої секреції. Діагностуються як зниження толерантності до вуглеводів унаслідок відносної інсулінової недостатності, зумовленої гіперпродукцією контрінсулярних гормонів (глюкагону, соматотропіну) і зниженням чутливості периферійних тканин до інсуліну, так і цукровий діабет, імовірність якого зростає у декілька разів за наявності інших факторів ризику (генетична схильність). Порушення функціонального стану надниркових залоз проявляється гіперальдостеронізмом, що створює умови для асциту (т. зв. хибне коло). Пригнічення функції статевих залоз у чоловіків зумовлює зниження рівня тестостерону крові та підвищення рівнів естрогенів, пролактину і глобуліну, який зв’язує статеві гормони. Гіперестрогенемія клінічно проявляється гіпогонадизмом, гінекомастією, фемінізацією. У жінок спостерігаються порушення менструального циклу, атрофія грудних залоз, зниження лібідо. Часто виявляється тиреоїдит зі зниженням функції щитоподібної залози.
6. Гепатопульмональний синдром у хворих на ЦП не завжди привертає увагу клініцистів, однак за його наявності тривалість життя пацієнта скорочується до 2,5 років. Причиною ураження легень стають внутрішньолегеневе розширення судин і підвищення альвеолярно-артеріального градієнта за наявності ЦП. Додатковими факторами ризику є гіпоксичні стани за умов анемічного синдрому та інфекційні процеси в легенях унаслідок лейкопенії на фоні гіперспленізму.
7. Особливу увагу лікаря загальної практики – сімейної медицини привертає токсична (печінкова) енцефалопатія, яка проявляється у 70-80% хворих. Патологія має 4 стадії розвитку (табл. 3) і характеризується розладами свідомості, особистості, інтелекту, мови, сонливістю вдень, безсонням уночі, погіршенням пам’яті, головним болем, парестезіями в кінцівках, тремтінням пальців рук, апатією [5], а також значними когнітивними порушеннями. Розлади особистості супроводжуються змінами поведінки (пацієнт поводить себе як дитина чи стає агресивним або байдужим до оточуючих); інтелекту (конструктивна апраксія – нездатність викласти фігуру із сірників, дефекти виконання тесту Рейгана, що передбачає послідовне з’єднання чисел), порушеннями письма та мовлення (сповільнення, монотонність, нерозбірливість), астеріксисом (одно- чи двобічний гіперкінез у вигляді ляскаючого тремору рук, що виявляється при потискуванні руки хворого) [5]. Найтяжчим проявом печінкової енцефалопатії є печінкова кома (ендогенна, екзогенна, мінеральна або змішана). Екзогенна (шунтова, портокавальна) кома зумовлена надходженням із кишечнику по обвідних анастомозах аміаку, фенолів, індолів, метилмеркаптану, ароматичних амінокислот та амінокислот, що містять сірку, в системний кровотік. Порушення електролітного обміну й кислотно-основного стану, як правило, стають причиною розвитку мінеральної (електролітної) коми.
Деякі рідкісні синдроми, пов’язані з ЦП [13], наведені в таблиці 4.
| Медична газета «Здоров’я України 21 сторіччя» № 8 (381), квітень 2016 р. |



![Рис. «судинна зірочка» (Павловський М. П.) [6]](http://health-ua.com/wp-content/uploads/2016/05/Radchenko-ris-205x300.jpg)


