16 травня, 2020
Роль лептинорезистентності в патогенезі ожиріння
27-28 лютого в м. Харкові відбулася науково-практична конференція «Досягнення й перспективи експериментальної та клінічної ендокринології» (19-ті Данилевські читання). Протягом двох днів фахівці активно обговорювали найактуальніші питання ендокринології.
 Одному з них, а саме ролі лептинорезистентності в патогенезі ожиріння, сучасним принципам лікування проявів цієї патології, присвятила свій виступ старший науковий співробітник відділення фармакотерапії ендокринних захворювань ДУ «Інститут проблем ендокринної патології ім. В.Я. Данилевського НАМН України» (м. Харків), кандидат медичних наук Ірина Вікторівна Чернявська.
Одному з них, а саме ролі лептинорезистентності в патогенезі ожиріння, сучасним принципам лікування проявів цієї патології, присвятила свій виступ старший науковий співробітник відділення фармакотерапії ендокринних захворювань ДУ «Інститут проблем ендокринної патології ім. В.Я. Данилевського НАМН України» (м. Харків), кандидат медичних наук Ірина Вікторівна Чернявська.
Проблема ожиріння в наш час набуває дедалі більшої актуальності та становить економічну, медико-соціальну небезпеку для життя людей незалежно від соціального чи професійного розподілу, місця проживання, віку чи статі. Сучасне трактування ожиріння звучить як надмірне акумулювання енергії у вигляді жиру, що негативно впливає на здоров’я людини. У різних країнах близько 10% бюджету охорони здоров’я спрямовується на лікування ожиріння та супутніх патологій. Лише 50% населення України має нормальну вагу. Натомість понад 22% страждають на ожиріння. Згідно з даними статистики, смертність молодих людей унаслідок зайвої ваги у 12 разів перевищує цей показник для людей із нормальною масою тіла.
Порівняно з 1960 роком калорійність харчування зросла на 24-26%, імовірно, внаслідок підвищення кількості споживання рафінованих вуглеводів, трансгенних жирів, натрію, калію, клітковини, недотримання водного режиму, рухової активності. Велику роль у цьому відіграє підвищення рівня гормонів стресу, мутацій сигнальних рецепторів до молекул інсуліну та лептину, що є одними з причин розвитку ожиріння. Інші фактори – гедоністичне споживання їжі, котре приносить задоволення, знижує рівень стресових чинників, а також генетична схильність до ожиріння, що (за даними літератури) становить 40-70% усіх причин, малорухомий спосіб життя, куріння, психосоціальні чинники. На сьогодні актуальною залишається теорія економного генотипу, основою котрої є гіперінсулінемія в умовах підвищеного споживання їжі та, як результат, виникнення надлишкової маси тіла.
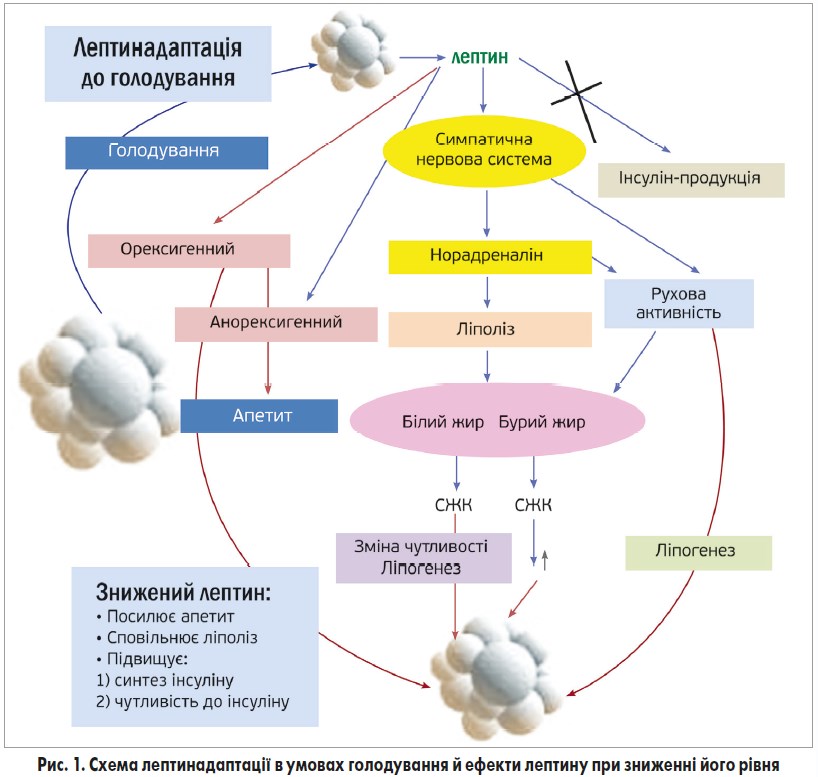
Ключову роль у патогенезі розвитку ожиріння відіграє пептидний гормон жирової тканини – лептин, який регулює апетит, масу тіла й енергетичний гомеостаз. Цей гормон продукується жировими клітинами, структурно належить до імунних факторів (цитокінів) і має тривимірну будову. Рецептори лептину належать до суперсімейства цитокінів. Патофізіологічна роль цього гормона полягає в тому, що підвищення рівня пептиду знижує апетит, у результаті чого зменшується маса тіла. Крім цього, лептин відновлює імунні порушення, спричинені голодуванням: підвищує фагоцитарну активність макрофагів, у 10 разів збільшує кількість Т-лімфоцитів. Дія лептину відбувається за центральним (гіпоталамус) і периферичним (секреція інсуліну, метаболічні ефекти, кровоток, гемопоез) механізмами. Через гіпоталамус гормон впливає на енергетичний гомеостаз – знижує нейропептид Y (NP-Y), тим самим забезпечує швидке відчуття насичення та зменшує апетит. За нормального рівня лептину в крові в організмі активуються катаболічні ефекторні системи (зниження апетиту чи анорексигенна дія, стимуляція витрат енергії) та пригнічуються анаболічні (орексигенна дія – ліполіз жирової тканини) (рис. 1).
Отже, підвищення рівня лептину в умовах голодування активує симпатичну нервову систему, при цьому підвищує орексигенний (анаболічний) вплив гормона, ліпогенез і внаслідок цього апетит. Протилежні явища відбуваються при зниженні рівня гормона.
Лептин – основний маркер ожиріння, оскільки він відповідає певним критеріям:
– його рівень у крові пропорційний умісту жиру в організмі;
– транспортується до головного мозку (ГМ) через гематоенцефалічний бар’єр (ГЕБ);
– рецептори представлені в гіпоталамусі;
– у разі потрапляння до ГМ викликає дозозалежне зниження прийому їжі, посилює розподіл енергії та зменшує масу тіла. Зниження рівня лептину в крові призводить до зворотних ефектів;
– період півжиття гормона становить 45 хв, що забезпечує ГМ стабільною інформацією щодо запасів жиру в організмі.
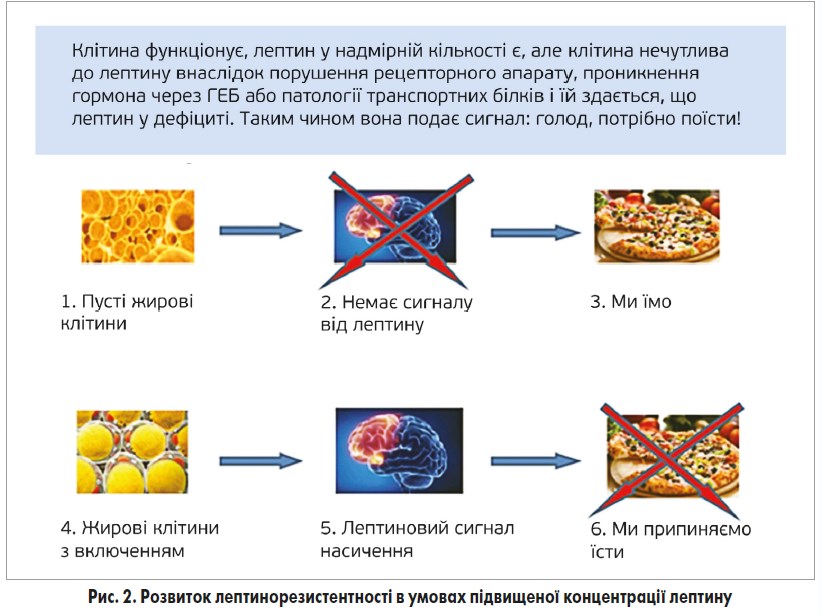
За словами доповідачки, найважливішу роль у патогенезі ожиріння відіграє дисбаланс лептину, що призводить до лептинорезистентності. Суть її полягає в зниженні анорексичного ефекту лептину, незважаючи на зростання його концентрації при ожирінні. Резистентність розвивається, ймовірно, внаслідок порушення чутливості рецепторів гіпоталамуса до лептину, проникнення його через ГЕБ, пошкодження чи дисфункції цих рецепторів, патології/дефіциту/надлишку транспортних білків. Основну роль у ланці патогенезу цих порушень відіграє ожиріння як наслідок хронічного стресу та хронічної системної відповіді. При цих патологічних станах в організмі підвищується рівень медіаторів запалення – цитокінів, що атакують лептинові рецептори та пошкоджують їх.
Згідно з американськими джерелами, досі невідомо, як ефективно оцінювати чутливість до лептину в клінічних умовах. Можна припустити, що вона безпосередньо пов’язана з ожирінням і об’ємом жирової тканини. Для пацієнтів із надлишковою масою тіла характерні підвищення концентрації лептину та надлишкова експресія гена ob у жировій тканині, тому чимало авторів розглядають гіперлептинемію як ключовий маркер лептинорезистентності. Низкою робіт було продемонстровано асоціацію між абдомінальним ожирінням і високою концентрацією лептину, що пояснює факт лептинорезистентності. Проте чіткі критерії виявлення її в клінічних умовах так і не були продемонстровані в жодному з досліджень (Posey K.A., Clegg D.J., Printz R.I. et al., 2016).
Лептинорезистентність за механізмом розвитку нагадує інсулінорезистентність (рис. 2).
Хоча лептин знижує апетит, у людей, які страждають на ожиріння, його концентрація в периферичній крові незвично висока. Ці люди резистентні до дії лептину майже так само, як і хворі на цукровий діабет (ЦД) 2 типу резистентні до інсуліну. Високий рівень лептину, що виділяється з жирових депо, зберігається тривалий час і призводить до лептинової десенсибілізації.
Для пояснення феномена лептинорезистентності було запропоновано використовувати теорію «сигнал – шум». Її суть полягає в тому, що надмірне споживання калорій викликає активацію лептину, котрий зменшує голод, і таким чином запобігає перевантаженню запальною реакцією, спричиненою споживанням калорій. Була також запропонована теорія, згідно з котрою в людей, які страждають на ожиріння, активація лептину у відповідь на споживання калорій інгібована внаслідок хронічного зниження продукції лептину. У такій моделі лептинорезистентності коефіцієнт «сигнал – шум» зменшується так, що вплив продукції лептину на організм стає меншим за фізіологічний.
У політичній декларації, ухваленій у вересні 2011 року на зібранні Генеральної Асамблеї Організації Об’єднаних Націй, підтверджується прихильність щодо подальшого втілення Глобальної стратегії Всесвітньої організації охорони здоров’я з питань фізичної активності та здоров’я, в т. ч. (за потреби) шляхом утілення політичних заходів і виконання дій, спрямованих на пропаганду здорового харчування й підвищення рівня фізичної активності населення.
Важливо прицільно підходити до методів лікування ожиріння як основного фактора лептинорезистентності. Обсяг та ефективність надання допомоги залежать від:
- вираженості надлишкової маси тіла: дієтотерапія, режим фізичної активності;
- поведінкової терапії, призначення фармакологічних препаратів (анорексигенної дії, блокаторів гідролізу та всмоктування жирів тощо) й хірургічних методів лікування.
Згідно з новими клінічними рекомендаціями США 2015 року щодо лікування осіб з ожирінням, препарати, здатні зменшувати масу тіла, неефективні як монотерапія. Лише в комбінації з поведінковою терапією вони здатні посилити ефект лікування. Додаткове включення цих препаратів до програми модифікації способу життя сприяє зменшенню маси тіла та стабілізації досягнутих результатів (Obesity Medicine Association).
Ефективність фармакотерапії слід оцінювати після 3 міс лікування. Якщо досягнуто задовільної відповіді (зниження маси тіла >5% в осіб без ЦД та >3% в осіб із ЦД), то терапію продовжують. В іншому разі препарати відміняють. Можлива заміна схеми лікування чи хірургічне втручання.
Відповідно до рекомендацій Управління з контролю якості продуктів харчування та лікарських засобів США (FDA), всі нові препарати для лікування ожиріння при вживанні їх протягом року мають забезпечити зниження маси тіла на ≥5% порівняно з плацебо чи втрату понад 5% маси тіла щонайменше в 35% пацієнтів. В Україні таких препаратів зареєстровано мало, зокрема орлістат, сибутрамін, метформін, ексенатид тощо.
І.В. Чернявська підсумувала, що ожиріння є найважливішим пусковим фактором, який зумовлює підвищення рівня лептину в крові, хронічне запалення, стрес ендоплазматичного ретикулуму гіпоталамуса, порушення автофагії, а згодом – розвиток пошкодження рецепторного апарату та, як наслідок, лептинорезистентності.
Зміна способу життя, правильне харчування, заняття спортом й адекватний підбір лікувальних засобів ефективно впливають на фізичний і психологічний стан хворого, а отже, сприяють зменшенню проявів лептинорезистентності в пацієнтів із надлишковою масою тіла.
Підготувала Христина Воськало
Медична газета «Здоров’я України 21 сторіччя» № 6 (475), березень 2020 р.