18 червня, 2020
Практичний підхід до ведення онкологічних хворих під час пандемії COVID-19
Виникнення хвороби, зумовленої коронавірусом 2019 (COVID‑19), спричинило глобальну надзвичайну ситуацію в системі охорони здоров’я. У грудні 2019 р. спалах респіраторного захворювання, спричинений новим коронавірусом, вперше був виявлений у Китаї і відтоді поширився на понад 150 країн [1]. Інфекція отримала назву тяжкого гострого респіраторного синдрому коронавірусу‑2 (SARS-CoV‑2). Вона має філогенетичну схожість з SARS-CoV‑3, що викликала пандемію SARS у 2002 р. [2]. Цей новий тип респіраторного захворювання характеризується швидкою передачею від людини до людини, досягнувши рівня пандемічного поширення [3]. Сьогодні немає лікарських препаратів, що діють безпосередньо на збудника, або вакцин і, ймовірно, не існує імунітету у населення.
Оголошення Всесвітньою організацією охорони здоров’я (ВООЗ) спалаху коронавірусної інфекції пандемією [4-6] спонукає зосередитись на впливі цієї швидко поширюваної вірусної інфекції на онкологічних пацієнтів. Хворі на рак більш чутливі до інфекції, ніж особи без онкологічних захворювань, оскільки малігнізація та протипухлинна терапія призводять до імуносупресивного стану [7]. Результати ретроспективного дослідження свідчать, що під час пандемії вірусу грипу типу A (H1N1) у 2009 р. пацієнти з раком частіше хворіли на пневмонію (66%) та мали вищий рівень 30-денної смертності (18,5%) порівняно із загальною популяцією [8]. У нещодавно проведеному невеликому дослідженні, в якому оцінювали вплив SARS-CoV‑2 у хворих на рак, виявлено, що пацієнти з онкологічними захворюваннями мали гірші наслідки SARS‑CoV‑2, ніж особи без онкологічних захворювань [7].
Онкологічні пацієнти – популяція високого ризику
Накопичені дані свідчать про те, що хворі на рак мають вищу ймовірність зараження COVID‑19 та вищу летальність, ніж загальна популяція. У дослідженні за участю 1524 пацієнтів зафіксовано, що онкологічні хворі мали вдвічі вищий ризик зараження COVID‑19 порівняно із загальною популяцією [3]. В іншому дослідженні з одного лікувального закладу в регіоні Ухань (Китай) рівень зараження SARS‑CoV‑2 у хворих на рак становив 0,79% (95% довірчий інтервал 0,3-1,2), що було вище, ніж сукупна кількість усіх діагностованих випадків COVID‑19 у загальній популяції, про які повідомлялося за той же період (0,37%; 41 152/11 081 000 випадків, фіксація даних 17 лютого 2020 р.) [3]. Китайський центр контролю та профілактики захворювань оприлюднив епідеміологічні характеристики 72 314 випадків COVID‑19 у материковому Китаї станом на 11 лютого 2020 р. Повідомлено, що 107 (0,5%) пацієнтів мали злоякісні пухлини, 6 із них померли. Летальність становила 5,6%, що вище за загальну летальність від COVID‑19 (2,3%) [17]. Спільна місія ВООЗ-Китай із проблеми COVID‑19 зафіксувала значно вищу летальність серед пацієнтів із наявними злоякісними захворюваннями (7,6%) порівняно з пацієнтами без супутніх захворювань (1,4%) [18]. Liang та співавт. [7] виявили, що наявність онкологічного захворювання асоціювалася з вищим ризиком тяжких небажаних подій (тобто госпіталізації в реанімаційне відділення, інвазивної вентиляції або смерті), відзначених у 7 (39%) з 18 пацієнтів з пухлинами проти 124 (8%) з 1572 пацієнтів без пухлин (р=0,0003) [7].
Розподіл ресурсів під час пандемії
Основне завдання при плануванні антипандемічних заходів – це управління людськими ресурсами. Готуючись до посиленого надання медичної допомоги та підвищеного використання ресурсів під час пандемії COVID‑19, слід впроваджувати стратегії мінімізації переривання лікування раку, особливо у пацієнтів, які отримують терапію за радикальною програмою [21]. Однак в очікуванні збільшення навантаження під час пандемії для сприяння дотриманню фізичної дистанції рекомендується відкласти неургентні операції та амбулаторний прийом хворих [21-23]. Розподіл ресурсів може бути складним, особливо якщо виникає дефіцит медичного постачання [9]. Дефіцит лікарських засобів, в основному хіміотерапевтичних і наркотичних, може спричинити істотний негативний вплив на надання онкологічної допомоги.
Американське товариство фармацевтів запропонувало такі кроки для подолання дефіциту лікарських препаратів: встановлення контакту з іншими закладами чи системами охорони здоров’я, оскільки великі системи охорони здоров’я часто можуть «пережити» дефіцит ліків, перемістивши наявні препарати між закладами; ідентифікація альтернативних методів для заміни препаратів; розроблення критеріїв визначення пріоритетності пацієнтів під час нестачі лікарських засобів за участю мультидисциплінарного колективу, що включає фармакологів, лікарів і середній медичний персонал [28].
Амбулаторне ведення хворих
Амбулаторні візити для онкохворих потрібно мінімізувати до найбезпечнішого рівня. Слід посилити чітку комунікацію та обізнаність щодо гігієни рук, заходів щодо боротьби з інфекціями, ознак і симптомів COVID‑19, подорожей і контактів високого ризику, а також важливості повідомляти про нові симптоми своїм лікарям. Відвідуваність клініки має бути обмежена пацієнтом і одним відвідувачем (або відсутністю відвідувачів). Пункти в’їзду/виїзду повинні бути скорочені, а в цих місцях розміщені інформаційні вивіски та задіяний персонал для полегшення спілкування та дотримання політики.
Відділення хіміотерапії має функціонувати зі звичайним навантаженням для уникнення затримок лікування раку. Пацієнтів, які перебувають на амбулаторному лікуванні, можна розділити на «пероральну» та «внутрішньовенну» підгрупи і розглянути питання про можливе переведення осіб, які отримують внутрішньовенну хіміотерапію, на прийнятні альтернативні пероральні препарати. Наприклад, фторурацил може бути замінений капецитабіном у неоад’ювантному хіміопроменевому лікуванні раку прямої кишки без шкоди для онкологічного результату [38, 39]. Ця стратегія може скоротити перебування пацієнта у клініці і, отже, ризик впливу COVID‑19. Ще однією можливою пропозицією є проведення інфузії хіміопрепаратів у домашніх умовах, якщо це медично та логістично можливо [40].
Використання гемопоетичних колонієстимулювальних факторів для запобігання викликаної хіміотерапією нейтропенії не є рутинним заходом для більшості протоколів хіміотерапії. Немає жодних доказів, які б підтверджували ширше використання таких факторів для запобігання нейтропенії під час пандемії, особливо враховуючи, що це також збільшить витрати на лікування у той час, коли витрати на охорону здоров’я будуть значно обмежені [9].
Пацієнтам, що отримують променеву терапію (на відміну від медикаментозної терапії або хірургічного втручання), потрібно відвідувати лікувальний заклад щодня, а характер лікування такий, що його переривання є клінічно неприйнятним. Навіть якщо нові пацієнти не розпочинають лікування, хворі, які зараз перебувають на лікуванні, мають продовжувати його [22]. Пацієнтів, які перебувають у групі ризику або у яких підтверджені контакти з хворими на COVID‑19, слід оглядати та лікувати в окремому приміщенні.
Наявні обмежені дані про ризик розвитку SARS-CoV‑2 пацієнтів з пухлинами, що перебувають на спостереженні. З огляду на це слід дотримуватися рекомендацій для загальної популяції [35]. Відкладення або зменшення частоти відвідувань слід розглядати як мінімізацію шкідливого впливу, однак необхідно слідкувати, щоб пацієнти не були втраченими для подальшого спостереження. Крім того, планові скринінгові процедури та генетичні дослідження можуть бути відкладені до закінчення пандемічної хвилі; хоча пацієнтів з аномальними результатами скринінгу до або на початку пандемії слід індивідуально оцінити.
Госпіталізація онкологічних пацієнтів
Хворих із підозрою на інфекцію COVID‑19 необхідно спочатку ізолювати згідно зі стандартним протоколом боротьби з інфекцією (як запобіжний захід), якщо у них виявляють позитивний результат дослідження на COVID‑19.
Згруповані зони з мінімізацією персоналу, що перекриваються іншими зонами догляду за пацієнтами, будуть найкращими для підтверджених випадків COVID‑19. Якщо зараження COVID‑19 виключено, може бути розглянуто питання про переведення у відповідну службу згідно з медичними показаннями; однак слід оцінити необхідність карантину у пацієнтів, якщо вони мали тісний контакт з особою із підтвердженим захворюванням або мають інший епідеміологічний ризик. Якщо результат дослідження на COVID‑19 позитивний, то слід дотримуватися процедур ізоляції відповідно до рекомендацій медичного закладу (рис. 1).
Активна протипухлинна терапія у хворих на рак і COVID‑19 або з ризиком інфікування
Пацієнти, які пройшли хіміотерапію або яким було виконано хірургічне втручання за 1 місяць до встановлення діагнозу COVID‑19, мали вищий ризик (3 із 4 пацієнтів) клінічно тяжких явищ, ніж ті, кому не проводили хіміотерапію чи операцію (6 із 14 пацієнтів) [7]. За цих обставин пацієнти цілком можуть зробити усвідомлений вибір для потенційно менш ефективного, але і менш мієлосупресивного лікування [9]. Крім того, виконання операції може нести ризик нозокоміального зараження збудником пандемії. Відкладення ад’ювантної хіміотерапії може розглядатися на прийнятний термін для кожного типу захворювань [7] (наприклад, ад’ювантна хіміотерапія для колоректального раку III стадії може бути безпечно відкладена на строк до 8 тижнів, але затримка на понад 12 тижнів не рекомендується) [50].
Під час пандемії онкологічних хворих класифікують як таких з підтвердженою інфекцією або з високим ризиком зараження COVID‑19. У пацієнтів з підтвердженим інфікуванням COVID‑19 слід оцінити можливість проведення протипухлинного лікування доти, доки вони не стануть вважатися вилікуваними від COVID‑19 згідно з клінічними рекомендаціями ВООЗ та Центру контролю та профілактики захворювань США (CDC) [35, 52]. Хворі на рак, які перебувають на активній протипухлинній терапії, входять до групи високого ризику і мають бути пильними щодо симптомів COVID‑19 (рис. 1).
 Рис. 1. Рекомендації щодо визначення потреби онкологічних пацієнтів у госпіталізації та лікуванні
Рис. 1. Рекомендації щодо визначення потреби онкологічних пацієнтів у госпіталізації та лікуванні
Хірургічна тактика при ризику зараження
Як вже згадувалося вище, пацієнти, прооперовані за 1 місяць до того, як було зафіксовано контакт із хворим на SARS‑CoV‑2, мають вищий ризик клінічно тяжких небажаних подій, ніж у тих, кому не проводили операції [7]. Під час пандемії пацієнти можуть зіткнутися з труднощами, включаючи доступ до госпіталізації та ризик відкладення операцій. Наразі не опубліковано міжнародних рекомендацій щодо особливостей хірургічного лікування онкохворих під час пандемії інфекційних захворювань.
Тимчасове відкладення хірургічного втручання може бути прийнятним для окремих пацієнтів (наприклад, з ранніми безсимптомними невеликими пухлинами молочної залози, виявленими на скринінговій мамографії). Відтермінування хірургічного втручання на 60 днів на I або II клінічній стадії раку молочної залози не було пов’язане з гіршими онкологічними результатами [53]. Запропонований підхід до діагностики солідних пухлин і прийняття рішення щодо лікування під час пандемії наведено на рисунку 2. Американська колегія хірургів нещодавно опублікувала вказівки щодо встановлення пріоритетності неурегентних хірургічних втручань під час пандемії COVID‑19 на основі Elective Surgery Acuity Scale (ESAS) [54].
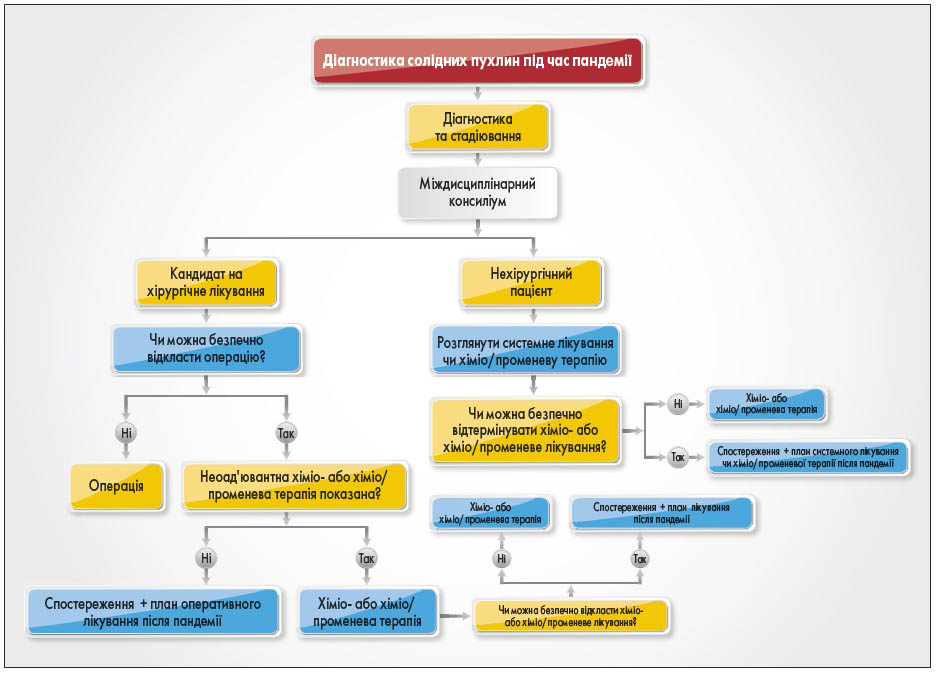 Рис. 2. Алгоритм прийняття рішення щодо лікування пацієнтів із солідними пухлинами
Рис. 2. Алгоритм прийняття рішення щодо лікування пацієнтів із солідними пухлинами
Особливі принципи ведення пацієнтів з пухлинами легень
У вищезгаданих дослідженнях, у яких оцінювали COVID‑19 у невеликій когорті хворих на рак, автори виявили, що рак легені був найчастішим типом пухлин серед хворих на COVID‑19 (5 (28%) із 18 пацієнтів) [7]. Чи відображає це справжнє збільшення сприйнятливості хворих на рак легені до інфікування SARS-CoV‑2, чи це просто пов’язано з тим, що рак легені є найпоширенішим онкологічним захворюванням у Китаї, поки не встановлено [55].
Китайські експертні групи (Дослідницька група з раку легені та ін.) рекомендують за можливості лікувати пацієнтів із місцевопоширеним недрібноклітинним раком легені амбулаторно у найближчому медичному центрі під час пандемії COVID‑19. Пацієнтів, які потребують госпіталізації, слід обстежити на COVID‑19. Відкладення протипухлинного лікування слід розглядати відповідно до ризику інфікування пацієнта, працездатності та клінічного стану.
Особливі принципи ведення реципієнтів гемопоетичних стовбурових клітин
Респіраторні вірусні інфекції поширені як у звичайний час, так і після періоду пандемії. Захворюваність на ці інфекції становить 7,8% серед реципієнтів алогенних і 2,3% – аутологічних стовбурових клітин [57]. У більшості пацієнтів розвиваються інфекції верхніх дихальних шляхів, і у майже половини хворих спостерігаються ускладнення у вигляді інфекції нижніх дихальних шляхів з середньою летальністю 32% [59-61].
 Початкова оцінка пацієнтів з основними гематологічними злоякісними захворюваннями та/або кандидатів на трансплантацію гемопоетичних стовбурових клітин (HCT) включає повний клінічний анамнез та обстеження (табл. 1) разом із рентгенографією та комп’ютерною томографією грудної клітки [60]. Лабораторна оцінка матеріалу має важливе значення для виявлення активної інфекції (наприклад, аспірати носоглотки, мазки носа та/або горла, сольові полоскання горла або аналіз мокротиння шляхом полімеразної ланцюгової реакції – ПЛР) [63, 64].
Початкова оцінка пацієнтів з основними гематологічними злоякісними захворюваннями та/або кандидатів на трансплантацію гемопоетичних стовбурових клітин (HCT) включає повний клінічний анамнез та обстеження (табл. 1) разом із рентгенографією та комп’ютерною томографією грудної клітки [60]. Лабораторна оцінка матеріалу має важливе значення для виявлення активної інфекції (наприклад, аспірати носоглотки, мазки носа та/або горла, сольові полоскання горла або аналіз мокротиння шляхом полімеразної ланцюгової реакції – ПЛР) [63, 64].
Необхідно застосовувати належні заходи відповідно до рекомендацій ВООЗ/CDC. Пацієнти з підозрюваним або підтвердженим захворюванням мають бути розміщені в одній кімнаті з нейтральним тиском повітря і передпокоєм. Пацієнтам з гематологічними злоякісними захворюваннями або після трансплантації HCT необхідно звести імуносупресію до мінімуму (за можливості) і провести обстеження з метою виявлення інших супутніх хвороб [60].
Рекомендації експертів групи з трансплантації кісткового мозку (опубліковані 1 березня 2020 р.) щодо реципієнтів і донорів гемопоетичних клітин до початку будь-якої з процедур трансплантації узагальнені у таблиці 2 [66].
 Ще одним критичним аспектом, пов’язаним із постачанням препаратів крові під час пандемії є те, що швидше за все виникне дефіцит цих продуктів [67]. ВООЗ опублікувала детальну інструкцію щодо переливання крові, підтримки безпечного та адекватного забезпечення препаратами крові під час пандемії грипу [68].
Ще одним критичним аспектом, пов’язаним із постачанням препаратів крові під час пандемії є те, що швидше за все виникне дефіцит цих продуктів [67]. ВООЗ опублікувала детальну інструкцію щодо переливання крові, підтримки безпечного та адекватного забезпечення препаратами крові під час пандемії грипу [68].
Висновки
Обмежені накопичені дані свідчать про те, що хворі на рак мають вищий ризик зараження COVID‑19. При прийнятті рішення про лікування онкологічних пацієнтів необхідно також врахувати ризики пандемії, а отже дотримуватися індивідуального підходу. Розгляд питання про перенесення неургентних операцій або хіміотерапії для хворих на рак з низьким ризиком прогресування слід здійснювати у кожному конкретному випадку. Мінімізація амбулаторних відвідувань та вибіркова госпіталізація може допомогти у зменшенні рівня інфікування. Телемедицина може використовуватися для підтримки пацієнтів під час пандемії, щоб мінімізувати відвідування та ризик.
Список літератури знаходиться в редакції.
Al-Shamsi H.O., Alhazzani W., Alhuraiji A. et al. A Practical Approach to the Management of Cancer Patients During the Novel Coronavirus Disease 2019 (COVID‑19) Pandemic: An International Collaborative Group. The Oncologist. 2020; 25: 1-10. http://dx.doi.org/10.1634/theoncologist.2020-0213.
Переклав з англ. Назар Лукавецький
Тематичний номер «Онкологія, Гематологія, Хіміотерапія» № 2 (63) 2020 р.


