25 липня, 2020
Практичні аспекти досягнення ефективності інсулінотерапії
 23-25 квітня, за підтримки ДУ «Інститут ендокринології та обміну речовин ім. В.П.Комісаренка» (м. Київ) і разом з Асоціацією ендокринологів України та Міністерством охорони здоров’я України, відбулося чергове засідання науково-освітнього проекту «Школа ендокринолога» (далі – Школа). У зв’язку з протиепідемічною ситуацією через COVID‑19 захід було вирішено провести в режимі онлайн. Попри незвичний формат, ця подія, як зазвичай, привернула до себе величезну увагу вітчизняних фахівців цієї галузі практичної медицини. Адже Школа дає можливість поповнити знання, підвищити рівень умінь в області новітніх методів лікування, діагностики й профілактики патології ендокринної системи та супутніх захворювань.
23-25 квітня, за підтримки ДУ «Інститут ендокринології та обміну речовин ім. В.П.Комісаренка» (м. Київ) і разом з Асоціацією ендокринологів України та Міністерством охорони здоров’я України, відбулося чергове засідання науково-освітнього проекту «Школа ендокринолога» (далі – Школа). У зв’язку з протиепідемічною ситуацією через COVID‑19 захід було вирішено провести в режимі онлайн. Попри незвичний формат, ця подія, як зазвичай, привернула до себе величезну увагу вітчизняних фахівців цієї галузі практичної медицини. Адже Школа дає можливість поповнити знання, підвищити рівень умінь в області новітніх методів лікування, діагностики й профілактики патології ендокринної системи та супутніх захворювань.
Увазі аудиторії, яку склали лікарі з різних куточків України, було представлено низку доповідей щодо ведення пацієнтів із різноманітними ендокринологічними розладами. Левова частка виступів стосувалася діабетології. Практичним аспектам досягнення ефективності терапії в пацієнтів, які отримують інсулін, присвятила свою доповідь старша наукова співробітниця відділу діагностики та лікування метаболічних захворювань Державної наукової установи «Центр інноваційних медичних технологій НАН України», кандидат медичних наук Яніна Андріївна Саєнко.
Основою доповіді став реальний клінічний випадок за участю пацієнта з цукровим діабетом (ЦД) 2 типу. Інтерактивна методологія оцінки ефективності та розробки плану інтенсифікації лікування дала слухачам можливість глибше зрозуміти, як правильно застосувати міжнародні настанови, рекомендації та результати контрольованих клінічних досліджень на практиці.
Клінічний випадок
Чоловік, 55 років, зріст – 184 см, вага – 90 кг. Хворіє на ЦД 2 типу протягом 12 років. Супутні захворювання включають діабетичну ретинопатію, непроліферативну стадію, геморагічну форму OU; хронічну хворобу нирок (ХХН) ІІ ст. (швидкість клубочкової фільтрації (ШКФ) – 66 мл/хв); діабетичну периферичну полінейропатію; гіпертонічну хворобу ІІ стадії.
На момент госпіталізації пацієнт отримував НПХ-інсулін: 18 Од уранці та 16 Од увечері. Пероральна цукрознижувальна терапія включала метформін 2000 мг/добу, емпагліфлозин 10 мг/добу та вілдаглітин 100 мг/добу.
Глікемічний профіль на момент поступлення в стаціонар: глюкоза плазми натще (ГПН) – 8,4 ммоль/л; постпрандіальна глюкоза плазми (ППГ) – 9-11 ммоль/л; глікований гемоглобін (HbA1c) – 8,5%. Через скарги пацієнта на посилену пітливість уночі був оцінений рівень глікемії о 3-й год ночі, який становив 2,2-3,4 ммоль/л. Отримані цифри відображають, з одного боку, недостатній контроль глікемії, а з іншого – схильність до гіпоглікемій, переважно вночі.
Алгоритм дій
1. Встановлення глікемічних цілей лікування
 Першим кроком в оптимізації терапії будь-якого пацієнта має бути вибір цілей лікування, у тому числі рівень HbA1c, ГПН і ППГ. Глікемічні цілі можуть бути встановлені індивідуально, залежно від тривалості діабету, віку / тривалості життя, коморбідних станів, відомих серцево-судинних захворювань (ССЗ) або розвинутих мікросудинних ускладнень, гіпоглікемії та уподобань пацієнта.
Першим кроком в оптимізації терапії будь-якого пацієнта має бути вибір цілей лікування, у тому числі рівень HbA1c, ГПН і ППГ. Глікемічні цілі можуть бути встановлені індивідуально, залежно від тривалості діабету, віку / тривалості життя, коморбідних станів, відомих серцево-судинних захворювань (ССЗ) або розвинутих мікросудинних ускладнень, гіпоглікемії та уподобань пацієнта.
Цільові рівні показників вуглеводного обміну відповідно до рекомендацій Американської дієтичної асоціації за 2018 рік (ADA 2018) відображені в таблицях 1-2 [1].
Беручи до уваги характеристики та анамнез пацієнта, були обрані наступні глікемічні цілі: HbA1c <7%; ГПН 4,4-7,2 ммоль/л, ППГ <10 ммоль/л. 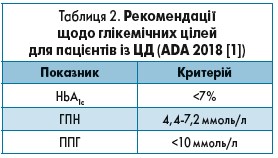
2. Урахування можливих ризиків терапії
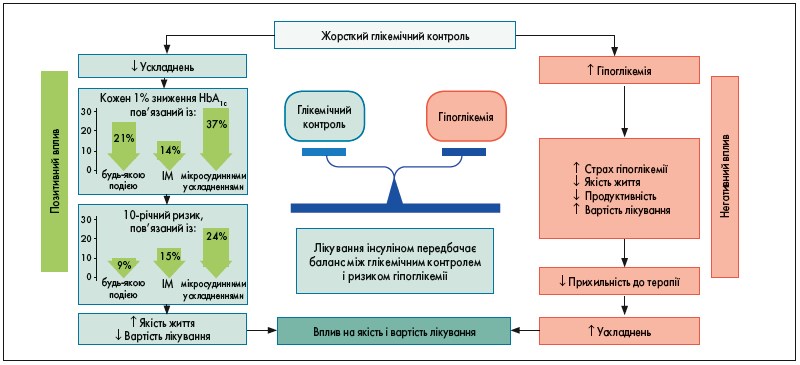
Ніхто не ставить під сумнів той факт, що правильно підібрана та відтитрована доза інсуліну достовірно знижує рівень глікемії та показники HbA1c. Доведено, що зниження рівня HbA1c на кожен 1% супроводжується зниженням ризику макросудинних ускладнень на 14%, а мікросудинних – на 37%. При цьому покращується якість життя пацієнта та зменшується вартість лікування, оскільки кошти не витрачаються на корекцію ускладнень [2].
Водночас занадто жорсткий глікемічний контроль підвищує ризик частих гіпоглікемій, симптоми включають тремтіння, пітливість, дратівливість, тахікардію і сплутаність свідомості та супроводжуються неабияким страхом, що напряму впливає на прихильність пацієнтів до лікування. Хворі перестають дотримуватися рекомендацій, що призводить до виникнення гострих і хронічних ускладнень ЦД.
Ще одна категорія короткострокових ускладнень гіпоглікемії, про яку лікарі часто забувають у своїй рутинній практиці, пов’язана з впливом гіпоглікемії на стан свідомості та здатність керувати транспортом. Гіпоглікемія підвищує ризик ДТП, наслідком якої можуть бути інвалідазації та навіть смерть.
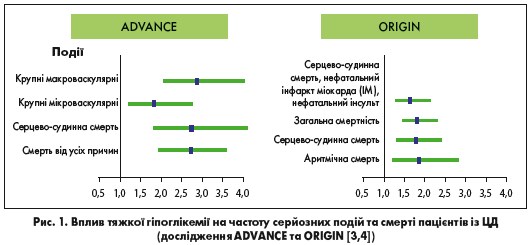 Довгострокові ускладнення гіпоглікемії включають рецидивуючу та приховану гіпоглікемію, розвиток рефрактерного діабету та збільшення частоти серцево-судинних подій, зокрема серцевої автономної нейропатії, ішемії міокарда, смертельної аритмії та стенокардії. Дослідження ADVANCE та ORIGIN показали, що тяжка гіпоглікемія була асоційована з підвищеним ризиком серйозних серцево-судинних катастроф: основних макросудинних і крупних мікросудинних подій, смертності від усіх причин, серцево-судинної та аритмічної смерті (всі р<0,001). Ці дані відображені на рисунку 1 [3, 4].
Довгострокові ускладнення гіпоглікемії включають рецидивуючу та приховану гіпоглікемію, розвиток рефрактерного діабету та збільшення частоти серцево-судинних подій, зокрема серцевої автономної нейропатії, ішемії міокарда, смертельної аритмії та стенокардії. Дослідження ADVANCE та ORIGIN показали, що тяжка гіпоглікемія була асоційована з підвищеним ризиком серйозних серцево-судинних катастроф: основних макросудинних і крупних мікросудинних подій, смертності від усіх причин, серцево-судинної та аритмічної смерті (всі р<0,001). Ці дані відображені на рисунку 1 [3, 4].
На тлі тривалих і частих гіпоглікемій розвивається ще одне ускладнення, яке хоч і не несе прямої загрози життю пацієнтів, але неабияк впливає на якість їхнього життя. Йдеться про деменцію та когнітивні розлади, що ускладнюють соціальну адаптацію хворих на ЦД та впливають не лише на їхній стан і комплаєнс, але й на життя їхніх родин.
Таким чином, ефективність інсулінотерапії (ІТ) оцінюється не стільки досягненням глікемічних цілей, скільки балансом між контролем глікемії та пов’язаним із цим ризиком гіпоглікемії (рис. 2).
Рис. 2. Вплив жорсткого глікемічного контролю на перебіг та наслідки ЦД
3. Вибір виду інсуліну з оптимальним співвідношенням ефективності та безпеки
Оскільки лікування НПХ-інсуліном не забезпечило належного глікемічного контролю та викликало епізоди гіпоглікемії, необхідно підібрати базальний інсулін, який допоміг би досягти цільових показників глікемії, мав зручний режим введення та зменшував ризик гіпоглікемій.
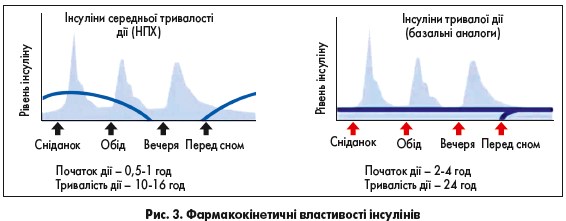 Звичайно, йдеться про базальні аналоги інсуліну, перевагою яких є стабільна дія протягом доби, що забезпечується їхніми фармакокінетичними властивостями (рис. 3).
Звичайно, йдеться про базальні аналоги інсуліну, перевагою яких є стабільна дія протягом доби, що забезпечується їхніми фармакокінетичними властивостями (рис. 3).
Переваги інсулінів тривалої дії підтверджено в низці досліджень. Так, у 2011 р. в Україні було проведене 6-місячне порівняльне клініко-економічне оцінювання (IDEAL) застосування інсуліну гларгіну та інсуліну НПХ у 349 пацієнтів із ЦД 2 типу в умовах реальної клінічної практики на базі 30 медичних центрів. Результати роботи показали, що інсулін гларгін сприяє достовірно кращій компенсації в пацієнтів із ЦД 2 типу проти НПХ-інсуліну: Інсулін гларгін дав можливість 47,2% пацієнтів досягнути цільових рівнів HbA1c 49,5% та ГПН. У той час як у пацієнтів, які отримували інсулін НПХ, ті самі показники становили лише 21,8 та 26,4% відповідно. Загальні показники контролю глікемії, отримані в ході спостережного оцінювання IDEAL, відображені в таблиці 3 [5]. 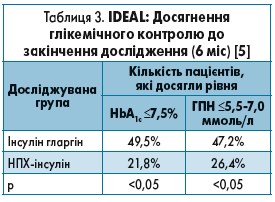
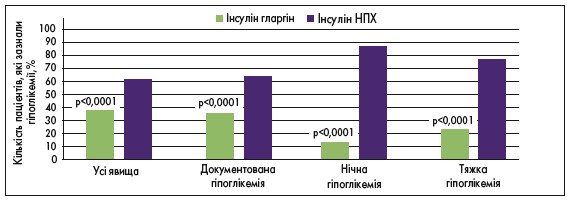
Ще однією перевагою інсуліну гларгіну над інсуліном НПХ у пацієнтів із ЦД 2 типу, яку було виявлено в дослідженні IDEAL, є менший ризик виникнення гіпоглікемій усіх видів, зокрема нічну та тяжку гіпоглікемію, від якої найчастіше помирають пацієнти на ІТ. Більш детально статистичні дані представлені на рисунку 4 [5].
Рис. 4. Порівняльна частота виникнення гіпоглікемій у пацієнтів, які отримували інсулін НПХ та гларгін (IDEAL) [5]
Отже, стає очевидним, що доцільно надати перевагу аналоговим інсулінам. Результати дослідження DELIVER, в якому оцінювали безпеку базальних аналогів інсуліну, показали, що застосування аналогів інсуліну II покоління супроводжувалося достовірно нижчим ризиком гіпоглікемії, пов’язаної з госпіталізацією та відвідуванням відділень невідкладної допомоги, якщо порівняти з препаратами I покоління [6].
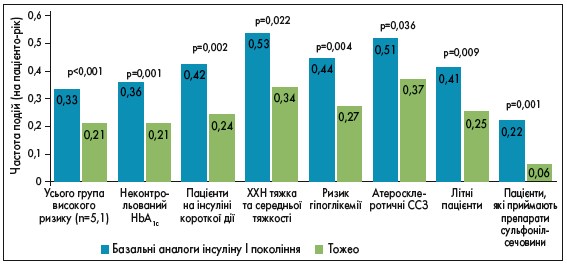
Необхідно взяти до уваги, що ці результати стосуються пацієнтів із помірною та тяжкою ХХН, атеросклеротичними ССЗ та літніх осіб (рис. 5). Усі згадані стани ускладнюють перебіг ЦД та потребують особливого підходу до лікування, тому застосування аналогів інсуліну ІІ покоління в подібних клінічних ситуаціях є більш ніж обґрунтованим [6].
Рис. 5. Частота виникнення гіпоглікемії, пов’язаної з госпіталізацією / візитом до лікаря через 12 міс [6]
4. Вибір оптимального аналогового інсуліну ІІ покоління
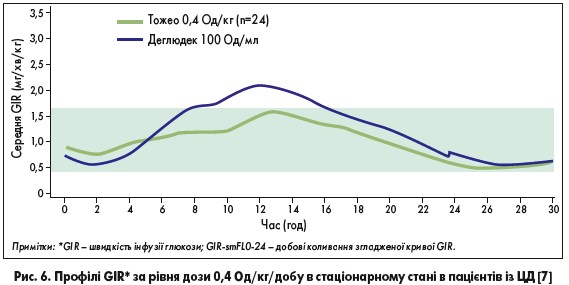
Передусім треба оцінити фармакокінетичні особливості потенційних препаратів інсуліну. У ході дослідження було виявлено, що гларгін‑300 (Тожео СолоСтар) характеризується більш стабільним профілем дії та меншою варіабельністю глікемії протягом дня порівняно з деглюдеком 100 Од/мл. Профілі обох препаратів відображені на рисунку 6 [7].
GIR-smFL0-24 (первинна кінцева точка) були достовірно нижчими на тлі застосування Тожео СолоСтар проти деглюдеку 100 Од/мл через 8 днів. Таким чином, як порівняти з деглюдеком 100 Од/мл, Тожео СолоСтар має на 20% меншу варіабельність протягом доби (р=0,047) [7].
Усі практикуючі лікарі мають пам’ятати, що перші 12 тиж ІТ, протягом яких відбувається основне нарощування дози, у хворих на ЦД 2 типу є критичними. Цей період супроводжується не лише найбільшим зниженням HbA1c, але й найвищим ризиком виникнення гіпоглікемій, які в період старту та титрації терапії зменшують безпеку та прихильність пацієнта до лікування і перешкоджають досягненню цільового рівня HbA1c.
Згідно з результатами дослідження BRIGHT виникнення гіпоглікемії протягом періоду титрації подвоює ризик гіпоглікемії в майбутньому, тому зниження цього ризику на першого етапу ІТ має вирішальне значення. Гларгін‑300 Од/мл, проти деглюдеку‑100 Од/мл, ефективно й достовірно знижує HbA1с з меншим ризиком гіпоглікемії під час періоду титрації. При цьому частота всіх гіпоглікемій, у тому числі тяжких та нічних, знижується практично вдвічі (43%; р=0,0381) [7].
Щодо порівняльної ефективності цих двох аналогових інсулінів, то на 24% більше пацієнтів на Тожео СолоСтар досягли цільового HbA1с <7% без гіпоглікемії порівняно з інсуліном деглюдек‑100 у періоді титрації (рис. 7) [7]. 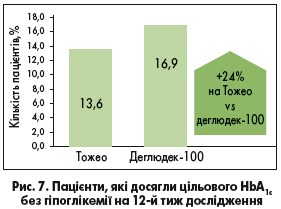
Таким чином, було прийняте рішення перевести пацієнта на інсулін гларгін‑300 (Тожео СолоСтар).
5. Старт та титрація дози інсуліну
Пацієнту було призначене таке лікування: Тожео СолоСтар (виробник «Санофі-Авентіс Дойчланд ГмбХ», Німеччина) – 27 Од/добу, метформін – 2000 мг/добу, емпагліфлозин – 10 мг/добу та вілдагліптин – 100 мг/добу. Початкова доза Тожео СолоСтар має бути на 20% меншою від загальної добової попереднього інсуліну, тому терапія починалася з 27 Од 1 раз на добу.
Була обрана проста, ефективна та безпечна схема титрації Тожео СолоСтар, яка полягала в контролі рівня ГПН 1 раз на день та додаванні або відніманні 1 Од інсуліну до досягнення цілі ГПН. Тобто якщо:
- ГПН >7,2 ммоль/л – додаємо 1 Од;
- ГПН 4,4-7,2 ммоль/л – дозу не змінюємо;
- ГПН <4,4 ммоль/л – дозу зменшуємо на 1 Од.
6. Оцінка результатів лікування
За період титрації, який тривав 8 тиж, доза інсуліну була збільшена до 32 Од/добу. Глікемічний профіль відповідав глікемічним цілям, зокрема: ГПН – 5,8 ммоль/л, ППГ – до 8,7 ммоль/л, HbA1c – 6,9%, гіпоглікемій не спостерігалося.
Пацієнт був переведений на амбулаторне лікування з наступними рекомендаціями:
- Дотримання дієти.
- Регулярні фізичні навантаження.
- Продовження терапії.
- Самоконтроль ГПН.
- Самоконтроль ППГ.
- Контроль HbA1c через 3 місяці.
На етапі підтримувального лікування, яке відбувалося в умовах епідемії COVID‑19, дозу Тожео СолоСтар було підвищено до 34 Од/добу. Корекція відбувалася в режимі віддаленої консультації, на основі самостійних вимірів ГПН та ППГ.
Отже, безпечна та ефективна ІТ є абсолютно реальною. З одного боку, перешкодами з боку пацієнта є недостатній рівень навчання, самоконтролю та прихильності до лікування. Останні статистичні дані показали, що в Україні 1 пацієнт із ЦД використовує в середньому на добу лише 0,4 тест-смужки. З іншого боку, неповне розуміння алгоритмів лікування та страх лікарів перед гіпоглікеміями призводять до неналежної титрації та, як наслідок, недостатньої дози інсуліну. Це підтверджується різницею в середньодобових дозах інсуліну між Україною (40 Од) та країнами Європи (65 Од).
Вирішенням усіх цих проблем може стати інсулін Тожео СолоСтар, зручність застосування якого 1 раз на добу забезпечує належний комплаєнс у пацієнтів, а ефективне досягнення глікемічних цілей і низький ризик виникнення гіпоглікемій нівелюють тривогу лікаря щодо питань безпеки.
Література
- The American Diabetes Association’s (ADA’s) Standards of Medical Care in Diabetes, 2018.Diabetes Care 2018 Jan; 41(Supplement 1): S1-S2. Режим доступу: https://doi.org/10.2337/dc18-Sint01
- Lee L.J., Li Q., Reynolds M.W., Pawaskar M.D., Corrigan S.M. Comparison of utilization, cost, adherence, and hypoglycemia in patients with type 2 diabetes initiating rapid-acting insulin analog with prefilled pen versus vial/syringe. J Med Econ. 2011;14(1):75-86. Режим доступу: https://www.ncbi.nlm.nih.gov/pubmed/212318633
- Simon R. Heller, DM, FRCP and on behalf of the ADVANCE Collaborative Group. A Summary of the ADVANCE Trial. Diabetes Care 2009 Nov; 32(suppl 2): S357-S361. Режим доступу: https://care.diabetesjournals.org/content/41/Supplement_1/S1
- The ORIGIN Trial Investigators. Basal Insulin and Cardiovascular and Other Outcomes in Dysglycemia. N Engl J Med 2012; 367:319-328. Режим доступу: https://www.nejm.org/doi/full/10.1056/NEJMoa1203858
- Бездетко Н.В., Кириченко О.Н. Фармакоэкономический анализ применения инсулина гларгин при сахарном диабете 2 типа в условиях реальной клинической практики в Украине // Міжнародний ендокринологічний журнал 3 (59) 2014. Режим доступу: http://www.mif-ua.com/archive/article/38674
- Sean D. Sullivan, Charlie J. Nicholls, Rishab A. Gupta et al. Comparable glycaemic control and hypoglycaemia in adults with type 2 diabetes after initiating insulin glargine 300 units/mL or insulin degludec: The DELIVER Naive D real-world study. Diabetes Obes Metab. 2019 Sep; 21(9): 2123-2132. Режим доступу: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6771831/
- Bailey TS, et al. Morning administration of 0.4 U/kg/day insulin glargine 300 U/mLprovides less fluctuating 24-hour pharmacodynamics and more evenpharmacokinetic profiles compared with insulin degludec 100 U/mL intype 1 diabetes. Diabetes Metab. 2018;44:15–21
Підготувала Ганна Кирпач
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 2 (50), 2020 р.