25 липня, 2020
Ефективність прегабаліну в лікуванні діабетичної периферичної нейропатії з больовим синдромом у пацієнтів із цукровим діабетом 1 та 2 типу
На сьогодні в усьому світі 285 млн людей страждають на цукровий діабет (ЦД). За прогнозами спеціалістів, до 2030 року кількість таких пацієнтів зросте до 439 млн. Дані епідеміологічних досліджень показують, що 50% хворих на ЦД страждають і на діабетичну периферичну нейропатію (ДПН), яка може мати безсимптомний перебіг або проявлятись онімінням, слабкістю, поколюванням та/або болем. Ці скарги спостерігаються приблизно в 50% пацієнтів із підтвердженою діабетичною нейропатією. Звичайно, що больові відчуття негативно впливають на якість життя пацієнтів та порушують сон. Лікування ДПН з больовим синдромом (ДПНБС) є ключовим моментом у покращенні якості життя та самопочуття пацієнтів. Управління з контролю якості харчових продуктів та лікарських засобів США (Food and Drug Administration, FDA) затвердило прегабалін як першу лінію терапії нейропатичного болю. Було проведено кілька клінічних випробувань, які продемонстрували ефективність та безпеку застосування прегабаліну в лікуванні ДПНБС. Аналізуючи результати цих випробувань, можна стверджувати, що застосування прегабаліну веде до значного, швидкого та тривалого полегшення болю, асоційованого з ДПН.
Нагадаємо, що 1 та 2 тип ЦД відрізняються своєю патофізіологією, генетичною схильністю, середнім віком пацієнтів із таким захворюванням та часткою осіб, в яких розвинулася ДПНБС. Можливим є припущення, що відповідь цих двох груп пацієнтів на лікування не буде ідентичною. Тому метою аналізу було використання даних 10 клінічних досліджень для оцінки потенційних відмінностей в ефективності та безпеці застосування прегабаліну для лікування ДПНБС у пацієнтів із ЦД 1 та 2 типу.
Результати досліджень відбиралися з бази даних клінічних випробувань прегабаліну, було проаналізовано 10 рандомізованих подвійних плацебо-контрольованих досліджень, тривалість яких становила від 5 до 13 тижнів. Пацієнти, які брали в них участь, відповідали певним критеріям, а саме: вікова категорія – від 18 років; первинні діагнози – ДПН; глікований гемоглобін (HbA1c) ≤11%; наявність дистальних, симетричних, сенсомоторних полінейропатій, які тривають принаймні 6 місяців. Тип діабету (1 або 2) оцінювали та діагностували за допомогою експертних клінічних критеріїв лікарів, які також виступали в ролі дослідників. Пацієнти заповнювали «Щоденник болю», використовуючи числову шкалу оцінки від 0 (без болю) до 10 балів (найбільш виражений біль), і мали середні показники болю від ≥4 балів, які також відповідали не менше 40 мм за 100-мм аналоговою шкалою згідно з короткою анкетою болю McGill (Short Form McGill Pain Questionnaire) під час скринінгу та рандомізації. Пацієнти виключалися з дослідження, якщо мали ризики для здоров’я у вигляді психіатричної чи іншої медичної коморбідності, одночасно з призначеним препаратом вживали інші лікарські засоби або наркотичні речовини, що створювало умови, які потенційно могли заважати збору або інтерпретації результатів дослідження. У кожному випробуванні пацієнти надавали письмову інформовану згоду, а всі протоколи дослідження затверджувались інституційними оглядовими комісіями та комітетами з питань етики (Institutional Review Boards and Ethics Committees).
Усі пацієнти, яких було залучено в дослідження, приймали щонайменше одну дозу прегабаліну (у межах від 150 до 600 мг/добу) або плацебо від 5 до 13 тижнів.
Кожен пацієнт щодня фіксував оцінку больового синдрому (БС) у своєму «Щоденнику болю». Ці щоденники велися протягом усього періоду лікування, при цьому щонайменше 4 записи потрібно було робити протягом попередніх 7 днів перед кожним відвідуванням клініки.
Зміну якості сну пацієнти відображали в «Щоденнику сну», де оцінювали свій сон за шкалою від 0 (біль не заважає сну) до 10 (повністю заважає / неможливо заснути через виражений біль).
Дані щодо безпеки та переносимості препарату були зібрані у вигляді небажаних явищ, які виникли під час лікування та зашифровані в базі даних побічних реакцій MedDRA. Побічні реакції були класифіковані за ступенем їх тяжкості, а також – чи призвели вони до припинення лікування (тимчасового або постійного). Також оцінювалися загальний стан пацієнтів (фізикальне обстеження) та лабораторні дослідження.
Зміни показників болю і порушень сну вивчали щотижня протягом 13 тиж, використовуючи аналіз змішаних моделей повторних вимірювань (mixed model repeated measures, MMRM) та оцінюючи терміни лікування, базові оцінки болю та терміни взаємодії для певного типу діабету під час лікування по тижнях. Метод MMRM здійснювався за допомогою процедури SAS Proc Mixed. Аналогічним чином зміну якості сну від вихідного рівня оцінювали за допомогою MMRM, використовуючи базові оцінки сну і терміни взаємодії для діабету за типом лікування по тижнях. Додатковий аналіз MMRM за тиждень як для болю, так і для якості сну проводився за віком, ваговою категорією (пацієнти були поділені на відповідні групи: ≤70 кг, 70-84 кг, 84-99 кг та >99 кг), тривалістю перебігу захворювання з урахуванням термінів того чи іншого типу діабету і впливу за ваговою категорією.
Крім того, застосовувався метод аналізу даних останнього спостереження (Last Observation Carried Forward, LOCF), зміна на 30% або 50% від базового рівня досліджуваних показників (показник болю при ДПН та порушення сну) за допомогою оцінки базової величини, терміну лікування, дослідження, типу діабету та взаємодії для діабету за методом лікування.
У групі прегабаліну 156 (8,7%) пацієнтів мали ЦД 1 типу, 1632 (91,3%) пацієнти – ЦД 2 типу; у групі плацебо 92 (9,6%) учасники мали ЦД 1 типу, а 868 (90,4%) учасників – ЦД 2 типу. Тобто співвідношення кількості пацієнтів із ЦД 1 та 2 типу виглядало як 1 до 10. У межах одного типу діабету демографічні та клінічні характеристики пацієнтів, які отримували прегабалін, та учасників із групи плацебо були порівняними. Середній (та верхній) діапазон віку пацієнтів із ЦД 1 типу був на 10 років менше за такий в пацієнтів із ЦД 2 типу. Крім того, у пацієнтів із ЦД 1 типу тривалість перебігу діабету (в середньому 8,4-9,6 року) та період виникнення болю при ДПН (1,4-1,7 року) були довшими проти таких у хворих на ЦД 2 типу. У пацієнтів із ЦД 1 типу рівні HbA1с (8,3%) також були вище, ніж у пацієнтів із ЦД 2 типу (7,6-7,7%). Стать, базові показники болю та якості сну в пацієнтів із ЦД як 1, так і 2 типу виявилися зіставними.
Застосування прегабаліну в терапії БС при ДПН ефективно зменшувало біль протягом 12 тижнів. Найвираженіше зменшення БС відбулося протягом 1-го тиж, наступні 12 тиж рівень зменшення болю залишався доволі стабільним. Після додаткового аналізу вікової категорії, ваги й тривалості перебігу діабету виявлено, що жоден із цих факторів не вплинув на загальні результати зміни болю від базових значень (рис. 1). 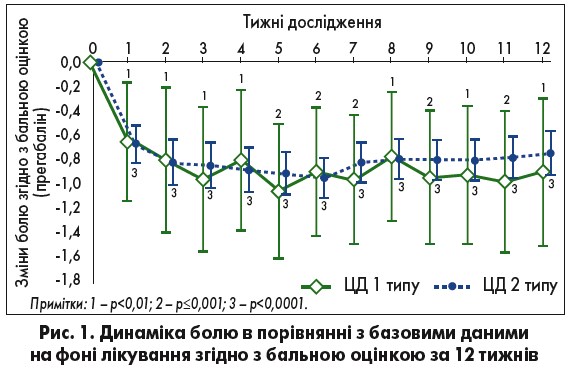
! Кількість пацієнтів (%), які досягли 50% та 30% відповіді на терапію прегабаліном, склала 95%, причому аналогічні показники спостерігалися в усіх випробуваннях за участю пацієнтів із ЦД як 1, так і 2 типу. Слід зазначити, що FDA признає визначення 30% відповіді на терапію у своїх рекомендаціях щодо розробки та тестування знеболювальних препаратів.
Застосування прегабаліну для покращення якості сну при ЦД 1 і 2 типу показало його ефективність, якщо порівняти з базовими показниками сну до початку терапії. Стійке покращення якості сну відбувалось у пацієнтів з обома типами діабету. Подібно до зниження болю при ДПН, найбільше поліпшення якості сну спостерігалося протягом 1-го тиж, протягом наступних 12 тиж якість сну залишалася доволі стабільною (рис. 2). Дослідження, в яких враховувалися вагова категорія, вік пацієнта та тривалість перебігу діабету, показали, що вага значуще вплинула на якість сну. Середнє ± стандартне відхилення базової маси тіла учасників дослідження становило 78,7±19,7 кг (для прегабаліну) і 84,7±21,7 кг (для плацебо) у пацієнтів із ЦД 1 типу та 89,2±21,6 кг (для прегабаліну) і 87,8±23,0 кг (для плацебо) – із ЦД 2 типу. Оцінюючи окремо вагову категорію в межах одного типу діабету, значущих відмінностей виявлено не було. Цей фактор суттєво не вплинув на загальні результати покращення якості сну проти вихідних рівней у пацієнтів із ЦД 2 типу, тобто якість їхнього сну залишалася статистично значущою протягом усіх тижнів. Для хворих на ЦД 1 типу покращення було статистично значущим протягом 1-11 тиж лікування та показало тенденцію до поліпшення середнього рівня на 12-й тиждень. 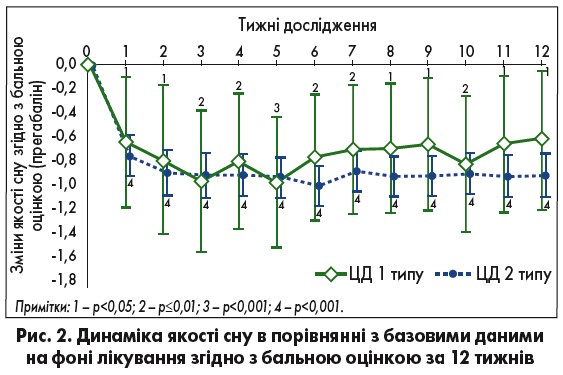
Якщо говорити про безпеку застосування та переносимість прегабаліну в лікуванні ДНП при ЦД 1 та 2 типу, можна виділити найпоширеніші побічні реакції: запаморочення, сонливість, периферичні набряки та збільшення ваги, що відповідають даним відомого профілю безпеки препарату. Частота виникнення цих негативних реакцій у згаданих когортах пацієнтів була зіставна в межах двох груп лікування. Однак у пацієнтів, які отримували прегабалін, а також в учасників із групи плацебо частота виникнення гіпоглікемії (ЦД 1 типу проти ЦД 2 типу відповідно: прегабалін 5,8 проти 1,5%; плацебо 4,3 проти 0,6%) та блювання (ЦД 1 типу проти ЦД 2 типу відповідно: прегабалін 5,8 проти 1,3%; плацебо 3,3 проти 1,2%) була більшою в пацієнтів із ЦД 1 типу, ніж у хворих на ЦД 2 типу. Частота випадків нудоти на тлі застосування прегабаліну (7,1 проти 3,3% відповідно) та артралгій (5,1 проти 1,1% відповідно) була вище при ЦД 1 типу, ніж при ЦД 2 типу. Однак частота виникнення цих побічних явищ була низькою (<10% пацієнтів у кожній групі лікування). Частота серйозних побічних реакцій була незначущою, очевидних відмінностей у показниках виникнення небажаних явищ не було виявлено між пацієтами з ЦД 1 та 2 типу в межах однієї групи. Частота випадків припинення лікування також була дуже низькою.
Підсумовуючи вищесказане, потрібно зазначити, що ДПНБС при ЦД 1 та 2 типу може мати різні клінічні характеристики внаслідок різної етіології. Тому не можна очікувати, що пацієнти з різними типами діабету однаковим чином відповідатимуть на одні й ті самі методи лікування. Але застосування прегабаліну демонструє, що таке лікування є ефективним для ДПНБС, асоційованої з будь-яким типом діабету. У хворих на ЦД 1 або 2 типу прийом прегабаліну сприяв значному покращенню сну та зменшенню інтенсивності болю. Препарат добре переносився пацієнтами з 1 та 2 типом діабету, а частота побічних реакцій відповідала відомому профілю безпеки прегабаліну.
Довідка ЗУ
Сьогодні на фармацевтичному ринку України доступний до застосування препарат прегабаліну Прегадол від компанії ПАТ НВЦ «Борщагівський ХФЗ» (м. Київ). Препарат випускається у формі капсул 75 мг та 150 мг. Початкова доза становить не менше 150 мг на добу, максимальна – 600 мг на добу, розділена на 2-3 прийоми. Капсули можна приймати незалежно від прийому їжі.
Список літератури знаходиться в редакції.
B. Parsons et al. The efficacy of pregabalin for treating pain associated with diabetic peripheral neuropathy in subjects with type 1 or type 2 diabetes mellitus. Journal Current Medical Research and Opinion. Volume 34, 2018 – Issue 11.
Реферативний огляд підготувала Катерина Рихальська
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 2 (50), 2020 р.


