25 липня, 2020
Сучасні можливості інфузійної терапії у хворих на діабетичний кетоацидоз
Діабетичний кетоацидоз (ДКА) – стан вираженої декомпенсації цукрового діабету (ЦД), зумовлений абсолютним дефіцитом інсуліну, підвищенням рівня контрінсулярних гормонів, різким зниженням утилізації глюкози тканинами, активацією ліполізу та кетогенезу. ДКА характеризується класичною тріадою: гіперглікемія (або наявний діагноз діабету), метаболічний ацидоз та кетонемія [1].
Клінічні прояви ДКА вперше описав Дрешфельд у 1886 році. У ті часи і аж до початку застосування інсуліну в 1922 р. смертність від цього ускладнення наближалася до 100%. Широке впровадження в практику інсулінотерапії (ІТ) знизило смертність до 30%, а з удосконаленням методів лікування, зокрема від початку застосування інфузійної терапії, відбулося подальше зниження числа летальних випадків. Cьогодні рівень летальності внаслідок ДКА залишається все ще доволі високим (до 5%), особливо в пацієнтів із тяжкими коморбідними станами та у хворих похилого віку [2].
Патогенез
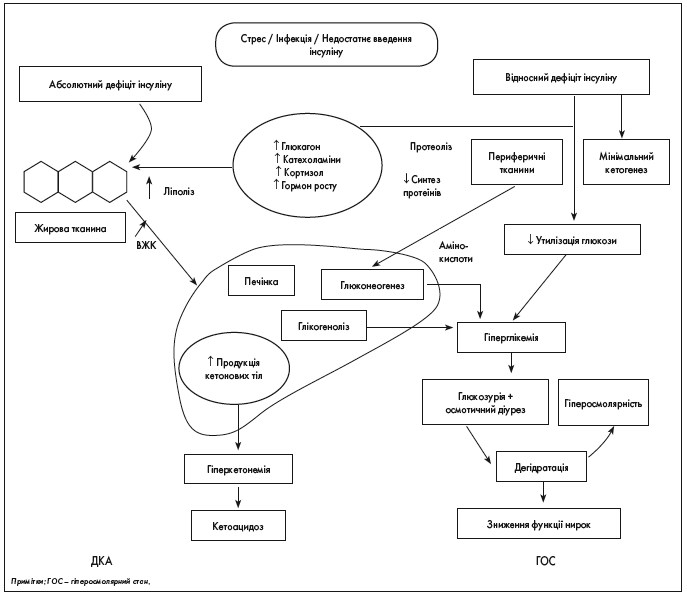
В узагальненому вигляді основні ланки патогенезу діабетичної декомпенсації (кетоацидотичної та гіперосмолярної коми) показані на рисунку 1.
Рис. 1. Схема патогенезу гострої декомпенсації обміну речовин при ЦД (за English P. et al., 2004)
У ґенезі ДКА інсулінова недостатність призводить до суттєвого збільшення в крові концентрації глюкагону (гормону – антагоніста інсуліну). Глюкагон є основним контррегулюючим гормоном, що відповідає за розвиток ДКА, оскільки підвищення інших контррегуляторних гормонів (катехоламінів, кортизолу та гормону росту) не обов’язково спостерігається [4]. Унаслідок цього різко посилюються процеси, які стимулюються глюкагоном: глікогеноліз та ліполіз. У результаті збільшується продукція глюкози. Водночас утилізація глюкози печінкою, м’язами та жировою тканиною за відсутності інсуліну різко знижується. Наслідком цих процесів стає виражена гіперглікемія.
Посилення розпаду ліпідів (ліполіз) призводить до різкого підвищення концентрації вільних жирних кислот (ВЖК) у крові, які починають включатися в кетогенез [5]. При інсуліновій недостатності 80% енергії організм отримує шляхом окислення жирних кислот, що призводить до накопичення побічних продуктів їх розпаду – «кетонових тіл» (ацетону, ацетооцтової та β-оксимасляної кислот). Порушується кислотно-лужна рівновага – виникає метаболічний ацидоз (кетоацидоз).
Як гіперглікемія, так і висока циркулююча концентрація кетонових тіл стають причинами осмотичного діурезу, що веде до гіповолемії та подальшого зниження швидкості клубочкової фільтрації. Осмотичний діурез, своєю чергою, призводить до небезпечної для життя дегідратації [6]. На цьому фоні у хворих часто розвивається гіпокаліємія – один із важливих компонентів метаболічних порушень при ДАК.
Таким чином, ДКА можна розглядати як взаємопоєднаний розвиток: гіперглікемії, гіперкетонемії, метаболічного ацидозу, дегідратації, дисбалансу електролітів. Указані розлади визначають клініку ДКА та напрями його лікування.
Клінічна картина
Пацієнти з ДКА можуть мати деякі або всі наступні симптоми: поліурія, полідипсія, нудота, блювання, біль у животі, порушення зору, млявість, зміни чутливості, гіпотензія, тахікардія, тахіпное та дихання Куссмауля [1].
Дуже типовим і виразним порушенням при ДКА є дегідратація. Шкіра суха, її тургор знижений. Найчастіше пацієнти з кетоацидозом скаржаться на відчуття спраги, яку можна вважати віддзеркаленням внутрішньоклітинного водного дефіциту. Значна дегідратація (понад 10% маси тіла) може проявитись ознаками гіповолемії з можливою артеріальною гіпотензією.
Ацидоз зумовлює розвиток одного з класичних симптомів ДКА – дихання Куссмауля (прискорене й глибоке) як намагання організму компенсувати метаболічний ацидоз. З’являється дуже характерний запах гниючих яблук у повітрі, яке видихає хворий. Цей запах дає ацетон, інші кетокислоти запаху не мають [6].
Як уже згадувалось, частими проявами ДКА є нудота, блювання та біль у животі. При ЦД блювання є небезпечним. По-перше, збільшення епізодів блювання свідчить про наростання кетоацидозу, по-друге, блювання посилює дегідратацію та електролітний дисбаланс [6].
Прогресування ДКА супроводжується порушеннями психоемоційного статусу. Хворий стає апатичним, його долає сонливість. Однак повна втрата свідомості спостерігається не часто – менш ніж у 10% випадків.
Рівень глікемії при ДКА варіює від помірного підвищення до значущого. Підвищення глікемії понад 30 ммоль/л зазвичай асоціюють із тяжким перебігом ДКА.
При ЦД є декілька причин порушень водно-електролітного балансу. Основні з них: осмотичний діурез із втратою води та електролітів (Na, K, Ca, Mg, Cl, PO4); використання сечогінних; лихоманка, пронос; нудота, блювання; нестача інсуліну (він стимулює реабсорбцію води й натрію в проксимальних канальцях). Осмотичний діурез зумовлює також втрати натрію, калію, кальцію, магнію, хлориду та фосфату, що додатково призводить до електролітних порушень, пов’язаних із ДКА [7]. Втрата води може складати приблизно 10-15% маси тіла, або 20-25% загальної кількості води в організмі, а загальний дефіцит води при ДКА – приблизно 100 мл на кг маси тіла і досягати 6-7 літрів [8].
Зміни кислотно-лужного стану (КЛС) також можуть бути різного ступеня. Значення pH як інтегрального показника КЛС можуть коливатися від субнормальних до <7,0. Рівень бікарбонатів знижений, зазвичай розвивається значуща гіпокапнія внаслідок респіраторної компенсації (дихання Куссмауля) метаболічного ацидозу.
Діагностика ДКА
Для підтвердження діагнозу ДКА необхідно визначити рівні: глюкози крові та сечі, електролітів крові, показників КЛС, кетонемії та кетонурії.
Кетонемія та кетонурія – основні критерії для встановлення наявності кетоацидозу. Рівень кетонемії підвищується і може сягати 3 ммоль/л (нормальне значення 0,08-0,43 ммоль/л).
У більшості українських лікарень є доступним напівкількісний тест на виявлення кетонурії. За наявності розгорнутої клінічної картини ДКА виявляють кетонурію 3-4 «+».
Проте, за даними літератури, при визначенні рівня кетонурії часто зазначаються неточності й помилки. Справа в тому, що більшість лабораторних тестів на наявність кетонурії засновані на реакції з ацетоацетатом і ацетоном, і вони не реагують з β-гідроксибутиратом [9]. Крім того, рівень ацетону в сечі проти такого ацетоацетату є незначним, і можна вважати, що звичайні лабораторні тести визначають практично лише ацетооцтову кислоту, тоді як при ДКА передусім підвищуються рівні β-гідроксибутирату та ацетону.
! І наостанок, слід пам’ятати, що визначення кетонових тіл у сечі – це непрямий показник кетонемії, оскільки виражена ацетонурія в «+++» відповідає підвищеному рівню кетонових тіл у крові в 400 раз, а «++++» – у 600 раз [9]. А отже, рівень кетонів у крові може бути значуще підвищеним (іноді – у десятки разів), а тест на кетонурію буде негативним.
Терапія ДКА
Терапія ДКА має бути патогенетично обґрунтованою та адекватною. Основні напрями лікувальної тактики включають:
- регідратацію (інфузійну терапію – ІнфТ);
- ІТ;
- парціальну корекцію метаболічного ацидозу тяжкого ступеня;
- компенсацію втрат калію;
- препарати антикетогенної дії (глюкоза з інсуліном, ксиліт);
- діагностику та усунення причин метаболічної кризи.
Інфузійна терапія
Введення рідини – це перша лінія лікування. Відповідне введення рідини не тільки відновлює внутрішньосудинний об’єм, але й знижує рівень глюкози в крові, підвищує артеріальний тиск, забезпечує перфузію периферичних тканин і полегшує купірування метаболічного ацидозу [10]. Для адекватної регідратаційної терапії та відновлення втрат електролітів та рідини потрібно дотримуватися таких правил ІнфТ:
- Розпочинається енергійно і в перші години проводиться у високому темпі. У хворих з артеріальною гіпотензією проведення інфузії для стабілізації гемодинаміки є головною метою перших годин лікування.
- Чинні європейські та американські рекомендації щодо лікування ДКА в дорослих пропонують для початкової ресусцитації використовувати 0,9% розчин хлориду натрію [10, 11].
- 1 л 0,9% розчину NaCl вводять упродовж перших 30-60 хвилин.
- Після початкової години швидкість внутрішньовенної рідини має бути відрегульована з огляду на стан гемодинаміки та електроліту пацієнта і зазвичай підтримуватися між 250 і 500 мл/год у дорослих пацієнтів без серцевих чи ниркових порушень, хронічних захворювань печінки або інших станів перевантаження рідиною [1].
- Коли глюкоза нормалізується, до програми інфузії треба додати глюкозу, щоб продовжувати тривалу інфузію інсуліну зі швидкістю, достатньою для усунення кетонемії, але уникаючи при цьому гіпоглікемії. Гайдлайни Великої Британії рекомендують додавати 10% розчин глюкози з моменту, коли рівень глікемії стає нижче 13,9 ммоль/л [10]. АДА рекомендує додавати 5% розчин глюкози, коли глікемія знижується нижче 11 ммоль/л [11].
- Пацієнтам похилого віку і хворим із серцевою недостатністю (СН) регідратаційну терапію потрібно проводити з обережністю, з огляду на стан пацієнта і його реакцію на лікування. Дозування вищевказаних препаратів може бути зменшене на 50%.
ІнфТ має бути індивідуалізована відповідно до ступеня дегідратації пацієнта, його ментального статусу та наявних супутніх захворювань, таких як СН. Жодні опубліковані дослідження не підтримують або спростовують перехід на інші препарати; однак продовження використання ізотонічного розчину натрію хлориду після початкової ресуституції може призвести до гіперхлоремічного метаболічного ацидозу та неможливості використання бікарбонату плазми як маркера розрішення ДКА [1].
! Інфузійні препарати, що їх застосовують для лікування декомпенсованого ЦД, мають відповідати таким вимогам:
- поповнювати об’єм циркулюючої крові (для ліквідації гіповолемії);
- виявляти антикетогенні властивості;
- відновлювати водно-електролітний баланс;
- відновлювати КЛС;
- покращувати мікроциркуляцію;
- забезпечувати дезінтоксикацію [12].
Останнім часом великої популярності в українських лікарів при терапії хворих на ДКА набув вітчизняний препарат Ксилат® (ТОВ «Юрія-Фарм», Україна), фармакологічні властивості якого відповідають більшості вищезгаданих вимог. Ксилат® – це комплексний поліфункціональний інфузійний препарат. Завдяки своєму складу він належить до багатокомпонентних гіперосмолярних розчинів і, таким чином, має гемодинамічні, протишокові властивості та сприяє регідратації організму при декомпенсації ЦД.
Основними діючими речовинами препарату є ксиліт та натрію ацетат.
! Ксиліт – це п’ятиатомний спирт, який при парентеральному введенні швидко включається в загальний метаболізм та його пентозофосфатний цикл. Вважається, що ксиліту властива більша антикетогенна дія, ніж у глюкози. Зменшуючи рівень кетонемії, ксиліт сприяє корекції ацидозу та відновленню нормальних показників КЛС. Велику роль у цьому відіграє і другий компонент Ксилату – натрію ацетат [6].
Натрію ацетат належить до залужнюючих засобів уповільненої дії. Він викликає накопичення основ за рахунок метаболізму препарату та показаний при тих видах метаболічного ацидозу, при яких накопичення надлишку Н+ відбувається повільно.
! При використанні натрію ацетату, на відміну від розчину натрію гідрокарбонату, корекція метаболічного ацидозу відбувається повільніше і не спричинює різких коливань рН. Ацетат натрію повністю метаболізується протягом 1,5-2 год і не викликає явищ внутрішньоклітинного інтерстиціального набряку головного мозку.
Ксилат® є комплексним полііонним препаратом. Він містить основні катіони (Na+, K+, Ca2+, Mg2+) та аніон Cl–. Концентрація іонів у розчині близька до фізіологічної. Переливання Ксилату в комплексі з багатокомпонентними розчинами електролітів (Рінгера, Трисоль, Ацесоль, тощо) сприяє корекції електролітних порушень у хворих на ДКА та відновленню електролітного балансу [6].
Незважаючи на унікальні терапевтичні властивості, препарат має й певні обмеження у використанні. За своїм складом Ксилат® належить до групи багатокомпонентних гіперосмолярних розчинів, і тому він протипоказаний при гіперосмолярній комі [13]. Його не застосовують за наявності значної декомпенсації діяльності серцево-судинної системи, крововиливу в мозок, тромбоемболії.
Корекція метаболічного ацидозу
Слід пам’ятати, що діабетичний ацидоз розвивається через посилене надходження кетонових тіл унаслідок інсулінової недостатності. Тому етіологічним лікуванням цього виду ацидозу є замісна ІТ, яка в більшості випадків допомагає його усунути [14].
У ході великого систематичного огляду було встановлено, що наявні дані не підтримують заміну бікарбонату в дорослих хворих на ДКА з рН ≥6,9 [15]. Було також показано, що в багатьох пацієнтів, які отримували бікарбонат, розвивається парадоксальне погіршення кетозу та підвищена потреба в додаванні калію [15]. З огляду на можливу шкоду та відсутність стійких переваг, англійський гайдлайн не рекомендує використовувати бікарбонат у лікуванні будь-якого пацієнта з ДКА [10]. З іншого боку, оскільки пацієнти з рН <6,9 мають високий ризик негативного результату, ADA рекомендує повільне введення таким хворим 100 ммоль (100 мЕкв) NaHCO3 протягом 2 год [11].
Інсулінотерапія розпочинається одразу ж після встановлення факту наявності у хворого гіперглікемії та ознак декомпенсації ЦД. Використовується інсулін короткої дії.
Доведено, що ІТ в режимі «малих доз» ефективніша і безпечніша, ніж у режимі «великих доз» [14].
При визначенні режиму ІТ необхідно дотримуватися кількох рекомендацій:
- стартовий болюс: 0,15 Од/кг (приблизно 10 Од) внутрішньовенно;
- далі потрібно налагодити постійну інфузію з початковою швидкістю 4-5 од/год (0,05-0,1 Од/кг/год). Якщо рівень глікемії за перші 3 год не знизився на 30% від початкового рівня (по 10% за годину), стартову дозу збільшують удвічі. При зменшенні глікемії до 16,7 ммоль/л швидкість введення зменшують до 2-4 Од/год;
- після досягнення 14 ммоль/л у програму ІнфТ додають розчини 5% глюкози з адекватною кількістю інсуліну [16].
Введення в організм глюкози з інсуліном підвищує внутрішньоклітинний рівень моноцукру та нормалізує гліколіз, що призводить до активізації утилізації ацетил-КоА в циклі трикарбонових кислот і зменшення утворення кетонових тіл.
! Компенсація втрат калію є важливим компонентом терапії ДКА. У процесі лікування внаслідок інтенсивного надходження/повернення калію у внутрішньоклітинний сектор швидко виникає гіпокаліємія, яка часто стає реальною загрозою ускладнень (появи аритмій). Тому бажано починати компенсацію втрат калію ще при нормокаліємії, можливо, через 2 год лікування.
Орієнтовне дозування калію хлориду залежить від рівня каліємії. Якщо рівень калію в сироватці <3,5 ммоль/л, то на кожний літр ізотонічного розчину натрію хлориду додають по 40 ммоль калію хлориду. При рівні каліємії 3,5-4 ммоль/л – по 30 ммоль/л, а при 4-5 ммоль/л – по 20 ммоль/л калію хлориду [6].
Власний досвід
Проведено аналіз даних клінічних, лабораторних та інструментальних методів дослідження в 36 пацієнтів із ДКА, які знаходилися на лікуванні у відділенні інтенсивної терапії НКП КОР «Київська обласна клінічна лікарня». Усі хворі отримували лікування згідно з протоколами МОЗ України та міжнародними рекомендаціями з ведення хворих на ЦД [10, 11, 17]. Основні напрями лікувальної тактики в наших хворих включали: регідратацію; ІТ; корекцію метаболічного ацидозу тяжкого ступеня; компенсацію електролітних розладів; регулярний моніторинг і контроль ефективності лікування. Хворі, включені в дослідження, випадковим чином (методом «конвертів») були розподілені на 3 групи. Додатково до схеми лікування хворі 1-ї групи (n=12) отримували розчин Ксилат® – по 200 мл двічі на добу після виявлення значної кетонурії («3+» або «4+» при проведенні нітропрусидного тесту); учасники 2-ї групи (n=12) отримували розчин Ксилат® по 200 мл двічі на добу після виявлення перших ознак кетонурії (0 або 1 «+» при проведенні нітропрусидного тесту). Лікування препаратом Ксилат® в обох групах проводили до вираженого покращення стану, повної ліквідації кетонурії та компенсації показників вуглеводного обміну. Пацієнти з 3-ї групи (n=12) отримували лише базову терапію без додавання ксиліт-вмісних препаратів. Були проаналізовані частота виявлення різних порушень вуглеводного обміну, електролітних порушень, особливості перебігу, прихильність до терапії та необхідність оптимізації методів лікування.
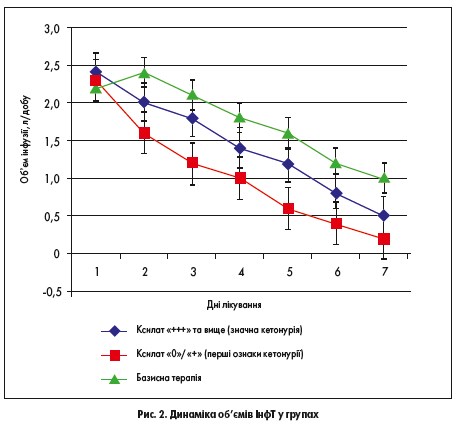 Основні характеристики та показники хворих за віком, індексом маси тіла, тривалістю ЦД та ступенем компенсації вуглеводного обміну на момент включення в дослідження в усіх групах були зіставними і не мали статистичної різниці (p<0,05). Автори дослідження використовували середні об’єми ІнфТ в усіх групах пацієнтів. Середній стартовий об’єм інфузії становив 30,0-32,5 мл/кг за добу. У подальшому, по мірі стабілізації стану, показників гемодинаміки та вуглеводного обміну, об’єми ІнфТ поступово знижувались. Динаміка об’ємів ІнфТ у ході лікування представлена на рисунку 2.
Основні характеристики та показники хворих за віком, індексом маси тіла, тривалістю ЦД та ступенем компенсації вуглеводного обміну на момент включення в дослідження в усіх групах були зіставними і не мали статистичної різниці (p<0,05). Автори дослідження використовували середні об’єми ІнфТ в усіх групах пацієнтів. Середній стартовий об’єм інфузії становив 30,0-32,5 мл/кг за добу. У подальшому, по мірі стабілізації стану, показників гемодинаміки та вуглеводного обміну, об’єми ІнфТ поступово знижувались. Динаміка об’ємів ІнфТ у ході лікування представлена на рисунку 2.
Як можна побачити, в учасників усіх груп лікування спостерігалося поступове неухильне зниження об’ємів інфузій. Проте у хворих 3-ї групи (без лікування препаратом Ксилат®) об’єми ІнфТ були значно вищими на всіх етапах лікування. І навпаки, раннє застосування розчину Ксилат® (2-га група) призвело до зниження потреби у високих об’ємах інфузій вже на 2-3-тю добу терапії (p<0,05).
У хворих усіх груп дослідження розчини натрію бікарбонату не використовували. Корекція метаболічного ацидозу в пацієнтів відбувалася природним шляхом на тлі проведення регідратації, застосування антикетогенних засобів та ІТ.
Моніторинг показників парціального тиску газів артеріальної крові та показників КЛС здійснювали в три етапи – на 1-й, 3-й та 5-й дні лікування (відповідно 1-й, 2-й і 3-й етапи). Динаміку показників КЛС на етапах дослідження відображено в таблиці.
Аналіз даних таблиці дає підстави для деяких висновків.
У хворих із ДКА 1-ї та 2-ї груп у перший день спостерігався більш тяжкий ацидоз, проте в подальшому він швидко компенсувався, і до 3-го етапу дослідження значення показників газів крові та КЛС наближалися до референтних. Цікаво, що у хворих, в яких при ДКА не застосовувався препарат Ксилат® (3-тя група), протягом лікування спостерігалися нові епізоди зниження рН та й загалом перебіг кетоацидозу можна характеризувати як «хвилеподібний».
При аналізі показників, представлених у таблиці, не можна не побачити, що з них найбільш інформативними, які характеризували тяжкість кетоацидозу в цих пацієнтів, були рівні рН та ВЕ.
Результати лікування в усіх учасників дослідження були позитивними, в усіх було досягнуто нормалізації показників вуглеводного обміну. Хворі задовільно перенесли запропоновану програму лікування. Побічних реакцій та ускладнень на введення препаратів ксилітолу (розчин Ксилат®) не спостерігалося.
Висновки
1. У комплексі адекватної, патогенетично обґрунтованої ІнфТ ДКА важливе місце посідає застосування розчинів антикетогенної дії, створених на основі ксилітолу.
2. Препарат Ксилат® дає можливість розірвати «замкнене коло» взаємного обтяження та позитивно впливати на різні ланки патологічного процесу – від усунення дегідратації до корекції порушень КЛС.
3. Застосування препарату Ксилат® треба починати за перших ознак ДКА, навіть за відсутності або слабкій вираженості кетонурії згідно з нітропрусидним тестом. Така тактика дасть можливість швидше нормалізувати показники кислотно-лужної рівноваги і зменшити загальний обсяг ІнфТ.
Література
- Karslioglu French E., Donihi A.C., Korytkowski M.T. Diabetic ketoacidosis and hyperosmolar hyperglycemic syndrome: review of acute decompensated diabetes in adult patients. BMJ. 2019 May 29;365:l1114. doi: 10.1136/bmj.l1114.
- Chaithongdi N., Subauste J.S., Koch C.A., Geraci S.A. Diagnosis and management of hyperglycemic emergencies. Review. Hormones, 2011, 10(4): 250-260.
- English P., Williams G. Hyperglycaemic crises and lactic acidosis in diabetes mellitus. Postgrad Med J. 2004 May;80(943): 253-261.
- Kitabchi A.E., Umpierrez G.E., Miles J.M., Fisher J.N. Hyperglycemic crises in adult patients with diabetes. Diabetes Care 2009;32:1335-43. 10.2337/dc09-9032 pmid:19564476.
- Palmer B.F., Clegg D.J. Electrolyte and Acid-Base Disturbances in Patients with Diabetes Mellitus. N Engl J Med 2015;373:548-559. 10.1056/ NEJMra1503102 pmid:26244308.
- Шлапак І.П., Маньковський Б.М., Галушко О.А., Кондрацька І.М. Інфузійна терапія в практиці лікаря-ендокринолога. – К., 2016. – 294 с.
- Nyenwe E.A., Kitabchi A.E. The evolution of diabetic ketoacidosis: An update of its etiology, pathogenesis and management. Metabolism 2016;65:507-521. 10.1016/j.metabol.2015.12.007 pmid:26975543.
- Chiasson J.L., Aris-Jilwan N., Bеlanger R., Bertrand S., Beauregard H., Ekoе J.M.,Fournier H., Havrankova J. Diagnosis and treatment of diabetic ketoacidosis and the hyperglycaemic hyperosmolar state. CMAJ. 2003 Apr 1;168(7):859-866.
- Можина Т.Л. Вторичный ацетонемический синдром в практике врача-гастроэнтеролога // Острые и неотложные состояния в практике врача, 2010, 3(22): 54-59.
- Joint British Diabetes Societies Inpatient Care Group. The management of diabetic ketoacidosis in adults. 2nd edition. 2013. http://www. diabetologists-abcd.org.uk/JBDS/JBDS_IP_DKA_Adults_Revised.pdf.
- American Diabetes Association. Diabetes Care in the Hospital: Standards of Medical Care in Diabetes-2019. Diabetes Care. 2019 Jan;42 (Suppl 1):173-181. doi: 10.2337/dc19-S015.
- Прудіус П.Г., Скомаровський В.В., Катрук Л.Ю., Ніжинська-Астапенко З.П., Геранін С.В. Використання препарату Ксилат® у хворих з декомпенсованим цукровим діабетом // Острые и неотложные состояния в практике врача, 2010, 3(22): 26-30.
- Гуменюк Н.И., Киркилевский С.И. Инфузионная терапия. К.: Книга плюс, 2004; 208 с.
- Тронько Н.Д., Соколова Л.К., Рыбченко Ю.Б. Неотложные состояния в диабетологии: кетоацидотическая кома // Острые и неотложные состояния в практике врача, 2008, 4: 25-28.
- Chua H.R., Schneider A., Bellomo R. Bicarbonate in diabetic ketoacidosis – a systematic review. Ann Intensive Care 2011;1:23. 10.1186/2110-5820-1-23 pmid:21906367.
- Бокарев И.Н., Великов Б.К., Шубина О.И. Сахарный диабет. Руководство для врачей. – М.: ООО «Медицинское информационное агенство», 2006. – 400 с.
- Настанови на засадах доказової медицини. Створені DUODECIM Medical Publications, Ltd. Настанова 00481. Діабетичний кетоацидоз. Доступ: http://guidelines.moz.gov.ua/documents/2918?id=ebm00481&format=pdf
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 2 (50), 2020 р.