31 липня, 2020
Вибір ефективного і безпечного знеболювального препарату у хворих із порушеннями функції нирок
Нестероїдні протизапальні препарати (НПЗП) – група лікарських засобів, які найбільш широко застосовуються у клінічній практиці лікарів багатьох спеціальностей. НПЗП в основному призначають для лікування больового синдрому, запалення та лихоманки. Зазвичай вони добре переносяться відносно здоровими людьми, але в осіб із певними факторами ризику ця група препаратів може викликати НПЗП-індуковані ураження нирок [4].
.jpg) Останніми роками питанню нефротоксичності НПЗП приділяється дедалі більше уваги, адже НПЗП-індуковані ураження нирок характеризуються неспецифічністю клінічної картини з різноманітністю проявів, частіше – тривалим латентним перебігом, що ускладнює своєчасну їх діагностику, внаслідок чого вони нерідко виявляються вже на стадії незворотних змін.
Останніми роками питанню нефротоксичності НПЗП приділяється дедалі більше уваги, адже НПЗП-індуковані ураження нирок характеризуються неспецифічністю клінічної картини з різноманітністю проявів, частіше – тривалим латентним перебігом, що ускладнює своєчасну їх діагностику, внаслідок чого вони нерідко виявляються вже на стадії незворотних змін.
НПЗП-індуковані ураження нирок включають водно-електролітні порушення (затримку натрію і води, гіперкаліємію), гемодинамічно індуковане гостре ураження нирок (ГУН), інтерстиціальний нефрит, папілярний некроз та хронічну хворобу нирок (ХХН). Гострі форми ураження нирок часто є зворотними, їх симптоми минають після припинення прийому лікарського засобу. Утім тривале та/або безконтрольне використання НПЗП без урахування можливих факторів ризику у деяких пацієнтів може призвести до розвитку ХХН [4].
Якими механізмами реалізується нефротоксичний ефект НПЗП?
Для відповіді на це запитання необхідно згадати основний механізм дії цієї групи препаратів.
Фармакодинаміка НПЗП пов’язана із пригніченням ними активності циклооксигенази (ЦОГ) – основного ферменту метаболізму арахідонової кислоти і, як наслідок, зниженням синтезу простагландинів. В організмі людини існують дві ізоформи цього ферменту – ЦОГ-1 і ЦОГ-2. Вони мають різні функції: ЦОГ-1 відповідає за синтез простагландинів, що беруть участь у захисті слизової оболонки шлунково-кишкового тракту, регуляції функції тромбоцитів і ниркового кровотоку; ЦОГ-2 більшою мірою задіяна у синтезі простагландинів при запаленні [1]. У нирках ЦОГ-1 насамперед контролює фільтраційну функцію, натомість як ЦОГ-2 – виділення натрію та води [5].
Виходячи з цього, виокремлюють декілька основних механізмів негативного впливу НПЗП на нирки. По-перше, шляхом блокади синтезу простагландинів НПЗП викликають звуження судин і погіршення ниркового кровотоку, що призводить до ішемії, зниження швидкості клубочкової фільтрації (ШКФ) і зменшення об’єму діурезу. Це може спричиняти порушення водно-електролітного обміну: затримку води, набряки, гіпернатріємію, гіперкаліємію, підвищення рівня креатиніну в сироватці крові, підвищення артеріального тиску [5].
Другий механізм полягає в тому, що НПЗП можуть проявляти прямий вплив на паренхіму нирок, викликаючи інтерстиціальний нефрит. Точні механізми його патогенезу досі не відомі, проте вважається, що в його основі лежить реакція гіперчутливості. Інтерстиціальний нефрит клінічно проявляється порушенням реабсорбції білка і натрію, розвитком набряків і протеїнурії [5].
До факторів ризику реалізації нефротоксичної дії НПЗП відносяться [4]:
- вік пацієнтів >65 років;
- цироз печінки;
- наявна ниркова патологія – ХХН 2-ї стадії та вище (при ШКФ 59-30 мл/хв/1,73 м2 не слід призначати НПЗП дозами, вищими за рекомендовані; при ШКФ <30 мл/хв/1,73 м2 слід уникати прийому будь-яких НПЗП);
- зменшення об’єму циркулюючої крові;
- попередній тривалий прийом НПЗП;
- супутнє застосування діуретиків, інгібіторів ангіотензинперетворюючого ферменту (іАПФ) та блокаторів рецепторів ангіотензину II (БРА).
Які НПЗП справляють найбільш нефротоксичний ефект, а які можна вважати відносно безпечними для нирок?
Науковці досі не отримали однозначної відповіді на це запитання. Усі без винятку НПЗП, незалежно від їх селективності, можуть тією чи іншою мірою негативно впливати на функцію нирок, що підтверджують численні дослідження (Schwartz J.I., 2002; Harirforoosh S., 2005; Schwartz J.I. et al., 2007). Проте результати деяких з них свідчать, що ризик ураження підвищується у пацієнтів, які приймають НПЗП із тривалим періодом напіввиведення. Так, автори одного дослідження, в якому порівнювали вплив селективних (мелоксикам, німесулід, целекоксиб) і неселективних (диклофенак, ацеклофенак, ібупрофен, кетопрофен, піроксикам, метамізол натрію) інгібіторів ЦОГ-2, дійшли висновку, що всі НПЗП мають певний нефротоксичний ефект, тобто розробка селективних інгібіторів ЦОГ-2 не вирішила проблеми нефротоксичності. НПЗП із тривалим періодом напіввиведення (мелоксикам, піроксикам, целекоксиб) мають натомість більшу нефротоксичність порівняно із препаратами з коротшим періодом напіввиведення (диклофенак, індометацин, метамізол натрію, кетопрофен, німесулід, ібупрофен, ацеклофенак) [2].
Подібних висновків дійшли й автори інших досліджень за участю пацієнтів літнього віку. Результати останніх показують, що прийом НПЗП, незалежно від їхньої хімічної структури та селективності, а залежно від тривалішого періоду напіввиведення і вищої дози, значно підвищує ризик розвитку ХХН (Musu M. et al., 2011; Chiu H.Y. et al., 2015).
Існує не так багато досліджень, які демонструють вплив довготривалого прийому НПЗП на розвиток ХХН. Однак було доведено, що їх щоденний прийом протягом більш ніж 1 року підвищує ризик розвитку ХХН (Melgaco S.S.C. et al., 2010), а в пацієнтів, які не припиняють застосування НПЗП після появи симптомів гострого ураження нирок, можливе їх прогресування.
 На початку 2020 р. українські науковці опублікували нове порівняльне дослідження нефротропних властивостей сучасних НПЗП (рис. 1). Для вивчення було обрано диклофенак натрію, піроксикам, індометацин, мелоксикам та целекоксиб. Згідно з отриманими результатами, введення інтактним щурам індометацину спричинило достовірне погіршення функціонального стану нирок. Піроксикам також виявив виражену, хоч і меншу порівняно з індометацином, нефротоксичну дію. Мелоксикам та диклофенак натрію мали помірну нефротоксичну дію. При використанні целекоксибу спостерігалось погіршення функціонального стану нирок, проте зміни показників були недостовірними. Отже, автори у такий спосіб розподілили НПЗП за рівнем нефротоксичності: індометацин > піроксикам > мелоксикам > диклофенак > целекоксиб [3].
На початку 2020 р. українські науковці опублікували нове порівняльне дослідження нефротропних властивостей сучасних НПЗП (рис. 1). Для вивчення було обрано диклофенак натрію, піроксикам, індометацин, мелоксикам та целекоксиб. Згідно з отриманими результатами, введення інтактним щурам індометацину спричинило достовірне погіршення функціонального стану нирок. Піроксикам також виявив виражену, хоч і меншу порівняно з індометацином, нефротоксичну дію. Мелоксикам та диклофенак натрію мали помірну нефротоксичну дію. При використанні целекоксибу спостерігалось погіршення функціонального стану нирок, проте зміни показників були недостовірними. Отже, автори у такий спосіб розподілили НПЗП за рівнем нефротоксичності: індометацин > піроксикам > мелоксикам > диклофенак > целекоксиб [3].
Набагато раніше науковці Великої Британії провели порівняльний аналіз нефротоксичності поширених НПЗП методом «випадок-контроль» за участю 386 916 осіб віком від 50 до 84 років (Huerta C. et al., 2005). За результатами проведеного дослідження найбільш високий ризик реалізації нефротоксичного ефекту спостерігали у мелоксикаму (рис. 2).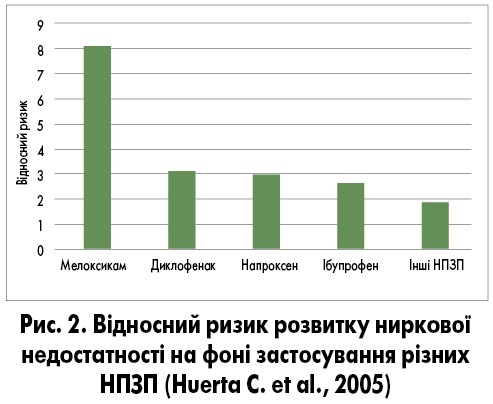
Які НПЗП мають найбільш виражені протизапальний та знеболювальний ефекти?
Для обмеження негативного впливу НПЗП на нирки важливо призначати препарати, за допомогою яких можна якнайшвидше й найефективніше, застосовуючи найнижчі дози, досягти необхідної протизапальної та знеболювальної дії. За ступенем протизапальної активності НПЗП можна розподілити наступним чином (у порядку спадання): індометацин > диклофенак натрію > піроксикам > напроксен > ібупрофен > ацетилсаліцилова кислота; за ступенем знеболювальної дії: диклофенак натрію > індометацин > піроксикам > напроксен > ібупрофен > ацетилсаліцилова кислота (Дроговоз С.М., 2010).
Диклофенак натрію має найбільш виражені протизапальні та знеболювальні властивості, що дозволяє при застосуванні навіть низьких доз найбільш швидко досягти необхідного терапевтичного ефекту. У дослідженні Barden et al. (2004) було продемонстровано, що пероральний прийом диклофенаку навіть у невисокій (25 мг) дозі є ефективним щодо купірування гострого післяопераційного болю. За даними P.L. McCormack, L.J. Scott (2008), зниження дози диклофенаку при внутрішньовенному введенні із 75 до 37,5 мг не призводило до посилення болю в пацієнта. Подібні результати було отримано в іншому дослідженні, у якому при підшкірному введенні диклофенаку в дозах 25, 50 і 75 мг спостерігалася зіставна ефективність терапії больового синдрому (Dietrich T. et al., 2014).
Вибір НПЗП у пацієнтів із поліморбідністю
Зазвичай НПЗП добре переносяться відносно здоровими пацієнтами. Проте в осіб із низкою супутніх захворювань (здебільшого це хворі старшої вікової групи) НПЗП можуть викликати ускладнення з боку не лише нирок, а й серцево-судинної системи. Ця група препаратів має здатність підвищувати кардіоваскулярний ризик через підвищення ризику тромбозу. Чим вищий рівень інгібування ЦОГ-2 і нижчий – ЦОГ-1, тим вищою є ймовірність розвитку тромбозу. За ступенем селективності відносно ЦОГ-2 НПЗП можна розподілити таким чином (у порядку спадання): целекоксиб > німесулід > диклофенак > ацетилсаліцилова кислота. Метааналіз 31 великомасштабного рандомізованого контрольованого дослідження, в яких вивчали сім різних НПЗП, показав, що для диклофенаку відносний ризик інфаркту міокарда не перевищує такого порівняно із плацебо (1,3). Для інших НПЗП цей показник був вищим за плацебо: ібупрофен – 1,61; целекоксиб – 1,35; рофекоксиб – 2,12; луміракоксиб – 2,0 (Trelle et al., 2012).
При призначенні НПЗП слід ретельно збирати анамнез пацієнта із приводу супутніх захворювань і препаратів, які він приймає. Лікарські засоби цієї групи можуть послаблювати дію діуретиків та антигіпертензивних засобів. В осіб із порушенням функції нирок (зневоднені хворі або особи похилого віку, у яких функція нирок знижена) одночасне застосування іАПФ або БРА із НПЗП може призвести до подальшого погіршення функції нирок і ризику розвитку ГУН [6]. Необхідно розглянути можливість тимчасової відміни вже призначених хворому лікарських засобів цих груп та заміну їх блокаторами кальцієвих каналів. У пацієнтів із артеріальною гіпертензією необхідний ретельний контроль артеріального тиску й, за потреби, корекція дози антигіпертензивних препаратів [4].
Диференційований підхід до безпечного для нирок призначення НПЗП
Розгляньмо алгоритм дій лікаря перед призначенням НПЗП із приводу будь-якої патології, що супроводжується больовим синдромом, на прикладі клінічного випадку.
На прийом до лікаря звернувся працездатний пацієнт 50 років зі скаргами на біль та об’єктивними симптомами гострого запалення, тобто з наявними показаннями до призначення НПЗП.
Алгоритм лікування:
- Оцінити наявність факторів ризику нефротоксичного впливу НПЗП: збираючи анамнез і переглядаючи медичну документацію, з’ясовуємо, що пацієнт має гіпертонічну хворобу, із приводу якої приймає периндоприл 4 мг та індапамід 1,25 мг, і ХХН ІІ стадії.
- Визначити рівень креатиніну у крові й розрахувати ШКФ: 2 тиж тому пацієнт проходив планове обстеження, за результатами якого рівень креатиніну у крові становив 106 мкмоль/л, рШКФ за формулою CKD-EPI –
70,15 мл/хв/1,73 м2. - Розглянути можливість тимчасової відміни іАПФ і діуретика та призначення антагоніста кальцію, наприклад амлодипіну 10 мг або лерканідипіну 10 мг двічі (враховуючи знижену рШКФ), під ретельним контролем артеріального тиску.
- Обрати препарат, який має забезпечувати задовільний і швидкий знеболювальний та протизапальний ефекти за найнижчих ефективних доз, мати короткий період напіввиведення та для більшої безпечності щодо серцево-судинної системи бути неселективним стосовно ЦОГ-2, наприклад диклофенак натрію (Диклоберл) коротким курсом.
- Наголосити пацієнтові на важливості достатнього вживання рідини, прийому препарату після їди й на необхідності помірного обмеження кількості солі в раціоні.
- Після закінчення курсу прийому НПЗП повторно визначити рівень креатиніну у крові й розрахувати ШКФ, щоб переконатись у відсутності ураження нирок у пацієнта.
Підсумовуючи наведені у статті дані, можна дійти висновку, що призначення диклофенаку натрію (Диклоберл) для знеболення й усунення запалення у пацієнтів із компрометованими нирками та супутніми захворюваннями є найбільш оптимальним вибором.
Література
- Клиническая фармакология: В 2 т. / Под ред. И.А. Зупанец, С.В. Налетова, А.П. Викторова. – Харьков, 2005.
- Жигалов С.А., Марасаев В.В. Влияние селективности и периода полувыведения нестероидных противовоспалительных препаратов на развитие субклинического поражения почек. Современная ревматология. 2016; 10 (4): 28-34.
- Щокіна К.Г., Семенів Д.В., Дроговоз С.М., Бєлік Г.В., Куценко Т.О. Порівняльне дослідження нефротропних властивостей сучасних нестероїдних протизапальних препаратів. Ukrainian Biopharmaceutical Journal. 2020. № 1 (62).
- Kovic S.V., Vujovic K.S. et al. Prevention of Renal Complications Induced by Non- Steroidal Anti-Inflammatory Drugs. Current medicinal chemistry. 2016; 23 (19): 1953-64.
- Guillherme Nobre Cavalcanti Lucas et al. Pathophysiological aspects of nephropathy caused by non-steroidal anti-inflammatory drugs. Brazilian Journal of Nephrology. 2019 Jan-Mar; 41 (1): 124-130.
- Иванов Д.Д. Информативность исследования липокалина (NGAL) у пациентов с острым повреждением почек // Почки. Нирки. Kidneys. – 2012, Т. 2, № 2. – С. 34-36.
Тематичний номер «Урологія. Нефрологія. Андрологія» №2 (19), 2020 р.


