9 вересня, 2020
Артеріальна гіпертензія: складні запитання – прості відповіді
 Артеріальна гіпертензія (АГ) – одне з найпоширеніших серцево-судинних захворювань (ССЗ). За офіційними даними Центру медичної статистики МОЗ України, понад 12 млн пацієнтів у нашій країні мають підтверджену АГ. Як відомо, ця патологія є одним із потужних факторів ризику розвитку таких захворювань, як інфаркт міокарда (ІМ), інсульт, серцева та ниркова недостатність та інші ускладнень, тому дослідження нових підходів до терапії надзвичайно актуальне. У межах вебінару, що відбувся у травні цього року, відповіді на складні запитання щодо діагностики, тактики лікування ССЗ, зокрема АГ, та дій лікаря і пацієнта в сучаcних реаліях в умовах пандемії дала наукова керівниця відділення гіпертонічної хвороби ННЦ «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України (м. Київ), д. мед. н., професорка Лариса Анатоліївна Міщенко.
Артеріальна гіпертензія (АГ) – одне з найпоширеніших серцево-судинних захворювань (ССЗ). За офіційними даними Центру медичної статистики МОЗ України, понад 12 млн пацієнтів у нашій країні мають підтверджену АГ. Як відомо, ця патологія є одним із потужних факторів ризику розвитку таких захворювань, як інфаркт міокарда (ІМ), інсульт, серцева та ниркова недостатність та інші ускладнень, тому дослідження нових підходів до терапії надзвичайно актуальне. У межах вебінару, що відбувся у травні цього року, відповіді на складні запитання щодо діагностики, тактики лікування ССЗ, зокрема АГ, та дій лікаря і пацієнта в сучаcних реаліях в умовах пандемії дала наукова керівниця відділення гіпертонічної хвороби ННЦ «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України (м. Київ), д. мед. н., професорка Лариса Анатоліївна Міщенко.
Доповідачка детально розглянула особливості діагностичних алгоритмів та терапевтичної стратегії резистентної АГ. Варто зауважити, що визначення цього клінічного стану дещо змінилося. Так, за рекомендаціями Європейського товариства кардіологів та Європейського товариства гіпертензії (ESH/ESC, 2018), резистентною вважають АГ, при якій на тлі застосування оптимальних доз антигіпертензивних препаратів, до яких належать інгібітори ангіотензинперетворювального ферменту (іАПФ) або блокатори рецепторів ангіотензину ІІ (БРА) в комбінації з антагоністами кальцію (АК) та тіазидними/тіазидоподібними діуретиками, систолічний (САТ) та/або діастолічний артеріальний тиск (ДАТ) перевищує цільові рівні (140/90 мм рт. ст.). Зокрема, неадекватний контроль АТ має бути підтверджений результатами добового або домашнього моніторування, а також виключені причини псевдорезистентної та вторинної АГ.
Акценти діагностичних алгоритмів резистентної АГ
Для виключення псевдорезистентності насамперед варто звернути увагу на дотримання всіх правил вимірювання АТ, зокрема, відповідність розміру манжетки. Адже при застосуванні особою з ожирінням чи великим обхватом плеча надто малої показники АТ бувають значно вищими за реальні. Не менш важливий фактор – прихильність до терапії. Її можна визначити різними методами, як-то анкетування, підрахунок кількості таблеток та облік рецептів, аналіз концентрації препаратів у крові, сечі. Останній, хоча й найоб’єктивніший, потребує великих фінансових витрат, тож частіше використовують опитувальник Моріски – Гріна (De la Siera et al., 2011).
У разі підтвердження резистентної АГ потрібно виключити причини, що можуть викликати вторинну АГ. Найчастіше це первинний альдостеронізм (5‑15%), атеросклеротичне ураження судин, зокрема ниркових (1‑10%), синдром обструктивного апное сну (СОАС) (5‑10%) та хронічна хвороба нирок (ХХН) (2‑10%). Найінформативнішим скринінговим тестом первинного альдостеронізму є визначення альдостерон-ренінового співвідношення. Для оцінки специфічних симптомів і скарг при СОАС застосовують спеціальні інструменти, найпоширенішим є епвортівська шкала денної сонливості (ESS). Золотий стандарт діагностики СОАС – полісомнографічне обстеження. Що стосується реноваскулярної АГ, її найчастішою причиною є атеросклеротичне ураження ниркових артерій. При цьому скринінговим тестом, який дозволяє оцінити розміри нирок і функціональний резерв кровотоку в них, є дуплексна ультрасонографія ниркових судин. Також важливий показник стану функції нирок – оцінка швидкості клубочкової фільтрації (ШКФ).
Серед рідкісних причин розвитку вторинної резистентної АГ відзначають наступні захворювання: феохромоцитома, фібромускулярна дисплазія, коарктація аорти, синдром Кушинга, гіперпаратиреоїдизм (ESH/ESC, 2018).
Якщо у пацієнта виявлено первинну істинну резистентну АГ, окрім вищезгаданої потрійної комбінації антигіпертензивних засобів, необхідно розглянути варіанти посилення терапії. У настанові ESC/ESH (2018) за даних клінічних умов рекомендовано додати спіронолактон. У дослідженні PATHWAY‑2 доведено, що спіронолактон ефективніше за бісопролол і доксазозин знижує АТ за резистентної АГ (Williams et al., 2015). Проте Лариса Анатоліївна зазначила, що ці лікарські засоби не єдині, що є в резерві.
У дослідженні, проведеному на базі відділення гіпертонічної хвороби Інституту кардіології імені М.Д. Стражеска, продемонстровано позитивний досвід застосування препарату моксонідин, особливо серед осіб із цукровим діабетом (ЦД), центральним ожирінням та вищим (у межах нормальних показників) рівнем метанефринів у добовій сечі (Міщенко та співавт., 2018).
Моксонідин – це селективний агоніст імідазолінових рецепторів 1-го типу. Він покращує вуглеводний обмін та чутливість тканин до інсуліну, а також знижує активність симпатичної нервової системи (СНС), що дуже важливо для пацієнтів із ЦД. Адже це захворювання спричиняє активацію СНС та надалі – ренін-ангіотензин-альдостеронової системи (РААС), що не завжди матиме виразні клінічні ознаки симпатоадреналової активації, а лише локальну СНС на рівні серця або нирок.
На українському фармринку представлений препарат Моксонідин Ксантіс швейцарської компанії Xantis Pharma, щодо якого лекторка поділилася власним позитивним досвідом застосування.
АГ і ЦД: як знизити ризик серцево-судинних ускладнень?
У 2019 р. ESC спільно з Європейською асоціацією з вивчення цукрового діабету (EASD) у рекомендаціях з діабету, пре-діабету та ССЗ надали абсолютно нову інформацію, змінивши парадигму вибору цукрознижувальних засобів у пацієнтів із ЦД. Згідно з даними настановами, в основі вибору препарату терапевтичної тактики має бути оцінка ризику серцево-судинних (СС) ускладнень. Хворим із високим та дуже високим СС-ризиком доцільно розпочинати лікування з інгібіторів натрійзалежного котранспортера глюкози 2-го типу (НЗКТГ‑2) чи агоністів рецепторів глюкагоноподібного пептиду‑1 (АР ГПП‑1), або ж обов’язково додавати ці препарати до вже призначеного метформіну. За даними досліджень, застосування інгібіторів НЗКТГ‑2 та АР ГПП‑1 дозволяє суттєво покращити СС-прогноз (Marso et al., 2016; Zinman et al., 2015).
Тож препарат якої групи слід обрати в тому чи іншому випадку? На це запитання було надано відповідь у консенсусі Американської діабетичної асоціації (ADA) та EASD (2019). Якщо переважають атеросклеротичні ССЗ, слід віддати перевагу АР ГПП‑1. Якщо ж у пацієнта діагностовано серцеву недостатність чи ХХН – доцільно застосувати інгібітор НЗКТГ 2.
Лариса Анатоліївна наголосила, що вирішальну роль у попереджанні СС-ускладнень відіграє ефективний контроль АТ та дисліпідемії. Відтак, у дослідженні K.K. Ray et al. (2009) було продемонстровано, що зниження САТ на 4 мм рт. ст. зменшує ризик розвитку СС-подій на 12,5%, а ліпопротеїнів низької щільності (ЛПНЩ) на 1 ммоль/л – 8,2% (рис. 1).
Спікерка нагадала, що цільовий рівень САТ у пацієнтів з АГ та ЦД віком 18‑65 років становить не вище за 130 мм рт. ст., але не нижче ніж 120 мм рт. ст., якщо хворий >65 років – 130‑139 мм рт. ст. ДАТ має бути 70‑79 мм рт. ст. у всіх вікових групах (ESH/ESC, 2018).
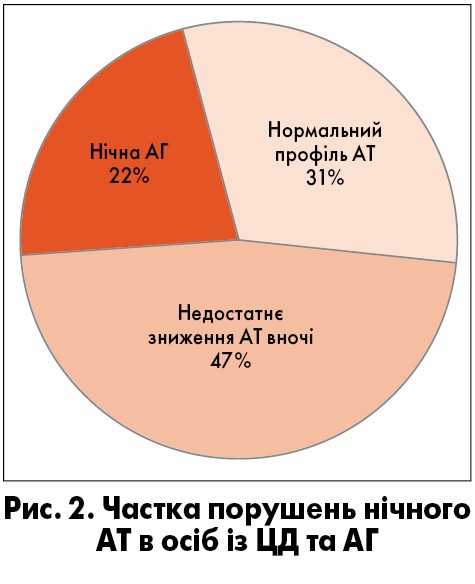
ЦД значно ускладнює досягнення контролю АТ. Близько 70% хворих на АГ та ЦД мають порушення добового ритму АТ. Нічна АГ асоційована з майже п’ятикратним зростанням ризику розвитку ССЗ (рис. 2) (Moya et al., 2013).
Саме тому хворим на ЦД і АГ рекомендований добовий амбулаторний моніторинг показників АТ. У разі відсутності такої можливості доцільно призначити препарати, що діють протягом 24 год. Це може бути комбінація блокатора РААС із АК або тіазидним/тіазидоподібним діуретиком. Варто зауважити, що застосування двох блокаторів РААС, таких як іАПФ та БРА, не призначають, тож обов’язково потрібно роз’яснити це пацієнтові, оскільки часто трапляються випадки самолікування та неконтрольованого додавання препаратів (ESH/ESC, 2018).
У дослідженні ONTARGET (2008) було доведено, що БРА телмісартан настільки ж ефективний, як і раміприл у запобіганні СС-ускладненням у пацієнтів групи високого СС-ризику із ЦД. Телмісартан вирізняється з-поміж інших сартанів завдяки впливу на метаболічні процеси. Даний препарат є агоністом PPAR-γ-рецепторів, що дозволяє знизити рівень глюкози у крові хворого (Schupp et al., 2004).
 На додачу, телмісартан покращує показники вуглеводного обміну в осіб з ішемічною хворобою серця (ІХС) та ЦД. За результатами клінічного випробування T. Chen et al. (2018), застосування телмісартану протягом 12 тижнів привело до достовірного зниження рівня глюкози та індексу НОМА, тобто зменшення виразності інсулінорезистентності.
На додачу, телмісартан покращує показники вуглеводного обміну в осіб з ішемічною хворобою серця (ІХС) та ЦД. За результатами клінічного випробування T. Chen et al. (2018), застосування телмісартану протягом 12 тижнів привело до достовірного зниження рівня глюкози та індексу НОМА, тобто зменшення виразності інсулінорезистентності.
За фармакокінетичними властивостями телмісартан відрізняється від інших БРА. Так, препарат має тривалий період напіввиведення, який становить приблизно 24 год. Ще однією перевагою є те, що телмісартан на 98% виводиться через печінку, що робить процес лікування пацієнтів із порушеннями функції нирок та ХХН значно безпечнішим (Olin, 2002). На вітчизняному ринку привертають увагу лікарські засоби швейцарської компанії Xantis Pharma: Телпрес (діюча речовина – телмісартан) та комбінований препарат Телпрес плюс (діючі речовини – телмісартан і гідрохлоротіазид). Останній привабливий тим, що має широкий спектр дозувань.
АГ та COVID‑19: продовжувати чи відміняти блокатори РААС?
Професорка Л.А. Міщенко зауважила, що досі результати експериментальних досліджень ніколи не лягали в основу прийняття клінічних рішень, прокоментувавши поширену в медичних колах гіпотезу щодо необхідності відміни блокаторів РААС у пацієнтів з АГ через, нібито, вищий ризик інфікування COVID‑19 або ж тяжчий перебіг хвороби. Лекторка наголосила на обов’язковому продовженні стандартного лікування, інакше можуть статися дестабілізація перебігу АГ та підвищення кількості СС-подій. На противагу цьому міфу наприкінці квітня було опубліковане перше ретроспективне дослідження китайських вчених, в якому взяли участь понад 1 тис осіб, госпіталізованих із приводу COVID‑19. Аналіз результатів показав, що рівень летальності серед хворих, що приймали РААС, становив 3,7%, а в тих, хто не отримував подібного лікування, – 9,8%. З огляду на всі фактори, які можуть впливати на смертність, статистичні дані свідчать, що зниження відносного ризику смерті у пацієнтів із COVID‑19, які отримували іАПФ/БРА, складає 58% (Zhang et al., 2020).
 У квітні ESC опублікувало нові рекомендації з діагностики та лікування ССЗ у період пандемії COVID‑19. Основні тези настанови щодо лікування АГ наступні:
У квітні ESC опублікувало нові рекомендації з діагностики та лікування ССЗ у період пандемії COVID‑19. Основні тези настанови щодо лікування АГ наступні:
- варто продовжувати лікування антигіпертензивними препаратами відповідно до рекомендацій ESC/ESH (2018);
- немає необхідності змінювати препарати або відміняти іАПФ/БРА через пандемію COVID‑19;
- слід продовжувати вимірювання АТ вдома, якщо це можливо;
- за можливості варто обмежити відвідування медичних закладів у період пандемії COVID‑19;
- доцільно використовувати відео- або телефонні консультації пацієнтів за потреби.
Не менш важливими є рекомендації для пацієнтів із ССЗ, госпіталізованих із приводу інфекції COVID‑19:
- Якщо відсутня гіпотензія або гостре ураження нирок, варто продовжувати лікування антигіпертензивними препаратами відповідно до рекомендацій ESC/ESH (2018).
- Немає необхідності змінювати препарати або відміняти іАПФ/БРА через пандемію COVID‑19.
- Потрібно відслідковувати аритмії, які можуть бути частими у пацієнтів з АГ та іншими ССЗ.
- Слід перевіряти рівень калію у плазмі, оскільки гіпокаліємія характерна для госпіталізованих хворих на COVID‑19.
- Парентеральне введення антигіпертензивних засобів може знадобитись у рідкісних випадках в осіб на інвазивній вентиляції легень.
Підготувала Ольга Маковецька
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 3 (70) 2020 р.


