10 листопада, 2020
Ефективність бедаквіліну в лікуванні мультирезистентного туберкульозу в США
У 2012 р. Управління із санітарного нагляду за якістю харчових продуктів та медикаментів США (Food and Drug Administration, FDA) схвалило використання лікарського засобу бедаквіліну фумарат у складі комбінованої терапії туберкульозу (ТБ) з множинною лікарською стійкістью (МЛС-ТБ), так званий мультирезистентний ТБ, і ТБ із широкою лікарською стійкістю (ШЛС-ТБ). У цьому огляді йдеться про результати лікування, безпеку і переносимість бедаквіліну в невеликій вибірці пацієнтів у період із вересня 2012 по серпень 2016 року. Дані були зібрані ретроспективно в рамках чотирьох різних протитуберкульозних програм. Результати показали, що, незважаючи на широкий профіль резистентності, застосування бедаквіліну продемонструвало значні успіхи в лікуванні цієї форми ТБ. У групі пацієнтів, що приймали бедаквілін, летальність від ТБ була суттєво нижчою, ніж у групах пацієнтів із пре-ШЛС-ТБ і ШЛС-ТБ, а серйозних побічних ефектів задокументовано не було. Отже, усі ці дані підтримують нові рекомендації Всесвітньої організації охорони здоров'я (ВООЗ) про включення бедаквіліну в якості стартового препарату в сучасні режими терапії мультирезистентного ТБ.
Актуальність
МЛС-ТБ, резистентний як мінімум до ізоніазиду (INH) і рифампіцину (RIF), а також ШЛС-ТБ, додатково резистентний до фторхінолонів та принаймні одного з трьох ін'єкційних препаратів другої лінії терапії, є глобальною проблемою для національних систем охорони здоров’я в усьому світі. Основними причинами розвитку лікарської резистентності (ЛР) є відсутність адекватних схем лікування і достатніх знань фахівців. Основні чинники мультирезистентного ТБ включають неадекватні схеми лікування внаслідок недостатніх знань, що погіршується обмеженим доступом до нових якісних ліків із хорошою переносимістю, а також несвоєчасне призначення лікування, тестування щодо чутливості до препаратів і неприйняття до уваги ризиків переривання лікування через токсичні, тривалі та дороговартісні схеми терапії. На сьогодні глобалізація та недостатні заходи контролю над інфекційними захворюваннями й надалі призводять до поглиблення проблеми інфікування мультирезистентним ТБ.
З появою молекулярних експрес-тестів для виявлення чутливих до RIF штамів кількість випадків МЛС-ТБ в усьому світі зростає. Для успішної боротьби з глобальною епідемією ТБ всім пацієнтам із діагностованою ЛР важливо забезпечити адекватне лікування короткими схемами, яке добре переноситься.
Нещодавно ВООЗ оприлюднила керівництво із застосування таких коротких схем тривалістю 9-12 міс, у складі яких можуть використовуватися два нові препарати: бедаквіліну фумарат і деламанід. Саме останнє оновлене керівництво ВООЗ рекомендує використовувати бедаквілін у складі пероральних схем стартової терапії в цих хворих для отримання максимальних результатів лікування та мінімізації токсичності, асоційованої з ін’єкційними препаратами. Ці рекомендації засновані на досвіді використання бедаквіліну країн, що перебувають на різних етапах реалізації нових стратегій лікування. Рекомендації щодо застосування деламаніду в керівництві ВООЗ поки не були оновлені.
Дані клінічних випробувань Фази ІІв показали, що бедаквілін був ефективний, на противагу плацебо, у конверсії культури, але в цій групі пацієнтів була зазначена більша смертність від усіх причин. У грудні 2012 р. FDA схвалило (за прискореною процедурою) бедаквіліну фумарат в якості першого представника нового класу хіміотерапевтичних протитуберкульозних препаратів (за більш як 40 років) із новим механізмом дії проти Mycobacterium tuberculosis (інгібування АТФ-синтетази), але рекомендувало продовжувати моніторинг ефективності та безпеки препарату, зважаючи на обмеженість таких даних і підвищену смертність від усіх причин у групі бедаквіліну в дослідженнях II фази. Бедаквілін був схвалений для «використання після консультації фахівця, як частина комбінованої терапії і під прямим наглядом лікаря, для дорослих (≥18 років) із підтвердженим діагнозом МЛС-ТБ».
Рекомендації CDC (Центри з контролю та профілактики захворювань у США – Centers for Disease Control and Prevention) стосовно використання й контролю безпеки бедаквіліну у хворих на МЛС-ТБ в США були опубліковані в жовтні 2013 року. Були розглянуті конкретні проблеми безпеки, особливо потенційна здатність бедаквіліну призводити до подовження інтервалу QTc (збільшення на 60 мс від вихідного рівня або [скоригований інтервал QT] QTc >500 мс), підвищення ризику поліморфної шлуночкової тахікардії типу «пірует» (torsade de pointes), яка може перерости у фібриляцію шлуночків. З огляду на це, гайдлайн рекомендує:
- моніторинг електрокардіограми (ЕКГ) у пацієнтів, які почали прийом бедаквіліну перед лікуванням, через 2; 12 і 24 тиж від початку терапії;
- визначення рівня електролітів (кальцію, магнію та калію) початково і в разі подовження QTc;
- посилений щотижневий моніторинг ЕКГ при прийомі інших препаратів, які подовжують інтервал QT, наявності інших факторів ризику порушень серцевого ритму або зміни рівня електролітів.
Крім цього, рекомендується відміна бедаквіліну в разі виникнення клінічно значущої шлуночкової аритмії або QTc >500 мс на двох послідовних ЕКГ.
У даній роботі представлено результати лікування і небажані явища (НЯ) на тлі лікування бедаквіліном у складі комплексної терапії в пацієнтів із МЛС-ТБ і ШЛС-ТБ, які відповідають критеріям включення згідно з рекомендаціями CDC.
Методи
CDC було створено реєстр із стандартизованою системою моніторингу для відстеження результатів лікування, частоти й тяжкості НЯ, лабораторних даних та інших змінних у пацієнтів, які отримують бедаквілін в якості терапії МЛС-ТБ. З вересня 2012 по серпень 2016 року лікування отримала 21 особа в рамках різних програм, з яких були зібрані дані 14 пацієнтів із 4 сайтів, і ці пацієнти суворо відповідали критеріям включення. Щодо 7 інших хворих дані виявилися обмеженими.
Отримані результати
Вибірка включила 14 пацієнтів, які отримували бедаквілін у складі комбінованої терапії МЛС-ТБ. З них:
- 7 (50%) мали МЛС-ТБ;
- 4 (29%) – пре-ШЛС-ТБ;
- 3 (21%) – ШЛС-ТБ.
Позитивний посів був в усіх учасників, у 5 (36%) крім легеневого зазначався позалегеневий ТБ, причому в 9 (69%) мазок на кислотостійкі мікобактерії був позитивним. Зміни на рентгенограмі грудної клітки мали 12 (86%) осіб, у 7 (58%) пацієнтів був діагностований кавернозний ТБ. Один із них (7%) був ко-інфікований ВІЛ, 5 (36%) пацієнтів страждали на цукровий діабет.
Показанням до призначення бедаквіліну стали:
- широка резистентність – у 8 (54%) пацієнтів;
- непереносимість раніше одержуваних препаратів – у 6 (43%);
- незадовільна клінічна відповідь на терапію – у 2 (21%);
- невдачі лікування – в 1 (7%) хворого.
Середній час лікування до початку терапії бедаквіліном склав 94 дні ([міжквартильний розмах – interquartile range] IQR, 37-443 дні), середня тривалість лікування бедаквіліном – 173 дні (IQR, 165-193 дні), а загальна медіана лікування МЛС-ТБ – 742 дні (IQR, 687-858,5 дня).
Однак бедаквілін було призначено 8 (57%) пацієнтам до конверсії.
Усі пацієнти досягли конверсії культури в середньому за 71 день (IQR, 26-116 днів). Завершили лікування 12 (86%) хворих, 1 (7%) учасник переїхав, і дані про його подальше самопочуття відсутні. 1 (7%) пацієнт припинив лікування через подовження інтервалу QTc >500 мс, він помер у віці старше 80 років від інсульту через 20 міс після припинення прийому бедаквіліну.
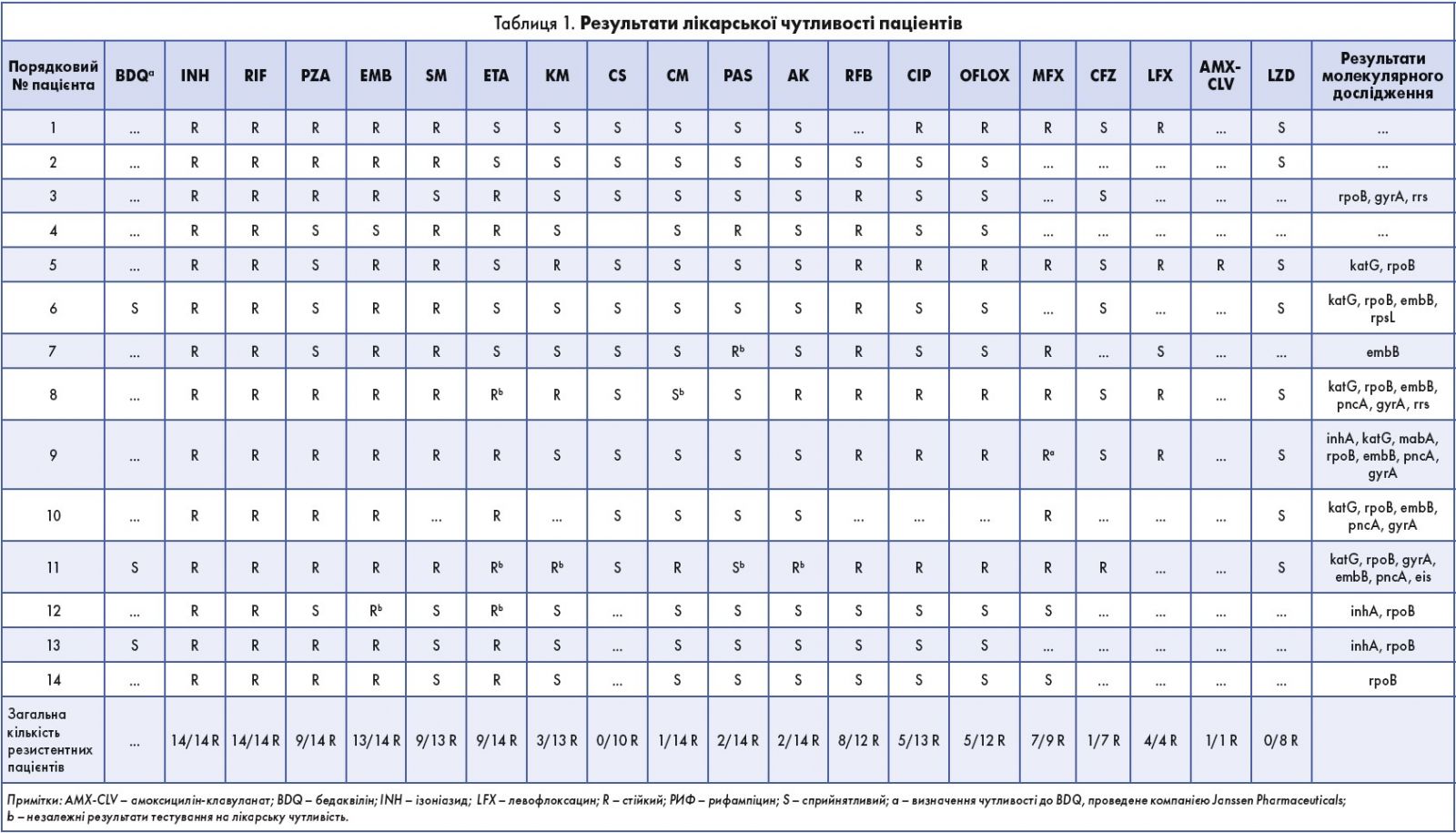
Стійкість ізолятів до препаратів першої лінії терапії була високою: 13 (93%) із 14 були стійкими до етамбутолу (EMB) і 10 (71%) – до піразинаміду (PZA). З 13 ізолятів, протестованих на чутливість до стрептоміцину (SM), стійкими виявилися 9 (69%), а з 12 ізолятів, протестованих на чутливість до рифабутину (RFB), стійкість була зазначена у 8 (67%) випадках.
Щодо препаратів другого ряду встановлено:
- найбільша стійкість до етіонаміду (ETA) – у 9 (69%) із 14 ізолятів;
- на другому місці – до фторхінолонів: 5 (38%) із 13 були стійкими до ципрофлоксацину (CIP);
- на третьому – до офлоксацину (OFLOX): 5 (42%) із 12.
Стійкість до ін’єкційних препаратів другої лінії була нижче:
- 3 (23%) ізоляти з 13 ізолятів виявилися стійкими до канаміцину (КМ);
- 1 (7%) ізолят із 14 – до капреоміцину (СМ);
- 2 (14%) ізоляти з 14 – до амікацину (АК).
Стійкість до інших препаратів другого ряду була низькою:
- у 2 (14%) із 14 ізолятів виявлена стійкість до пара-аміносаліцилової кислоти (PAS);
- в 1 (14%) ізоляту із 7 – до клофазіміну (CFZ).
Не було виявлено резистентності в 10 пацієнтів, протестованих на чутливість до циклосерину (CS), у 8 – до лінезоліду (LZD). В 1 пацієнта під час лікування з’явилася резистентність до PZA. У 5 пацієнтів встановлений ≥1 суперечливий результат чутливості до EMB, PAS, ETA, ін’єкційних препаратів або моксифлоксацину (MFX) (табл. 1).
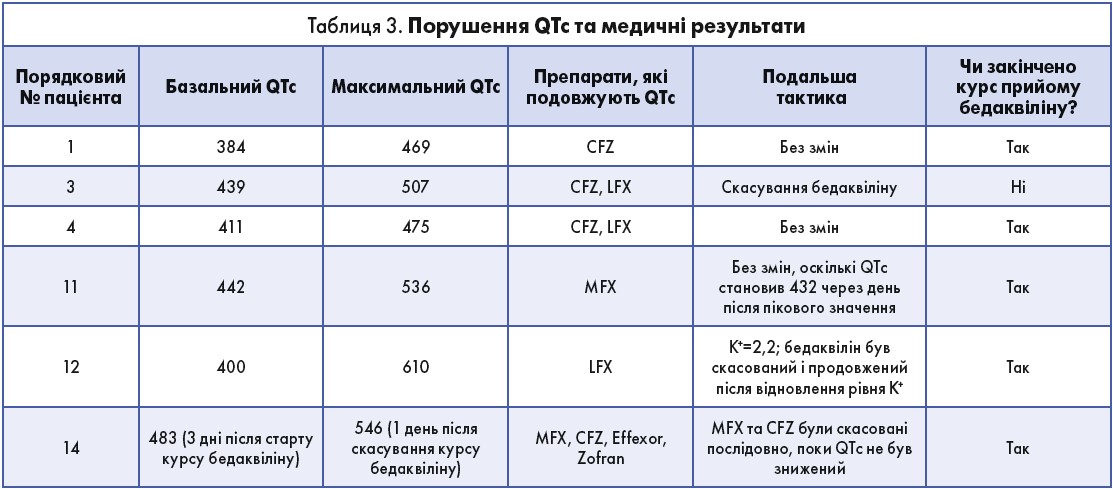
Серед зафіксованих НЯ найчастіше спостерігалися периферична нейропатія (50%) і подовження QTc (43%) (табл. 2 і табл. 3):
- Усі пацієнти з периферичною нейропатією отримували LZD.
- Усі 6 пацієнтів із подовженням QTc отримували 1 або кілька інших препаратів, які подовжують QT, 5 (83%) пацієнтів мали збільшення на 60 мс проти вихідного рівня, а в 4 (67%) QTc перевищував 500 мс. QTc пацієнтів № 1 і № 4 не перевищував 500 мс, отже, схема їх лікування не змінювалась. У пацієнта № 11 було виявлено QTc 442 мс на ЕКГ, виконаної наступного дня, тому також ніяких змін у схему лікування не було внесено. У пацієнта № 12 виявлена гіпокаліємія, тому прийом бедаквіліну в нього був скасований на 2 тиж і після нормалізації рівня калію відновлений знову. У пацієнта № 14 QTc становив 546 мс через день після завершення лікування бедаквіліном, що було скориговано шляхом припинення прийому MFX і CFZ. Пацієнту № 3 прийом бедаквіліну було скасовано через QTc 507 мс.
Таким чином, 3 (75%) пацієнти з 4 з QTc >500 мс пройшли повний курс бедаквіліну; 1 (25%) пацієнт із 4 припинив прийом бедаквіліну і повторно його не отримував.
Інші НЯ включали:
- порушення електролітного обміну – у 4 (29%) із 14 пацієнтів;
- розлади з боку ШКТ – у 4 (29%) із 14;
- психічні розлади – у 3 (21%) із 14;
- дерматологічні реакції – у 3 (21%) із 14;
- втрату слуху – у 2 (14%) із 14;
- анемію – у 2 (14%) із 14.
Летальних випадків на тлі прийому бедаквіліну зафіксовано не було.
Обговорення
Цей звіт про випадки, переносимості та НЯ в пацієнтів, які приймають бедаквілін для лікування ТБ в США, є першим. Усі учасники, які отримували бедаквілін у рамках згаданого огляду, відповідали всім критеріям FDA із застосування цього препарату. І попри невелику вибірку, результати лікування виявилися перспективними й багатообіцяючими.
Число пацієнтів, які отримують бедаквілін, може збільшитися відповідно до нових керівних принципів ВООЗ щодо боротьби з ТБ, згідно з якими більшості пацієнтам із МЛС-ТБ рекомендується повністю пероральний режим лікування з бедаквіліном.
В усіх 14 пацієнтів із тяжким МЛС/ШЛС-ТБ була досягнута конверсія культури і завершено лікування, крім одного хворого, який переїхав, і одного померлого. Відсутні повідомлення про серйозні НЯ на тлі прийому бедаквіліну. Усі передбачувані НЯ нечисленні і можуть бути асоційовані також з іншими ЛЗ, одержуваними в рамках комплексної терапії.
Огляд виявив ключове ймовірне НЯ – подовження інтервалу QTc, пов’язане з використанням бедаквіліну. У 50% пацієнтів спостерігалося значне подовження інтервалу QT, що призвело до скасування терапії в одного пацієнта. Смерть одного з пацієнтів старше 80 років у цьому огляді не була пов’язана з прийомом бедаквіліну.
Показники успішного лікування МЛС/ШЛС-ТБ у США достатньо високі. Так, у дослідженні Marks та співавт., в якому взяли участь 135 пацієнтів у період з 2005 по 2007 рік, 78% завершили лікування, 11% переїхали, і зв’язок із ними було втрачено для подальшого спостереження, 9% учасників випробування померли (75% із них – від ТБ), 1% припинили лікування через НЯ. Результати представленого огляду схожі з результатами дослідження Marks та співавт., незважаючи на більш виражену ЛР. Таким чином, застосування бедаквіліну вже на початку лікування в складі повністю пероральної терапії може забезпечити хороші результати, одночасно скорочуючи час до конверсії культури та мінімізуючи ризики НЯ (втрата слуху), асоційовані з ін’єкційними препаратами.
Як у поточному дослідженні, так і в згаданій роботі Marks та співавт., частка пацієнтів, які раніше лікувалися, склала 36%, у решти учасників МЛС/ШЛС-ТБ був діагностований без попередньої терапії. Ці цифри свідчать про передачу стійких форм від людини до людини, наголошуючи на необхідності вчасної діагностики захворювання і лікарської чутливості мікобактерій, а також ефективного лікування пацієнтів та постійного інфекційного контролю.
Цей звіт має деякі обмеження: дані тривалого спостереження після завершення лікування, що дають можливість виявити рецидиви захворювання, відсутні. Крім того, незважаючи на те що реєстр призначений для збору даних про всіх хворих на ТБ, які отримують бедаквілін, у нього увійшла лише невелика їх частка – з етичних причин або через відсутність фінансування складної системи спостереження в реальному часі.
Однак нова система додаткового епіднагляду за МЛС-ТБ у США, запропонована в 2020 році, дасть можливість отримувати дані абсолютно про всіх пацієнтів із МЛС-ТБ, їх лікування та розвиток НЯ.
Висновки
У представленому огляді у хворих на ТБ (США), які отримують бедаквілін, вдалося досягти високих показників конверсії та хороших результатів лікування, незважаючи на широку резистентність збудника. У цій групі пацієнтів показник смертності був нижчим, ніж у пацієнтів, які страждають на МЛС/ШЛС, за даними інших досліджень, і не було документально підтверджено розвиток серйозних НЯ внаслідок прийому бедаквіліну. Отримані дані дають підстави припустити, що бедаквілін – це препарат, який добре переноситься, асоційований з незначними НЯ і виявляє високу ефективність у складі комбінованої терапії.
Нове керівництво ВООЗ з лікування ТБ рекомендує бедаквілін в якості основного препарату в схемах лікування МЛС-ТБ, і результати представленого огляду підтверджують обґрунтованість цієї рекомендації. Запланований більш ефективний збір даних пацієнтів, які отримують нові препарати і схеми лікування, дасть можливість забезпечити передовий досвід у веденні та лікуванні хворих на МЛУ/ШЛС-ТБ.
За матеріалами Sundari Mase et al. Bedaquiline for the Treatment of Multidrug-resistant Tuberculosis in the United States, Clinical Infectious Diseases, 2020;71(4):1010-1016.
Повну версію див. https://academic.oup.com/cid/article/71/4/1010/5574390
Підготувала Ірина Чумак
CP-188187
Тематичний номер «Пульмонологія, Алергологія, Риноларингологія» № 3 (52), 2020 р.