22 листопада, 2020
Аналіз переведення пацієнтів із шизофренією з пероральної форми рисперидону або паліперидону на паліперидону пальмітат у реальних клінічних умовах
Шизофренія – ремітивний та рецидивний психічний розлад, пов’язаний зі значними порушеннями психічного й соціального функціонування, повторюваними епізодами загострення психотичних симптомів та широким спектром супутніх захворювань. Діапазон доступних методів терапії шизофренії за останні кілька десятиліть розширився після появи на фармринку пероральних атипових антипсихотиків (ААП), які стали стандартом лікування завдяки різноманітній фармакологічній дії та добрій переносимості. Однак недотримання режиму терапії антипсихотиками лишається нагальною проблемою. Зниження частоти приймання антипсихотиків за допомогою ін’єкційних форм тривалої дії (LAI), як-от паліперидону пальмітат (РР1М) один раз на місяць, може поліпшити комплаєнс та клінічні наслідки у хворих на шизофренію. C. Patel et al. провели дослідження, в якому порівнювали результати, пов’язані з коморбідними станами, прихильністю до терапії, використанням ресурсів охорони здоров’я (HRU), медичними витратами до й після переходу на PP1M у пацієнтів, які раніше приймали пероральні форми рисперидону/паліперидону. Отримані результати опубліковані у виданні Drugs – Real World Outcomes (2020; 7: 19‑29).
Недостатній комплаєнс серед пацієнтів із шизофренією заважає успішному лікуванню, може асоціюватися з поганими клінічними наслідками, високим ризиком рецидивів і повторної госпіталізації, а також збільшенням HRU та медичних витрат (MacEwan et al., 2016; Dilla et al., 2013). Терапевтичні стратегії, які оптимізують дотримання режиму застосування антипсихотиків та мінімізують ризик загострень, здатні підвищити ефективність лікування, поліпшити загальні клінічні результати та зменшити витрати на медичні послуги (Liu, 2014). Використання препаратів LAI пов’язане з поліпшенням прихильності до терапії та значно нижчою частотою рецидивів і госпіталізацій у хворих на шизофренію (Park et al., 2018; Pilon et al., 2017).
PP1M – антипсихотик LAI, затверджений для застосування в межах підтримувальної терапії та лікування шизофренії в липні 2009 р., шизоафективного розладу – в листопаді 2014 р. Відповідно до рекомендацій, перед початком терапії PP1M необхідно спершу проаналізувати переносимість пероральної форми рисперидону або паліперидону в пацієнтів, які раніше не отримували дані препарати (Emsley, Kilian, 2018; Nussbaum, Stroup, 2012).
На сьогодні питання, чи сприяє перехід пацієнтів з пероральних ААП, як-от рисперидон або паліперидон, на РР1М кращим клінічним та економічним результатам, потребує детальнішого вивчення. Метою дослідження C. Patel et al. (2020) був аналіз наслідків, пов’язаних із соматичними та психічними коморбідностями, дотриманням режиму лікування, HRU й витратами до та після переходу на PP1M серед осіб із шизофренією, які раніше отримували рисперидон або паліперидон у пероральній формі.
Матеріали й методи дослідження
Критерії включення та оцінювані показники
У ретроспективне когортне дослідження були включені 427 американських пацієнтів, яких перевели на PP1M із перорального рисперидону/паліперидону. Середній вік учасників становив 41,1 року (37,9% – жінки). Автори проаналізували запити на виплати за медичним страхуванням з січня 2012 по липень 2018 рр. у базі даних IQVIA PharMetrics Plus. Індексною вважалася дата першого запиту на виплати при лікуванні PP1M. У дослідження були включені пацієнти, які отримували терапію пероральним рисперидоном чи паліперидоном упродовж ≥30 днів до індексної дати та за 60 днів подали перший запит на виплату щодо PP1M. Окрім того, учасники мали вік ≥18 років, встановлений діагноз шизофренії, ≥2 повідомлення про коморбідні стани, зокрема ≥1 впродовж двох років до індексної дати та ≥1 запит на виплату щодо PP1M протягом періоду безперервного страхування, а також право на нього протягом ≥6 місяців до й після індексної дати. Для оцінки були визначені базові періоди тривалістю шість місяців до та після переходу на PP1M. До того ж при аналізі підгрупи хворих із ≥1 госпіталізацією з будь-яких причин вони повинні були перебувати у стаціонарі ≥1 раз упродовж базового періоду.
До та після переходу на РР1М у пацієнтів порівнювали такі параметри:
- результати, пов’язані з супутніми соматичними та психічними хворобами, на основі алгоритму Еліксгаузера й Діагностичного і статистичного посібника з психічних розладів, 5-те видання (DSM‑V) (Elixhauser et al., 2018; APA, 2013);
- прихильність до антипсихотиків відповідно до підрахунку реалізованих за досліджуваний період рецептів (PDC) та частки пацієнтів із PDC ≥80%;
- HRU за будь-яких причин на одного хворого на місяць (PPPM), які включали частку пацієнтів з ≥1 амбулаторним візитом, ≥1 потраплянням до відділення інтенсивної терапії (ВІТ) або ≥1 госпіталізацією від кількості зазначених звернень;
- загальні PPPM (медичні та фармацевтичні витрати).
Статистичний аналіз
Демографічні та клінічні характеристики підсумовували за методом описової статистики. Для безперервних змінних використовували середні, медіани та стандартні відхилення (СВ), для категоріальних – кількість та відсотки. Результати, пов’язані з соматичними та психічними коморбідностями, комплаєнсом, HRU, витрати протягом 6-місячних базових періодів до та після переходу на PP1M порівнювали за допомогою моделей узагальнених оцінювальних рівнянь, скоригованих з урахуванням повторних вимірювань. Для розрахунку відношення шансів щодо супутніх захворювань та прихильності до лікування застосовували біноміальний розподіл відносного ризику (ВР) щодо HRU – розподіл Пуассона, а середньої щомісячної різниці у витратах (MMCD) – нормальний розподіл.
Результати дослідження
Наслідки до та після переходу пацієнтів із перорального рисперидону/паліперидону на PP1M
Аналіз коморбідностей за Еліксгаузером після переходу пацієнтів на PP1M показав, що хворі мали на 59% меншу вірогідність пред’являти ≥1 скаргу із приводу психозів, на 20% – гіпертонії, на 30% – депресії та на 40% – зловживання ліками. Згідно з оцінкою супутніх захворювань за DSM‑V, пацієнти із розладами, пов’язаними з психоактивними речовинами та звиканням, біполярними, тривожними розладами, порушенням сну та іншими станами, що потребували особливої уваги клініцистів (як-от проблеми у стосунках, жорстоке поводження тощо), мали на 27, 41, 22, 32 та 42% меншу ймовірність ≥1 випадку зазначених станів відповідно. Підгрупа пацієнтів із ≥1 госпіталізацією до переходу на PP1M рідше мали ≥1 скаргу щодо гіпертонії, ожиріння, депресії, зловживання препаратами, хронічного захворювання легенів, розладів, пов’язаних із психоактивними речовинами та звиканням, біполярних, тривожних розладів, порушень сну тощо після зміни терапії.
Комплаєнс пацієнтів до та після зміни терапії
Після переходу на PP1M порівняно з 6-місячним періодом до нього прихильність до лікування покращилася. Середній показник PDC був вищим після зміни терапії. У підгрупі пацієнтів із ≥1 госпіталізацією за будь-яких причин упродовж базового періоду середнє значення PDC також було вищим після переведення з однієї лікувальної стратегії на іншу. Частка пацієнтів із PDC ≥80% суттєво зросла з 45,0 до 68,1% після переходу на PP1M. Результати були зіставними у хворих із ≥1 перебуванням у стаціонарі з будь-яких причин протягом базового періоду, при цьому кількість осіб із PDC ≥80% збільшилася з 37,9 до 61,6%.
HRU та витрати до й після переходу з перорального рисперидону/паліперидону на PP1M
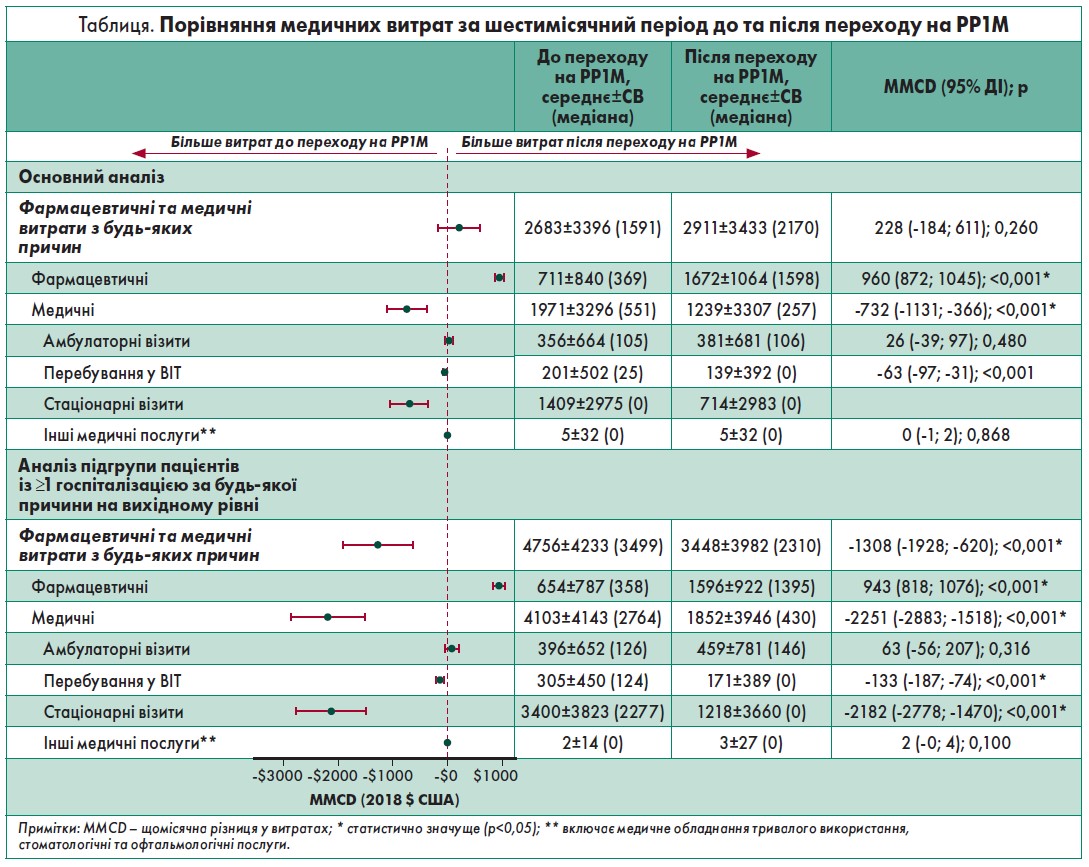
Після переведення на PP1M пацієнти з меншою вірогідністю потрапляли до ВІТ або перебували у стаціонарі з будь-яких причин, ніж за попереднього лікування. Також зафіксовано порівнянну кількість амбулаторних візитів на місяць, пов’язаних із психічним здоров’ям, до та після переходу на PP1M (середня кількість відвідувань – 2,16 та 2,34 відповідно). Загальні медичні витрати за будь-яких причин лишалися однаковими до та після переходу на PP1M. Загальні фармацевтичні витрати зросли після зміни терапії, але були компенсовані зменшенням коштів на загальне медичне обслуговування. Зниження медичних витрат було переважно пов’язане зі скороченням коштів при перебуванні пацієнтів у стаціонарі та ВІТ.
Підгрупа пацієнтів із ≥1 госпіталізацією за будь-яких причин у базовому періоді з меншою імовірністю потрапляла до ВІТ після переходу на PP1M, частка днів перебування у стаціонарі впродовж місяця також знизилася. До того ж хворі загалом стали витрачати менше коштів на медичні послуги з будь-яких причин, що компенсувало зростання загальних фармацевтичних витрат.
Результати витрат на PPPM до і після переходу на PP1M наведені у таблиці.
Обговорення
У дослідженні, проведеному в реальних клінічних умовах, пацієнти з шизофренією після переведення з перорального рисперидону/паліперидону на РР1М з меншою вірогідністю повідомляли про супутні захворювання. Прихильність до антипсихотичної терапії також покращилася в усіх хворих. До того ж спостерігалася менша кількість потрапляння до ВІТ, госпіталізацій та днів, проведених у стаціонарі після зміни лікування. Медичні витрати значуще скоротилися після переходу на РР1М. Зростання фармацевтичних витрат було компенсоване скороченням необхідних коштів на медичні послуги. У підгрупі пацієнтів із ≥1 госпіталізацією при зміні терапії виявлено зменшення звернень із ≥1 скаргою на коморбідні соматичні чи психічні хвороби, загальних медичних витрат та поліпшення дотримання режиму терапії.
Висновки
Отже, при використанні PP1M один раз на місяць спостерігалося поліпшення клінічних наслідків і комплаєнсу в осіб із шизофренією та коморбідностями, зменшення HRU та загальних витрат на ресурси охорони здоров’я. До того ж дані C. Patel et al. (2020) узгоджуються з отриманими у попередніх дослідженнях, відповідно до яких перехід із пероральних ААП на антипсихотики LAI може допомогти поліпшити прихильність до лікування та його результати шляхом зниження частоти застосування препаратів.
Підготувала Олена Коробка
CP-184415
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 3 (54) 2020 р.