10 серпня, 2015
DRACMA – основне міжнародне керівництво щодо визначення сучасної стратегії та тактики ведення хворих з алергією до білків коров’ячого молока (до обговорення основних положень настанов)

Содержание статьи:
- Термінологія.
- Як використовувати рекомендації DRACMA.
- Епідеміологія алергії до білків коров’ячого молока.
- Алергени білків коров’ячого молока.
- Хімічна характеристика алергенів.
- α-лактальбумін (Bos d 4).
- β-ЛГ (Bos d 5).
- Бичачий сироватковий альбумін (Bos d 6).
- Імуноглобуліни (Bos d 7).
- Казеїни (Bos d 8).
- Перехресна реактивність між білками молока різних видів тварин.
- Структурні модифікації та алергенність БКМ.
- Травлення та алергенність БКМ.
- Нагрівання та алергенність білків.
- Технологічні методи модифікації алергенності БКМ.
- Висновки.
- Патогенез алергії до білків коров’ячого молока.
- Клінічні прояви алергії до білків коров’ячого молока.
>>__В умовах реформування охорони здоров’я особливої уваги заслуговує створення протоколів надання медичної допомоги при найпоширеніших хворобах на засадах доказової медицини.
З 2014 р. за ініціативою трьох громадських медичних асоціацій України (Алергологів, Дитячих гастроентерологів та нутриціологів, Імунологів, алергологів та імунореабілітологів) та за підтримки МОЗ України розпочата робота з розробки Протоколів щодо ведення хворих з алергією до коров’ячого молока . Робочою групою створено настанови на основі керівництва Всесвітньої організації алергологів «Діагностика та раціональні дії проти алергії до коров’ячого молока» (World Allergy Organization; WAO) – Diagnosis and Rationale for Action against Cow’s Milk Allergy; DRACMA). Основні положення керівництва DRACMA представлені у даній публікації для ознайомлення медичної спільноти та широкого обговорення.
Керівництво DRACMA створено групою експертів WAO під керівництвом Alessandro Fiocchi та Holger Schünemann, опубліковано у журналі WAO Journal (April 2010, р. 57–161); складається з 19 розділів та 4 додатків, що охоплюють основні теоретичні та практичні аспекти проблеми.
Підхід до вирішення проблеми алергії до білків коров’ячого молока (БКМ) у попередні десять років був вельми суперечливим [1, 2], тому керівництво, що розроблено на підставі узагальнення попередніх досягнень, містить перегляд низки питань діагностики та лікування [3–8].
У 2008 р. спеціальний комітет з харчової алергії WAO визначив алергію до БКМ як область, що потребує обґрунтування якісними клінічними дослідженнями. Створення керівництва DRACMA – відповідь на цю потребу. Укладачами та рецензентами були алергологи, педіатри, гастроентерологи, дерматологи, епідеміологи, дієтологи, нутриціологи та пацієнти – представники алергологічних організацій.
Керівництво призначене для лікарів практичної ланки медицини як доказова база, науковцям — для визначення сучасних напрямів досліджень та як інтерактивний контент для співпраці національних та міжнародних наукових товариств. У кінцевому рахунку, DRACMA присвячена пацієнтам, особливо молодшого віку, чий стан може бути поліпшено завдяки постійним колективним зусиллям, інтерактивним дискусіям та навчанню.
Термінологія
Побічні реакції після вживання коров’ячого молока можуть виникнути у будь-якому віці, починаючи з народження, і навіть серед дітей, які знаходяться виключно на грудному вигодовуванні. Але не всі такі реакції мають алергічну природу. Перегляд номенклатури алергічних захворювань було здійснено в Європі у 2001 р. [9] і пізніше схвалено WAO [10]. Згідно з номенклатурою, термін «гіперчутливість до молока» охоплює поняття неалергічної гіперчутливості («інтолерантність») та алергічної гіперчутливості («алергія на коров’яче молоко»), в патогенезі якої є активація імунного механізму. У DRACMA термін «алергія» використовується згідно з визначенням WАО: «Алергія – це реакція гіперчутливості, яка обумовлена специфічними імунними механізмами».
У більшості дітей алергія до БКМ може бути IgE-опосередкованою і проявлятися фенотипічно атопічним дерматитом (АД), алергічним ринітом (АР) та/або бронхіальною астмою (БА). У пацієнтів, що мають IgE-незалежну алергію (ймовірно, клітинно-опосередкований тип), алергія до БКМ представлена в основному шлунково-кишковими розладами.
Основні положення керівництва стали результатом обміркованої думки всієї експертної групи. Для створення рекомендацій використовувався підхід GRADE [11–16].
Незалежною командою з членів робочої групи GRADE було проведено пошуки з конкретних клінічних питань у пошукових базах NCBI PubMed, EMBASE, UKCRN (the UK Clinical Research Network Portfolio Database), WHO ICTRP (the World Health Organization International Clinical Trials Registry Platform), mRCT (the metaRegister of Controlled Trials), The Cochrane Central Register of Controlled Trials, ISI Web of Science, Google Scholar. Були включені дослідження, опубліковані до вересня 2009 р., та розроблені GRADE профілі для клінічних питань на основі систематичних оглядів. Якість фактів оцінювалася на основі методологічних критеріїв GRADE системи і класифікувалася як «висока», «помірна», «низька» або «дуже низька» [17].
Члени робочої групи DRACMA розглянули доказову базу щодо вирішення окремих питань та розробили рекомендації, що включають в себе розгляд якості доказів, переваги, недоліки та вартість [18, 19]. Коли враховували вартість і витрати ресурсів, брали до уваги регіональні особливості системи охорони здоров’я. Для окремих пацієнтів вартість може не бути проблемою, якщо стратегія лікування надається зі зниженою ціною або безкоштовно. Лікарі і пацієнти повинні розглянути свої місцеві фінансові особливості при інтерпретації цих вказівок [20].
Експерти DRACMA класифікували рекомендації як «суттєві» або «несуттєві». Сила рекомендацій залежить від балансу між усіма бажаними і небажаними ефектами від втручання, якості наявних даних, цінностей і переваг, вартості (використання ресурсів). У цілому, чим вище якість доказовості, тим більше вірогідність того, що рекомендація є суттєвою. Суттєві рекомендації, які грунтуються на низькій або дуже низькій якості доказів, рідкісні, але вірогідні [21]. Для суттєвих рекомендацій використовують слово «рекомендуємо», для несуттєвих рекомендацій – «пропонуємо».
Як використовувати рекомендації DRACMA
Основні положення DRACMA не створені для нав’язування стандартів медичної допомоги для окремих країн і юрисдикцій. Вони мають забезпечити основу раціональних рішень для клініцистів і їх пацієнтів з алергією до БКМ. Лікарі, пацієнти, комітети, інші зацікавлені особи або суди не повинні розглядати ці рекомендації як диктування. Суттєві рекомендації, засновані на високоякісних доказах, застосовуватимуться для більшості пацієнтів, але, за будь-яких обставин, вони не можуть поширюватися на всіх пацієнтів. Жодні рекомендації не можуть взяти до уваги всі унікальні та індивідуальні особливості кожної клінічної ситуації. Тому ніхто не повинен застосувати рекомендації від DRACMA в угоду моді або беззаперечно слідувати їм.
Епідеміологія алергії до білків коров’ячого молока
Т.Р. Уманець, О.Г. Шадрін, В.А. Клименко, С.Л. Няньковський, О.М. Ащеулов, О.С. Няньковська
Приблизно 11–26 млн мешканців Європи страждають на харчову алергію (ХА) [1]. Якщо цю розповсюдженість перераховувати на кількість жителів планети (6 659 040 000 [2]), то ХА зустрічається у 220–520 млн людей та становить глобальну світову проблему здоров’я. Є дослідження стосовно особливостей перебігу та поширеності БА, алергічного ринокон’юнктивіту та екземи у дітей [3], але відсутні якісні наукові роботи щодо епідеміології ХА. Проблема ускладнюється тим фактом, що скарги пацієнта на наявність ХА не завжди у реальності є ХА. Повідомлення про випадки ХА значно перевищують частоту, коли алергія підтверджується у подвійних сліпих дослідженнях.
У 1980-х роках частота ХА серед дітей раннього віку, згідно з опитуванням матерів, становила від 17 [4] до 27,5% [5]. Тридцять відсотків матерів відмічали наявність ХА у них або членів їх сімей [6]. У наступній декаді в Британському дослідженні, де застосовано опитувальник, випадки ХА було виявлено у 19,9% [7].
З середини 1990-х років розпочато порівняння кількості повідомлень про наявність ХА, що виявлена при опитуванні батьків, з випадками, коли діагноз підтверджено провокаційною пробою. Встановлено, що, згідно з повідомленнями, частота ХА становить 12,4–25%, але діагноз підтверджено лише в 1,5–3,5% випадків [8, 9]. Подальші дослідження підтвердили, що розповсюдженість ХА в популяції, що підтверджена провокаційними тестами, становить 2,3–3,6% [10, 11]. Також лише у невеликої кількості суб’єктів алергія була підтверджена позитивним прик-тестом з тими алергенами, алергія на які виявлена при опитуванні [12].
Таким чином, коли розглядається питання епідеміології ХА, розрізняють 2 аспекти проблеми:
- Розповсюдженість ХА згідно з опитуванням пацієнтів. Насправді у більшості цих хворих алергії немає, але ці статистичні дані важливі для усвідомлення масштабів проблеми та організації медичної допомоги [13].
- Реальну розповсюдженість ХА, що підтверджена позитивним провокаційним тестом.
ХА частіше зустрічається в дитячій популяції. Згідно з даними мультицентрового дослідження (Японія), розповсюдженість алергії до БКМ у новонароджених становить 0,21%, а серед дітей з екстремально низькою масою тіла при народженні (менше 1 000 г) – 0,35% [14].
ХА частіше спостерігається у дітей раннього віку (5–8%) в порівнянні з дорослими (1–2%) [15–17].
Проспективне дослідження 480 новонароджених протягом 3 років у США виявило наявність алергії до БКМ при опитуванні батьків у 28%, але підтверджена провокаційними тестами алергія була лише у 8% з появою протягом перших двох років у 2,27–2,5% [18, 19].
Схожі дані отримані в Європейському дослідженні з залученням 44 000 телефонних контактів. При опитуванні у 5 млн респондентів (частіше жінок) виявлено алергію до БКМ. Відмічені значні національні відмінності в поширеності ХА: від 13,8% в Греції до 52,3% у Фінляндії. У цьому дослідженні молоко виявилось найбільш частим алергеном для дітей (38,5% усіх опитуваних) та було на другому місці у дорослих (26%) [20].
При опитуванні батьків 600 дітей віком до 4 років алергію виявлено у 18 пацієнтів (3%) [21]. Реакції на молоко відмічали у 2% дітей без візингу та у 16%, що мали візинг [22].
Проведено метааналіз досліджень [23], що вивчали розповсюдженість алергії упродовж останніх 20 років методом опитування у дошкільнят [24–34], дітей шкільного віку (5–16 років) [35–39] та підлітків [40–46]. Розповсюдженість виявилася від 1 до 17,5% у дошкільнят, від 1 до 13,5% – у школярів та від 1 до 4% – у підлітків. Ці дані важливі для планування медичної та діагностичної служб, але не відображають справжню поширеність алергії.
Сенсибілізація до БКМ
R.J. Rona [47] на підставі метааналізу 7 досліджень встановлено розповсюдженість сенсибілізації до БКМ: 0,5–2% – у дошкільнят, 0,5% – у дітей віком 5–16 років та менше 0,5% – у дорослих.
У когортному дослідженні 543 дітей від народження до 3 років (острів Уайт) сенсибілізацію до БКМ виявлено у 2 (0,37%) дітей віком 12 міс, у 5 (0,92%) – 2 років та у 3 (0,55%) – трьохрічних дітей [48].
У Німецькому мультицентровому дослідженні алергії 1 314 дітей перебували під спостереженням від народження до 13 років. Серед них у 273 дітей визначали специфічні IgE до БКМ у віці 2, 5, 7 та 10 років. Встановлено прогресивне зменшення поширеності сенсибілізації з віком: від 4% у дітей 2 років до менше 1% у віці 10 років [49].
Епідеміологія алергії до БКМ, що підтверджена провокаційним тестом
За останні 10 років було виконано 5 досліджень, що відповідають високому рівню доказовості первинних даних, де алергія до БКМ підтверджена провокаційним тестом:
- у Данії когорта 1 749 новонароджених перебувала під спостереженням до 12-місячного віку. Алергія встановлена у 39 (2,22%) дітей [50], серед яких у 60% спостерігали гастроінтестинальні симптоми (ГІС); у 50–60% – ураження шкіри; у 20–30% – респіраторні симптоми та у 9% – анафілаксію. Серед дітей на грудному вигодовуванні алергію виявлено у 0,5% [51, 52];
- у Фінляндії 6 209 новонароджених перебували під спостереженням протягом 15 міс, алергію до БКМ виявлено в 1,9% – підтверджена подвійним сліпим плацебо-контрольованим провокаційним тестом;
- у Норвегії 193 недоношених та 416 доношених новонароджених перебували під спостереженням до 6-місячного віку – алергію до БКМ діагностовано у 4,9% (27 з 555) дітей [53];
- на острові Уайт (Велика Британія) когорта з 969 новонароджених перебувала під спостереженням протягом 12 міс – алергію до БКМ діагностовано у 21 (2,16%) дітей, серед яких лише 2 (0,21%) пацієнти мали IgE-залежну алергію [54];
- у Нідерландах 1 158 дітей досліджували проспективно протягом 12 міс. З 18,2% дітей, що мали підозру на алергію до БКМ, діагноз підтверджено позитивними елімінаційним та провокаційним тестами у 2,24% (26 з 211) дітей [55].
Подібні дослідження також були виконані у Північній Європі та Іспанії, але методології досліджень розрізнялись, оральний провокаційний тест (ОПТ) не був стандартизований. Враховуючи дані проблеми, для встановлення істинної розповсюдженості алергії до БКМ Європейською комісією в 2005 р. розпочато проект EuroPrevall Project (www.europrevall.org), що включає 60 організацій – дослідні інститути, організації пацієнтів, підприємства харчової індустрії в Європі, Росії, Гані, Індії та Китаї. У дослідження залучені діти та дорослі. Діагностика алергії проводиться подвійним сліпим плацебо-контрольованим тестом [56]. Дослідження має вирішити питання реальної поширеності алергії до БКМ.
Клінічні прояви алергії до БКМ
У Данії серед когорти новонароджених, що перебували під спостереженням, у 60% виявлено ГІС, у 50–60% – ураження шкіри, у 20–30% – респіраторні симптоми та у 9% – анафілаксію [57, 58].
У Норвегії в дітей грудного віку алергія клінічно маніфестувала больовим синдромом (48%), ГІС (32%), респіраторними проблемами (27%) та АД (4,5%) [59].
У когорті хворих з Фінляндії алергія клінічно проявлялась кропив’янкою (45,76%), АД (89,83%), блюванням і/або діареєю (51,69%), респіраторними симптомами (30,50%) та анафілаксією (2,54%) [60]. Східні прояви виявлено при проведенні ОПТ: кропив’янка (51,69%), АД (44,06%), блювання та/або діарея (20,33%), респіраторні симптоми (15,25%) та анафілаксія (0,84%) [61].
У Британському дослідженні при проведенні ОПТ виявлено: екзему (33 %), діарею (33 %), блювання (23,8 %) та уртикарії у 2 дітей [62].
У дітей з Нідерландів з алергією до БКМ ГІС мали місце у 50%, шкірні – у 31%, респіраторні – 19% пацієнтів [63].
Таким чином, алергія до БКМ маніфестує: ГІС – у 32–60%, симптомами з боку шкіри – у 4,5–90%, анафілаксією – у 0,8–9% хворих. Респіраторні скарги (у томі числі БА) не є рідкісними.
Алергія до БКМ при різних нозологічних формах
При розгляді поширеності алергії до БКМ в літературі обговорюється питання і з іншої точки зору – зокрема, розповсюдженість у різних клінічних ситуаціях.
Так, позитивний специфічний IgE до БКМ виявлено у 3% серед 2 184 дітей віком 13–24 міс, що страждали на АД [64].
Серед 59 немовлят на грудному вигодовуванні, що страждали на АД середньої тяжкості, позитивний шкірний прик-тест відмічено у 5 (8,5%) дітей [65].
Серед дітей з АД середньої тяжкості, що консультовані дерматологом, позитивний прик-тест до БКМ виявлено в 16% випадків [66].
Серед дітей з АД, середній вік яких становив 17,6 міс, у 37% (20/54) діагностовано алергію до БКМ. За даними дослідників, кожен третій пацієнт з АД має алергію до БКМ, з іншого боку, до 40–50% дітей віком до 1 року з алергією до БКМ мають АД [67].
Серед 90 дітей з IgE-залежною ХА у 17 виявлено алергію до БКМ [68].
Стосовно інших нозологічних форм, у проспективному дослідженні, де аналізували дані Британського педіатричного наглядового центру (British Pediatric Surveillance Unit), серед 13 млн дітей Англії та Ірландії виявлено 229 випадків госпіталізації з приводу ХА (заявлено 176 лікарями з 133 відділень), що становило розповсюдженість на рівні 0,89 на 100 тис. дітей на рік. Серед тригерів ХА молоко посіло 3-тє місце (10% пацієнтів) після арахісу (21%) та лісового горіха (16%) [69].
У Великій Британії серед 13 млн дітей віком до 16 років за останні 10 років зафіксовано 8 дитячих смертей через анафілаксію (поширеність 0,006 на 100 тис. дітей віком до 15 років на рік), у 4 з яких молоко було причинним алергеном [70].
Зміна поширеності алергії до БКМ з часом
Не дивлячись на велику кількість різноманітних досліджень щодо епідеміології алергії до БКМ, немає даних щодо зміни поширеності з часом [71].
Ми маємо лише дослідження тенденцій розповсюдженості ХА. Так, англійські дослідники встановили підвищення частоти госпіталізацій на 1 млн популяції з 1990 по 2004 р. з приводу анафілаксії – з 5 до 26; з приводу ХА – з 5 до 26: з приводу ХА у дітей – з 16 до 107 [72]. Розповсюдженість екземи також зросла з 13% у 1991 р. до 16% у 2003 р. [73].
Географічні тенденції в епідеміології алергії до БКМ
Немає вірогідної інформації щодо різниці розповсюдженості алергії до БКМ в різних регіонах світу. Найбільш вірогідна інформація є щодо Іспанії, країн Скандинавії, Великої Британії та Германії. Багато досліджень проведено в Італії, Австралії та Північній Америці, але незадовільної якості.
У табл. 1 відображено дані щодо розповсюдженості алергії до основних харчових алергенів у різних країнах [74].
Таблиця 1. Розповсюдженість трьох головних харчових алергенів у різних країнах
|
Країна |
1-ше місце |
2-ге місце |
3-тє місце |
|
США |
Яйце |
Коров’яче молоко |
Арахіс |
|
Німеччина |
Яйце |
Коров’яче молоко |
Пшениця |
|
Іспанія |
Яйце |
Коров’яче молоко |
Риба |
|
Швейцарія |
Яйце |
Коров’яче молоко |
Арахіс |
|
Ізраїль |
Яйце |
Коров’яче молоко |
Кунжут |
|
Японія |
Яйце |
Коров’яче молоко |
Пшениця |
Європейським дослідженням RedAll встановлено, що молоко є найбільш частим алергеном для дітей (38,5%) та другим за частотою для дорослих (26,2%) [75].
У Франції ХА при опитуванні встановлено у 29/182 школярів, серед яких в 11,9% випадків підозрювалась алергія до БКМ [76].
В метааналізі R.J. Rona молоко ідентифіковано як важливий алерген у дослідженнях, де алергія підтверджена провокаційним тестом, але після яйця та риби [77].
Важливо підкреслити наявність регіональних відмінностей у профілі ХА, що обумовлено особливостями експозиції харчових алергенів, засобами приготування їжі та культурними традиціями. Наприклад, в Ізраїлі кунжут є третім за частотою харчовим алергеном, що обумовлено його широким застосуванням. В Австралії «головним» алергеном серед підлітків є арахіс [78], а для дітей Іраку – коров’яче молоко [79]. Таким чином, у кожному регіоні найбільш репрезентативним є свій, «hand-made» алерген.
Висновки
На відміну від астми та риніту, немає вірогідних епідеміологічних досліджень стосовно ХА у дітей та дорослих. Підозра на алергію до БКМ виникає значно частіше, ніж підтверджується.
Повідомлення пацієнтів щодо випадків алергії до БКМ зустрічаються у 1–17,5, 1–13,5 та 1–4% випадків у дошкільнят, дітей віком 5–16 років та дорослих відповідно. Згідно з даними Німецького багатоцентрового дослідження алергії (German Multi-Centre Allergy Study), рівень специфічного IgЕ до молока прогресивно зменшується від 4% у дітей віком 2 років до менше 1% у дітей віком 10 років. Найнадійніші дані щодо епідеміології алергії до БКМ є ті, де алергія підтверджена провокаційними тестами. В Європі виконано 5 таких досліджень. Встановлена поширеність алергії до БКМ серед дітей грудного віку: 1,9% – у Фінляндії, 2,16% – на о. Уайт, 2,22% – у Данії, 2,24% – у Нідерландах, 4,9% – у Норвегії.
У хворих з алергією до БКМ ГІС розвиваються в 32–60% випадків, ураження шкіри – в 5–90% та анафілаксія – в 0,8–9% випадків.
У кожної третьої дитини з АД алергія до БКМ підтверджується елімінаційною дієтою та провокаційною пробою. З іншого боку, 40–50% дітей грудного віку з алергією до БКМ страждають на АД.
Зараз у 10 європейських країнах проводиться масштабне епідеміологічне когортне дослідження, спонсором якого є Європейська комісія, щодо вивчення поширеності алергії до БКМ, підтвердженої ОПТ, та сенсибілізації до БКМ у дітей раннього віку.
Алергени білків коров’ячого молока
Т.Р. Уманець, О.Г. Шадрін, В.А. Клименко, С.Л. Няньковський, О.М. Ащеулов, О.С. Няньковська
Молоко може бути причиною харчової гіперчутливості, що класифікується як алергія, або інтолерантність. Механізми інтолерантності є імунологічно незалежними і часто обумовлені дефіцитом ензимів: наприклад, лактозна інтолерантність внаслідок дефіциту β-галактозидази (лактази). Алергічні механізми можуть бути як IgE-обумовлені, так і пов’язані з іншими імунологічними механізмами (інші класи імуноглобулінів, імунні комплекси, клітинно-обумовлені реакції).
Хімічна характеристика алергенів
Коров’яче молоко містить декілька білків, кожен з яких може спричинювати алергічну реакцію у «чутливих» осіб. Деякі з цих білків розглядають як основні алергени, деякі – як незначні, а інші рідко або ніколи не були пов’язані з повідомленнями про алергічні реакції. Характеристику БКМ представлено в табл. 2 [1–3].
Таблиця 2. Характеристика БКМ
|
Фракції |
Білок |
Таксономічна назва алергену |
Сумарна кількість,% |
Вага, г/л |
Молекулярна маса, kDa |
Кількість амінокислот |
Ізоелектрична точка |
|
Казеїн |
Bos d 8 |
80 |
~30 |
||||
|
αs1-казеїн |
29 |
12-15 |
23,6 |
199 |
4,9-5,0 |
||
|
αs2-казеїн |
8 |
3-4 |
25,2 |
207 |
5,2-5,4 |
||
|
β-казеїн |
27 |
9-11 |
24,0 |
209 |
5,1-5,4 |
||
|
γ1-казеїн |
20,6 |
180 |
5,5 |
||||
|
γ2-казеїн |
6 |
1-2 |
11,8 |
104 |
6,4 |
||
|
γ3-казеїн |
11,6 |
102 |
5,8 |
||||
|
κ-казеїн |
10 |
3-4 |
19 |
169 |
5,4-5,6 |
||
|
Сироваткові білки |
20 |
~5 |
|||||
|
α-лактальбумін |
Bos d 4 |
5 |
1-1,5 |
14,2 |
123 |
4,8 |
|
|
β-лактоглобулін |
Bos d 5 |
10 |
3-4 |
18,3 |
162 |
5,3 |
|
|
Імуноглобулін |
Bos d 7 |
3 |
0,6-1 |
160,0 |
– |
– |
|
|
Бичачий сироватковий альбумін |
Bos d 6 |
1 |
0,1-0,4 |
67,0 |
583 |
4,9-5,1 |
|
|
Лактоферин |
Сліди |
0,09 |
800,0 |
703 |
8,7 |
Раніше вважалось, що β-лактоглобулін (β-ЛГ) є найважливішим алергеном коров’ячого молока, тому що він відсутній у грудному молоці. Але дослідженнями останніх років доведено критичне значення й інших білків у етіології алергічних хвороб.
Важливе знання міжнародної номенклатури алергенів – саме за цією абревіатурою ми можемо знайти білок у переліку реактивів, досліджень лабораторії. У міжнародній номенклатурі алергени позначаються абревіатурою, що утворена від назви роду (скорочення до перших трьох літер) та виду (скорочення до однієї літери) згідно з таксономічною системою Ліннея та супроводжується арабською цифрою, що відображає хронологічний порядок, у якому алерген було ідентифіковано [4].
α-лактальбумін (Bos d 4)
α-лактальбумін (α-ЛA) є сироватковим протеїном, що належить до сімейства лізоцимів. α-ЛA – це регуляторна субодиниця лактозної синтази, і, маючи можливість змінювати субстратну специфічність галактозил-трансферази в молочній залозі, робить глюкозу хорошим акцепторним субстратом для цього ферменту та дає змогу лактозній синтазі синтезувати лактозу [5, 6]. α-ЛA виробляється у молочній залозі та був виявлений у всіх видах молока аналізованих дотепер.
α-ЛA містить 8 груп цистеїну, кожна з яких утворює внутрішні дисульфідні зв’язки, і 4 триптофанові залишки. Він містить високоспоріднені вузли зв’язування кальцію, які стабілізують його вторинну структуру. Дані щодо ролі α-ЛA в розвитку алергії є суперечливими: як етіологічний чинник алергії до БКМ він відмічений у 0–80% випадків [7]. Ця різнорідність даних, ймовірно, пов’язана з використанням різних методів оцінки сенсибілізації до α-ЛA (шкірні прик-тести, визначення специфічних IgE, імуноблотинг та ін.).
β-ЛГ (Bos d 5)
β-ЛГ є найпоширенішим сироватковим БКМ. Він міститься в молоці багатьох ссавців, але відсутній у грудному молоці. β-ЛГ належить до ліпокалінового сімейства алергенів і синтезується молочною залозою ссавців. Його функція досконало не вивчена. Вважається, що він може бути залучений до транспорту ретинолу, з яким легко зв’язується [8]. β-ЛГ містить 2 внутрішні дисульфідні зв’язки та одну вільну SH-групу. У фізіологічних умовах β-ЛГ існує у вигляді рівноважної суміші мономерів та димерів, але, згідно з його ізоелектричною точкою, димери можуть бути об’єднані в октамери. Існує 2 головні ізоформи цього білка в коров’ячому молоці: генетичні варіанти А і В, які відрізняються лише двома точковими мутаціями у 64 і 118 амінокислотах. Вважається, що β-ЛГ є найважливішим алергеном коров’ячого молока – алергічні реакції на нього відмічені в 13–76% випадків [9].
Бичачий сироватковий альбумін (Bos d 6)
Бичачий сироватковий альбумін (БСА) є основним сироватковим білком. Він може зв’язуватися з водою, жирними кислотами, гормонами, білірубіном, ліками, та іонами Ca, К, Na. Його основною функцією є регулювання колоїдного осмотичного тиску крові [10]. Третинна структура БСA є стабільною, його тривимірна форма добре описана в літературі. Цей білок, організований у 3 гомологічні домени, складається з 9 петель, пов’язаних 17 ковалентними дисульфідними містками. Більшість дисульфідних зв’язків добре захищені в ядрі білка та є недоступними для розчинників.
БСA бере участь не тільки в патогенезі алергії до БКМ, а й в алергічних реакціях на яловичину. БСA спричинював алергічні реакції негайного типу (набряк губ, кропив’янка, кашель, риніт) у дітей з алергією на яловичину, які отримували цей білок у ході подвійного сліпого плацебо-контрольованого дослідження [11]. Поширеність сенсибілізації до БСА сягає 88%, у той час як клінічні симптоми спостерігають лише в 20% дітей [12].
Імуноглобуліни (Bos d 7)
Бичачі імуноглобуліни наявні в крові, тканинах і рідинах, таких як молоко. Основна частина бичачих імуноглобулінів – це IgG. Бичачі IgG рідко спричинюють клінічні симптоми алергії до БКМ [13].
Казеїни (Bos d 8)
Більшість казеїну знаходиться у колоїдному агрегатному стані (казеїнові міцели), і його біологічною функцією є транспортування фосфатів кальцію. Більше 90% вмісту кальцію знежиреного молока зв’язано з міцелами казеїну. Казеїни складаються з 4 різних білків (αs1-, αs2-, β- і κ-казеїн) з невеликою кількістю послідовних гомологічних ділянок. Інша група, γ-казеїн, яка наявна в дуже невеликій кількості в молоці, є продуктом протеолізу β-казеїну. Відмінністю всіх казеїнів є їх низька розчинність при рН=4,6.
Казеїни є складними білками з фосфатними групами, етерифікованими з серином. Казеїни не містять дисульфідних зв’язків, у той час як велика кількість залишків проліну зумовлює виражений вигин білкового ланцюга, який інгібує утворення щільної форми та визначає його вторинну структуру. Не зважаючи на невелику гомологічність між фракціями казеїну, часто спостерігається сенсибілізація до багатьох казеїнів. Це може пояснюватись перехресною сенсибілізацією через загальні або дуже схожі між собою епітопи [14]. Пацієнти майже завжди сенсибілізовані до α-казеїнів (100%) та κ-казеїну (91,7%) [15].
Перехресна реактивність між білками молока різних видів тварин
Перехресна реактивність виникає, коли два різні білки мають загальну частину амінокислотної послідовності (принаймні, послідовність, що містить епітопні домени) або коли їх тривимірна структура утворює 2 молекули з подібною зв’язувальною здатністю до конкретних антитіл. Взагалі, перехресна реактивність між білками різних ссавців відображає філогенетичні зв’язки між видами тварин та еволюційною цілісністю білків, які часто крос-реактивні [16, 17]. У табл. 3 показано схожість послідовностей (гомологічність), виражену у відсотках, між білками молока різних видів ссавців [18].
Таблиця 3. Гомологічність білків молока ссавців (у відсотках по відношенню до БКМ)
|
Білок |
Козяче |
Овече |
Кобиляче |
Ослине |
Верблюже |
Жіноче |
|
α-ЛA |
95,1 |
97,2 |
72,4 |
71,5 |
69,7 |
73,9 |
|
β-ЛГ |
94,4 |
93,9 |
59,4 |
56,9 |
Відсутня |
Відсутня |
|
Сироватковий альбумін |
92,4 |
74,5 |
74,1 |
– |
76,6 |
|
|
αS1-казеїн |
87,9 |
88,3 |
– |
– |
42,9 |
32,4 |
|
αS2-казеїн |
88,3 |
89,2 |
– |
– |
58,3 |
|
|
β-казеїн |
91,1 |
92,0 |
60,5 |
– |
69,2 |
56,5 |
|
κ-казеїн |
84,9 |
84,9 |
57,4 |
– |
58,4 |
53,2 |
Найбільшу гомологічність відмічено у групи білків Bos (коров’ячого), Ovis (овечого) та Capra (козячого) молока, які належать до одного сімейства жуйних тварин Bovidae. Ці білки мають меншу структурну схожість з білками сімейств Suidae (свині), Equidae (кобили та ослиці), Camelidae (верблюди) та з грудним молоком. Молоко верблюдів і мулів (як і грудне молоко) не містить β-ЛГ.
Наочно схожість молока корів, кіз і овець продемонстровано на рисунку – моделі молока зроблені методом електрофорезу від різних видів ссавців. Білкові профілі молока кобил, ослиць і верблюдів мають значні відмінності.
Однак дослідження in vitro та теоретичні гіпотези не завжди співпадають з клінічними даними, які є досить суперечливими. Так, клінічне дослідження G. Freund (1996) у Франції показало, що 51 дитина з 55, що мали алергію до БКМ, толерантно переносили козяче молоко упродовж від 8 днів до 1 року [19]. Наступні дослідження показали, що пацієнти з алергією до БКМ не мають толерантності до козячого та овечого молока [20].
Крім того, є повідомлення про наявніст ь алергії виключно на козяче та овече молоко, але не на коров’яче, – у 28 дітей старшого віку з тяжкими алергічними реакціями, у тому числі анафілаксією. У дослідженні S. Ah-Leung (2006) відмічено підвищені рівні IgE до казеїну козячого молока і відсутність сенсибілізації до казеїну коров’ячого молока [21]. Такі факти не поодинокі [22, 23]. Також описано серію клінічних випадків, коли дорослі пацієнти мали алергією на білки козячого молока, високі рівні специфічних IgE до α-ЛA козячого молока без алергії до БКМ [24].
Доведено, що молоко кобили та ослиці іноді корисне деяким пацієнтам [25–27], але не слід забувати про різні хімічні складові цього молока та про гігієнічний контроль. Такі самі міркування стосуються молока верблюдів (Camellidae), яке може бути альтернативою для пацієнтів з алергією до БКМ через незначну гомологічність послідовностей їх амінокислот з коров’ячим молоком та відсутність β-ЛГ [28].
Структурні модифікації та алергенність БКМ
Тривимірна структура більшості антигенних білків невідома навіть там, де амінокислотна послідовність точно визначена, оскільки їх структура не є незмінною та залежить від навколишнього середовища. Ця проблема має велике значення для білків молока, тому що їх організація є складною, і наявність казеїнових міцел робить дослідження складними. Важливими є структурні зміни, що відбуваються при травленні білків у травному тракті та при технологічних процесах, оскільки від цього залежить алергенний потенціал білків.
Травлення та алергенність БКМ
Харчові білки перетравлюються ферментами травного тракту, і, як правило, вважається, що білки, стійкіші до протеолізу, є більш потужними алергенами. Тим не менш, in vitro було доведено, що немає чіткого взаємозв’язку між травленням та алергією на білки [29].
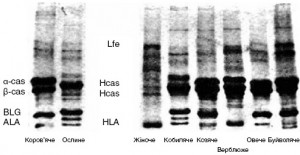 Електрофорез білків молока різних видів ссавців
Електрофорез білків молока різних видів ссавців(WAO DRACMA Guidelines, 2010): H-cas – людський казеїн, HLA – людський лактальбумін, Lfe – людський лактоферин, α-cas – коров’ячий α-казеїн, β-cas – коров’ячий β-казеїн, BLG – коров’ячий β-ЛГ, ALA – α-ЛА
Вважається, що казеїни легко перетравлюються, але в кислому середовищі (рН шлунку) білки коагулюють. Підкислення збільшує розчинність мінералів, тому кальцій і фосфор, що містяться в міцелах, поступово стають розчинними у водній фазі. Внаслідок цього міцели казеїну розпадаються, і казеїн випадає в осад.
Сироваткові білки більш розчинні у сольовому розчині, ніж казеїн, і, теоретично, вони мають легше перетравлюватися протеазами, які працюють у водному середовищі. Однак кореляція між розчинністю у воді і травленням не є лінійною. Наприклад, пепсин, трипсин і термолізин перетравлюють швидше казеїни, ніж сироваткові білки [30].
Хоча БСА дуже добре розчинний у воді і багатий на амінокислоти, що розбиваються шлунково-кишковими ферментами, це відносно стійкі білки до перетравлення. Деякі епітопи залишалися незмінними принаймні впродовж 60 хв після розщеплення БСА у пепсині. Його 9 петель підтримуються дисульфідними зв’язками, і це уповільнює фрагментацію білка до коротких пептидів з меншою антигенною активністю [31].
Нагрівання та алергенність білків
Зазвичай коров’яче молоко продається тільки після технологічної обробки, як правило, пастеризації (70–80 °С протягом 15–20 с), що знижує потенціал патогенного навантаження. Обробка ультрависокими температурами у поєднанні зі швидкісним нагріванням (вище 100 °С протягом декількох секунд) або випаровування, яке використовується для виробництва сухих дитячих сумішей, чинять низький вплив або взагалі не впливають на алергенний потенціал білків. Кип’ятіння молока протягом 10 хв знижує реакцію у пацієнтів, які реагують на БСА і β-ЛГ, але реакція на казеїни залишається незмінною [32].
Деякі автори заперечують зменшення алергенності білків після кип’ятіння: було встановлено агрегування нових білкових полімерів, здатних зв’язувати специфічні IgE. Після кип’ятіння БСА при 100 °С протягом 10 хв кількість димерних, тримерних та вищих полімерних форм збільшується, і всі вони зберігають здатність зв’язуватися з IgE [33, 34].
Крім того, при нагріванні можуть змінюватися тільки конформаційні епітопи з втратою здатності до зв’язування з конкретними IgE, в той час як послідовні епітопи зберігають алергенну активність навіть після нагрівання [35]. Молоко містить обидва види епітопів, і хоча незначне зниження антигенності можна спостерігати з сироватковими білками, цього не спостерігається з казеїнами.
Інтенсивне нагрівання до 121 °C протягом 20 хв також спричинювало підвищення деяких алергенних властивостей БКМ [36]. Білки також можуть бути окислені під час промислової обробки, що призводить до утворення модифікованих амінокислотних залишків, особливо в β-ЛГ, які можуть бути відповідальні за розвиток нових імунореактивних структур [37].
Таким чином, збереження алергенної активності в молоці при нагріванні та кип’ятінні є клінічно доведеним фактом.
Технологічні методи модифікації алергенності БКМ
Єдиний метод зменшення алергенності білків – застосування промислових технологій. Гіпоалергенні формули отримують шляхом гідролізу та подальшої обробки – термічної, ультрафільтрації або застосування високого тиску.
Термообробка часто поєднується з протеолізом для зміни тривимірної структури білка. Однак теплова денатурація може призводити до утворення агрегатів з більшою стійкістю до гідролізу, як і у випадку з β-ЛГ [38].
Інший спосіб усунути антигенність полягає у використанні протеолізу в поєднанні з високим тиском. Різні автори показали підвищену фрагментацію β-ЛГ, якщо протеоліз відбувається після або під час застосування високого тиску [39].
Висновки
Головні алергени коров’ячого молока – сироваткові білки та казеїн. До сироваткових білків належать:
- α-ЛA (Bos d 4) – його роль у алергії до БКМ не визначено; поширеність алергічних реакцій на нього становить, за даними різних досліджень, від 0 до 80%;
- β-ЛГ (Bos d 5) – його кількість найбільша серед інших сироваткових протеїнів, що містяться в молоці багатьох ссавців, але відсутні у жіночому молоці. Від 13 до 76% пацієнтів реагують на цей білок;
- БСA (Bos d 6) – відповідає за перехресну алергію до яловичини; сенсибілізація до нього відмічена у 0–88% випадків, але алергічні симптоми – у 20% пацієнтів;
- бичачі імуноглобуліни (Bos d 7) – рідко спричинюють клінічні симптоми алергії.
Казеїни (Bos d 8) складаються з 4 різних фракцій (αs1, αs2, β, κ), які характеризуються незначною гомологією, але часто спричинюють загальну сенсибілізацію. Найчастіше пацієнти сенсибілізовані до α- (100%) та κ- (91,7%) казеїнів.
Молоко різних ссавців характеризується перехресною реактивністю. Найбільшу гомологічність відмічено у білків коров’ячого, овечого та козячого молока (ссавці одного сімейства жуйних тварин Bovidae). Меншу структурну схожість з БКМ мають білки молока тварин сімейств Suidae (свині), Equidae (кобили та ослиці), Camelidae (верблюди) та грудне молоко. Молоко верблюдів і мулів (як і грудне молоко) не містить Bos d 5.
Не встановлено чіткої залежності алергенності білків від травлення в травному тракті. Алергени молока зберігають біологічну активність навіть після кип’ятіння, пастеризації, обробки ультрависокими температурами, випаровування, що застосовуються при виробництві сухих молочних дитячих сумішей.
Для отримання гіпоалергенних сумішей застосовують екстенсивний гідроліз з наступною технологічною обробкою, такою як висока температура, ультрафільтрація та високий тиск. Зроблені спроби класифікації формул за ступенем фрагментації білка на формули з частковим та екстенсивним гідролізом, але немає угоди щодо критеріїв цієї класифікації. Доведено ефективність гідролізованих формул: вони широко використовуються як джерело білка для дітей з алергією до БКМ.
Патогенез алергії до білків коров’ячого молока
Т.Р. Уманець, О.Г. Шадрін, В.А. Клименко, С.Л. Няньковський, Ю.В. Карпушенко (к.м.н., кафедра пропедевтики педіатрії № 2 Харківського національного медичного університету), О.М. Ащеулов, О.С. Няньковська
Набута імунологічна толерантність до зовнішніх алергенів є активним механізмом адаптивного імунітету, який опосередкований Т-хелперами I типу. У осіб з атопією схильність до синтезу IgE до БКМ підвищена, гомеостаз змінюється, і опасисті клітини можуть стати чутливими в будь-якій ділянці тіла і спричинювати тим самим симптоми в одному або кількох органах, які лікар визначає як алергію до БКМ [1]. Базове розуміння основ імунологічних механізмів розвитку алергії до БКМ є необхідним для діагностики та лікування.
Кишковий бар’єр
Імунна система слизової оболонки травного тракту має адаптуватися і бути в змозі розрізнити патогенні і нешкідливі антигени, реагувати на них відповідним чином, для того щоб захистити новонародженого від внутрішніх патогенів, бактерій-коменсалів і при цьому встановити толерантність до харчових алергенів. Це важливе завдання здійснюється клітинами асоційованої з кишківником лімфоїдної тканини (gut-associated lymphoid tissue) – найбільшим органом імунної системи організму [2]. Численні дослідження свідчать про підвищений макромолекулярний транспорт через кишковий бар’єр у дітей з атопією [3, 4], що, як вважають, виникає внаслідок пошкодження слизової оболонки, індукованого локальною реакцією гіперчутливості до їжі [5]. Дослідження кишкової проникності для цукру (лактулоза/манітол) показали, що в дітей з атопією, що перебувають на грудному вигодовуванні, кишковий бар’єр функціонує краще, ніж у дітей на штучному вигодовуванні з використанням гіпоалергенної суміші [6].
Оральна толерантність
Слизова оболонка дає змогу нутрієнтам транспортуватися через кишечник до системного кровообігу, захищаючи від патогенів шляхом індукції імунної відповіді. Будь-яка регуляція імунної відповіді, що призводить до знешкодження антигенів, які потрапляють з їжею, називається оральною толерантністю [7]. У нормі лімфоцити зрілих лімфатичних вузлів стають гіпореактивними після оральної регуляції цих антигенів [8].
Молочні білки, які потрапляють з їжею, розпадаються, і їх конформаційні епітопи знищуються завдяки шлунковій кислоті та кишковим ензимам, в результаті чого імуногенні епітопи розпадаються. На моделях тварин було показано, що порушення процесу травлення може перешкоджати формуванню толерантності до молока і призводити до розвитку гіперчутливості. Коров’ячий сироватковий білок є імуногенним при введенні його мишам за допомогою внутрішньом’язової ін’єкції, але пептичне травлення білка формує імунологічну толерантність [9].
Що відбувається зі слизовою оболонкою після дії антигену, вивчено недостатньо і залишається спірним. Взагалі, розвиток толерантності до молока розглядається як Th1-відповідь, яка, з одного боку, може запобігти шкідливій імунологічній реакції слизової оболонки, а з другого – сприяти негативній реакції в окремих випадках. Процес починається з контакту алергенів зі слизовою оболонкою кишечнику. Тут вони взаємодіють з Т- та В-клітинами слизової оболонки безпосередньо або через антиген-презентувальні клітини (АПК): макрофаги, дендритні клітини (ДК) або макрофаги (М-клітини). Т-клітинне розпізнавання антигену рецепторами залучає молекули головного комплексу гістосумісності (клас І та ІІ АПК). Активовані Т- та В-клітини лімфоїдних фолікулів мігрують спочатку через лімфатичну систему, а потім, через кровообіг, — у органи-мішені, а саме травний тракт, дихальну систему, шкіру, центральну нервову систему. Цей процес називають homing (повернення додому). Якщо толерантності не досягнуто, Т- та В-клітини активуються в homing-місцях при контакті зі специфічними харчовими антигенами та вивільнюють цитокіни, вазоактивні пептиди та антитіла, зумовлюючи запальну реакцію та клінічні прояви харчової гіперчутливості [10].
У цьому контексті ДК відіграють головну роль, розпізнаючи протеїни молока та мігруючи в мезентеріальні лімфатичні вузли, де вони регулюють CD4-Т-клітинну диференціацію. Первинні механізми, завдяки яким толерантність може бути опосередкована, охоплюють знищення алергену, анергію, супресію, «ігнорування» та апоптоз Т-клітин [11]. Баланс між толерантністю (супресією) та чутливістю залежить від декількох факторів:
- генетичний фон;
- природа та доза антигену;
- частота вживання;
- вік при першій антигенній стимуляції;
- імунологічний стан організму;
- потрапляння антигену через грудне молоко та ін.
У дослідженні на гризунах доведено, що багаторазове введення харчового алергену в низьких дозах призводить до продукції регуляторних цитокінів (наприклад, трансформуючого фактора росту-β (TGF-β), інтерлейкіну-10 (IL-10), IL-4), що частково секретуються CD4+-CD25-Т-регуляторними клітинами. Не зважаючи на потужний супресивний вплив оральних автоантигенів при їх застосуванні в експериментальних моделях автоімунних хвороб, при клінічних випробуваннях очікуваних позитивних результатів не отримали. Те саме можна сказати про алергію до БКМ [12].
У осіб з нормальною толерантністю системні та секреторні харчові IgA-антитіла взагалі відсутні [13]. Однак IgA слизової оболонки залишаються активними [14]. При обстеженні найбільша алергенна чутливість була помічена у пацієнтів зі зниженим рівнем IgA [15–17]. Значення IgM, IgG та підкласів IgG-антитіл (наприклад, IgG4) в ХА менш зрозуміле і залишається спірним. Відомо, що молоко-специфічні IgM- і IgG-антитіла виробляються після першого або повторного вживання відносно великих доз білків молока як у здорової, так і схильної до алергії людини [18].
Таким чином, відсутність імунної відповіді на антигени молока (оральна толерантність) передбачає видалення або вимикання (анергія) реактивних антиген-специфічних Т-клітин та продукцію регуляторних Т-клітин, які пригнічують запальну відповідь на доброякісні антигени [19, 20].
Вроджений імунітет та розвиток толерантності
Вроджений імунітет спроможний змінювати адаптивну імунну відповідь до харчових протеїнів. У цьому процесі ДК відіграють головну роль [21]. До того ж, Toll-like рецептори (TLRs) напряму взаємодіють з клітинами вродженого імунітету. TLRs розпізнають харчові алергени та специфічні бактеріальні поверхневі маркери, так звані патогенасоційовані молекулярні патерни (РАМР) [22]. Проте, точні механізми, за допомогою яких TLRs впливають на Treg-відповідь, остаточно не вивчені. Регуляторні Т-клітини (Treg) беруть участь у контролі імунної відповіді на харчові антигени шляхом продукції толерогенних цитокінів, у тому числі IL-10, TGF-β [22, 23].
Кишкова мікробіота чинить різноманітний вплив на TLR та імунну відповідь. Кілька видів кишкових біфідобактерій сприяють толерогенності імунної відповіді. Тип гастроінтестинальної мікробіоти новонародженого є визначальним у цьому сенсі. Пробіотичний ефект комплексу олігосахаридів грудного молока стимулює створення біфідогенної флори, яка, в свою чергу, індукує толерантність до їжі. Кілька пробіотичних бактеріальних штамів мають схожі властивості. Наприклад, Lactobacillus paracasei інгібують Th1 та Th2 і стимулюють CD4-Т-лімфоцити синтезувати TGF-β і IL-10, тобто індукують толерантність [24]. Виявилось, що зниження впливу інфекцій раннього дитинства та нешкідливих мікроорганізмів навколишнього середовища на організм сприяє підвищенню Т-клітинної дисрегуляції та розвитку автоімунних захворювань [25, 26].
Дисфункціональна толерантність
Вважається, що алергія до БКМ є результатом порушення розвитку нормальних толерогенних процесів або їх пізніх розладів. У випадку IgE-асоційованої алергії до БКМ дефіцит регулювання і поляризації специфічних ефекторних Т-клітин типу Th2 стимулюють B-клітини до утворення специфічних IgE [27, 28]. Не-IgE-асоційовані реакції можуть виникати через Th1-опосередковане запалення [29]. Дисфункція Тreg-клітин визначена як фактор обох механізмів алергії [30]. Індукція толерантності в дітей, які «переростають» алергію до БКМ, також асоційована з функцією Тreg-клітин [31, 32]. Багато досліджень орієнтовано на управління активністю ДК спеціалізованими АПК, важливими в програмуванні імунної відповіді, для стимуляції Treg-клітин та/або для зменшення Th1/Th2-дисбалансу, щоб сприяти розвитку толерантності до продуктів.
Вплив алергену та сенсибілізація
Зміни в кишечнику після впливу алергену є комплексними. Травлення [33] і приготування продукту [34, 35] змінює алергенність білків великої рогатої худоби незначною мірою. Білки, що не перетравилися та не були оброблені в просвіті кишечнику, контактують з імунною системою слизових оболонок різними шляхами. М-клітини, що розташовані в пейєрових бляшках, можуть захоплювати частинки антигенів та доставляти їх до субепітеліальних ДК. Розчинні антигени можуть проникати через епітелій трансклітинним або параклітинним шляхами та зустрічати Т-клітини або макрофаги в lamina propria. Білки, отримані з їжею, які не зазнали протеолізу в кишечнику, можуть потрапити в кишкові епітеліальні клітини, які можуть діяти як непрофесійні АПК і презентувати антиген «проінструктованим» Т-клітинам. Таким чином, харчові алергени (також мікроорганізми, нежиттєздатні частинки антигенів) досягають CD4- та CD8-Т-клітин в пейєрових бляшках, що спричинює активну імунну відповідь [36]. Ранній контакт травного тракту з відносно великими дозами розчинного білка завжди стимулює розвиток толерантності [37]. Дані, отримані на моделі гризунів, припускають, що ефект впливу алергенів молока на організм залежить від багатьох факторів, що включають:
- природу та дозу антигену;
- ефективність травлення;
- незрілість організму;
- швидкість абсорбції протеїнів молока;
- обробку антигену в кишечнику;
- імуносупресивне середовище пейєрових бляшок [38].
Усі ці фактори можуть краще індукувати периферійну толерантність до харчових алергенів, ніж системну гіперчутливість. У цьому сенсі наявність коменсальної флори в кишечнику може знизити продукцію специфічних до молочних сироваткових білків IgE під час первинної імунної відповіді. Крім того, продукція IgE зберігається довше в стерильних мишей. І, навпаки, відсутність мікробіоти кишечнику значно збільшує імунну відповідь на молоко у гризунів [39]. Це підвищує можливості профілактики та лікування алергії до БКМ за допомогою маніпулювання гастроінтестінальною флорою.
Алергія до молока
Внаслідок порушеної толерантності «алергія до молока» об’єктивно позначається як відтворювані симптоми або ознаки, що виникли через контакт з коров’ячим молоком у дозах, що є толерантними для нормальної людини [40]. Термін «алергія до БКМ» доцільний за наявності специфічних імунологічних механізмів. Алергія до БКМ може бути або антитіло-асоційованою або клітинно-асоційованою, іноді можуть бути залучені обидва механізми. Якщо в реакції залучені IgE, дотепним є термін «атопічна харчова алергія». Якщо переважно залучені інші імунологічні механізми, ніж IgE-асоційовані, використовують термін «не-IgE-асоційована харчова алергія». Всі інші реакції рекомендовано вважати неалергічною харчовою гіперчутливістю [41].
Посилення імуноопосередкованої реактивності може відбуватися за одним з 4 основних типів імунологічних реакцій, описаних Gell та Coombs:
- тип І (IgE-асоційована гіперчутливість) призводить до негайних симптомів: кропив’янка, ангіоневротичний набряк та/або інші анафілактичні реакції;
- тип ІІ (цитотоксичний), де антиген зв’язується з поверхневим клітинами та в присутності антитіл (IgG, IgM або IgA) порушує мембрани, призводячи до клітинної смерті;
- тип ІІІ (Артюса) – антиген–антитіло–комплемент імунологічні комплекси (IgG-, IgM-, IgA- та IgE- антитіла потрапляють в дрібні кровоносні судини та гломерули);
- тип IV (уповільнений) — реакції опосередковані чутливими Т-лімфоцитами.
Тип І реакцій є найбільш вивченим, він часто розглядається як класичні алергічні реакції. Три інших типи загально описані як не-IgE-опосередкована алергія, вони є складнішими для дослідження, тому є менш вивченими. В окремих випадках можуть бути активовані декілька типів алергічних реакцій.
IgE-асоційована алергія до БКМ (негайна гіперчутливість)
IgE-опосередкована алергія є найбільш вивченим механізмом і відносно легше діагностується. Симптоми з’являються через декілька хвилин або годин після контакту з алергеном. Тому IgE-опосередковану алергію часто називають «негайною гіперчутливістю» [42]. Вона має 2 стадії. Перша, «сенсибілізація», виникає, коли імунна система аберантно запрограмована виробляти IgE-антитіла до молочних білків. Ці антитіла прикріпляються до поверхні опасистих клітин та базофілів, озброюючи їх алерген-специфічним тригером. Подальший контакт з молочними протеїнами призводить до активації шляхом зв’язування клітинно-асоційованих IgE з алергенними епітопами на молочних білках та вивільнення потужних запальних медіаторів.
IgE-опосередковані гострі напади алергії до БКМ можуть уражати декілька органів-мішеней: шкіру (уртикарії, ангіонабряк), респіраторний тракт (риніт/ринорея, астма/свист, ларингонабряк/стридор), травний тракт (оральний алергічний синдром, нудота, блювання, біль, метеоризм та діарея) та/або серцево-судинну систему (анафілактичний шок) [43, 44]. Небезпечні для життя анафілактичні реакції на коров’яче молоко можуть розвиватися, але, на щастя, рідко [45]. Оскільки реакції на коров’яче молоко можуть виникати вже при контакті зі слизовою оболонкою губ або рота, заходи зі скорочення алергенності шляхом покращення травлення білка в кишечнику навряд чи будуть ефективними у всіх алергіків. Прості діагностичні процедури, такі як прик-тести (skin prick test; SPT), та визначення специфічного сироваткового IgE (методом Іmmuno-CAP) можуть використовуватись для визначення пацієнтів з IgE-опосередкованою алергією до БКМ, хоча будь-який з цих тестів може давати хибнопозитивні результати [46].
Дієта та специфічні тести іноді необхідні для підтвердження алергії до БКМ. Але золотим стандартом діагностики залишається подвійне сліпе плацебо-контрольоване тестування. IgE-опосередкована алергія до БКМ може виникати у новонародженого при першому постнатальному контакті з їжею [47]. Вважається, що близько половини випадків алергії до БКМ у маленьких дітей є IgE-опосередкованими реакціями [48], але це рідше, ніж у дорослих [49, 50]. На відміну від дорослих, атопічна алергія до БКМ в дитинстві (часто є частиною алергічного маршу) виявляється в більш ніж 85% випадків [51, 52].
Не-IgE-асоційована алергія до БКМ (гіперчутливість уповільненого типу)
Значна частина дітей та більшість дорослих з алергією до БКМ не мають циркулюючих молочних протеїнів – специфічних IgE та демонструють негативний результат при шкірних прик-тестах та визначенні сироваткового IgE [53, 54]. Ці не-IgE-опосередковані реакції мають тенденцію розвиватися з затримкою та появою симптомів від 1 год до декількох днів після вживання молока, тому вони часто називаються уповільненою гіперчутливістю. Як і у випадку з IgE-опосередкованими реакціями, симптоми можуть бути різноманітними, але найчастіше – гастроінтестінальні та шкірні [55]. ГІС, такі як нудота, метеоризм, дискомфорт у кишечнику та діарея, імітують багато симптомів лактазної недостатності та можуть призводити до діагностичної помилки. Анафілаксія не характерна для не-IgE-опосередкованих механізмів. IgE- та не-IgE-опосередковані реакції не виключають одне одні, і реакції на молоко можуть охоплювати суміш імунологічних механізмів.
Точні імунологічні механізми не-IgE-опосередкованої алергії до БКМ залишаються нез’ясованими. Пропонувалися безліч механізмів, у тому числі Th1-опосередковані реакції [56–63], утворення імунних комплексів, що призводять до активації системи комплементу [64, 65] або Т-клітин, опасистих клітин, нейронних взаємодій, що зумовлюють функціональні зміни в скороченні гладеньких м’язів та моторики кишечнику [1, 66, 67]. Неповна картина таких механізмів вказує на те, що Т-клітини діють через секрецію цитокінів, таких як IL-3, -4, -5, -13 та гранулоцитарно-макрофагальний колонієстимулюючий фактор (GM-CSF), активацію еозинофілів, опасистих клітин, базофілів та макрофагів. Макрофаги, активовані алергенами через цитокіни, здатні секретувати, в свою чергу, вазоактивні медіатори (PAF, лейкотрієни) та цитокіни (IL-1, -6, -8, GM-CSF, фактор некрозу пухлин-α (TNF-α), які збільшують клітинне запалення. У процес залучаються епітеліальні клітини, що вивільнюють цитокіни (IL-1, -6, -8, -11, GM-CSF), хемокіни (RANTES, MCP-3, MCP-4, еотаксин) та інші медіатори (лейкотрієни, простагландини, 15-HETE, ендотелін-1). Цей механізм призводить до хронічного клітинного запалення (у гастроінтестинальній системі, шкірі, на різних рівнях респіраторного тракту) і, врешті, проявляється симптомами алергії до БКМ.
Коли запальний процес локалізований у травному тракті, імунне запалення може сприяти підвищенню проникності епітеліальних клітин і, можливо, посилювати вплив на алергенність білків. Це залучає TNF-α та інтерферон-γ (INF-γ), антагоністи TGF-β та IL-10 для опосередкування оральної толерантності [68]. Доведено, що секреція TNF-α відрізняється у дітей з ГІС та шкірними проявами алергії до БКМ, і використання секреції TNF-α у відповідь на антигени коров’ячого молока було запропоновано для прогнозування (предикативного тесту) загострення у дітей з алергією до БКМ, яким проводили оральну провокацію [69]. До того ж, чутливість Th1- та Th2-лімфоцитів до БКМ була виявлена на системному рівні і проявлялась поза алергією до БКМ у вигляді неонатального некротизуючого ентероколіту [70].
Через невідповідність між отриманими даними щодо вищого відсотку формування толерантності в дитинстві при не-IgE-опосередкованій алергії до БКМ, ніж при IgE-опосередкованій [71–73] і переважання не-IgE-опосередкованої алергії до БКМ в дорослій популяції [49], було доведено, що не-IgE-опосередкована алергія до БКМ виникає пізніше. За даними одного з досліджень, випадки захворюваності на не-IgE-опосередковану ХА з віком частішають [50]. Однак поява нової популяції з алергією до БКМ серед дорослих продемонстрована переконливо. Епідеміологічні дані щодо не-IgE-опосередкованої алергії до БКМ у дорослих та дітей залишаються мізерними через трудомісткість подвійних сліпих плацебо-контрольованих тестів, залишаються тільки діагностичні тести для підтвердження цієї форми алергії. У багатьох випадках гастроінтестинальна ХА залишається недіагностованою або визначається як синдром подразненого кишечнику.
Висновки
Алергія до БКМ – імунозалежна реакція гіперчутливості, яка відтворює об’єктивні симптоми, що ініційовані БКМ в дозах, які зазвичай нормально переносяться людиною. Алергія до БКМ може бути опосередкована будь-яким з 4 основних типів імунологічних реакцій за класифікацією Gell та Coombs (1964), частіше – гуморально- або клітинно-асоційованою. Знання та ідентифікація різних патогенетичних варіантів алергії до БКМ важливі та мають не тільки наукове, але і прикладне значення для розробки стратегії діагностики та лікування.
Клінічні прояви алергії до білків коров’ячого молока
Т.Р. Уманець, О.Г. Шадрін, В.А. Клименко, С.Л. Няньковський, Ю.В. Карпушенко, О.М. Ащеулов, О.С. Няньковська
Оскільки внаслідок споживання молока можливий широкий спектр побічних реакцій, вкрай важливо для встановлення діагнозу з’ясувати анамнез хвороби. Несприятливі реакції на коров’яче молоко можуть бути класифіковані на основі імунологічних і неімунологічних механізмів, які можуть зумовлювати подібні клінічні симптоми. Імунологічні реакції охоплюють IgE-залежні та IgE-незалежні механізми.
Існують також стани, такі як синдром подразненого кишечнику або запальні хвороби кишечнику, при яких деякі симптоми можуть бути підозрілими щодо алергії до БКМ, але без видимого послідовного зв’язку. Це важливо для диференціювання цих станів, оскільки анамнез не завжди може вказувати на зв’язок симптомів із вживанням їжі. Зокрема, пацієнти з психічними розладами можуть приписувати несприятливі реакції вживанню молока. Лікарі мають інформувати пацієнтів про те, що алергія до БКМ не є частою у дорослих, що поширеною є непереносимість коров’ячого молока, і тому алергія до БКМ не може бути причиною їх скарг.
Алергічні реакції негайного типу
Пацієнти з алергією до БКМ можуть реагувати появою еритеми, ангіонабряку, кропив’янки або блювання протягом декількох хвилин після вживання навіть незначної кількості молока [1–3]. У деяких дітей може розвиватися кропив’янка незабаром після контакту [4, 5] або приступ бронхоспазму після вдихання парів молока, що кипить [6]. Як правило, наявна IgE-сенсибілізація (при цьому будуть позитивні шкірні прик-тести або виявлятися алерген-специфічні IgE-антитіла до коров’ячого молока). Діти з алергією до БКМ часто мають алергію до інших харчових алергенів, зокрема до яйця та арахісу або до продуктів, що їх містять.
Різноманітність розладів, пов’язаних з IgE-залежними реакціями до БКМ [7]:
- системні IgE-залежні реакції (анафілаксія):
- з негайним початком;
- з пізнім початком;
- IgE-залежні гастро-інтестинальні реакції:
- оральний алергічний синдром (ОАС);
- негайна гастроінтестинальна алергія;
- IgE-залежні респіраторні реакції:
- астма та риніт внаслідок вживання молока;
- астма та риніт внаслідок вдихання молока (в тому числі професійна астма);
- IgE-залежні шкірні реакції:
- реакції негайного типу:
- гостра кропив’янка або ангіонабряк;
- контактна кропив’янка;
- реакції з уповільненим початком:
- АД.
- реакції негайного типу:
Анафілаксія
Найтяжчим проявом негайної алергії до БКМ є анафілаксія. Нині вона визначається як «тяжка системна або тяжка генералізована алергічна реакція» [8], потенційно небезпечний для життя стан. До діагностичних критеріїв належать: раптовий початок за участю шкіри та/або слизових оболонок з щонайменш одним респіраторним симптомом, таким як диспное, бронхоспазм, стридор, зниження пікової швидкості видиху, гіпоксемія, зниження артеріального тиску, симптоми дисфункції органів, гіпотонія, синкопи; ГІС (кольки, блювання) та шок [9]. Це відбувається майже негайно (від декількох хвилин до 2 год) після вживання молочних продуктів, клініка схожа з анафілаксією, спричиненою іншими харчовими продуктами [10].
Анафілактична реакція охоплює наступні симптоми:
- шкірні симптоми, від локального почервоніння до генералізованої кропив’янки, у тому числі долонно-підошовний, періоральний та періорбітальний свербіж [11–13];
- респіраторні симптоми, від назальних до астматичних [14], описані у близько 79% випадків [15] та пов’язані з летальністю [16];
- ГІС, до яких належать ОАС, нудота, абдомінальний біль, блювання або діарея. Було виявлено, що ці симптоми можуть передувати розвитку тяжкої форми анафілаксії [17];
- серцево-судинні симптоми відмічають у 17–21% випадків харчових анафілактичних реакцій [9, 10, 14]. Знижений артеріальний тиск призводить до судинного колапсу, синкопи або втрати свідомості [8];
- неврологічні симптоми охоплюють тремор, психічні розлади, синкопи та судоми.
Анафілаксія також може бути двофазною та мати відстрочений початок [18, 19]. Розрізняють залежну від харчування форму анафілаксії, що індукована фізичними вправами [20, 21]. Вона може бути у дітей з попередньою алергією на молоко, або після сформованої толерантності [22], або після оральної десенсибілізації [23].
Дані літератури щодо розповсюдженості анафілаксії на молоко різняться в різних дослідженнях від 10,9% серед дітей з тяжкою формою анафілаксії, що потребують введення більше ніж однієї дози епінефрину [24], до 11% [25], 14% [26], 22% [14] та 28% [9] епізодів анафілаксії в дитячій популяції. В Англії вживання молока виявилось причиною 4 випадків фатальної анафілаксії за період більше 10 років [27]. Молоко є одним з основних продуктів, що потребує використання епінефрину [28]. Коров’яче молоко досі є продуктом, що має маркування із застереженням як у Європі, так і в Америці [29]. Неодноразово повідомлялося про можливість анафілаксії після вживання молока як інгредієнта фармацевтичних препаратів, таких як препарати заліза [30] та пробіотики, що можуть містити коров’яче молоко [31, 32]. Аналогічно щодо козячого та овечого молока, які також можуть спричинювати анафілактичні реакції [33, 34].
Гастроінтестинальні реакції
ОАС
ОАС краще описаний у дорослих, ніж у дітей, переважно після споживання свіжих фруктів або овочів. У дітей найбільш вивчений симптом – набряк губ [35].
Гастроінтестинальна алергія негайного типу
Блювання після споживання молока описане в дітей з алергією до БКМ окремо або як частина анафілактичної реакції. Діарея зазвичай є уповільненим симптомом, але також може бути і негайного типу. Ізольовані IgE-залежні ГІС рідко виникають у перші місяці життя та після 12 міс [36]. Описано кров’янистий стул у новонароджених після годування сумішшю протягом перших 24 год – IgE-залежна реакція до БКМ [37–39]. Описані 3 випадки IgE-незалежної алергії до БКМ у новонароджених на штучному вигодовуванні впродовж першого дня життя [40]. Ці симптоми з’являються дуже рано в дитинстві і зумовлені внутрішньоутробною сенсибілізацією.
Алергія до БКМ у дітей з синдромом короткої кишки
Враховуючи часте проведення кишкової резекції у дітей раннього віку або новонароджених з вродженими або набутими вадами кишківника, при парентеральному харчуванні через центральні венозні катетери, за даними одного дослідження, більше ніж у 50% хворих виявили алергію до БКМ [41].
IgE-залежні респіраторні реакції
Астма та риніт внаслідок вживання коров’ячого молока
Респіраторні симптоми рідко бувають ізольованими [42], але мають особливе значення для дітей з алергією до БКМ, оскільки пов’язані з тяжкими клінічними проявами [43]. Доведено, що астма погіршує прогноз у дітей з анафілаксією, астма при алергії до БКМ має особливо тяжкий перебіг [44]. При введенні харчового алергену риніт виникає приблизно в 70%, а астма – до 8% випадків [45–48]. У дітей з алергією до БКМ згодом можливий розвиток респіраторної алергії [49].
Астма та риніт, спричинені вдиханням протеїнів молока
Зафіксовані випадки професійної астми через вдихання білків молока є рідкісними. Їх можна спостерігати у медичних працівників внаслідок прихованого контакту з казеїном, який міститься в комерційних дерматологічних порошках, широко використовується в лікуванні пацієнтів похилого віку [50]. У дітей вдихання парів молока, яке кипить, асоційоване з тяжкими респіраторними реакціями [51, 52].
Зазвичай лактоза, що представлена у фармацевтичних продуктах, не викликає клінічних проблем, тому що в лікарських засобах використовується високо очищена лактоза [53]. Тем не менш, навіть мінімальна кількість лактози, що міститься в сухому порошку інгалятора, і залишкова кількість молочного білка не виключає виникнення подібних реакцій. Описано випадок життєвонебезпечної анафілаксії, спричиненої молочним білком, що вдихався за допомогою інгалятора [54].
IgE-залежні шкірні реакції
Гостра кропив’янка або ангіонабряк
Більшість анафілактичних реакцій до БКМ включають кропив’янку. Однак кропив’янка може виникати внаслідок різних шляхів надходження молока: вдихання [55] або випадкового контакту зі шкірою [56], іноді з тяжкими наслідками. Ін’єкція ліків, які містять молоко, описана як тригер потужної шкірної відповіді у пацієнтів з тяжким перебігом алергії до БКМ [57].
Контактна кропив’янка
Реакція шкіри внаслідок контакту з молоком може бути від подразнення до алергічного контактного дерматиту. Вживання молока сенсибілізованою людиною може спровокувати генералізований екзематозний висип – так званий системний контактний дерматит. Серед інших контактних реакцій до їжі — контактна кропив’янка, що часто виникає у пацієнтів з АД [58].
Різні реакції
Деякі харчові алергени та, зокрема, БКМ гіпотетично причетні до розвитку епілепсії [59]. Багато випадків сенсибілізації до БКМ серед дітей, які страждають на епілепсію [60], але алергія має бути підтверджена провокаційною пробою. Інший симптом, асоційований з IgE-залежною алергією до БКМ, – транзиторна гіпогаммаглобулінемія немовлят, що характеризується зниженням рівня IgG- та IgA-антитіл зі збереженою функціональною активністю [61]. Діти з первинними імунодефіцитами, такими як гіпер-IgE-синдром, можуть також бути представлені алергією до БКМ в контексті цих станів [62, 63].
Реакції уповільненого типу
Доведено, що багато дітей та більшість дорослих з алергією до БКМ уповільненого типу не мають циркулюючих специфічних IgE-антитіл до молока, мають негативні результати прик-тестів та аналізів сироваткових молоко-специфічних IgE-антитіл [64, 65]. Типовим для таких випадків є розвиток симптомів через декілька годин або днів після вживання молока. Як і IgE-залежні реакції, діапазон симптомів великий, але найчастіше зустрічаються ГІС або дерматологічні прояви.
Різноманітність розладів, пов’язаних зі змішаними та IgE-незалежними реакціями до БКМ
- АД:
- реакції негайного типу;
- реакції уповільненого типу;
- IgE-незалежні гастроінтестинальні реакції:
- гастроезофагеальна рефлюксна хвороба (ГЕРХ);
- крико-фарингеальний спазм;
- пілоростеноз;
- алергічний еозинофільний езофагіт (АЕЕ);
- індукована БКМ ентеропатія;
- закреп;
- кольки;
- індукований харчовими протеїнами гастроентерит та проктоколіт;
- IgE-незалежні респіраторні реакції:
- синдром Хейнера.
АД
АД (атопічна екзема) – це хронічна рецидивуюча запальна хвороба шкіри, що супроводжується свербежем, зазвичай асоційована з алергічною сенсибілізацією. Мінімум одна третина дітей раннього віку з середньотяжким та тяжким перебігом АД страждають на ХА, що може безпосередньо впливати на перебіг АД. Частота алергії до БКМ у дітей з АД різниться в залежності від місця, де оцінюється [66]. У третини алергологічних клінік ХА діагностовано у 33% дітей з середньо-тяжкою/тяжкою формою АД згідно з даними подвійного сліпого плацебо-контрольованого провокаційного тесту [67]. Коров’яче молоко було третім найважливішим харчовим алергеном в Американських [68] і другим – у Швейцарських [69] педіатричних дерматологічних клініках серед дітей з АД. БКМ-індукований АД може виникати навіть у дітей, народжених з екстремально низькою масою тіла [70].
Серед дітей з екземою чим менше вік маніфестації, тим тяжче перебіг захворювання, також більша частота високого рівня специфічних IgE до БКМ [71]. У двох дослідженнях було продемонстровано кореляцію частоти ХА з тяжкими ураженнями шкіри (33% пацієнтів з середньотяжким перебігом АД та 93% пацієнтів з тяжким АД мали ХА) [72, 73]. Огляд 14 інтервенційних досліджень свідчить про те, що обстеження пацієнтів та ідентифікація причинно-значимої їжі на основі подвійного сліпого плацебо-контрольованого провокаційного тесту поліпшить виявлення захворюваності на АД. Дієтичне лікування, що грунтується на відповідних алергологічних тестах, особливо ефективне у дітей молодше 2 років [74]. Однак, всупереч широко поширеній думці, відповідне обмеження в дієті не вилікує від хвороби, але поліпшить стан шкіри. У багатьох спостереженнях гастроентерологів локалізовані форми АД – умбілікальна та періумбілікальна еритема («червоний пупок») асоціювались з непереносимістю молока [75].
ГІС
У дітей з алергією до БКМ можуть спостерігати блювання, хронічну діарею, мальабсорбцію та порушення фізичного розвитку. Окрім добре відомих IgE-залежних реакцій негайного типу велике розмаїття відстрочених проявів, таких як гастроезофагеальний рефлюкс, кольки, ентеропатія та закреп, все частіше розглядають як частину клінічного спектру алергії до БКМ [76]. Більшість цих синдромів є IgE-незалежними, і в їх основі лежать інші імунологічні механізми. У кишечнику клінічні прояви алергії до БКМ змінюються, починаючи з неонатального віку [77]. У відповідь на вживання коров’ячого молока у запальний процес може залучатися весь травний тракт. У дослідженнях гастроезофагеального рефлюксу у частини пацієнтів з діагностованою ХА були доведені запальні зміни шлунка та дванадцятипалої кишки [78].
ГЕРХ
ГЕРХ є типовим проявом IgE-незалежної алергічної реакції [79–81].
Серед дітей грудного віку, що були направлені до гастроентеролога з ГЕРХ, 40% мали алергію до БКМ, та цей відсоток підвищувався до 56% у тяжких випадках [82]. При біопсії кишечника виявляється часткова атрофія війок [83].
Крико-фарингеальний спазм
Описане асинхронне скорочення фарингеальних м’язів та/або верхнього езофагеального сфінктера, що було асоційовано з алергією до БКМ у дітей грудного віку [84].
Пілоростеноз
Дискутується участь алергії до БКМ у патогенезі стенозу пілоричного відділу шлунка. V. Morinville (2004), було описано клінічний випадок: у хлопчика віком 7 тиж з алергією до БКМ виявлено гіперплазію препілоричного відділу, що обумовило повну обструкцію виходу з шлунка [85].
АЕЕ
АЕЕ характеризується труднощами при вигодовуванні, утрудненням ковтання, відмовою від їжі, постпрандіальним блюванням, недостатнім збільшенням ваги, діареєю, поганою відповіддю на стандартну антирефлюксну терапію [86]. У тяжких випадках спостерігається залізодефіцитна анемія та набряки – симптом гіпопротеїнемії внаслідок ентеропатії з втратою білка [87].
Діагноз підтверджується виявленням еозинофілів (більше 15) в біоптатах слизової оболонки верхнього та нижнього відділів стравоходу [88–91]. Дітям раннього віку з АЕЕ притаманна полівалентна харчова сенсибілізація, у старших дітей та дорослих має значення також сенсибілізація до аероалергенів [92–94].
Індукований харчовими протеїнами ентероколітичний синдром
Індукований харчовими протеїнами ентероколітичний синдром (Food Protein-Induced Enterocolitis Syndrome)зустрічається рідко. Клінічно характеризується багаторазовим блюванням, гіпотонією, блідістю, іноді – діареєю через 1–3 год після вживання коров’ячого молока [95]. Не зважаючи на досить швидку реакцію після вживання алергену, в патогенезі синдрому мають значення IgE-незалежні реакції. Прогресуюча дегідратація може призводити до шоку у 20% хворих. Також характерні гіпоальбумінемія [96] та затримка фізичного розвитку. Окрім коров’ячого молока причиною індукованого харчовими протеїнами ентероколітичного синдрому можуть бути соєві суміші (у 50% хворих – поєднані реакції на БКМ та сою), мають значення також протеїни страв прикорму. Не описано випадків синдрому у дітей, які перебувають на виключно грудному вигодовуванні. Ремісія трапляється протягом перших 3 років життя.
Окремо вирізняють індуковану БКМ ентеропатію. Починається у віці від 1 доби до 1 року. Може бути у дітей на грудному вигодовуванні при недотриманні дієти матір’ю. Характеризується діареєю з меленою, блюванням, затримкою фізичного розвитку, вторинною лактазною недостатністю, періанальними екскоріаціями внаслідок подразнення кислою реакцією фекалій, іноді – гіпопротеїнемією та анемією, у дітей раннього віку – ацидозом [97, 98]. У копрограмі – лейкоцити, кров, підвищений рівень α1-антитрипсину. У крові – метгемоглобінемія, периферійний лейкоцитоз у відповідь на антигенну стимуляцію. В основі – IgE-незалежні механізми. Клінічні особливості представлені в табл. 4. [99].
Таблиця 4. Індукована БКМ ентеропатія: клінічні особливості
|
Симптоми |
Прогресуюча діарея з кровотечею Блювання, здуття живота Протеїн-втрачаюча ентеропатія Затримка фізичного розвитку |
|
Лабораторні показники |
Місцями кров та лейкоцити Підвищений рівень α1-антитрипсину Анемія, гіпоальбумінемія Нормальний рівень IgE Метгемоглобінемія Периферійний лейкоцитоз |
|
Вік маніфестації |
Від 1 дня до 1 року |
|
Залучені антигени |
Часто багато антигенів Коров’яче молоко, соя, овальбумін, казеїн Курка, рис, риба (у старших дітей) |
|
Патологія |
Запальний коліт Гіперплазія лімфатичних вузлів Локальне ушкодження ворсинок Еозинофільна інфільтрація lamina propria |
|
Лікування |
У 80% дітей спостерігають хороший клінічний ефект від застосування сумішей з екстенсивним гідролізом білка [100]; 15-25% пацієнтів потребують амінокислотних сумішей; 2-5% – потребують транзиторно повного парентерального харчування або стероїдів [101] |
Морфологічно – коліт, лімфоїдна нодулярна гіперплазія, локальні ураження війок слизової оболонки, еозинофільна інфільтрація lamina propria та крипт [102].
Закреп
Хронічним закрепом вважають нерегулярні випорожнення кишківника твердими фекаліями у вигляді грудок протягом більше 8 тиж [103]. У 70% дітей з хронічним закрепом виключення БКМ з дієти призводить до покращення стану [104–106].
Системний огляд літературних джерел з 1980 по 2006 р. підтверджує ефективність елімінації протеїнів БКМ у лікуванні хронічних закрепів, але дослідження, що вивчають імунологічні, біохімічні та фізіологічні механізми цього впливу, відсутні [107–109].
Закрепи, що асоційовані з БКМ, характеризуються анальними тріщинами, періанальними гіперемією та екземою, болями при дефекації та ректальною еозинофілією [110–112]. Толерантність у цих дітей формується тільки після 12 міс суворої елімінації молока [113, 114].
Кольки
Дитячими кольками вважають нез’ясовані пароксизми неспокою, роздратованості або крику, що тривають більше 3 год на добу, більше 3 діб на тиждень тривалістю щонайменше 3 тиж [115]. Кольки відмічаються у 9–19% дітей перших місяців життя [116, 117].
У немовлят з алергією до БКМ відмічена висока поширеність кольок, і низка дослідників відмічають позитивний клінічний ефект від застосування гіпоалергенних сумішей або елімінації БКМ з дієти годувальниці [118–120].
У дослідженні G. Iacono (1991) у грудних дітей з тяжкими кольками відмічено покращення при застосуванні соєвих сумішей з поверненням симптомів протягом 24 год після провокаційної проби з молоком [121, 122].
Відмічено успішне лікування тяжких кольок амінокислотною сумішшю [123]. Але слід пам’ятати про поліетіологічність кольок та можливість різних алгоритмів терапії. Часто кольки асоційовані з ГЕРХ та езофагітом. Проведення диференційної діагностики складає певні труднощі [124, 125].
Індуковані харчовими протеїнами гастроентерит та проктоколіт
Ці хвороби, як правило, маніфестують з 2-го місяця життя. В патогенезі – IgE-незалежні реакції до БКМ. Можуть бути у дітей на виключно грудному вигодовуванні внаслідок проникнення БКМ у грудне молоко [126].
Немовлята з алергічним проктоколітом можуть мати задовільний стан, хороший фізичний розвиток, нормальні випорожнення або незначну діарею. Єдиним клінічним проявом може бути незначна ректальна кровотеча [127].
Алергічні ентероколіти можуть виникати і в ранній неонатальний період [128], і у недоношених немовлят навіть після першого годування, тому необхідно враховувати ці стани при проведенні диференційного діагнозу у новонароджених з гастроінтестинальною кровотечею [129]. Іноді алергічний ентероколіт маніфестує гострими симптомами, що мімікрують під хворобу Гіршпрунга [130].
Лабораторне дослідження виявляє кров у копрограмі, еозинофілію, мікроцитарну анемію, незначне підвищення рівня сироваткового IgE та гіпоальбумінемію [131].
Ректальна біопсія проводиться лише в дуже тяжких та атипових випадках. Характерним для інфантильного алергічного проктоколіту є еозинофільна інфільтрація lamina propria та абсцес крипт. При колоноскопії виявляють запалення слизової оболонки.
Лікування: елімінація БКМ, суміші з екстенсивним гідролізом білка. У дітей з персистуючою кровотечею ефективними можуть бути амінокислотні суміші. Прогноз сприятливий: спонтанна ремісія відмічається протягом перших двох років [132].
Хронічна легенева хвороба, індукована молоком (Синдром Хейнера)
Вперше синдром Хейнера (Milk-Induced Chronic Pulmonary Disease; Heiner’s Syndrome) описаний у групи дітей віком від 6 тиж до 17 міс. Він характеризується повторною інфільтрацією легенів, супроводжується хронічним кашлем, лихоманкою, тахіпное, свистячими хрипами, відставанням фізичного розвитку та сімейним алергічним анамнезом до БКМ. На рентгенограмі грудної клітки – вогнища інфільтрації, асоційовані з ателектазами, ущільненням, сітчастою структурою, стовщенням плеври або грудною лімфаденопатією. Також виявляють преципітати до БКМ. Синдром Хейнера зустрічається нечасто. Дослідження дітей, що відповідали на дієту з елімінацією молока, показало, що діти з «незрозумілою» хворобою легенів повинні обстежуватись на наявність преципітуючих антитіл до БКМ. Не дивлячись на те, що синдром у популяції зустрічається рідко, його необхідно розглядати для диференційної діагностики респіраторних скарг у педіатричній практиці.
Різне
Виявлено зв’язок між алергією до БКМ та хронічним абдомінальним болем у дітей віком старше 1 року [133]. Навіть після клінічного одужання та відсутності специфічних IgE у дітей з алергією до БКМ може виникнути персистуючий абдомінальний біль [134]. Неврологічні симптоми, такі як синдром дефіциту уваги та гіперактивності, визначались при ХА та, зокрема, при екземі [135]. Ці асоціації потребують обережної інтерпретації та подальшої верифікації.
Висновки
Пацієнти з алергією до БКМ можуть мати різноманітні симптоми. Докладний анамнез та відповідні лабораторні дослідження зазвичай дають змогу клініцисту встановити правильний діагноз.
Список літератури – у редакції


