12 вересня, 2022
Ожиріння в дорослих: ведення пацієнтів у клінічній практиці
Ожиріння – складне хронічне захворювання, при якому патологічне збільшення кількості жирової маси тіла завдає шкоди здоров’ю, підвищує ризик виникнення віддалених медичних ускладнень і скорочує тривалість життя [1]. В епідеміологічних дослідженнях ожиріння визначають за допомогою індексу маси тіла (ІМТ; вага/зріст2), що дає можливість оцінити пов’язані з ожирінням ризики для здоров’я на популяційному рівні.
Діагноз «ожиріння» встановлюють, якщо ІМТ перевищує 30 кг/м2. Розрізняють такі ступені ожиріння: І – ІМТ становить 30-34,9 кг/м2, ІІ – ІМТ становить 35-39,9 кг/м2 і ІІІ – ІМТ ≥ 40 кг/м2.
Ключові моменти
- Ожиріння є поширеним складним захворюванням, що прогресує і рецидивує і характеризується аномальною або надмірною кількістю жирової маси в організмі (ожиріння), що погіршує стан здоров’я.
- Люди, які страждають на ожиріння, стикаються з упередженим ставленням і негативним їх виділенням у суспільстві, що призводить до підвищення рівня захворюваності та смертності незалежно від ваги чи ІМТ.
- Настанови відображають значні досягнення в епідеміології, визначенні, патофізіології, оцінці, профілактиці та лікуванні ожиріння і зміщують акцент лікування в бік покращення результатів терапії, орієнтованих на пацієнта, а не лише на втрату ваги.
- Допомога при ожирінні має базуватися на принципах лікування хронічних захворювань, фактичних даних, підтверджуватися життєвим досвідом пацієнтів, виходити за рамки спрощених підходів «їжте менше, рухайтеся більше» та полягати, зокрема, у боротьбі з основними причинами ожиріння.
- Особи з ожирінням мають право на доступ до науково обґрунтованих рекомендацій щодо лікувального харчування, фізичної активності, психологічної корекції, хірургічних і фармакотерапевтичних підходів.
На рівні популяції ризик розвитку ускладнень, спричинених надлишком жирової маси в організмі, зростає зі збільшенням ІМТ [2]. Розвиток ускладнень є суто індивідуальним, тому тригерами можуть виступати не лише надмірна маса тіла, особливості локалізації та розподілу жирової маси, а й багато інших чинників: екологічні, генетичні, біологічні та соціально-економічні (панель 1) [11].
Упродовж останніх трьох десятиліть поширеність ожиріння в усьому світі неухильно зростає, так у Канаді з 1985 року вона зросла втричі [13]. Варто зазначити, що частота тяжкого ожиріння зросла більш ніж у 4 рази за оцінками, у 2016 р. приблизно 1,9 млн дорослих канадців страждали на це захворювання [12].
Ожиріння стало значною проблемою у сфері охорони здоров’я, що збільшує витрати на медичні послуги і негативно впливає на фізичний і психологічний стан людей [14, 15]. Люди з ожирінням нерідко страждають від упередженого ставлення через вагу та навішені на них ярлики, що призводить (незалежно від ваги чи ІМТ) до підвищення захворюваності та смертності [16, 17].
Ожиріння зумовлене складною взаємодією багатьох генетичних, метаболічних, поведінкових та екологічних чинників, причому останні вважають безпосередньою причиною значного зростання поширеності ожиріння [18, 19]. Останніми роками розуміння біологічних основ цього захворювання покращилось [19]. Мозок відіграє центральну роль в енергетичному гомеостазі, регулюючи споживання їжі та витрати енергії (панель 2) [24].
Зменшення споживання їжі і збільшення фізичної активності призводять до негативного енергетичного балансу та запускають каскад метаболічних і нейрогормональних адаптаційних механізмів [25, 26]. Терапія, спрямована на зміни цих механізмів, може стати ефективним інструментом для довгострокового лікування ожиріння [27].
Були запропоновані нові підходи до діагностики й оцінки ожиріння в клінічній практиці [11, 18, 19, 28]. Незважаючи на те що ІМТ широко використовується для оцінки та класифікації ожиріння, він не є точним інструментом для виявлення пов’язаних з ожирінням ускладнень [19]. Обхват талії не є достатньо точним прогностичним параметром відкладання вісцерального жиру в окремого пацієнта, проте в більшості випадків пов’язаний зі збільшенням ризику розвитку серцево-судинних ускладнень [29]. Для клінічної оцінки фенотипу високого ризику ожиріння краще використовувати одночасно ІМТ і обхват талії, особливо в осіб із низьким ІМТ [30, 31]. Окрім вимірювання ІМТ й обхвату талії потрібно зібрати детальний анамнез для виявлення основних причин ожиріння, провести відповідний фізикальний огляд і лабораторні дослідження, що допоможуть у визначенні пацієнтів, для яких лікування буде результативним [32].
Для прийняття клінічних рішень на основі оцінки ступеня ожиріння та категорії ІМТ було запропоновано Едмонтонську систему визначення стадій ожиріння (Додаток 1, доступний на www.cmaj.ca/lookup/ suppl/doi:10.1503/cmaj.191707/-/DC2) [28]. Ця 5-етапна система класифікації ожиріння враховує метаболічні, фізичні і психологічні параметри для призначення оптимального лікування. Популяційні дослідження демонструють, що вона є кращим показником прогнозування смертності від усіх причин у порівнянні з вимірюванням ІМТ чи обхвату талії [33, 34].
Визнано, що боротьба з ожирінням має бути націлена на покращення здоров’я та благополуччя, а не лише на зменшення ваги [34-36]. У цьому посібнику деякі рекомендації зосереджені на зменшенні надлишкової ваги, базуючися на даних сучасної літератури. Однак необхідно проводити додаткові дослідження, аби змістити акцент лікування ожиріння на результати лікування, орієнтовані на пацієнта, а не лише на зменшення ваги.
Попри зростаючу кількість доказів того, що ожиріння є серйозним хронічним захворюванням, у нашій системі охорони здоров’я боротьба з ним лишається неефективною [37, 38]. Канадські медики вважають себе недостатньо підготовленими для підтримання людей, які страждають на ожиріння [39-41]. Упереджені погляди щодо ожиріння також впливають на рівень і якість медичної допомоги, яку отримують такі пацієнти [42]. Домінуючий культурний наратив щодо ожиріння підтверджує думку стосовно особистої безвідповідальності та відсутності сили волі, тому особи, що страждають на ожиріння, відчувають провину та сором [41]. Важливо наголосити, що негативні стереотипи щодо ожиріння не найкращим чином впливають на рівень і якість догляду за людьми з цим захворюванням [42].
З огляду на поглиблення знань про захворювання та сучасніші підходи до його діагностики й лікування, видається доцільним оновити канадську клінічну практичну настанову 2006 року [43]. Метою цього оновлення є поширення серед лікарів первинної медичної ланки доказових матеріалів щодо варіантів діагностики і лікування пацієнтів з ожирінням. Потрібно зазначити, що до цієї настанови увійшли думки людей із життєвим досвідом, судження міжгалузевих спеціалістів первинної ланки, а також точки зору експертів і науковців щодо лікування ожиріння. Ця стаття є коротким викладом повної настанови, яка доступна в інтернеті (http://obesitycanada.ca/guidelines/).
Галузь застосування
Ця настанова призначена для спеціалістів первинної медичної ланки, людей, що страждають на ожиріння та їхніх родин, високопосадовців.
Обмеженість ресурсів та індивідуальні уподобання пацієнтів можуть ускладнити застосування на практиці кожної рекомендації, проте кожен крок направлений на покращення стандартів надання допомоги пацієнтам з ожирінням і доступу до неї в усіх регіонах Канади.
Рекомендації
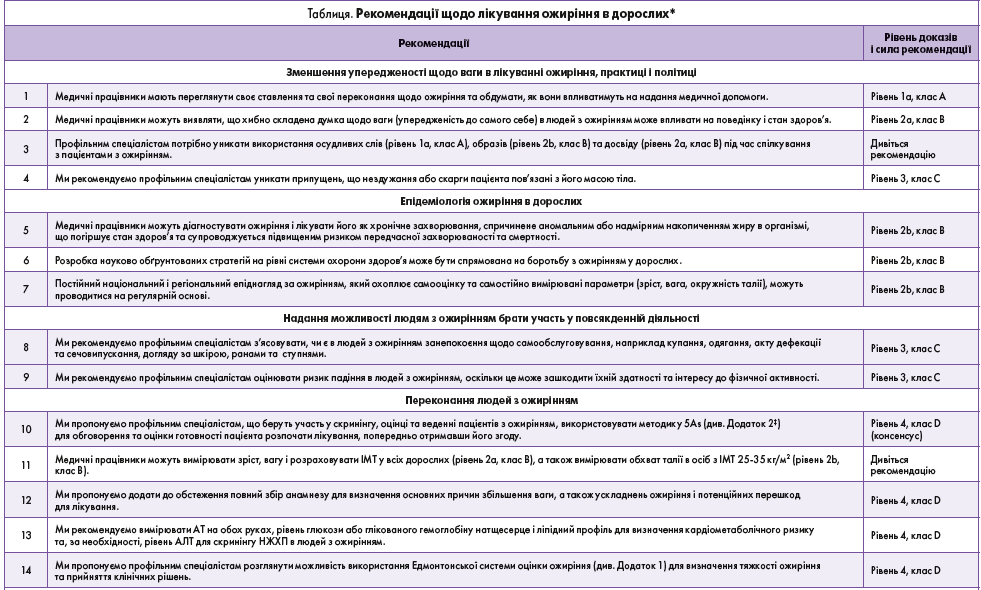
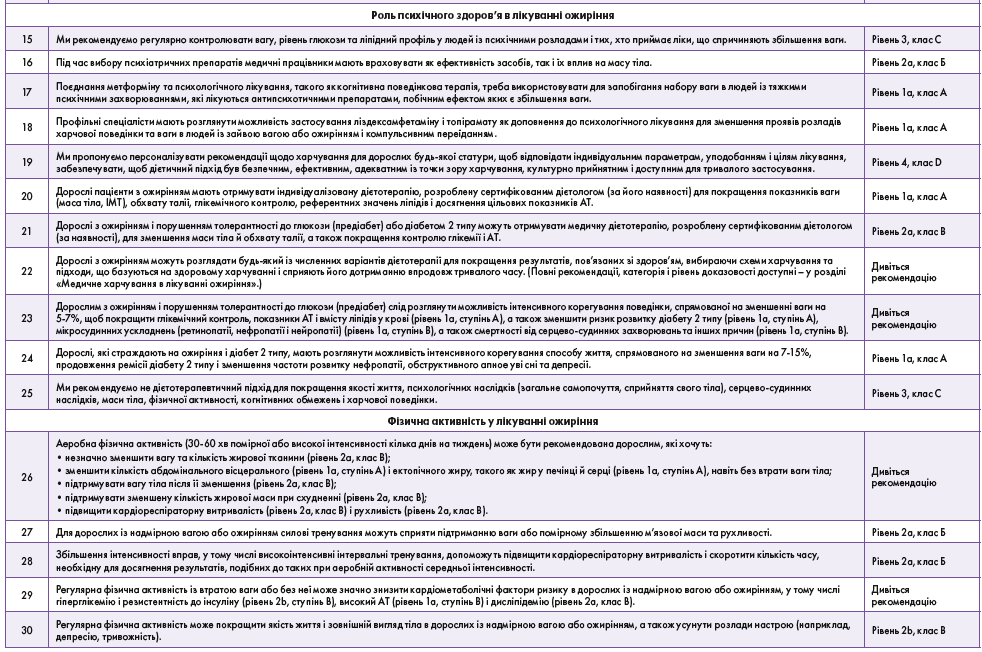
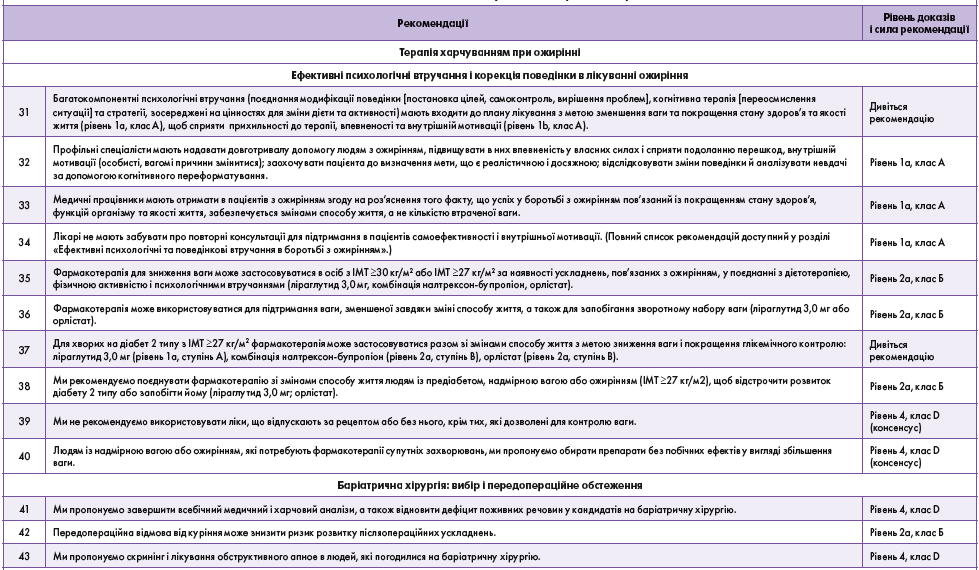
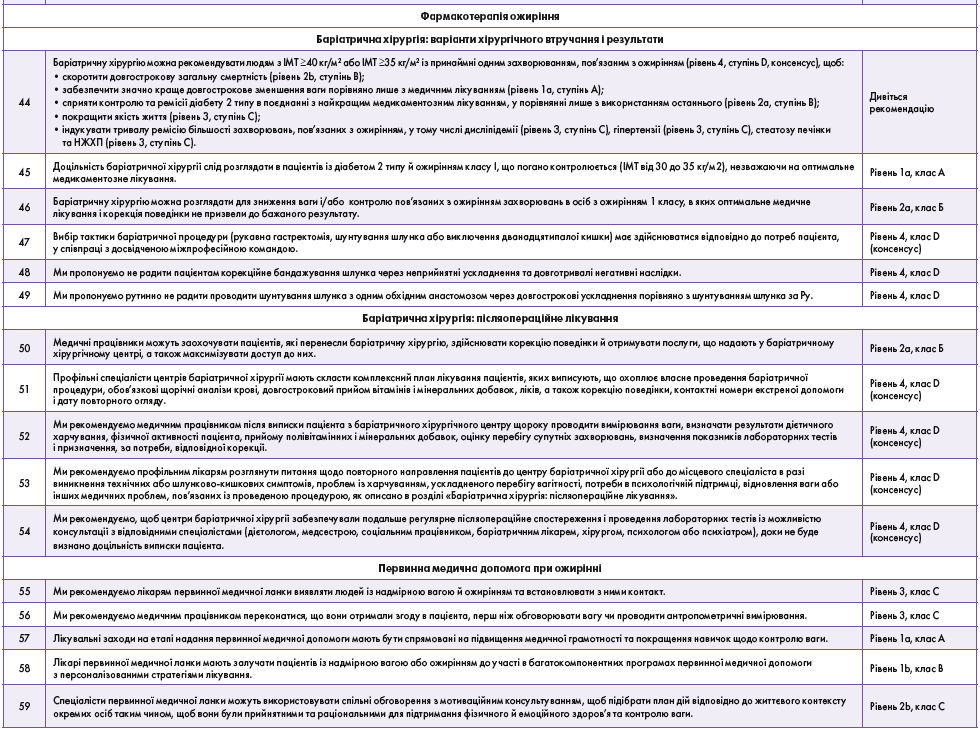
Ця настанова з клінічної практики описує шлях пацієнта і підхід до лікування в установі первинної медичної допомоги. Рекомендації наведено в таблиці 1. Повний опис і пояснення наведені в 19-му розділі цієї настанови (http://obesitycanada.ca/guidelines/).
Цей короткий огляд містить роз’яснення керівних принципів, які виконавчий комітет визначив як важливі для розвитку клінічної практики в Канаді.
Процес лікування пацієнта, якого веде профільний спеціаліст, складається з 5 кроків, кожен з яких із висвітленням відповідних рекомендацій і пояснень наведений нижче.
- Профільні медичні працівники, які визначили ожиріння як хронічне захворювання, мають отримати в пацієнта згоду на те, що останній погоджується вислухати поради і отримати допомогу в неупередженому лікуванні цього захворювання.
- Обстеження особи, яка страждає на ожиріння, має охоплювати проведення відповідних вимірювань, а також виявлення основних причин, ускладнень і перешкод у лікуванні.
- Обговорення має висвітлювати основні варіанти лікування, зокрема дієтичне харчування і фізичну активність, а також додаткові методи, що можуть стати в нагоді, а саме: психологічні, фармакологічні і хірургічні.
- Узгодження з пацієнтом цілей терапії, направленої на покращення стану здоров’я.
- Взаємодія профільних спеціалістів із пацієнтами з ожиріннням є важливим елементом для подальшого спостереження і повторного аналізу, а також для заохочення пацієнтів до здорового способу життя.
Крок 1: Визнання ожиріння хронічним захворюванням і отримання дозволу пацієнта
Спеціалісти первинної медичної ланки мають уміти діагностувати й лікувати ожиріння як хронічне захворювання, спричинене аномальним або надлишковим накопиченням жиру в організмі (ожиріння), що погіршує здоров’я та підвищує ризик передчасної захворюваності та смертності [1, 2, 18, 44-47].
Ожиріння є складним і гетерогенним хронічним захворюванням, яке проявляється в кожного пацієнта по-різному і тому, як і будь-яке інше складне хронічне захворювання, потребує індивідуального лікування та тривалої профілактики.
Упередження щодо ваги в медичних установах може знизити якість догляду за пацієнтами з ожирінням [42]. Основною задачею, націленою на зменшення упередженості щодо ваги, стигми та дискримінації в закладах охорони здоров’я, є усвідомлення лікарем свого власного ставлення до людей з ожирінням [48]. Цього можна досягти, заповнивши анкету самооцінки, таку як Implicit Association Test, for weight bias [49]. Повний опис і рекомендації щодо відхилень у вазі доступний в інтернеті (http://obesitycanada.ca/guidelines/) у розділі під назвою «Зменшення відхилень у вазі в боротьбі з ожирінням у медичній практиці».
Медичні працівники мають допускати, що не всі пацієнти з ожирінням готові до співпраці. Лікарі зобов’язані отримати згоду пацієнта на обговорення цієї проблеми, і лише у разі позитивної відповіді можна розпочати розгляд плану лікування [50, 51].
Крок 2: Аналіз
Клініцисти первинної медичної ланки мають запроваджувати цілісний підхід до покращення стану здоров’я, акцентуючи увагу на веденні здорового способу життя всіма пацієнтами, і підходити з обережністю до визначення основних причин збільшення ваги, уникаючи стигматизації та надто спрощених викладів.
Вимірювання зросту, ваги, обхвату талії і розрахунок ІМТ мають бути складовою звичайного медичного огляду всіх дорослих. Хоча ІМТ має свої обмеження, він залишається цінним показником для скринінгу та визначення показників здоров’я населення [52]. У пацієнтів із підвищеним ІМТ (від 25 до 34,9 мг/м2) потрібно регулярно вимірювати обхват талії, щоб ідентифікувати осіб із вісцеральним ожирінням і пов’язаними з ним ризиками для здоров’я [53].
До основних причин ожиріння належать біологічні чинники, такі як генетика, епігенетика, нейрогормональні механізми, супутні хронічні захворювання і ліки, що призводять до ожиріння, соціокультурні практики й вірування, соціальні детермінанти здоров’я, антропогенне середовище, особистий життєвий досвід, наприклад несприятливий досвід дитинства, а також психологічні фактори, як-от настрій, тривога, розлади харчової поведінки, синдром дефіциту уваги/гіперактивності, почуття власної гідності й ідентичності [50]. Для розуміння контексту й етіології, а також об’єднання першопричин необхідна робота з людьми, що, своєю чергою, допомагає в розробці індивідуальних планів лікування. Ці плани можуть бути інтегрованими в довгострокові терапевтичні відносини з подальшим спостереженням за перебігом хронічних захворювань, безпосередньо пов’язаних з ожирінням, а також усуненням основних його причин, одними з яких є наявні в пацієнта хвороби й ліки, що його спричинюють.
До рекомендацій входять повний збір анамнезу для визначення першопричин збільшення маси тіла, а також виявлення фізичних, психічних і психосоціальних бар’єрів. Фізичне обстеження, лабораторні дослідження, діагностична візуалізація та інші методи мають проводитися на основі клінічного аналізу. Рекомендації обов’язково мають охоплювати вимірювання артеріального тиску (АТ) на обох руках, перевірку рівнів глюкози / глікованого гемоглобіну натщесерце та дослідження показників ліпідної панелі для визначення кардіометаболічного ризику, а також, за показаннями, дослідження рівня аланінамінотрансферази (АЛТ) для скринінгу НЖХП.
Крок 3: Обговорення варіантів лікування
Дорослі пацієнти з ожирінням мають отримувати індивідуальні плани догляду, спрямовані на усунення першопричин хвороби й забезпечення підтримання їхнього стану (наприклад, харчування, фізична активність), а також додаткову терапію, яка може полягати в психологічному, фармакологічному та хірургічному втручанні.
Харчування і фізичні вправи
Усім людям, незалежно від маси тіла чи статури, було б корисно дотримуватися здорового, збалансованого режиму харчування та регулярної фізичної активності. Аеробна гімнастика (по 30-60 хв щодня) може сприяти незначній втраті ваги й жиру, покращити кардіометаболічні показники та сприяти підтриманню ваги після схуднення [54].
Зменшення ваги та підтримання результату потребують зменшення на деякий час споживання калорій. Дотримання моделі здорового харчування, яка персоналізована відповідно до індивідуальних потреб і вподобань пацієнта і задовольняє харчові потреби й цілі лікування, є важливим елементом у керуванні своїм здоров’ям і вагою.
Медична дієтотерапія є основою для лікування хронічних захворювань, у тому числі ожиріння [55, 56]. Однак її не можна використовувати ізольовано, оскільки в довгостроковій перспективі підтримувати зменшену вагу може бути важко через компенсаторні механізми в головному мозку, спрямовані на споживання калорій у великих кількостях, що призводить до посилення відчуття голоду і збільшення ваги [57, 58].
Натомість терапія медичним харчуванням у поєднанні з іншими методами лікування (психологічними, фармакологічними, хірургічними) має бути адаптована до результатів, пов’язаних зі станом здоров’ям або вагою [56, 59]. Зменшення ваги, досягнуте в результаті змін способу життя, зазвичай становить 3-5% маси тіла, що може значно знизити ризик розвитку коморбідних станів [60]. Кількість зменшеної ваги суттєво різниться в різних індивідуумів і залежить не лише від зусиль кожної людини, але й від біологічних і психосоціальних факторів.
Вагу, яка встановлюється в разі дотримання здорового способу життя, можна назвати «найкращою»; це може бути не «ідеальна» вага за ІМТ. Досягти «ідеального» ІМТ часто дуже нелегко. Якщо для покращення стану здоров’я та самопочуття вагу необхідно й далі зменшувати, що не досягається шляхом зміни способу життя, можна розглянути доцільність інтенсивніших фармакологічних і хірургічних варіантів лікування.
Психологічні втручання та корекція поведінки
Усі терапевтичні втручання, такі як розробка стратегій здорового харчування та фізичної активності, прихильність до фармакотерапії або підготовка до операції та корегувальні підходи, ґрунтуються на зміні способу життя [61]. Психологічні втручання та корекція поведінки – це про те, ЯК змінитися. Вони дають клініцисту можливість скеровувати пацієнта до втілення рекомендованих змін способу життя, яких можна дотримуватися впродовж тривалого часу [60].
Повний опис психологічних і поведінкових методів лікування доступний в інтернеті (http://obesitycanada.ca/guidelines/) у розділі «Застосування ефективних психологічних і поведінкових методів лікування ожиріння».
Фармакотерапія
Ми рекомендуємо допоміжну фармакотерапію для схуднення та підтримання втрати ваги в осіб з ІМТ ≥30 кг/м2 або ІМТ ≥27 кг/м2 із пов’язаними з ожирінням ускладненнями, для підтримання дієтотерапії, фізичної активності та психологічної корекції. Рекомендації полягають у призначенні ліраглутиду в дозі 3,0 мг, комбінації препаратів налтрексону-бупропіону і орлістату. Фармакотерапія робить зменшення ваги значнішим, якщо порівнювати з тим, чого можна досягти за допомогою лише змін способу життя, і є важливою для запобігання зворотному набору ваги [62-66].
Повний опис і пояснення доступні в інтернеті (http://obesitycanada.ca / guidelines/) у розділі «Фармакотерапія ожиріння».
Баріатрична хірургія
Баріатричну хірургію можна рекомендувати людям з ІМТ ≥40 кг/м2 або з ІМТ ≥35 кг/м2 і принаймні одним супутнім захворюванням, пов’язаним з ожирінням. Рішення щодо типу хірургічного втручання має прийматися у співпраці з мультидисциплінарною командою, з урахуванням очікувань пацієнта, стану здоров’я, переваг і ризиків операції.
Повний опис і пояснення доступні в інтернеті (http://obesitycanada.ca/guidelines/) у розділах «Баріатрична хірургія: вибір і передопераційне обстеження», «Баріатрична хірургія: варіанти та результати», «Баріатрична хірургія: післяопераційне лікування».
Крок 4: Узгодження цілей терапії
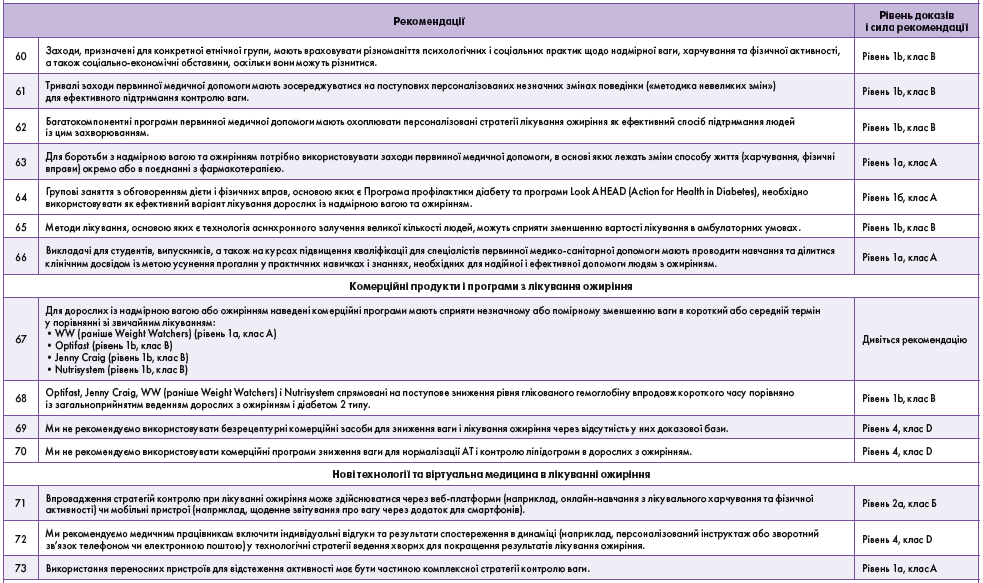
Оскільки ожиріння є хронічним захворюванням, боротьба з ним у довгостроковій перспективі передбачає співпрацю між пацієнтом і лікарем [67]. Медичні працівники мають спілкуватися зі своїми пацієнтами та узгоджувати реалістичні очікування, персоніфіковане лікування і стійкі цілі щодо зміни способу життя і результатів лікування [68]. Корисним при консультуванні лікарями первинної медичної ланки з метою зменшення упередженого ставлення до надмірної ваги буде чітке визнання багатьох детермінант, що формують стереотипи, зумовлені особистими невдачами чи успіхами в зменшенні ваги, пов’язаними з конституцією; зосередження на корегуванні способу життя для покращення загального стану; визнання як успіху зміни поведінки в бік здорової незалежно від статури чи ваги [69]. Через хронічний характер захворювання лікування може тривати довго. Профільні спеціалісти мають розробляти персоналізований план лікування, спрямований на усунення причин збільшення ваги, та узгоджувати його з пацієнтами [70].
Крок 5: Подальше спостереження та підтримання
Необхідно виступати за ефективнішу допомогу людям з ожирінням, яка полягає в підвищенні рівня освіти й навчання медичних працівників. Також необхідно сприяти покращенню доступу в системі охорони здоров’я до ефективних поведінкових, фармакологічних і хірургічних терапевтичних підходів.
У Канаді є значні перешкоди, що обмежують доступ до лікування ожиріння, у тому числі повна відсутність міждисциплінарних програм лікування, недостатня кількість медичних працівників, які мають досвід роботи з пацієнтами з ожирінням, тривалий час очікування на направлення до хірурга, а також висока вартість деяких послуг [37, 71-73]. Загалом медичні працівники погано підготовлені до лікування ожиріння [74].
Жоден із препаратів для лікування ожиріння, доступних у Канаді, не значиться як пільговий і не охоплюється державною чи фармацевтичною програмами в жодному обласному чи територіальному формулярах [71]. Час очікування на баріатричну хірургію в Канаді є найдовшим серед будь-яких захворювань, які лікуються хірургічно [37, 71]. Незважаючи на те що доступ до баріатричної хірургії в деяких регіонах Канади збільшився, він все ще обмежений у більшості провінцій і відсутній на трьох територіях [37, 71, 75]. Пацієнти, яких направляють на баріатричну хірургію, можуть чекати до 8 років, перш ніж зустрітися зі спеціалістом або отримати направлення на операцію.
Відсутність доступу до лікування ожиріння призводить до підвищення ступеня його тяжкості в Канаді [46]. Канадцям, які страждають на ожиріння, доводиться орієнтуватися в широкому асортименті продуктів і послуг для схуднення, багато з яких не мають наукового обґрунтування та відкрито пропагують нереалістичні та нестійкі цілі щодо схуднення [76].
Впровадження
Obesity Canada and the Canadian Association of Bariatric Surgeons and Physicians створили спільний веб-сайт (http://obesitycanada.ca/guidelines), на якому розміщено: настанови, проміжні оновлення, короткий довідник, ключові повідомлення, рекомендації для медичних працівників і пацієнтів з ожирінням, підбірку слайдів, відео та вебінари, перекладені англійською та французькою мовами. Посібник буде розміщено на веб-сайті як робочий документ. Керівник кожного відділення відстежуватиме дані і співпрацюватиме з виконавчим комітетом для оновлення рекомендацій.
Незважаючи на те що після випуску перших канадських рекомендацій у 2006 р. минуло понад 10 років, лікування ожиріння в Канаді залишається проблемою [37, 71]. Ожиріння офіційно не визнається хронічним захворюванням федеральними, провінційними, територіальними та муніципальними органами влади, незважаючи на заяви Канадської медичної асоціації та Всесвітньої організації охорони здоров’я [85, 86]. Відсутність визнання ожиріння як хронічної патології чинить «ефект просочування вниз» на доступ до лікування [72]. Ожиріння й далі розглядається як стан, що виникає сам по собі і впливає на тип втручань і підходів, які впроваджуються закладами охорони здоров’я або покриваються планами медичного страхування [87].
Реалізація цієї настанови потребуватиме цілеспрямованих дій, а також зусиль щодо захисту інтересів та участі в лікувальному процесі людей з ожирінням, їхніх сімей і медичних працівників.
Канадські організації об’єдналися, щоб змінити наратив щодо ожиріння, усунути упереджене ставлення та стигматизацію щодо ваги, а також змінити підхід системи охорони здоров’я до проблеми ожиріння [88]. Ці рекомендації використовуватимуть для відстоювання інтересів при зверненні до федеральних і провінційних урядів щодо покращення надання допомоги людям з ожирінням.
Висновок
Ожиріння є поширеним складним хронічним захворюванням, на яке страждає велика кількість дорослих у Канаді та в усьому світі, але лише незначна частка людей, які живуть із цим захворюванням і можуть мати користь від лікування, мають доступ до медичної допомоги.
Ця оновлена настанова ґрунтується на фактичних даних і є спробою покращити доступ до допомоги людям з ожирінням шляхом визнання серед медичних працівників необхідності лікування зазначеної патології впродовж тривалого часу. Нові знання про регуляцію апетиту та патофізіологію ожиріння відкрили нові шляхи лікування цього хронічного захворювання. Усунення упереджень і стигматизації щодо ваги, розуміння першопричин ожиріння, а також запровадження та підтримання персоніфікованих підходів до корекції поведінки і належного лікування медичними працівниками – бажано за підтримки міждисциплінарних команд – підвищать стандарти медичної допомоги і покращать благополуччя в людей з ожирінням.
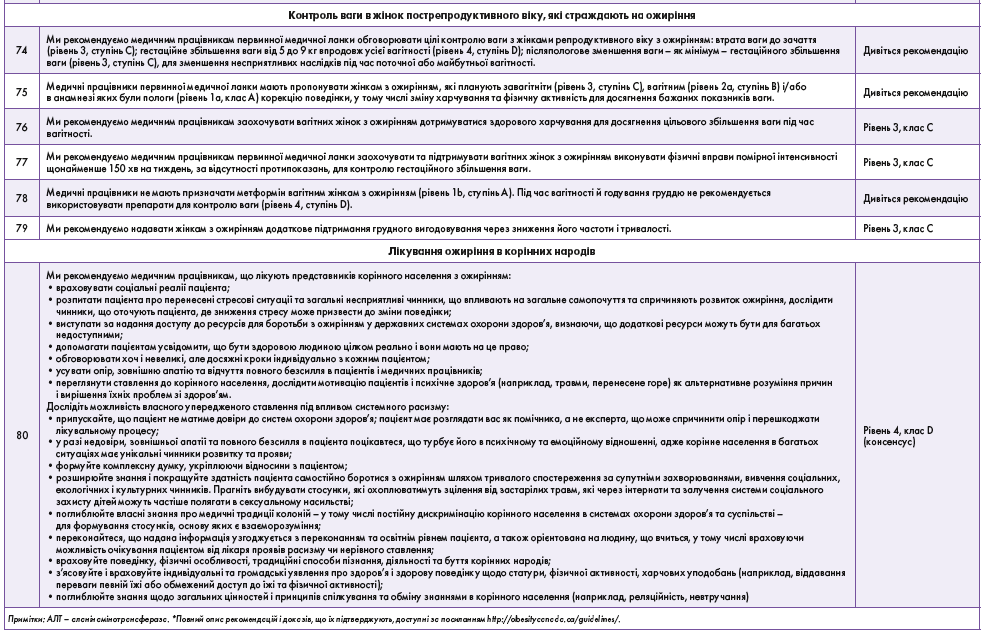
Поширення та впровадження цієї настанови є невід’ємною складовою наших цілей щодо боротьби з цією поширеною хронічною хворобою. Необхідно докласти набагато більше зусиль, щоб усунути прогалини в знаннях шляхом проведення досліджень, санітарно-просвітницької роботи, профілактики і лікування ожиріння.
Wharton S., Lau D.C.W., Vallis M. et al. Obesity in adults: a clinical practice guideline, Canadian Medical Association Journal, 2020 August 4;192:
E875-91. doi: 10.1503/cmaj.191707.
Список літератури – у редакції.
Переклад з англ. Дарини Павленко
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 3 (59) 2022 р.