9 квітня, 2023
Мультимодальна аналгезія: сучасні підходи
За матеріалами конференції
У статті розглянуто особливості мультимодальної аналгезії, зокрема деякі стани, при яких її застосовують, та порівняно ефективність окремих анальгетиків.
Ключові слова: біль, післяопераційний біль, опіоїдна гіпералгезія, мінно-вибухова травма, вогнепальна травма, аналгезія, анестезія, мультимодальна аналгезія, preemptive-аналгезія, преабілітація, анальгетики, нестероїдні протизапальні препарати, декскетопрофен, парацетамол.
На останньому Британо-Українському симпозіумі (БУС‑14) «Мультидисциплінарний підхід в анестезіології та інтенсивній терапії: від теорії до практики», який відбувся 16-17 грудня 2022 року, ряд доповідачів присвятили свої виступи надзвичайно актуальній темі мультимодальної аналгезії (ММА).
Зокрема, завідувач кафедри анестезіології та інтенсивної терапії Національого медичного університету ім. О.О. Богомольця, доктор медичних наук, професор Сергій Олександрович Дубров презентував «Концепцію мультимодальної аналгезії у пацієнтів із мінно-вибуховою та вогнепальною травмою».
Згідно з даними світової статистики, основними видами бойових уражень є мінно-вибухові та вогнепальні поранення, а близько 33,5% останніх виявляють у ділянці голови (Національна рада з безпеки США, 2023).
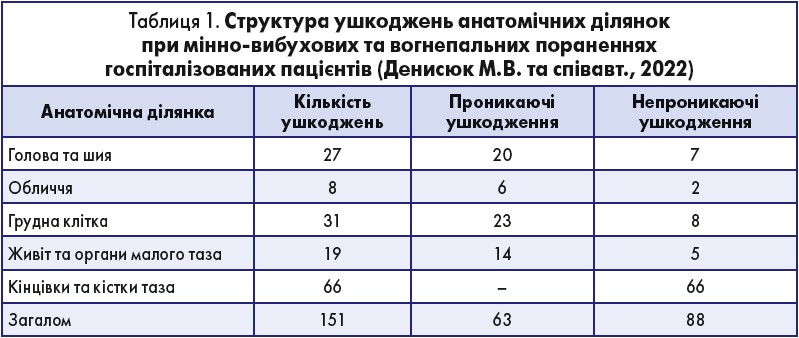
Професор С.О. Дубров поділився власним досвідом ведення пацієнтів із бойовими травмами, які лікувались у нього та колег на початку повномасштабного вторгнення російських військ в Україну (Денисюк М.В., Дубров С.О., Черняєв С.В. та співавт., 2022). Дослідники вивчили дані 89 пацієнтів, пролікованих від бойових поранень із 24 лютого по 3 березня 2022 року. Майже половина поранених мали ураження більш ніж однієї анатомічної ділянки. У структурі ушкоджень перше місце займали травми кінцівок, наступними за частотою були ушкодження таза й ураження голови та шиї. Детальну структуру цих травм наведено у табл. 1.
Проте, незважаючи на анатомічну ділянку ураження, будь-яке вогнепальне або мінно-вибухове поранення супроводжується розвитком кровотечі й у більшості випадків – гіпотензії. Тому первинним етапом їх лікування має бути контроль кровотечі та відновлення адекватного об’єму циркулюючої крові. Для лікування геморагічного шоку пораненого швидко вводять у наркоз, застосовуючи кетамін у дозі 0,7-2 мг/кг та сукцинілхолін у дозі 1-2 мг/кг. Забезпечують хірургічний гемостаз та відновлення об’єму циркулюючої крові. Якщо рівень середнього артеріального тиску не перевищує 65 мм рт. ст., додають вазопресорну підтримку. Інтраопераційно вводять наркотичні анальгетики (фентаніл). Пацієнтам із серйозними травмами, які мають тяжкий геморагічний шок, ознаки триваючої кровотечі та коагулопатії, показана damage control surgery, тобто оперативне втручання, основною метою якого є зупинка кровотечі й стабілізація стану (Spahn D.R., Bouillon B., Cerny V. et al., 2019).
Спікер наголосив, що біль, який виникає у пацієнта із травмою, має негативний вплив на всі системи організму, призводячи до гіпервентиляції, підвищення системного судинного опору, порушення сну, уповільнення спорожнення шлунка, метаболічних порушень та імуносупресії. Тому важливо досягти ефективного знеболення, як правило, за допомогою мультимодального підходу. Пораненим із ізольованими травмами кінцівок з обережністю призначають седативні препарати. Щоразу, коли пацієнту із травмою вводять анальгетики або седативні медикаменти, існує ймовірність зупинки дихання. Тому під час аналгезії слід забезпечити наявність реанімаційного обладнання та налоксону.
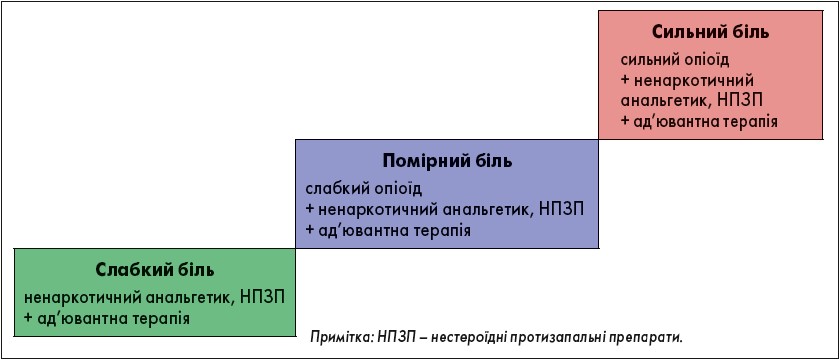
У пацієнтів із мінно-вибуховою та вогнепальною травмою застосовують ММА, що передбачає одночасне призначення декількох знеболювальних препаратів із різними механізмами дії. За допомогою такої аналгезії можна досягти максимального знеболювального ефекту, знизивши частоту та вираженість побічних ефектів. Вибір анальгетика залежить від ступеня вираженості болю (рис. 1).
Рис. 1. Ступінчатий підхід до знеболення (Всесвітня організація охорони здоров’я, 1986)
Одним із важливих компонентів аналгезії у пацієнтів із мінно-вибуховою та вогнепальною травмою є нестероїдні протизапальні препарати
(НПЗП). Застосування НПЗП зумовлено такими перевагами:
- не пригнічують дихання;
- не впливають на гладку мускулатуру;
- не впливають на якісні та кількісні характеристики свідомості;
- потенціюють дію препаратів для наркозу;
- дозволяють суттєво знизити дози наркотичних анальгетиків;
- не виключають застосування профілактичних доз антикоагулянтів.
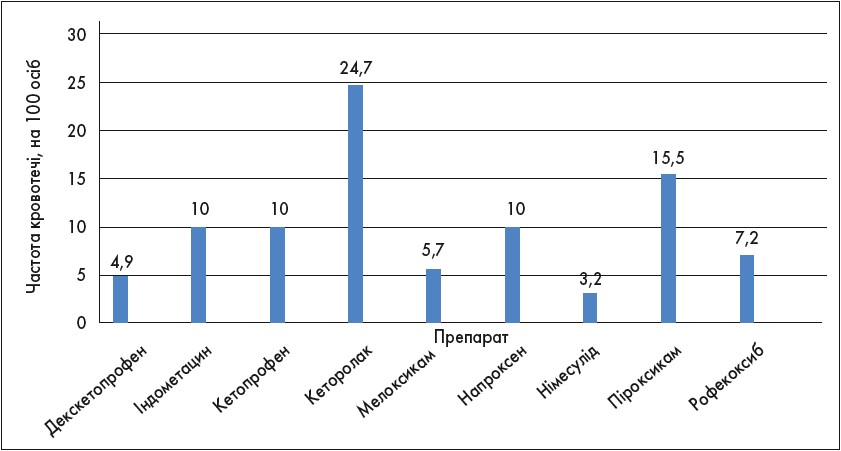
Одним із найбільш застосовуваних сьогодні НПЗП є декскетопрофен (Дексалгін®), який призначають уже понад 20 років. Анальгетичний ефект від його застосування виникає швидше, ніж при використанні традиційних НПЗП. Декскетопрофен проявляє антиноцицептивні ефекти на всіх рівнях, тобто діє на периферичну нервову систему, спинний та головний мозок і блокує NMDA-рецептори (рецептори, що селективно зв’язують N-метил-D-аспартат). Рівень безпеки декскетопрофену зіставний із безпечністю селективних інгібіторів циклооксигенази. До того ж декскетопрофен має вищий профіль гастроінтестинальної безпеки порівняно з більшістю НПЗП (рис. 2).
Рис. 2. Профіль гастроінтестинальної безпеки деяких НПЗП (Laporte J.R., Ibáñez L., Vidal X. et al., 2004)
Під час знеболення пацієнтів із травмою, зокрема мінно-вибуховою чи вогнепальною, зазвичай призначають парацетамол, НПЗП, наркотичні анальгетики і виконують регіонарні блокади, які допомагають значно полегшити біль. Проте, виконуючи такі блокади, слід пам’ятати про ризик виникнення у пораненого компартмент-синдрому, що може бути замаскований під дію анальгетика (Американська колегія хірургів, 2018). Компартментсиндром проявляється підвищенням тиску в замкнутих кістково-фасціальних футлярах і зниженням перфузії тканин із подальшою їх некротизацією. Для профілактики цього загрозливого ускладнення оцінюють клінічні дані (наявність болю, збліднення шкіри, обмеженість рухів і парестезії) і вимірюють підфасціальний тиск. При легких формах компартмент-синдрому усувають причину порушення і призначають відповідне медикаментозне лікування, а при середніх і тяжких формах – здійснюють фасціотомію.
Крім того, для забезпечення комфорту пацієнта з больовим синдромом важливим є правильне накладання лангет. Якщо біль не зменшується або поновлюється, слід зняти лангету й додатково обстежити кінцівку. Якщо пацієнт зі значним ушкодженням не скаржиться на біль чи дискомфорт, слід шукати у нього травму центральної нервової системи або передбачити вживання ним алкоголю/наркотичних препаратів (Американська колегія хірургів, 2018).
Наприкінці виступу автор окреслив деякі тенденції у знеболенні бойових травм. Зокрема, анестезіологи дедалі частіше виконують регіонарні блокади. У разі мінно-вибухової чи вогнепальної травми може виникнути потреба у пролонгованій блокаді периферичних нервів, особливо при ураженні нижньої кінцівки. Для інфільтрації рани місцевим анестетиком призначають переважно лідокаїн або ропівакаїн. До того ж при лікуванні бойових травм часто застосовують терапію негативним тиском, яка полегшує біль і сприяє швидшому загоєнню рани.
Тему «Мультидисциплінарний підхід в анестезіології: нові можливості періопераційного знеболення» висвітлив у своїй доповіді завідувач кафедри анестезіології та інтенсивної терапії Донецького національного медичного університету, доктор медичних наук, професор Олексій Миколайович Нестеренко.
Мультидисциплінарний підхід – це загальнонауковий методологічний підхід, який передбачає поєднання різних наукових напрямів при аналізі конкретного явища або процесу. Зокрема, стосовно до клінічної анестезіології мультидисциплінарний підхід передбачає скликання консиліуму із залученням хірургів і суміжних спеціалістів, які обізнані у сучасній фармакології, патофізіології захворювань і мають досвід передопераційної підготовки та вибору персоніфікованого знеболення.
У країнах ЄС оперативне втручання зі знеболенням отримують понад 40 млн пацієнтів щороку. Із них близько 1/10 осіб страждають від хронічного післяопераційного болю. У зв’язку із цією проблемою Всесвітня організація охорони здоров’я переглянула Міжнародну класифікацію хвороб, включивши до розділу «Хронічний біль» підрозділ «Хронічний післяопераційний біль» (Schug S.A., Lavand’homme P., Barke A. et al., 2019).
Поширені варіанти хронічного післяопераційного болю включають (Gilron I., Kehlet H., 2014):
- відсутність болю до операції та стійкий післяопераційний біль;
- стійкий біль у ділянці оперативного втручання до та після операції;
- хронічний біль, не пов’язаний із операцією, до втручання та стійкий післяопераційний біль у формі фіброміалгії та мігрені.
Періопераційні фактори виникнення сильного післяопераційного болю:
- значний травматизм тканин (повторні операції, груба техніка з пошкодженням нервових структур і висока тривалість втручання);
- необґрунтовано підвищені дози опіоїдів;
- застосування загальної анестезії без регіонарного компонента.
З огляду на останній фактор, на інтенсивність болю може впливати вид анестезії. Тому для профілактики післяопераційного болю важливо провести адекватне періопераційне знеболення з повільним переходом на післяопераційну аналгезію. Позитивним прогностичним фактором вважається відсутність болю протягом перших 4-6 год після оперативного втручання.
Основним патофізіологічним механізмом післяопераційного болю є запалення, а його головними складовими виступають гостра ноцицепція та гіпералгезія. Саме гіпералгезія (периферична або центральна) визначає ступінь післяопераційного болю і є основною причиною його хронізації.
У деяких пацієнтів гіпералгезія виникає внаслідок введення опіоїдів. Парадокс цих препаратів полягає у тому, що вони мають анальгетичну дію й одночасно із цим викликають гіпералгезію та хронізацію гострого післяопераційного болю (Чумаченко Є.Д., 2016). Ймовірність виникнення гіпералгезії визначається загальною дозою опіоїдів, яку отримав пацієнт, тобто кумуляцією, а не швидкістю чи тривалістю їх уведення.
Феномен післяопераційної опіоїд-індукованої гіпералгезії підтверджено на початку 2000-х років, коли було виявлено, що надмірне інтраопераційне введення реміфентанілу призводить до посилення післяопераційного болю та підвищення потреби в морфіні (Wilder-Smith O.H., Arendt-Nielsen L., 2006). Протягом останніх років з’явилося багато публікацій, присвячених опіоїдній гіпералгезії. У межах цього синдрому пацієнт, який отримує опіоїди для лікування болю, стає більш чутливим до певних больових подразників. Тип болю, що виникає при опіоїд-індукованій гіпералгезії, може збігатися з вихідним болем або відрізнятися від нього. Гіпералгезія може виникати при дуже низьких дозах опіоїдів, але частіше – на фоні анальгетичних доз. Після відміни опіоїдів також можлива гіпералгезія, що виникає у формі дифузного болю у суглобах та болю у тілі. Така гіпералгезія триває недовго: вона може бути полегшена за допомогою НПЗП, клонідину, контрольованого зниження дози опіоїдів або дотримання строгого графіка їх застосування (Lee M., Silverman S.M., Hansen H. et al., 2011).
Для запобігання післяопераційній опіоїдній гіпералгезії та хронізації гострого післяопераційного болю можуть бути застосовані:
- епідуральна аналгезія;
- профілактика гіпералгезії та залишкового болю;
- зниження загальної запальної відповіді на хірургічну травму;
- периферична локо-регіонарна анестезія, провідникова або інфільтративна.
Для знеболення важливо призначати також неопіоїдні препарати, тобто застосовувати безопіоїдну ММА. Сучасна концепція ERAS (прискорене відновлення пацієнта після хірургічного втручання) передбачає виконання дій, що забезпечують швидку реабілітацію пацієнта, на всіх етапах втручання – перед-, інтра- й післяопераційному (Varadhan K., Lobo D.N., Ljungqvist O., 2010). Головним завданням ММА як складової протоколу ERAS є досягнення адекватного знеболення за рахунок синергічного ефекту різних анальгетиків (Kehlet H., Dahl J.B., 1993). Для безопіоїдної ММА застосовують нейроаксіальні методи, призначають парацетамол, НПЗП та лідокаїн, який вводять внутрішньовенно. Локо-регіонарна анестезія є методом вибору у пацієнтів зі злоякісними новоутвореннями стравоходу. Езофагектомія – одне з найбільш травматичних втручань у сучасній онкохірургії. Під час цієї операції доцільніше провести комбіноване знеболення у формі паравертебральної блокади та епідуральної торакальної аналгезії, ніж виконувати звичайну епідуральну анестезію (Усенко О.Ю., Сидюк А.В., Мазур А.П., Сидюк О.Є., 2017).
Чи може для мультимодального періопераційного знеболення застосовуватися лідокаїн – наразі не визначено. Внутрішньовенно цей препарат часто призначають для післяопераційного знеболення, однак його застосування іноді призводить до смерті пацієнта. Це може бути зумовлено неправильним введенням препарату, наявністю у пацієнта супутніх захворювань і хронічного післяопераційного болю. Тому окремі автори називають лідокаїн препаратом високого ризику. Застосування лідокаїну у складі ММА можливе на підставі інформованої згоди пацієнта після схвалення системами лікарського контролю (Foo I., Macfarlane A.J.R., Srivastava D. et al., 2021). Важливо, що внутрішньовенне введення лідокаїну не проводять одночасно з іншими техніками місцевої анестезії. Також не слід вводити лідокаїн раніше ніж через 4 год після блокади нерва, а будь-яку блокаду проводять лише через 4 год після введення лідокаїну (Foo I. et al., 2021).
Щоб знизити загальну дозу опіоїдів, призначають такі антигіперанальгетики:
- парацетамол, нефопам;
- габапентиноїди, дексаметазон, трамадол, клонідин, дексмедетомідин;
- кетамін у низьких дозах;
- лідокаїн у формі внутрішньовенної інфузії.
Неселективні НПЗП та коксиби – це неопіоїдні анальгетики, які ефективні при лікуванні гострого болю. Комбінація парацетамолу та НПЗП забезпечує вищий ступінь знеболення, ніж кожен із цих препаратів окремо. При застосуванні у належній дозі парацетамол ефективно усуває гострий біль, викликаючи незначні побічні ефекти. НПЗП і парацетамол є важливими компонентами ММА (Європейське товариство з невідкладної медичної допомоги, 2020).
НПЗП зменшують рівень запальних медіаторів у ділянці втручання, запобігаючи компенсаторній відповіді на операційну травму або пригнічуючи її. Потужним анальгетиком із групи НПЗП є кетопрофен. Ізомер кетопрофену декскетопрофен інгібує циклооксигеназу вдвічі швидше, ніж кетопрофен, тому його часто призначають для ММА, наприклад у формі препарату Дексалгін®. Висока ліпофільність декскетопрофену забезпечує його проникність через гематоенцефалічний бар’єр та центральну дію на рівні задніх стовпів спинного мозку. За даними одного з нових досліджень, введення декскетопрофену за 30 хв до гістеректомії призводило до нижчих показників болю впродовж перших 4 год після операції та зменшувало потребу в морфіні протягом 24 год (Австралійський та Новозеландський коледж анестезіологів і Факультет медицини болю, 2020).
Декскетопрофен селективно блокує NMDA-рецептори, які беруть участь у модуляції больового імпульсу. Він впливає на утворення кінуренової кислоти, антагоніста NMDA-рецепторів, тому має швидку й пряму дію на трансмісію болю. Ці механізми дії декскетопрофену дозволяють призначати Дексалгін® для преаналгезії. Дексалгін® вводять у дозі 50 мг (2 мл) внутрішньовенно за 30-40 хв до операції або внутрішньом’язово за 40-60 хв до втручання.
 Завідувач науково-дослідного відділення анестезіології та інтенсивної терапії Національного інституту раку МОЗ України, доктор медичних наук, професор Іван Іванович Лісний представив доповідь «Періопераційна мультимодальна аналгезія із сучасними анальгетиками та анестетиками».
Завідувач науково-дослідного відділення анестезіології та інтенсивної терапії Національного інституту раку МОЗ України, доктор медичних наук, професор Іван Іванович Лісний представив доповідь «Періопераційна мультимодальна аналгезія із сучасними анальгетиками та анестетиками».
ММА – одна із сучасних методик періопераційного знеболення. Актуальність її дуже висока, адже біль є третьою за частотою скаргою у прооперованих пацієнтів (Domino K.B., 1999). Тому адекватна аналгезія критично необхідна у хірургічній практиці. Призначаючи анальгетики, слід враховувати, що у різних пацієнтів, які підлягають однаковому втручанню, інтенсивність болю відрізняється: одні хворі отримують більше ліків, ніж вони потребують, а іншим може не вистачати знеболення. Тому перед операцією визначають особливості запланованої процедури та фактори ризику, наявні у конкретного пацієнта, які можуть посилювати післяопераційний біль.
Для пацієнта профілактика болю є кращим варіантом, ніж його лікування, адже профілактичне введення анальгетиків призводить до значно меншого дискомфорту після операції. Тому багато хірургів практикують попереджувальну, або доопераційну, аналгезію (так звана preemptive-аналгезія). У межах preemptive-аналгезії призначають різні медикаменти, зокрема парацетамол, метамізол, НПЗП, опіоїдні анальгетики та ад’ювантні препарати. Враховуючи побічну дію опіоїдів, деякі екперти рекомендують погодинне введення неопіоїдних анальгетиків, зокрема парацетамолу і НПЗП (Chou R., Gordon D.B., de Leon-Casasola O.A. et al., 2016). У настановах Товариства з питань прискореного відновлення пацієнтів після хірургічного втручання рекомендоване застосування парацетамолу і НПЗП для ММА. Крім того, парацетамол вважають базовим препаратом для preemptive-аналгезії.
До групи НПЗП належить значна кількість препаратів. За механізмом дії НПЗП поділяють на селективні інгібітори циклооксигенази, зокрема парекоксиб натрію, і неселективні, наприклад декскетопрофен. Незважаючи на часте застосування, НПЗП мають деякі побічні ефекти, які слід враховувати при їх призначенні. Експерти Європейської асоціації з питань регіонарної анестезії та терапії болю вказують, що введення НПЗП перед операцією може підвищити ризик виникнення інтра- та післяопераційної кровотечі. Тому, обираючи нестероїдний протизапальний анальгетик, потрібно вивчити його дію на гемостаз й особливості застосування. Зокрема, кеторолак не призначають для премедикації через високу ймовірність виникнення кровотечі. Кетопрофен і диклофенак не застосовують одночасно з антикоагулянтами та антиагрегантами. Парекоксиб натрію протипоказаний в осіб, які перенесли аорто-коронарне шунтування.
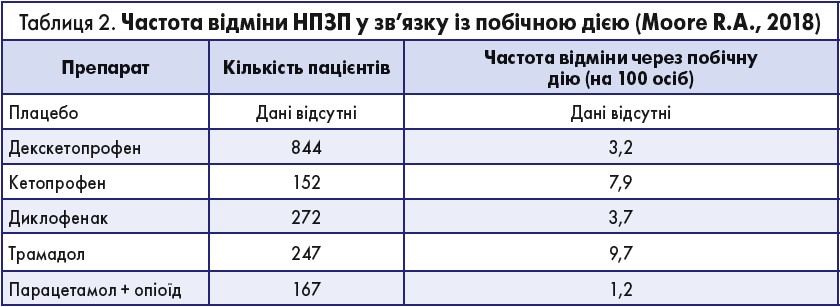
З-поміж НПЗП, які призначають у передопераційному періоді, виділяють декскетопрофен. За даними кількох досліджень, введення цього препарату не супроводжувалось підвищенням крововтрати під час ортопедичних і великих порожнинних операцій та у ранньому післяпераційному періоді (Miralles F., Santillán R., de la Torre R., 2001; Hanna M.H., Elliott K.M., Stuart-Taylor M.E. et al., 2003; Cohen A.T., Wagner M.B., Mohamed M.S., 1997). За результатами систематичного огляду анальгетиків, проведеного Moore R.A. (2018), декскетопрофен не поступається за ефективністю іншим НПЗП, навіть селективним. Водночас цей препарат має невелику кількість побічних ефектів (табл. 2).
За даними іншого дослідження, при лікуванні декскетопрофеном ризик виникнення шлунково-кишкової кровотечі був нижчим, ніж при застосуванні інших НПЗП (Laporte J.R. et al., 2004). За результатами дослідження, проведеного доповідачем та його колегами, декскетопрофен (у формі препарату Дексалгін®) був ефективнішим, ніж кеторолак і плацебо, при використанні його для премедикації. При введенні Дексалгіну відзначено майже трикратне зменшення больового синдрому, зниження дози опіоїдів на 60% та зменшення тривалості болю на 1 добу. Крім того, після застосування обох НПЗП у плазмі крові знижувався вміст прозапального простагландину Е2. Концентрація плазмового простагландину Е2 після операції у групі Дексалгіну була нижчою, ніж у групах кеторолаку й плацебо (Лісний І.І., Климчук Л.В., Кучин Ю.Л., 2018).
Тему «Мультимодальна преабілітація як компонент ERAS-протоколу» висвітлив у своєму виступі завідувач курсу акушерської реанімації кафедри акушерства, гінекології і репродуктології Національного університету охорони здоров’я України ім. П.Л. Шупика, доктор медичних наук, професор Руслан Опанасович Ткаченко.
Він зазначив, що операційний стрес має багатовекторний негативний вплив на організм. Тому у протоколах ERAS передбачено підготовку пацієнта до операції. Програми передопераційної підготовки (преабілітації) спрямовані на покращення післяопераційного відновлення ще до операції. Преабілітацію слід починати за 2-4 тиж до запланованого втручання, продовжуючи її інтраопераційно і протягом післяопераційного періоду, що триває до 8 тиж після втручання.
Оскільки операція впливає на фізичний, психологічний і нутрітивний статус пацієнта, то мультимодальні програми преабілітації мають включати фізичні вправи, консультування з харчування, психологічну підтримку та стратегії оптимізації поведінки щодо здоров’я (Moran J., Guinan E., McCormick P. et al., 2016). Визначивши медичні фактори ризику, потрібно скоригувати анемію і чинники, що посилюють крововтрату, компенсувати цукровий діабет та інші хронічні захворювання, забезпечити відмову пацієнта від куріння і зловживання алкоголем.
Важливим компонентом ведення пацієнта у післяопераційному періоді є адекватне знеболення та обмежене призначення опіоїдів. Належне знеболення покращує відновлення пацієнтів після операції, скорочуючи тривалість їх перебування у стаціонарі. З огляду на це пріоритетним методом знеболення є ММА, яка має наступні переваги:
- зниження дози кожного анальгетика;
- покращене знеболення завдяки адитивним ефектам медикаментів;
- мінімізація побічної дії кожного препарату.
Доповідач розглянув конкретні препарати для малоопіоїдної аналгезії. Так, комбінація декскетопрофену, парацетамолу і нефопаму у стандартних дозах за ефективністю еквівалентна 10 мг морфіну. Призначаючи ці препарати, можна наполовину знизити потребу в морфіні. У день операції парацетамол призначають у формі інфузій, а на другу-третю добу після втручання переходять на таблетовану форму (якщо операція була нескладною). Одночасно із парацетамолом вводять декскетопрофен (Дексалгін®), який призначають аналогічно. Протягом першої післяопераційної доби Дексалгін® вводять тричі; починаючи з другої доби до розчину Дексалгіну додають таблетки цього препарату, а на третю добу призначають виключно таблетовану форму. Таке лікування ефективно зменшує біль і прискорює одужання.
Отже, на сьогодні ММА як складова протоколу ERAS є золотим стандартом періопераційного ведення хірургічних пацієнтів, як у випадку планових, так і ургентних оперативних втручань, адже її застосування дозволяє використовувати мінімальні дози анальгетиків із максимальним знеболювальним ефектом, запобігаючи розвитку побічної дії препаратів та прискорюючи одужання пацієнтів після операції.
Підготувала Анна Сакалош
Тематичний номер «Хірургія. Ортопедія. Травматологія. Інтенсивна терапія» № 5 (52), 2022 р.