21 листопада, 2023
Новітні стандарти ведення цукрового діабету (за матеріалами рекомендацій ESC, 2023)
 Ключові факти про цукровий діабет (ЦД) [1, 2]
Ключові факти про цукровий діабет (ЦД) [1, 2]
- Кількість хворих на ЦД зросла зі 108 млн у 1980 році до 529 млн у 2021 році; поширеність цього захворювання спостерігається здебільшого в країнах із низьким і середнім рівнем доходу.
- ЦД – основна причина сліпоти, ниркової недостатності, серцевих нападів, інсульту та ампутації нижніх кінцівок.
- Здорове харчування, регулярна фізична активність, підтримка нормальної маси тіла та відмова від вживання тютюну є способами запобігти чи відтермінувати появу ЦД 2 типу.
- ЦД можливо лікувати; його наслідків можна уникнути або відтермінувати їх за допомогою дієти, фізичної активності, ліків, регулярного обстеження та лікування ускладнень.
Минулоріч (у травні) вперше в світовій історії країни – члени Всесвітньої організації охорони здоров’я (ВООЗ) підтримали створення глобальних цільових показників щодо ЦД у рамках рекомендацій стосовно посилення та моніторингу відповіді на цю хворобу згідно з національними програмами боротьби з неінфекційними захворюваннями.
Встановлено 5 нових цілей, що формують певний стандарт, згідно з яким до 2030 року:
- 80% (щонайменше з усіх людей, котрі живуть із ЦД) мають клінічний діагноз;
- 80% людей з діагностованим ЦД мають концентрацію HbA1c <8,0% (63,9 ммоль/моль);
- у 80% осіб із діагностованим ЦД артеріальний тиск (АТ) становить <140/90 мм рт. ст.;
- 60% (щонайменше) хворих на ЦД віком ≥40 років отримують терапію статинами;
- 100% людей із ЦД 1 типу мають постійний доступ до інсуліну, глюкометрів і тест-смужок.
Мета цього стандарту полягає у тому, щоб зменшити ризик ЦД і рухатися до того, щоб усі пацієнти з діагностованою хворобою мали доступ до справедливого, комплексного, доступного та якісного лікування й догляду. Рекомендації та цілі – основна частина роботи, яку вимагають держави-члени в резолюції минулорічної Всесвітньої асамблеї охорони здоров’я (A74/A/CONF./5), адже надто багато осіб із ЦД або ніколи не були діагностовані, або не мають доступу до ліків і технологій, що могли б покращити їхній стан [3].
Нещодавно (24-28 серпня) в м. Амстердам відбувся Європейський конгрес кардіологів (ESC), під час роботи якого представлено найновіші рекомендації щодо діагностики ЦД та його ведення в поєднанні з серцево-судинними захворюваннями (ССЗ).
Розгляньмо ці рекомендації під призмою цілей ВООЗ щодо ЦД.
Розпочнімо з діагностики ЦД, який можна підозрювати за наявності специфічних симптомів, включаючи поліурію, полідипсію, втомлюваність, розмитість зору, втрату маси тіла, погане загоєння ран і рецидивувальні інфекції. Водночас цей стан може бути безсимптомним, тому він не діагностується в >40% дорослих у всьому світі (від 24 до 75% у різних регіонах) [3, 4]. Аномальний метаболізм глюкози розподіляють на 2 клінічні категорії: діабет і предіабет, відмінності яких розглянемо далі. Для діагностики ЦД використовуються декілька біохімічних тестів, у т. ч. глюкоза натще, глюкоза через 2 год (під час тесту на толерантність до глюкози), випадкова глюкоза та глікований гемоглобін (HbA1c) [4, 5]. Рівень глюкози натще ≥7,0 ммоль/л (≥126 мг/дл) є діагностичним критерієм ЦД, хоча зазвичай рекомендуються проводити 2 тести для діагностики за відсутності симптомів гіперглікемії. У пацієнтів із типовими симптомами достатньо зробити 1 тест. Слід зазначити, що голодування визначається як відсутність споживання калорій протягом щонайменше 8 год. Хоча міжнародні рекомендації погоджуються щодо граничного значення для діагностики ЦД, вони відрізняються стосовно критеріїв діагностики предіабету. ВООЗ визначає предіабет як рівень глюкози натще 6,1-6,9 ммоль/л (110-125 мг/дл) із рівнями <6,1 ммоль/л (<110 мг/дл), які вважаються нормальними [5, 6]. Однак Американська діабетологічна асоціація (ADA) має суворіші критерії, тобто з рівнями глюкози 5,6-6,9 ммоль/л (100-125 мг/дл), що входять до діапазону предіабету; лише ті обстежувані, в котрих глюкоза складає <5,6 ммоль/л (<100 мг/дл), класифікуються як особи, що мають нормальний метаболізм глюкози [7, 8]. Двогодинний оральний тест на толерантність до глюкози та довільне визначення глюкози: після перорального навантаження глюкозою, еквівалентного 75 г глюкози, рівень глюкози крові через 2 год, що становить ≥11,1 ммоль/л (≥200 мг/дл), є діагностичним показником ЦД. 2-годинний рівень глюкози 7,8‑11,0 ммоль/л (140-199 мг/дл) свідчить про порушення толерантності до глюкози, тому в хворого діагностують предіабет. Однак пероральний тест на толерантність до глюкози (ОГТТ) не проводиться регулярно, оскільки потребує багато часу та є незручним, тому зазвичай призначається для незрозумілих випадків. Слід зазначити, що ОГТТ слід проводити в стані спокою, оскільки фізичні навантаження під час тесту можуть зробити результати недійсними. Випадковий рівень глюкози ≥11,1 ммоль/л (≥200 мг/дл) також є діагностичним показником ЦД за наявності симптомів. Але за відсутності симптомів для діагностики ЦД необхідні два випадкові рівні глюкози ≥11,1 ммоль/л (≥200 мг/дл). 1-годинний ОГТТ ≥8,6 ммоль/л (≥155 мг/дл) вважається кращим предиктором ЦД, ніж 2-годинний ОГТТ ≥11,1 ммоль/л (≥200 мг/дл); він пов’язаний із судинними ускладненнями та смертністю [9]. Проте необхідна додаткова перевірка перед тим, як цей новий захід буде широко прийнятий.
Після завершення високоякісних епідеміологічних досліджень було припущено, що HbA1c можна використовувати для діагностики ЦД; це згодом було схвалено міжнародними рекомендаціями [10]. Слід зазначити, що епідеміологічні дослідження керувалися даними дорослого населення, хоча HbA1c також використовується в дітей як діагностичний тест [11]. Переваги HbA1c: легкість вимірювання, обмежена індивідуальна варіабельність і зручність тестування в будь-який час без необхідності голодування або ОГТТ. Однак рівень HbA1c не є повністю інформативним: у певних групах досліджуваних зв’язок між HbA1c і рівнями глюкози може змінюватися з будь-якої причини [12, 13]. Крім того, у випадках меншої тривалості ЦД, наприклад за раннього ЦД 1 типу чи гострого ураження підшлункової залози, HbA1c може зумовити хибнонегативні результати. Ще одне практичне обмеження – відсутність тестів у деяких країнах через фінансові обмеження. Рекомендації інформують, що HbA1c ≥48 ммоль/моль (≥6,5%) – діагностичний показник ЦД, тоді як діагноз предіабету використовує два різні граничні значення. Критерії ВООЗ визначають предіабет як HbA1c 42-47 ммоль/моль (6,0-6,4%), тоді як ADA рекомендує ширший діапазон – 39-47 ммоль/моль (5,7-6,4%) [6, 7]. Варто зауважити, що комбінація HbA1c і глюкози натще в діапазоні ЦД є діагностичним показником цієї хвороби; другий тест не потрібен, навіть якщо в людини немає симптомів. Однак, якщо вони не узгоджуються, число в діапазоні ЦД слід повторити чи (бажано) зробити ОГТТ, який залишається золотим стандартом для діагностики ЦД у незрозумілих випадках (рис. 1). Слід зазначити, що дані 73 досліджень за участю 294 998 осіб без установленого ЦД свідчать про те, що рівень HbA1c є таким самим або навіть кращим за рівень глюкози в крові, випадкові рівні чи рівень глюкози після навантаження для прогнозування СС-ризику [14].
Рис. 1. Діагностика ЦД і предіабету
Примітки: ПТГ – порушення толерантності до глюкози; ОГТТ – пероральний тест на толерантність до глюкози:
* виключте стресову гіперглікемію (часто проявляється підвищенням рівня глюкози та нормальним HbA1c;
** за наявності симптомів достатньо одноразового дослідження; за їхньої відсутності для встановлення діагнозу необхідні 2 аномальні тести;
*** для діагностики предіабету використовуються критерії Американської діабетичної асоціації.
Зниження HbA1c зменшує мікросудинні ускладнення, особливо при досягненні рівнів, наближених до норми (HbA1c <7%, <53 ммоль/моль), але вплив на макросудинне захворювання є складнішим [15-18]. Дослідження, які вже стали класикою, DCCT (Diabetes Control and Complications Trial) у разі ЦД 1 типу та UKPDS (проспективне дослідження діабету Сполученого Королівства) за нещодавно діагностованого ЦД 2 типу показали, що зниження HbA1c зменшує довгострокові макросудинні події без значного ефекту в середньостроковій перспективі (6,5-10,0 року) [19-21]. Інші випробування, як-от ADVANCE, ACCORD, VADT (включно з когортами ЦД 2 типу з вищим ризиком), так само не показали ефекту впливу інтенсивного контролю глікемії на короткостроковий / середньостроковий макросудинний ризик (>3,5-5,6 року). Метааналіз досліджень UKPDS, ADVANCE, ACCORD, VADT (включно із 27 049 учасниками) продемонстрував, що зниження рівня HbA1c зменшує MACE, спричинене зниженням інфаркту міокарда (серцева недостатність, ризик інсульту не впливали), а також мікросудинні ускладнення (ниркові, сітківки, але не нейропатію) [22, 23]. Цікаво, що дослідження ACCORD, у якому 35% учасників мали попередні СС-події, показало підвищену смертність (HR 1,22; 95% ДІ 1,01-1,46; p=0,04) у групі інтенсивної глікемії (HbA1c 6,5%, 48 ммоль/ моль) порівняно із групою контролю [15]. Крім того, обсерваційні дослідження довели U-подібний зв’язок між HbA1c і клінічним результатом, а це свідчить про те, що нижчий HbA1c не завжди є кращим [24, 25].
Гіпоглікемія пов’язана з підвищеним ризиком судинних подій, що пояснює нещодавній консенсус, який підтримує гіпоглікемічний вплив <1% (тобто <15 хв/день) в осіб із високим СС-ризиком [26, 27]. Причинно-наслідковий зв’язок між гіпоглікемією та несприятливими наслідками не завжди є чітким, оскільки низький рівень глюкози може бути маркером поганого самопочуття [28, 29]. Окрім гіпоглікемії, глікемічна варіабельність стає потенційним судинним фактором ризику, але наявні на сьогодні спостереження обмежені; необхідні додаткові дослідження в цій галузі. Вважається, що постпрандіальна глюкоза може самостійно прогнозувати судинні захворювання, навіть в осіб без ЦД в анамнезі [30]. Однак маніпулювання рівнями прандіальної глюкози не вплинуло на клінічний результат, тому це питання залишається невирішеним [31, 32].
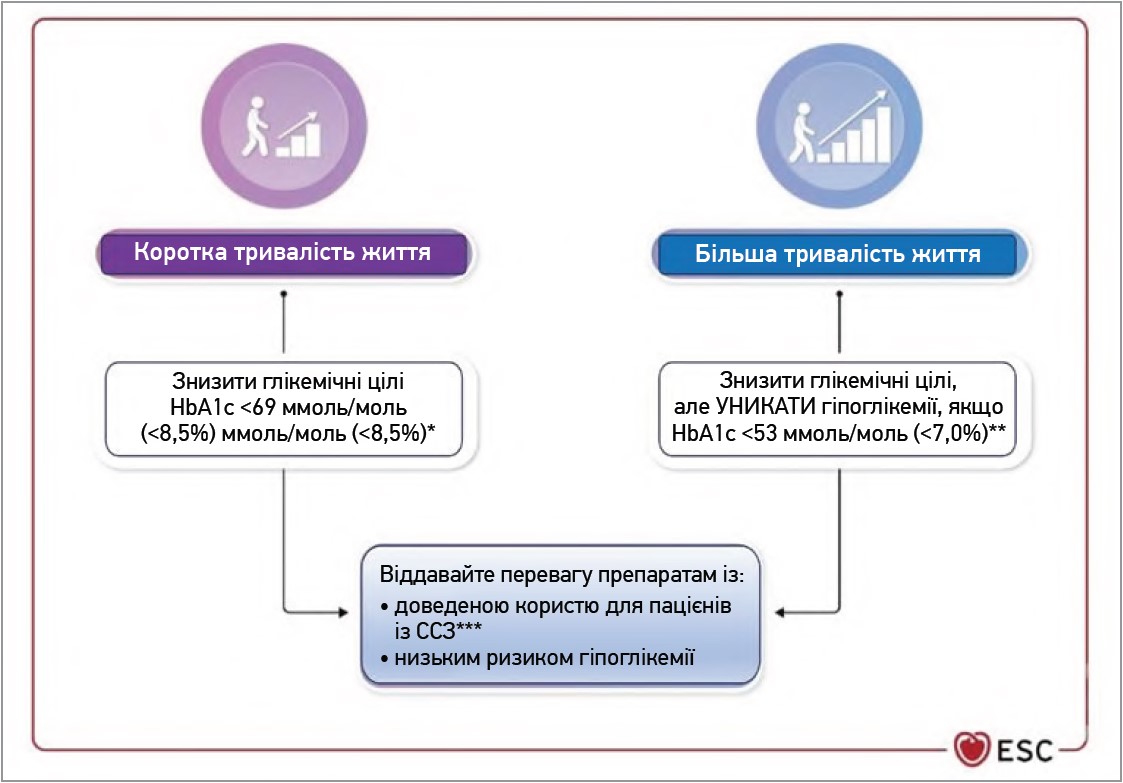
Гіперглікемія після гострого коронарного синдрому (ГКС) пов’язана з гіршим клінічним результатом [33]. Дослідження DIGAMI 1 (інфузія інсуліну та глюкози на тлі ЦД при гострому інфаркті міокарда) продемонструвало зниження смертності за інтенсивного контролю рівня глюкози після ГКС, але DIGAMI 2, яке мало недостатню потужність, не підтвердило ці результати [34, 35]. Несподівано DIGAMI 2 показало чисельне збільшення смертності в групі втручання, особливо в пацієнтів, які отримували інсулін, що свідчить про несприятливу роль гіпоглікемії у цій популяції [36]. Саме тому необхідні широкомасштабні випробування глікемії з безперервним моніторингом рівня глюкози для оцінки її рівня, щоб визначити, чи покращує оптимізація глікемії у пацієнтів із ССЗ і ЦД клінічні результати. Отже, контроль рівня глюкози в осіб із ЦД із високим СС-ризиком є складною сферою; сучасні дані свідчать про необхідність вирішення багатьох глікемічних заходів, включаючи персоналізацію цільових показників HbA1c, мінімізацію впливу гіпоглікемії та обмеження варіабельності глюкози (рис. 2).
Рис. 2. Спрощений посібник із цільового рівня глікемії у пацієнтів із ЦД 2 типу та ССЗ
Примітки: * коригуйте ціль за наявності симптомів гіперглікемії (поліурія та полідипсія);
** гіпоглікемія зазвичай спричиняє занепокоєння лише в тих, хто приймає препарати сульфонілсечовини та/або інсулін;
*** інгібітори НЗКТГ‑2 (емпагліфлозин, канагліфлозин, дапагліфлозин, сотагліфлозин) чи агоністи рецепторів ГПП‑1 (ліраглутид, семаглутид підшкірно, дулаглутид, ефпегленатид).
Артеріальний тиск і ЦД. В останніх опитуваннях ESC/EURO Observational Research Program (EORP) EUROASPIRE артеріальна гіпертензія (АГ) в анамнезі була наявна у 80% чоловіків і 87% жінок зі встановленим ЦД, а також у 74% чоловіків і 81% жінок з уперше діагностованим ЦД з ішемічною хворобою серця (ІХС) в анамнезі [37].
Регулярне вимірювання АТ у стандартизованих умовах є обов’язковим для всіх пацієнтів із ЦД. АГ слід підтверджувати на обох руках за допомогою декількох вимірювань, включаючи вимірювання в окремі дні [38, 39]. Рандомізовані контрольовані дослідження (РКД) показали користь (зменшення ризику інсульту, коронарних подій і захворювань нирок) зниження систолічного (САТ) до <140 мм рт. ст. і діастолічного (ДАТ) до <90 мм рт. ст. у пацієнтів із ЦД. Проте оптимальний цільовий показник АТ у хворих на ЦД досі залишається предметом дискусій. У післявипробувальному 10-річному дослідженні UKPDS не було виявлено переваг попереднього періоду жорсткого контролю АТ щодо макросудинних подій, смерті та мікросудинних ускладнень, тоді як початкові відмінності АТ між групами більше не зберігалися [21]. В метааналізі РКД за участю пацієнтів із ЦД або предіабетом зниження САТ до ≤135 мм рт. ст. (порівняно з менш інтенсивним контролем) зменшило загальний рівень смертності від усіх причин на 10% (OR 0,90; 95% ДІ 0,83-0,98), тоді як інтенсивніший контроль АТ (≤130 мм рт. ст.) був пов’язаний із більшим зниженням частоти інсульту, але не зменшував інших подій [40, 41]. Антигіпертензивне лікування значно знизило смертність в осіб із ЦД 2 типу, ІХС, а також серцеву недостатність та інсульт із досягнутим середнім САТ 138 мм рт. ст., тоді як лише ризик виникнення інсульту був значно зниженим за середнього САТ 122 мм рт. ст. порівняно з вищими значеннями АТ [42]. Отже, зниження САТ до <130 мм рт. ст. може піти на користь пацієнтам з особливо високим ризиком цереброваскулярних подій, наприклад хворим з інсультом в анамнезі [40, 42]. Однак САТ >140 або <120 мм рт. ст. має високий СС-ризик. У настановах ESC/ESH щодо лікування АГ (2018) рекомендовано, щоб у всіх пацієнтів із ЦД офісний АТ був націлений на значення САТ ≤130 мм рт. ст., якщо воно переноситься, але не <120 мм рт. ст.; ДАТ слід знизити до <80 мм рт. ст., але не <70 мм рт. ст. [40]. У літніх пацієнтів (віком ≥65 років) цільовий діапазон САТ має бути 130-140 мм рт. ст. із ЦД; також підкреслюється потенційна потреба в більш індивідуальних цільових рівнях [39, 43, 44]. У настанові ESC (2021) рекомендований цільовий діапазон лікування офісного САТ коливається в межах 120-130 мм рт. У пацієнтів віком ≥70 років рекомендовано значення САТ <140 мм рт. ст. Цільове значення ДАТ <80 мм рт. ст. рекомендується для всіх пацієнтів, які отримують лікування.
Наслідки зміни способу життя та зниження маси тіла, зокрема дієти, збагачені овочами, фруктами, молочними продуктами з низьким умістом жиру, як-от середземноморська, а також дієтичні підходи щодо припинення режиму харчування, провокувальної АГ (зокрема, зниження натрію до <100 ммоль/день і збільшення споживання калію) здатні поліпшити контроль АТ [45-47]. Довгострокове втручання із фізичними вправами повільно, але значно знижує САТ (на -7 мм рт. ст.) і ДАТ (на -5 мм рт. ст.). В ідеалі вправи, спрямовані на зниження АТ в осіб із нормальним АТ або гіпертензією, мають містити поєднання переважно аеробних вправ, доповнених динамічними вправами з опором [48]. Суттєве покращення факторів ризику ССЗ (гіпертензія, дисліпідемія, ЦД), пов’язаних із помітною втратою маси тіла, спостерігалося після баріатричної хірургії [49]. У дослідженні Look AHEAD ті пацієнти, що втратили від 5 до <10% маси тіла, мали більші шанси досягти зниження САТ/ДАТ на 5 мм рт. ст. порівняно з тими, хто втратив >10% або <5% [50]. Частота СС-ускладнень, імовірно, залежить від етнічної чи расової приналежності [40, 51, 52].
Якщо офісний САТ становить ≥140 мм рт. ст. та/або ДАТ ≥90 мм рт. ст., необхідна медикаментозна терапія в поєднанні з немедикаментозним лікуванням. Рекомендується розпочинати з комбінованої терапії [38]. Можна використовувати всі доступні препарати для зниження АТ, але докази переконливо підтверджують перевагу застосування інгібіторів ренін-ангіотензин-альдостеронової системи – РААС (ІАПФ, БРА), особливо в пацієнтів з ознаками термінальної стадії ушкодження органів (альбумінурія, гіпертрофія лівого шлуночка) [53-56]. Проте в нещодавньому метааналізі інгібітори РААС не переважали інших класів антигіпертензивних препаратів щодо зниження загальної або СС-смертності та ниркових ускладнень [57]. Для контролю АТ часто потрібна терапія декількома лікарськими засобами з інгібітором РААС і блокатором кальцієвих каналів (БКК) або діуретиком, тоді як комбінація ІАПФ із БРА не рекомендована [58]. Застосування β-блокаторів може бути розглянуто на будь-якому етапі лікування, якщо є конкретні показання, наприклад серцева недостатність, стенокардія, перенесений інфаркт міокарда, фібриляція передсердь, вагітні жінки чи ті, котрі її планують [40]. Слід розглянути комбінацію ≥2 препаратів у фіксованих дозах в 1 таблетці для покращення прихильності та досягнення більш раннього контролю АТ [38, 59]. В очевидних випадках резистентної (включаючи MRA-резистентну) гіпертензії у пацієнтів із серцевою недостатністю зі збереженою фракцією викиду (ЦД 61%; ретроспективний аналіз PARAGON HF) комбінація сакубітрил / валсартан допомогла краще контролювати АТ порівняно з валсартаном як монотерапією [60].
Дослідження тестування агоністів рецепторів ГПП‑1 (арГПП‑1) показали зниження АТ за допомогою цих препаратів (частково через втрату маси тіла). Стійке зниження АТ спостерігалося за терапії семаглутидом (САТ знижувався залежно від дози: від –1,3 до –2,6 мм рт. ст.) із незначним підвищенням частоти серцевих скорочень (від +2 до 2,5 уд./хв). Схожі ефекти фіксувалися в інших дослідженнях арГПП‑1 та були отримані з метааналізу [61, 62]. Інгібітори НЗКТГ‑2 (іНЗКТГ‑2) значніше впливали на зниження АТ, ніж арГПП‑1, без зміни частоти серцевих скорочень [63-65]. Нещодавній метааналіз, включаючи 7 РКД, продемонстрував, що іНЗКТГ‑2 були пов’язані з середнім зниженням АТ на 3,6/1,7 мм рт. ст. (САТ/ДАТ) протягом 24 год амбулаторного спостереження АТ, що можна порівняти з ефективністю низьких доз гідрохлортіазиду [64-66].
Загалом діагностика та лікування АГ є зіставними між статями, за винятком жінок фертильного віку чи вагітних, коли деякі препарати, як-от блокатори РААС, можуть чинити несприятливий вплив на плід, особливо на ранніх термінах вагітності [67]. Слід також розглянути можливий вплив оральних контрацептивів на АТ [38]. Існують деякі докази після проведення РКД стосовно того, що цільові показники АТ під час вагітності мають коливатися від 110 до 135 мм рт. ст. для САТ і 80-85 мм рт. ст. для ДАТ [68]. Це також підтверджується згідно з нещодавнім дослідженням CHAP (хронічна гіпертензія та вагітність) щодо легкої хронічної гіпертензії під час вагітності, де 16% вагітних мали ЦД [69]. Стратегія, орієнтована на АТ <140/90 мм рт. ст., пов’язувалася із кращими результатами вагітності без збільшення кількості немовлят із маленькою масою тіла для гестаційного віку. Жінки зазвичай демонструють більшу різницю в АТ, вищі частки гіпертензії (порівняно із чоловіками) під час діагностики ЦД 2 типу, ніж жінки та чоловіки без ЦД 2 типу, а також гірший контроль АТ після цього [37, 70]. Крім того, опосередковане АГ ураження органів було доведено з дуже високим ризиком серцевої недостатності в жінок, особливо за наявності ЦД [71].
Зазвичай ЦД супроводжується кластером ліпідних і аполіпопротеїнових аномалій. Основними компонентами є помірно підвищені рівні тригліцеридів (ТГ), ліпопротеїнів, збагачених ТГ, холестерину (ХС), нормальний або помірно підвищений рівень ХС ліпопротеїнів низької щільності (ХС ЛПНЩ), низький рівень ХС ліпопротеїнів високої щільності (ХС ЛПВЩ). Інші особливості включають структуру та функцію ліпопротеїнів, наприклад маленькі щільні частинки ЛПНЩ і ЛПВЩ. Аналогічні аномалії також спостерігаються в пацієнтів із ЦД 1 типу, в яких тривалий вплив дисліпідемії може зумовити атеросклероз ще в підлітковому віці. За ЦД 1 типу високі значення ХС ЛПНЩ спостерігаються в пацієнтів із неконтрольованою глікемією, тоді як високі рівні ХС ЛПВЩ можуть бути прозапальними, отже, атерогенними, а не захисними [72]. В разі добре контрольованого ЦД 1 типу рівень ХС ЛПВЩ зазвичай є нормальним або навіть трохи підвищеним (як і сироватковий рівень ТГ) [73].
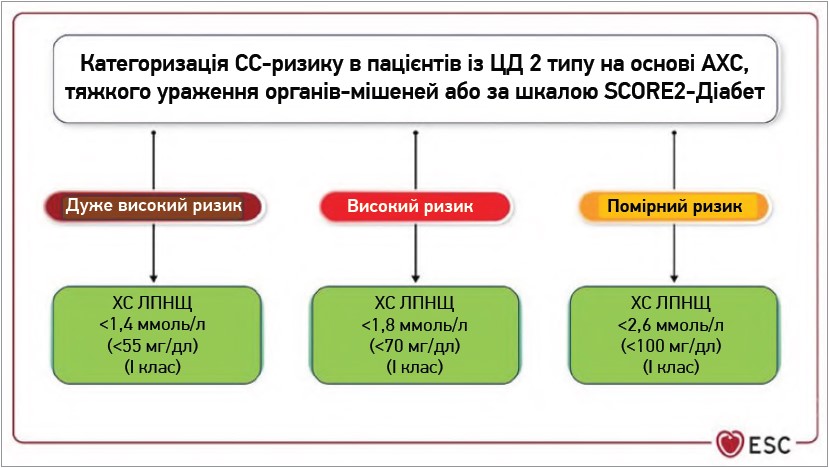
Епідеміологічні дослідження показали, що високі рівні ХС ЛПНЩ, ХС неЛПВЩ і низькі рівні ХС ЛПВЩ пов’язані з підвищеним ризиком СС-подій і смертності в пацієнтів із ЦД і без нього [74]. І навпаки, РКД із гіполіпідемічними препаратами в хворих із ризиком СС-подій (включаючи пацієнтів із ЦД 2 типу) продемонстрували логарифмічно-лінійне пропорційне зниження СС-подій і смертності на кожен 1 ммоль зниження ХС ЛПНЩ [75]. ХС ЛПНЩ – основна мішень гіполіпідемічної терапії. У пацієнтів із ЦД і комбінованою дисліпідемією також слід розглядати вторинну мету ХС неЛПВЩ, хоча дані інтервенційних досліджень є обмеженими. Цілі лікування відрізняються для пацієнтів із ЦД залежно від їхнього СС-ризику [38]. Через брак доказів на сьогодні не можна надати чітких рекомендацій для пацієнтів із ЦД 2 типу з низьким СС-ризиком (рис. 3).
Рис. 3. Рекомендовані показники ХС ЛПНЩ за категоріями СС-ризику в пацієнтів із ЦД 2 типу
Статини залишаються терапією першої лінії для зниження рівня ХС ЛПНЩ у пацієнтів із ЦД і дисліпідемією через їхню ефективність у запобіганні СС-подіям, зниженні СС-смертності (без доказів статевих відмінностей) [76, 77]. Високоінтенсивні статини (розувастатин і аторвастатин) показані пацієнтам із ЦД із високим або дуже високим СС-ризиком, оскільки вони знижують рівень ХС ЛПНЩ на 40-63%, а також значно зменшують частоту серйозних церебральних і коронарних ускладнень [78]. Такий сприятливий ефект переважує потенційний діабетогенний ефект цих препаратів, оцінений як підвищення ризику розвитку ЦД на 9%, особливо в літніх хворих і пацієнтів, які вже мають ризик розвитку ЦД [79, 80]. Схожі переваги спостерігалися як при ЦД 1 типу, так і при ЦД 2 типу [81-83]. Статини є безпечними, зазвичай добре переносяться. Суб’єктивні побічні явища (втома, міалгії, симптоми нервової системи) спостерігаються частіше, ніж об’єктивні через ефект ноцебо, причому в жінок такі явища з’являються частіше, ніж у чоловіків [84]. У більшості випадків міопатії або рабдоміолізу існують лікарські засоби, які взаємодіють з дозою статину, вищою за стандартну, або комбінацією з гемфіброзилом. Докази свідчать про те, що 70-90% пацієнтів, котрі повідомляють про непереносимість статину, можуть приймати статин після повторного прийому [85].
Зниження рівня ХС ЛПНЩ можна додатково посилити додаванням езетимібу до статину, який зменшує усмоктування ХС із клубової кишки [86]. Дослідження IMPROVE-IT показало суттєве зменшення MACE, нефатального інфаркту міокарда, нестабільної стенокардії, що потребує повторної госпіталізації, коронарної реваскуляризації через ≥30 днів після рандомізації чи нефатального інсульту (HR 0,94; 95% ДІ 0,89-0,99) у хворих після ГКС, котрі отримували симвастатин + езетиміб, з більшою перевагою в підгрупі осіб із ЦД (HR 0,85; 95% ДІ 0,78-0,94; p<0,001). Отже, комбінація езетимібу зі статином рекомендована пацієнтам із ЦД і нещодавно перенесеним ГКС, особливо коли потрібен цільовий показник ЛПНЩ <1,4 ммоль/л (55 мг/дл), який не досягається лише статином. Молоді люди із ЦД 1 типу мають підвищене всмоктування ХС, як показано в нещодавньому дослідженні, а це свідчить про більшу ефективність езетимібу в цій популяції, котру ще належить оцінити за допомогою спеціальних РКД [87].
Інгібітори пропротеїнконвертази субтилізин / кексин типу 9 (PCSK9) еволокумаб і алірокумаб – моноклональні антитіла, які суттєво знижують рівень ХС ЛПНЩ у плазмі, націлюючись на білок, що бере участь у регуляції рецептора ЛПНЩ на гепатоцитах [88]. За призначення із високоінтенсивною терапією статинами (з езетимібом або без нього) інгібітори PCSK9 значно знижували MACE в підгрупах пацієнтів із ЦД з атеросклерозом, які брали участь у дослідженні FOURIER (подальше дослідження СС-наслідків із пригніченням PCSK9 у суб’єктів із підвищеним ризиком) та ODYSSEY OUTCOMES (оцінка СС-наслідків після ГКС під час лікування алірокумабом) [89, 90]. Зокрема, еволокумаб продемонстрував зниження АТ на 17%, комбінованої первинної кінцевої точки СС-смерті, інфаркту міокарда, інсульту, госпіталізації щодо нестабільної стенокардії або коронарної реваскуляризації у пацієнтів із ЦД, залучених до випробування FOURIER (HR 0,83; 95% ДІ 0,75-0,93; p=0,0008) [89]. Порівняно із плацебо еволокумаб також значно знизив інші атерогенні ліпіди (ТГ, ХС неЛПВЩ, частинки, що містять аполіпопротеїн В) у пацієнтів із ЦД і змішаною дисліпідемією, зареєстрованих у BANTING (оцінка ефективності еволокумабу в дорослих діабетиків із гіперхолестеринемією / змішаною дисліпідемією) та BERSON (безпека й ефективність еволокумабу в комбінації зі статином у терапії дорослих із ЦД і гіперліпідемією або змішаною дисліпідемією) [91, 92]. Алірокумаб суттєво знизив частоту смерті від ССЗ, інфаркту міокарда, інсульту чи госпіталізації щодо нестабільної стенокардії у підгрупі хворих із ГКС із ЦД 2 типу (n=5444) у дослідженні ODYSSEY OUTCOMES [93]; водночас як доповнення до максимально переносимої дози статину він виявився ефективнішим за езетиміб, фенофібрат, неліпідознижувальну терапію, а також щодо зниження рівня ХС неЛПВЩ, інших атерогенних ліпідів у хворих із ЦД, які брали участь у дослідженні ODYSSEY DM-DYSLIPIDEMIA [94]. Під час проведення метааналізу Khan і співавт. не виявлено суттєвого зв’язку між інгібіторами PCSK9 і розвитком ЦД (HR 1,00; 95% ДІ 0,93-1,07; p=0,96; I2=0%), підтверджуючи при цьому помірний ризик розвитку ЦД лише в разі застосування статинів (HR 1,10; 95% ДІ 1,05-1,15; p<0,001; I2=0%) [95].
Потенційне використання фібратів для зниження рівня ТГ є досить обмеженим через ризик міопатії за одночасного їхнього застосування зі статинами та незначну користь, продемонстровану в РКД, окрім аналізу підгруп, що включає пацієнтів із дуже високим рівнем ТГ [96, 97]. Пемафібрат – новий селективний препарат, альфа-модулятор рецептора, що активується проліфератором пероксисом, із кращим балансом користі та ризику порівняно зі звичайними фібратами [98]. Дослідження ІІІ фази, що визначало ефективність пемафібрату для запобігання MACE в пацієнтів із ЦД, було припинено достроково через відсутність ефекту [99]. Якщо рівень ТГ залишається підвищеним навіть за терапії на основі статинів, ікосапент етиловий, стабільний ефір ейкозапентаєнової кислоти може бути кращим (порівняно з іншими омега‑3 жирними кислотами) в дозі 2 г 2 р/добу через його сприятливий вплив на СС-результати, про які повідомлялося в дослідженні REDUCE-IT, де користь виявилася сталою в хворих із ЦД (58%) і без нього (p=0,29) [100]. Така користь залишалася суттєвою, навіть враховуючи незначне підвищення ХС ЛПНЩ і високочутливого С-реактивного білка внаслідок впливу мінеральної олії у групі плацебо [101, 102].
Інклісиран пригнічує синтез PCSK9 у печінці з тривалим ефектом [103]. Пацієнти з високим рівнем ХС ЛПНЩ і атеросклеротичною хворобою серця (АХС) або щонайменше одним еквівалентом ризику АХС, котрі отримували статини, були включені до ІІІ фази 2 досліджень (ORION‑10, ORION‑11), а також отримали подальше 50% зниження ХС ЛПНЩ за допомогою інклісирану [104]. Ця користь була постійною для пацієнтів із ЦД в обох випробуваннях, а кінцеві точки СС-наслідків наразі перевіряються в дослідженні ІІІ фази, до якого залучали пацієнтів з АХС (випробування ORION‑4) [105].
Бемпедоєва кислота знижує синтез ХС інгібуванням аденозинтрифосфату цитратліази з дуже обмеженими побічними ефектами, пов’язаними з опорно-руховим апаратом [106]. У дослідженні CLEAR додавання бемпедоєвої кислоти до статинів суттєво знижувало рівень ХС ЛПНЩ (–16,5%) у хворих із ССЗ або сімейною гіперхолестеринемією, зі стабільними результатами в підгрупі пацієнтів із ЦД (–19,1%) [93]. Бемпедоєва кислота не індукувала нових випадків ЦД або його загострення, як показано в подальшому метааналізі [107]. Пацієнти з високим СС-ризиком, які не мали змоги або не бажали приймати статини, були включені до дослідження CLEAR Outcomes і рандомізовані для бемпедоєвої кислоти чи плацебо. Серед 6992 хворих, котрі належали до активної групи дослідження, 45% мали ЦД 2 типу. Бемпедоєва кислота була пов’язана зі значно нижчою частотою 4-компонентної комбінованої первинної кінцевої точки СС-смерті, нефатального інфаркту міокарда, нефатального інсульту чи коронарної реваскуляризації, а також вищою частотою деяких побічних ефектів (подагра, жовчнокам’яна хвороба) на 40,6 міс спостереження. Слід зазначити, що дані оприлюднено лише перед завершенням розробки цих рекомендацій, тому їх не можна було включити [108].
Запровадження вищезазначених рекомендацій до повсякденної практики кожного клініциста, котрий має справу із хворими на ЦД, дозволить компенсувати перебіг цієї хвороби в низки пацієнтів, знизити кількість ускладнень з боку різних органів і систем, дозволить значно зменшити витрати держави та кожного окремого домогосподарства на лікувально-профілактичні заходи, пов’язані з ЦД.
Список літератури знаходиться в редакції.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів і власної фінансової зацікавленості під час підготовки цього матеріалу.