29 липня, 2021
Функціональні проби: звертаємося до підручника
 Редакція медичної газети «Здоров’я України», тематичного номера «Кардіологія. Ревматологія. Кардіохірургія» продовжує знайомити наших читачів із ґрунтовним і детальним підручником «Функціональна діагностика» за редакцією д. мед. н., професора О.Й. Жарінова, д. мед. н., професора Ю.А. Іваніва та к. мед. н., доцента В.О. Куця. Пропонуємо до вашої уваги розділ «Функціональні проби» ІІ частини «Функціональні проби. Амбулаторне моніторування ЕКГ і артеріального тиску».
Редакція медичної газети «Здоров’я України», тематичного номера «Кардіологія. Ревматологія. Кардіохірургія» продовжує знайомити наших читачів із ґрунтовним і детальним підручником «Функціональна діагностика» за редакцією д. мед. н., професора О.Й. Жарінова, д. мед. н., професора Ю.А. Іваніва та к. мед. н., доцента В.О. Куця. Пропонуємо до вашої уваги розділ «Функціональні проби» ІІ частини «Функціональні проби. Амбулаторне моніторування ЕКГ і артеріального тиску».
Проби з дозованим фізичним навантаженням
Навантажувальні проби (НП) – поширений і доступний метод діагностики та обстеження пацієнтів із серцево-судинною патологією. Ще 1929 р. Master i Oppenheimer розробили стандартизований протокол навантаження для оцінки функціонального стану пацієнтів з ішемічною хворобою серця (ІХС). Протягом наступних десятиліть вивчали механізми зміщення сегмента ST, впливу позиції електродів на зміни електрокардіограми (ЕКГ), розробляли нові протоколи навантаження, визначали діагностичне і прогностичне значення результатів НП при різних серцево-судинних захворюваннях.
Після впровадження коронарної ангіографії стало очевидно, що діагностика ішемії на основі виявлення депресії сегмента ST має певні обмеження, особливо в популяціях хворих із низькою поширеністю ІХС. Проте, незважаючи на бурхливий розвиток методів ангіографічної діагностики ІХС та неінвазивних методів візуалізації серця, НП залишаються одними з найбільш доступних варіантів скринінгового обстеження та діагностики ІХС, стратифікації ризику, оцінки функціонального стану пацієнтів і ефективності антиішемічної терапії.
Основи фізіології навантаження
Навантаження – фізіологічний стрес, здатний виявити порушення з боку серцево-судинної системи (ССС), яких немає у спокої. З огляду на це, навантаження можна застосовувати для оцінки функціонального стану системи кровообігу.
Як навантаження для ССС використовують три види скорочення м’язів:
- ізотонічне (динамічне, або рухоме);
- ізометричне (статичне);
- резистентне (комбінація ізометричного та ізотонічного).
Під ізотонічним навантаженням розуміють скорочення м’язів, наслідком якого є рух. У такому разі виникає об’ємне навантаження лівого шлунночка (ЛШ). Ізометричне навантаження – скорочення м’язів без руху (наприклад, стискання руки), яке зумовлює навантаження ЛШ тиском. Серцевий викид у цьому випадку зростає менше, ніж при ізотонічному навантаженні, через обмеження м’язового кровотоку. Резистентне навантаження поєднує риси ізометричного та ізотонічного (наприклад, заняття важкою атлетикою).
Під час ранніх фаз ізотонічного навантаження у вертикальному положенні спостерігається зростання серцевого викиду, яке реалізується насамперед через підвищення ударного об’єму внаслідок механізму Франка – Старлінга. У пізніших фазах навантаження основним механізмом зростання серцевого викиду є підвищення частоти серцевих скорочень (ЧСС). У здорових осіб протягом кількох хвилин після початку навантаження досягається стабільний стан; після цього ЧСС, серцевий викид, рівень артеріального тиску (АТ) та вентиляція легень підтримуються на відносно незмінному рівні.
При тяжкому навантаженні потік симпатичної імпульсації досягає максимуму, а парасимпатична стимуляція різко знижується. Це призводить до системної вазоконстрикції, яка не охоплює судини м’язів, церебрального і коронарного басейнів. При продовженні навантаження збільшується об’єм кровотоку в скелетних м’язах, суттєво зростає споживання кисню, зменшується загальний периферичний опір, підвищуються рівні систолічного (САТ), середнього гемодинамічного і пульсового АТ. Рівень діастолічного АТ (ДАТ) може залишитися незміненим або незначно зменшитися (Амосов, Бендет, 1989).
Під час виразного навантаження у вертикальному положенні серцевий викид може збільшитися у 4‑6 разів порівняно з вихідним. Особливістю легеневого судинного русла є відсутність значного підвищення тиску в легеневій артерії при істотному збільшенні серцевого викиду. Після припинення навантаження стан гемодинаміки повертається до вихідного протягом 6‑10 хв. Відновлення показників гемодинаміки може сповільнюватися в детренованих осіб або при певних патологічних станах.
Споживання кисню при навантаженні
Під час виконання НП споживання кисню швидко зростає і стабілізується після другої хвилини кожного етапу навантаження, до досягнення дихального порогу. Максимальне споживання кисню (VO2max) – найбільша кількість кисню, яку обстежуваний може спожити під час виконання динамічного навантаження із залученням великої частини м’язів. Цей показник розглядається як об’єктивний параметр стану ССС та толерантності до навантаження. Показник VO2max відображає кількість кисню, який транспортується і використовується у клітинному метаболізмі. На показник VO2max впливають вік, стать, фізична тренованість, спадковий фактор, стан ССС.
Споживання кисню під час навантаження зручно оцінювати в метаболічних еквівалентах (МЕТ) як відношення до потреби в кисні у стані спокою. Кількість МЕТ відповідає відношенню VO2 (у мл/хв) до добутку маси тіла (в кг) на 3,5. Число 3,5 відповідає загальновизнаній величині споживання кисню у спокої, вираженій у мілілітрах кисню на кілограм маси тіла за хвилину. Один МЕТ приблизно відповідає 3,5 мл/хв/кг, або 1,2 калорії за хвилину. Виконане навантаження 5 МЕТ означає, що на висоті навантаження пацієнт споживав у п’ять разів більше кисню, ніж у спокої (Липовецький, 1985).
Після НП рівні споживання кисню, встановлені для кожної сходинки навантаження, можна перевести у вати:
ППН (Вт) = [VO2max (МЕТ) × маса тіла (кг) – 90] / 3,44,
де ППН – порогова потужність навантаження.
Найвищим є рівень VO2max у віці від 15 до 30 років. Із часом він поступово знижується. У 60 років середній показник у чоловіків становить приблизно дві третини від такого у 20 років. Зменшення VO2max у середньому відбувається зі швидкістю 8‑10% за кожні 10 років. У жінок даний показник нижчий, ніж у чоловіків. Це зумовлено меншою масою м’язів, нижчим рівнем гемоглобіну, об’єму крові, що циркулює, та серцевого викиду.
VO2max істотно залежить від звичайного рівня фізичної активності обстежуваного. Зокрема, після тритижневого перебування в умовах ліжкового режиму показник у здорових чоловіків зменшується на 25%. У молодих чоловіків із помірною фізичною активністю VO2max становить приблизно 12 МЕТ, а у спортсменів, які виконують тривалі аеробні тренування (біг на довгі дистанції), він може зростати до 18‑24 МЕТ (60‑85 мл/кг/хв). Показник знижується при різних серцево-судинних хворобах.
VO2max еквівалентний добутку максимальних серцевого викиду і артеріовенозної різниці за киснем. Оскільки серцевий викид дорівнює добутку ударного об’єму і ЧСС, а можливості зростання ударного об’єму обмежені, подальше зростання споживання кисню залежить виключно від підвищення ЧСС. Отже, показник VO2max при максимальному фізичному зусиллі можна орієнтовно оцінити за максимальною ЧСС.
Споживання кисню міокардом
Споживання кисню міокардом передусім визначається внутрішньоміокардіальним напруженням стінки (відношення добутку тиску і об’єму ЛШ до товщини його стінки), скоротливістю міокарда і ЧСС (Фуркало та співавт., 1990). Важливим чинником є також фоновий рівень метаболізму міокарда. Для точного вимірювання споживання кисню міокардом необхідно оцінювати вміст кисню у вінцевих артеріях і венах. Споживання кисню міокардом під час навантаження можна розрахувати за показником добутку ЧСС і САТ (подвійного добутку).
Існує лінійна залежність між споживанням кисню міокардом і коронарним кровоплином. При максимальному навантаженні об’єм коронарного кровоплину збільшується у п’ять разів порівняно з вихідним. При обструктивному пошкодженні вінцевих артерій здатність до підтримання коронарного кровотоку в ураженій ділянці та забезпечення метаболічних потреб міокарда під час навантаження втрачається, що спричиняє ішемію міокарда. Ішемія зазвичай відтворюється при однакових показниках подвійного добутку, а не однакових рівнях зовнішнього навантаження.
Зміни ЧСС
Негайна відповідь ССС на навантаження полягає у підвищенні ЧСС унаслідок зниження парасимпатичного тонусу. При цьому збільшується симпатична імпульсація до серця і системних судин. Під час динамічного навантаження ЧСС зростає лінійно, залежно від рівня навантаження. При низьких рівнях навантаження з постійною потужністю ЧСС досягає стабільного рівня вже через кілька хвилин. На наступних сходинках навантаження період часу, необхідний для стабілізації ЧСС, прогресивно подовжується.
Відповідь ЧСС на навантаження залежить від кількох чинників. Очевидно, зниження максимальної ЧСС із віком залежить від стану вегетативної нервової системи. Іншими чинниками, що впливають на ЧСС, є положення тіла, тип динамічного навантаження, загальний стан здоров’я, об’єм крові, що циркулює, функціональний стан синусового вузла, вплив препаратів та навколишнього середовища (Амосов, Бендет, 1989).
При ізотонічному навантаженні ЧСС зростає більшою мірою, ніж при ізометричному або резистентному. Прискорене підвищення ЧСС під час стандартизованого навантаження спостерігається після тривалого перебування в ліжку і вказує на стан детренованості.
Зміни АТ
У разі зростання динамічного навантаження рівень САТ підвищується внаслідок збільшення серцевого викиду, тоді як рівень ДАТ залишається незміненим або дещо знижується. Після максимального навантаження у здорових осіб спостерігається поступове зниження систолічного АТ, який зазвичай досягає вихідного рівня протягом 6 хв і часто залишається нижчим від вихідного протягом кількох годин. Інколи у здорових осіб при раптовому припиненні навантаження САТ різко знижується, що зумовлено зменшенням венозного повернення крові, серцевого викиду та недостатнім підвищенням системного судинного опору.
Показання і протипоказання до проведення НП
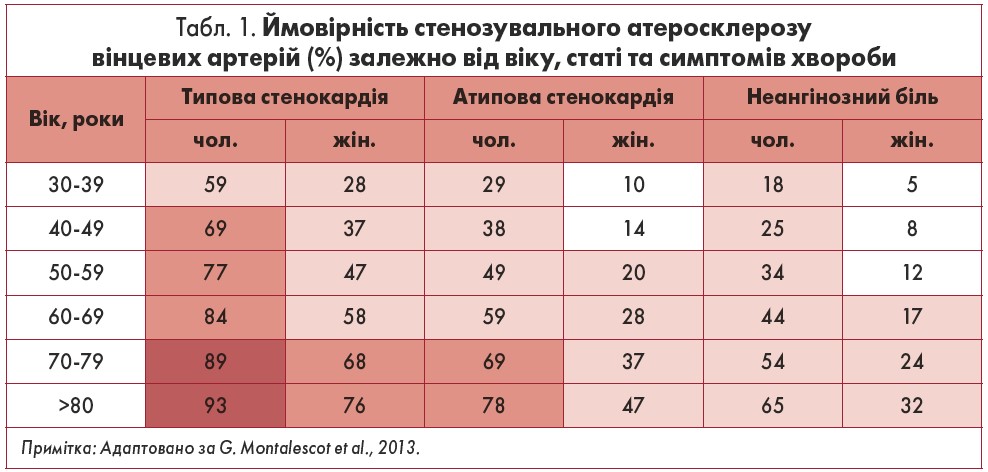
Навантажувальні проби на велоергометрі або тредмілі можна здійснювати з метою уточнення діагнозу в пацієнтів із проміжною імовірністю наявності ІХС за віком, статтю та характером больового синдрому (табл. 1). Крім того, НП показані особам зі встановленим діагнозом для оцінки ступеня ризику і прогнозу хвороби. Навантажувальні проби мають також важливе значення для визначення ефективності медикаментозної терапії та процедур реваскуляризації міокарда.
Вибір методів обстеження хворих залежить від вихідної імовірності стенозувального атеросклерозу вінцевих артерій:
- менш ніж 15% – продовження обстеження (зокрема, виконання коронарографії) може бути недоцільним;
- 15‑65% – обстеження почати з навантажувальної проби;
- 66‑85% – обстеження почати з навантажувальних тестів у поєднанні з візуалізацією серця;
- більш як 85% – показано коронарографію.
Виконання НП забезпечує важливу інформацію при обстеженні пацієнтів із вазоспастичною стенокардією. Менш переконливими є підстави для виконання НП в осіб із високою або низькою ймовірністю стенозувального атеросклерозу вінцевих артерій, а також із депресією сегмента ST менш як 1 мм, що приймають дигоксин, або з ознаками гіпертрофії ЛШ на ЕКГ. Проведення НП недоцільне для діагностики ІХС у хворих із повною блокадою лівої ніжки пучка Гіса (ЛНПГ), ознаками синдрому Вольфа – Паркінсона – Уайта, штучним водієм ритму, депресією сегмента ST більш ніж 1 мм у спокої, ЛНПГ.
Залежно від завдань дослідження, розрізняють такі види НП:
- Субмаксимальний або максимальний діагностичний тест.
- Субмаксимальний або максимальний тест для визначення толерантності до фізичного навантаження.
- Субмаксимальний тест із метою стратифікації ризику.
- Субмаксимальний або максимальний тест, поєднаний із візуалізацією серця.
Абсолютні та відносні протипоказання до НП визначають залежно від особливостей клінічної ситуації (табл. 2). У випадках, коли наявні відносні протипоказання, слід обирати субмаксимальну НП, оскільки вона є безпечнішою і надає цінну діагностичну інформацію. При виконанні НП лікар повинен розуміти ступінь ризику та користі виконання дослідження, а пацієнт – бути обізнаним щодо методики проведення НП.
У рекомендаціях із діагностики та лікування стабільної ІХС Європейського товариства кардіологів (ESC) вказано, що чутливість НП для діагностики стенозувального атеросклерозу вінцевих артерій становить 45‑50%, специфічність – 85‑90% (Montalescot et al., 2013). Наголосимо, що при розрахунку показників інформативності НП не враховували пацієнтів із високою та низькою ймовірністю ІХС.
Методика виконання НП
Пробу з фізичним навантаженням слід виконувати в першій половині дня у добре провітрюваній кімнаті. Рекомендована температура приміщення для НП становить 22 °C, вологість – 50‑60%. У лабораторії, крім комп’ютеризованої системи для проведення НП на велоергометрі або тредмілі, повинні бути вільно розміщені робочий стіл лікаря, кушетка, шафа з обладнанням та препаратами, необхідними для надання медичної допомоги та реанімації. До переліку обов’язкового оснащення входять дефібрилятор, сфігмоманометр, повітроводи, мішок Амбу, шприци, система для внутрішньовенного (в/в) введення медикаментів та препарати для надання невідкладної допомоги: нітрогліцерин у таблетках, адреналін, новокаїнамід, верамапіл, атропін, лідокаїн, аденозинтрифосфат, анальгін, фізіологічний розчин.
Лікар, який виконує НП, повинен вміти правильно інтерпретувати зміни гемодинаміки та ЕКГ обстежуваного, розрізняти типи нормальної та патологічної відповіді на навантаження, швидко й правильно діагностувати ускладнення та вчасно запобігати їх виникненню (Аронов, Лупанов, 2002). Персонал лабораторії має бути готовий до реанімаційних заходів. У лабораторії не можна перебувати стороннім особам, а також іншим працівникам медичного закладу. Під час НП заборонено користуватися мобільними та стаціонарними телефонами.
Для успішного й безпечного виконання НП потрібно здійснити низку підготовчих заходів. Обстежуваному cлід утримуватися від приймання їжі та куріння щонайменше протягом 2‑3 год перед дослідженням. З іншого боку, НП бажано виконувати не натще, а після легкого сніданку. Одяг і взуття пацієнта повинні бути зручними для виконання НП. Принаймні протягом 12 год перед пробою не варто виконувати значних фізичних навантажень. За потреби пацієнта спеціально інструктують щодо методики НП.
Перед виконанням НП із діагностичною метою пацієнт не повинен приймати β-адреноблокаторів (ББ), блокаторів кальцієвих каналів верапамілу та дилтіазему, а також нітратів тривалої дії щонайменше протягом 12 год, а якщо дозволяє клінічна ситуація – доби. Застосування вказаних ліків впливає на показники гемодинаміки під час НП і може обмежити інтерпретацію тесту.
У пацієнтів, які приймають препарати дигіталісу, результати проби можуть бути хибнопозитивними внаслідок характерної для насичення серцевими глікозидами депресії сегмента ST. Тому за кілька днів перед проведенням НП потрібно оцінити можливість відміни препаратів дигіталісу. Особам з артеріальною гіпертензією не слід відміняти антигіпертензивні засоби, зокрема, інгібітори ангіотензинперетворювального ферменту, блокатори рецепторів ангіотензину ІІ та діуретики, оскільки надмірний підйом АТ під час навантаження може призвести до передчасного припинення проби.
Слід остерігатися феномену відміни ББ, особливо після нещодавно перенесеного гострого коронарного синдрому. Тому дослідження з метою оцінки рівня ризику можна здійснювати на тлі терапії. У цьому випадку потрібно уточнити, які препарати приймає пацієнт, для того щоб виявити та оцінити зміни на ЕКГ, зумовлені електролітними порушеннями і гемодинамічними ефектами фармакологічних засобів.
Спеціаліст, який виконує НП, має з’ясувати анамнестичні особливості хвороби та здійснити коротке фізикальне обстеження з аускультацією серця і легень для виявлення можливих протипоказань, за потреби – уточнити доцільність дослідження із клініцистом, що лікує пацієнта. Коли наявна стенокардія, що прогресує, або декомпенсована серцева недостатність, виконання НП слід відкласти до стабілізації стану. Для уточнення можливості безпечного виконання НП спочатку здійснюють ехокардіографічне (ЕхоКГ) дослідження. Кожний пацієнт, якому проводять НП, повинен бути інформований про мету проби, методику, очікувану користь та можливі ризики дослідження. У хворого потрібно отримати добровільну згоду на виконання НП (Лупанов, Нуралієв, 2012).
Безпосередньо перед НП необхідно підготувати шкіру пацієнта для накладання електродів. Із метою зменшення шумів і покращення якості сигналу ЕКГ слід акуратно зголити волосся, обробити шкіру абразивною губкою і 70-градусним спиртовим розчином. Для реєстрації ЕКГ при НП найкраще використовувати одноразові електроди, контакти яких покриті спеціальним електропровідним гелем, подібно до холтерівського моніторування ЕКГ.
Використання багаторазових металічних електродів, які фіксуються гумовими пасками до тіла пацієнта, можливе, але не бажане, з огляду на велику кількість артефактів при інтенсивних дихальних рухах на висоті навантаження. Для однієї процедури НП з реєстрацією ЕКГ у 12 відведеннях застосовують десять електродів. Утім слід зважати на можливість відлипання одноразових електродів від шкіри пацієнта при сильному потовиділенні. У такому разі електрод потрібно швидко замінити, не зупиняючи пробу, витерши шкіру обстежуваного в місці відлипання одноразовим паперовим рушником.
Кабелі, які з’єднують реєстратор і електроди, повинні бути легкими та гнучкими. Конструкція більшості комерційних кабелів дозволяє зменшити артефакти під час руху. Місця накладання електродів під час виконання НП дещо відрізняються від таких при реєстрації звичайної ЕКГ у 12 відведеннях. Електроди відведень правої та лівої рук краще розташовувати у ділянці відповідного плеча або підключичній ділянці, бажано над кісткою, а не м’язом. Електроди відведень нижніх кінцівок накладаються на тулубі, в зонах, які максимально наближені до нижніх кінцівок і містять якнайменшу кількість підшкірної жирової клітковини. Це дозволяє зменшити кількість артефактів при рухах.
Грудні відведення розташовуються у звичайних позиціях. Наголосимо, що із 12 від- ведень 90% усіх депресій сегмента ST виявляють у бічних відведеннях (від V4 до V6). Елевація сегмента ST (над ділянками без патологічного зубця Q), зумовлена трансмуральною ішемією міокарда, спостерігається рідко, причому з однаковою частотою – у відведеннях II, aVF i V5.
Перед початком навантаження потрібно зареєструвати ЕКГ у 12 відведеннях у положенні лежачи, а пізніше – стоячи. Це дає можливість зафіксувати позиційні зміни на ЕКГ, які можуть виникати в пацієнтів при переході з горизонтального положення у вертикальне. Вимірювання АТ також потрібно здійснити у положенні сидячи, а потім стоячи. Це дозволяє виявити можливі порушення судинного тонусу і запобігти розвитку гіпотензії під час і після навантаження.
Важливе значення має проба з гіпервентиляцією – пацієнт глибоко дихає протягом 30‑40 с, з одночасним моніторуванням ЕКГ. Ця проба дає можливість виключити хибнопозитивні зміни ЕКГ (депресія сегмента ST та/або інверсія зубця Т) при глибокому і частому диханні на висоті навантаження.
Від початку першої сходинки навантаження пацієнт повинен крутити педалі велоергометра або йти плавним і широким кроком по рухомому полотну тредмілу. Положення тіла обстежуваного на доріжці тредмілу має бути близьким до вертикального. Для того щоб зменшити кількість артефактів, пацієнт не повинен напружувати м’язи рук та плечового поясу, не переносити вагу тіла на руки, спираючись на поручні доріжки, а також не робити зайвих рухів руками чи головою, не жестикулювати. На запитання лікаря слід відповідати чітко й коротко. Водночас потрібно просити пацієнта інформувати про будь-які зміни самопочуття під час НП. Найбільшу увагу звертають на відчуття болю чи дискомфорту в грудній клітці та задухи. Причиною припинення навантаження можуть бути також запаморочення, головний біль або біль у ногах при наростанні навантаження.
АТ найчастіше вимірюють звичайним сфігмоманометром, який повинен бути добре закріплений на руці пацієнта, не зміщуватися при виконанні навантаження і не створювати дискомфорту. АТ реєструють кожні 2‑3 хв, тобто в кінці кожного етапу дослідження, не припиняючи навантаження. Починати вимірювання АТ варто за 45‑50 с до закінчення кожної сходинки навантаження, оскільки інколи на висоті навантаження для точної оцінки рівня АТ доводиться здійснити кілька послідовних вимірювань. Під час вимірювання АТ обстежуваного просять зафіксувати руку, на якій здійснюють вимірювання, у максимально розігнутому положенні та не рухати нею у ліктьовому суглобі.
Зазначимо, що тредмілергометри оснащені магнітним замком, розміщеним на передній панелі приладу. При його розмиканні доріжка зупиняється. За допомогою шнурка довжиною 50‑60 см до цього магнітного замка прикріплюється пояс, який одягають на пацієнта під час навантаження.
Під час проби обстежуваний не повинен зміститися надто далеко від передньої панелі тредміла, щоб не відбулося розмикання магнітного замка з раптовою зупинкою тредмілу.
При досягненні пацієнтом субмаксимальної чи максимальної ЧСС або виникненні інших причин, які потребують припинення проби, не бажано раптово зупиняти навантаження (Лупанов, Нуралієв, 2012). Перехід від піку навантаження до його повної зупинки має бути плавним. У випадку проби на тредмілі найкраще продовжити ходьбу по доріжці з поступовим зменшенням кута нахилу та швидкості доріжки. Таким чином вдається запобігти виникненню гіпотензії після припинення навантаження. Особливо важливо плавно припиняти навантаження у детренованих пацієнтів.
Робота велоергометрів базується на принципі зміни опору до педалювання, що забезпечує достовірний контроль рівня виконаного навантаження. Найвищі величини споживання кисню і ЧСС досягаються при швидкості педалювання 60‑80 обертів за хвилину. Велоергометри калібрують у ватах (1 Вт приблизно дорівнює 1 Дж/с, або 6 кг*м/хв). Велоергометри дешевші, ніж тредміли, займають менше місця, а їх робота пов’язана з нижчим рівнем шуму. Під час ВЕМ-проби рухи верхньої частини тулуба обмежені, що полегшує вимірювання АТ і реєстрацію ЕКГ. Слід уникати ізометричного або резистентного навантаження на руки під час виконання ВЕМ-проби.
Певним обмеженням ВЕМ-проби є дискомфорт і втома сідничних м’язів. Втома нижніх кінцівок у недосвідченого обстежуваного може призвести до зупинки проби ще до досягнення максимального споживання кисню.
Тредміл – доріжка, яка рухається під дією електричного двигуна зі швидкістю до 20 км/год. Пацієнт на доріжці йде або біжить зі швидкістю, яка відповідає руху доріжки. Величина навантаження при проведенні тредмілергометрії регулюється шляхом зміни швидкості руху доріжки та кута її нахилу. Застосування НП на тредмілі більш фізіологічне, оскільки під час обстеження пацієнт рухається по рівній або незначно нахиленій площині. Тредміл містить бічні або передні поручні, які забезпечують стійкість положення людини. Слід звертати увагу пацієнтів на те, щоб вони не трималися міцно за ці поручні, оскільки таким чином підтримується тулуб і зменшується рівень навантаження. Після адаптації до пристрою обстежуваним радять легко триматися за поручні, виключно для підтримання рівноваги.
При виконанні навантаження на тредмілі велике значення має маса тіла людини. З її збільшенням рівень навантаження при однаковій швидкості руху і нахилі доріжки зростає. Водночас при використанні велоергометра маса тіла пацієнта не має такого значення. Власне цим частково пояснюється факт, що при максимальному навантаженні на велоергометрі обстежуваний споживає менше кисню, ніж при навантаженні на тредмілі.
При виконанні тредмілергометрії показники фізичної працездатності та реакції ЧСС на навантаження приблизно на 10% вищі, ніж під час велоергометрії. Крім того, на велоергометрі пацієнт змушений крутити педалі з певною частотою. За цих обставин частина обстежуваних передчасно припиняють НП через втому в детренованих м’язах ніг, не досягаючи максимального рівня споживання кисню. Деякі не мають навичок їзди на велосипеді й не у змозі педалювати ритмічно із заданою частотою.
Протоколи дослідження
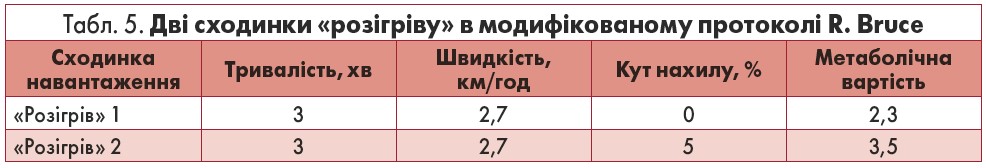
Протоколи для клінічних НП передбачають початкове навантаження, поступове збільшення потужності без зупинки, з адекватним періодом часу на кожному рівні навантаження, а також відновлювальний період. Особливістю клінічної НП є обов’язковий початковий період «прогрівання» з низькою інтенсивністю навантаження.
При ВЕМ-пробі початковий рівень навантаження зазвичай становить 25 Вт (150 кг*м/хв), з інкрементами по 25 Вт кожні 3 хв до досягнення кінцевих точок НП. В обстежуваних молодого віку діагностичну ВЕМ-пробу можна почати з навантаження 50 Вт, зі сходинками по 50 Вт кожні 3 хв. Оптимальний протокол для будь-якої НП повинен передбачати 9‑12 хв безперервного навантаження з постійною частотою педалювання і визначатися індивідуально.
При надто виснажливому протоколі з раннім припиненням проби повноцінно оцінити реакцію на навантаження неможливо. І навпаки, при дуже легкому протоколі тривалість дослідження збільшується. У цьому разі вдається оцінити лише фізичну витривалість, а не максимальне споживання кисню й аеробну спроможність.
Навантажувальні проби можна застосовувати також для оцінки ефективності антиішемічної терапії. Метод парних НП полягає у проведенні двох тестів із фізичним навантаженням протягом одного дня, до і після приймання різних доз препарату, із застосуванням ідентичних критеріїв припинення навантаження. Перше (контрольне) дослідження здійснюють не менш ніж через 2 год після їди, до використання лікарського засобу, друге – на тлі його ефекту. Обирають час очікуваного максимуму дії досліджуваної лікарської форми з огляду на дані про біодоступність препарату та його фармакокінетичні особливості. Критерієм ефективності антиангінального засобу за даними парних НП (зокрема, при виконанні ВЕМ-проби) є приріст тривалості навантаження 120 с і більше.
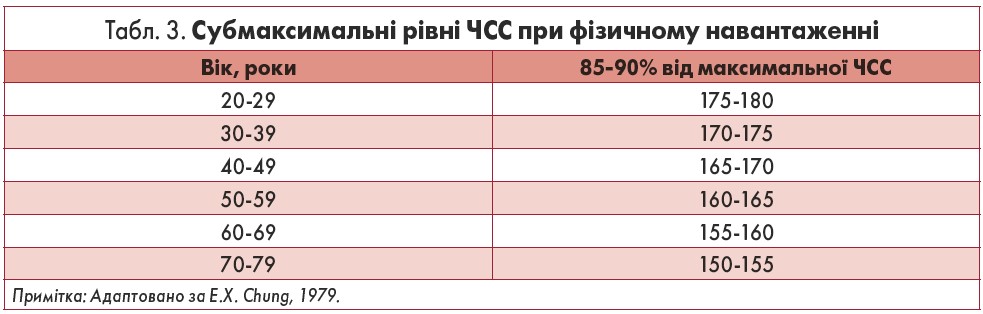
Залежно від мети НП, навантаження може бути субмаксимальним (коли досягнута ЧСС становить 85‑90% від максимальної для цього віку і статі) та максимальним. Для підтвердження діагнозу ІХС, оцінки функціонального стану хворих та стратифікації ризику використовують НП із субмаксимальною ЧСС (табл. 3), яку розраховують за формулою:
Субмаксимальна ЧСС = (220 – вік (роки)) × 0,85(0,90)
Максимальну НП переважно здійснюють з метою ранньої діагностики ІХС у пацієнтів із факторами ризику та/або атиповим больовим синдромом, для виявлення стенокардії «великих напруг» у фізично тренованих осіб, уточнення рівня працездатності у спортсменів, військових, певних інших професійних груп. Максимальну ЧСС розраховують за формулою:
Максимальна ЧСС = 220 – вік (роки)
При цьому стандартне відхилення становить до 10‑12/хв.
Максимальна ЧСС, розрахована за віком, – зручний орієнтовний параметр з огляду на міркування безпеки. Проте фонова медикаментозна терапія нерідко обмежує можливості досягнення максимальної ЧСС для оцінки адекватності коронарного резерву.
Під час виконання НП реєстрацію ЕКГ здійснюють наприкінці кожної сходинки навантаження, не припиняючи тест. Якщо запис нечіткий і його тяжко оцінити, можна призупинити пробу на кілька секунд і попросити пацієнта затримати дихання на видиху для стабілізації ізолінії ЕКГ. Вимірювання АТ бажано здійснювати перед закінченням кожної сходинки навантаження. Після проби обстежуваним, які витримали високе навантаження, необхідно продовжити педалювання з малою потужністю протягом 1‑2 хв. Такий захід безпеки дозволяє запобігти виникненню колапсу, спричиненого генералізованою периферичною вазодилатацією і різким зменшенням венозного повернення крові.
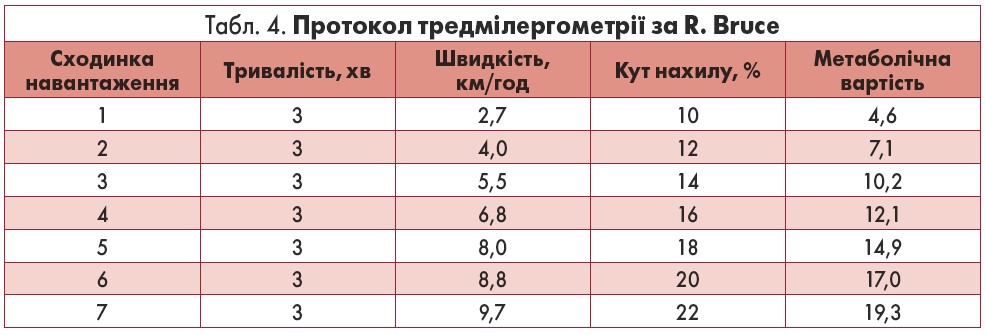
Із часу впровадження тредмілергометрії до клінічної практики розроблено багато протоколів дослідження. Більшість із них мають ступінчату структуру: навантаження поступово збільшується через однакові проміжки часу. Найпоширенішим є протокол, запропонований американським ученим R. Bruce 1963 р., а також його модифікація із двома послідовними етапами «розігріву» (табл. 4, 5).
Протокол R. Bruce використовують для діагностики ІХС та оцінки прогнозу хвороби в достатньо тренованих і стабільних пацієнтів, без інших чинників, які обмежували б здатність виконувати навантаження. Модифікований протокол R. Bruce застосовують у детренованих пацієнтів, осіб похилого віку, а також у хворих, стабілізованих після стенокардії, що прогресувала. Клінічні та ЕКГ-ознаки, характерні для ІХС, швидше з’являються при виконанні тредмілергометрії за звичайним, а не модифікованим протоколом.
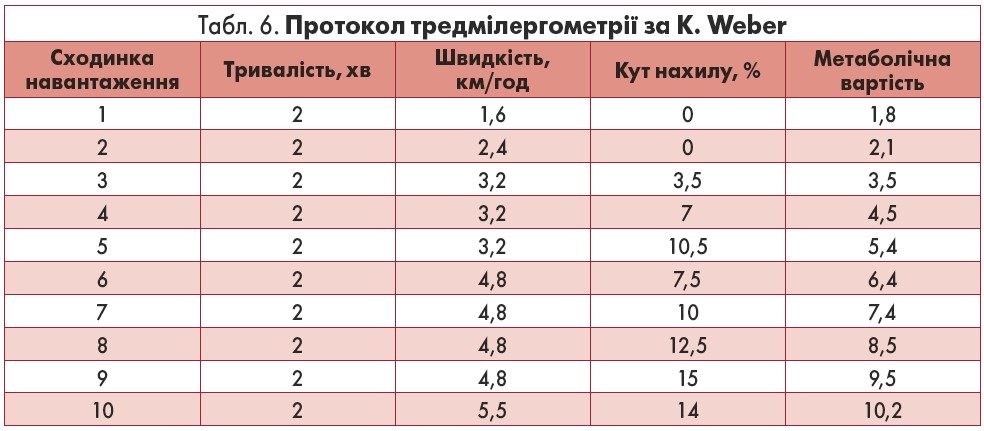
В осіб зі стенокардією незначних навантажень і пацієнтів із серцевою недостатністю для проведення НП на тредмілі застосовують протокол за K. Weber (табл. 6).
Вдало підібраним вважається протокол, при виконанні якого обстежуваний досягає субмаксимальної ЧСС протягом 6‑12 хв. За період часу менш ніж 6 хв пацієнт може не встигнути адаптуватися до навантаження. Водночас за тривалості НП понад 12 хв надмірна втома може перешкодити досягненню цільового рівня ЧСС.
Безпека виконання НП
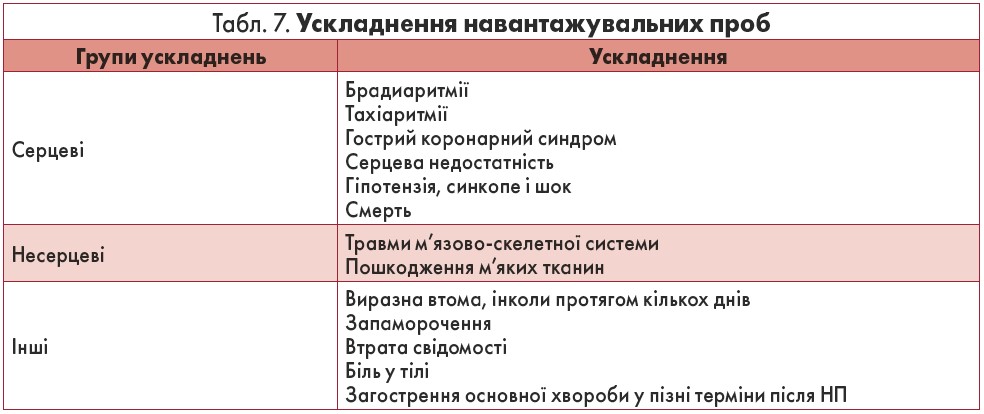
Хоча НП вважають безпечним методом дослідження, інколи трапляються випадки серйозних ускладнень (табл. 7). За даними великих скринінгових досліджень, на 10 тис. НП в осіб з ІХС реєструють до 10 випадків ІМ або смерті. Ступінь ризику вищий у пацієнтів, які раніше перенесли ІМ, а також тих, яких обстежують на наявність злоякісних шлуночкових аритмій.
Навантажувальні проби має виконувати лікар із відповідною підготовкою. Він відповідає за забезпечення лабораторії, де здійснюються НП, необхідним оснащенням, а також залучення підготовленого персоналу.
Вибір методів контролю залежить від клінічного стану пацієнта. Для цього проводять коротке опитування та фізикальне обстеження, а також аналіз вихідної ЕКГ у 12 відведеннях. Лікар виконує інтерпретацію отриманих під час НП даних, визначає обсяг подальшого обстеження або терапії (Аронов, Лупанов, 2002).
Зручними суб’єктивними кінцевими точками є рівні дискомфорту, пов’язаного зi стенокардією. У західних країнах рекомендують шкалу оцінки такого дискомфорту від 1 до 4 за G. Borg et al. (1981) (табл. 8).
Згідно з класифікацією В.І. Метелиці (1996), виразність больового синдрому під час НП оцінюють так:
- 0 – відсутність загруднинного болю;
- 1 – відчуття болю, але немає потреби у припиненні навантаження;
- 2 – загруднинний біль, який зазвичай потребує припинення навантаження або зменшення його інтенсивності;
- 3 – інтенсивний загруднинний біль, при якому необхідним є застосування нітрогліцерину.
Критерії припинення НП
Навантажувальні проби припиняють при досягненні субмаксимальної або максимальної ЧСС, розрахованої залежно від віку. Орієнтація на цільову ЧСС має обмеження в пацієнтів, які отримують ББ, при порушенні автоматизму синусового вузла або, навпаки, надмірному підвищенні ЧСС у відповідь на навантаження. Тому в цих випадках діагностичний навантажувальний тест повинен обмежуватися симптомами, а не бути орієнтованим на досягнення цільової ЧСС.
Інші критерії припинення НП:
- горизонтальна або косонизхідна депресія сегмента ST ≥1 мм;
- елевація сегмента ST ≥1 мм у відведеннях без зубців Q (крім V1 і aVR);
- помірна або тяжка стенокардія;
- відчуття нестачі повітря, значна задишка;
- відсутність підвищення САТ або його зниження на 10 і більше мм рт. ст. при збільшенні потужності навантаження незалежно від наявності ознак ішемії міокарда;
- шлуночкова тахікардія, часта шлуночкова екстрасистолія, суправентрикулярна тахікардія, АВ-блокада ІІ або ІІІ ступеня, брадикардія, вперше виявлена блокада ніжки пучка Гіса;
- підвищення АТ понад 230/115 мм рт. ст.;
- симптоми з боку центральної нервової системи (атаксія, запаморочення, передсинкопе);
- ознаки недостатньої периферичної перфузії (ціаноз, блідість, судоми в нижніх кінцівках, минуща кульгавість);
- значна слабкість, втома, прохання пацієнта припинити навантаження;
- технічні труднощі контролю ЕКГ або АТ.
Інколи ознаки патологічної відповіді на навантаження з’являються лише у відновлювальний період. Після припинення НП пацієнт переважно залишається у положенні сидячи. Контроль за його станом має тривати ще протягом 6‑10 хв, поки рівні АТ, ЧСС, а також конфігурація сегмента ST не наблизяться до вихідного рівня. Приблизно у 85% випадків патологічна відповідь виявляється під час навантаження або протягом перших 5‑6 хв періоду відновлення. Втім патологічні зміни ЕКГ іноді можуть з’являтися лише в період відновлення.
Механічна дисфункція та електрофізіологічні порушення в ішемізованій ділянці міокарда можуть зберігатися протягом кількох хвилин або навіть годин після навантаження. Деколи у відновлювальний період з’являється гіпотензія, що зумовлює необхідність контролю рівня АТ (Корнєєв, Давидова, 2010).
Інтерпретація результатів НП
Клінічні аспекти
Типові симптоми стенокардії, викликаної навантаженням, особливо коли вони поєднуються з депресією сегмента ST, характерні для хворих зі стенозувальним ураженням вінцевих артерій і свідчать про наявність ІХС. Під час проведення НП пацієнта просять ретельно описувати відчуття дискомфорту, щоб упевнитися в наявності типової стенокардії, а не болю у грудній клітці неішемічного походження. Перед виконанням НП необхідно уточнити характерні для цього хворого ознаки больового синдрому і надалі орієнтуватися на них. Атиповий больовий синдром без ознак ішемії міокарда на ЕКГ потребує припинення НП, але результат НП розцінюють як сумнівний щодо діагностики ІХС.
Важливим для клінічної оцінки є зовнішній вигляд пацієнта. На погіршення кровопостачання тканин унаслідок неадекватного серцевого викиду із вторинною вазоконстрикцією можуть вказувати блідість шкіри, холодний піт, а також периферичний ціаноз під час навантаження. При появі таких ознак навантаження потрібно припинити.
Аускультація серця негайно після припинення НП може надати інформацію про індуковану навантаженням дисфункцію ЛШ. Унаслідок дисфункції ЛШ може виникати ритм галопу. Поява шуму мітральної регургітації дозволяє припускати дисфункцію папілярних м’язів, зумовлену транзиторною ішемією міокарда. Важливо враховувати те, що тяжка стенокардія або небезпечні порушення серцевого ритму після навантаження можуть зменшитися після переходу пацієнта у положення сидячи, оскільки при зниженні напруження стінки ЛШ зменшується ішемія міокарда.
Толерантність до навантаження
Толерантність до навантаження (ТН), або фізична працездатність – інтегральний показник фізіологічних можливостей організму. Вона істотно відрізняється в осіб різного віку, статі, виду діяльності. Серед однорідного контингенту обстежуваних ТН залежить від ваги та зросту. Більші маса тіла та зріст асоційовані з вищою ТН, за умови що основною складовою маси тіла є м’язова маса, а не підшкірно-жирова клітковина. Крім вказаних чинників, на ТН впливають рівень фізичної підготовки, функціональний стан органів дихання, системи крові, кістково-м’язової системи тощо.
Оцінку ТН здійснюють не лише при кардіальній патології, але й у різних контингентів здорових людей: військових, спортсменів, осіб, які за видом діяльності виконують фізичні навантаження. У пацієнтів із серцево-судинними хворобами ТН визначають для об’єктивної оцінки адекватності антиішемічної терапії, ефективності реабілітаційних заходів у післяінфарктному періоді, після реваскуляризаційних втручань, операцій із корекції набутих вад серця, з метою проведення експертизи працездатності.
Максимальна ТН у здорових осіб залежить від стану коронарного резерву, рівня тренування, а також навколишніх умов на час проведення НП. При оцінці ТН слід орієнтуватися на обсяг виконаної роботи у МЕТ (чи досягнутий рівень навантаження у ватах, або кг*м/хв), а не тривалість (кількість хвилин) навантаження. Для серійного порівняння ТН в окремих пацієнтів (зокрема «парних» НП для оцінки ефективності антиішемічної терапії) необхідно з’ясувати використаний у кожному випадку протокол НП, зважати на застосування медикаментозної терапії, час приймання препаратів, рівень системного АТ та заперечити інші стани, які можуть вплинути на рівень ТН. Лише після цього зміни ТН можна пов’язати із прогресуванням ІХС або погіршенням функції ЛШ.
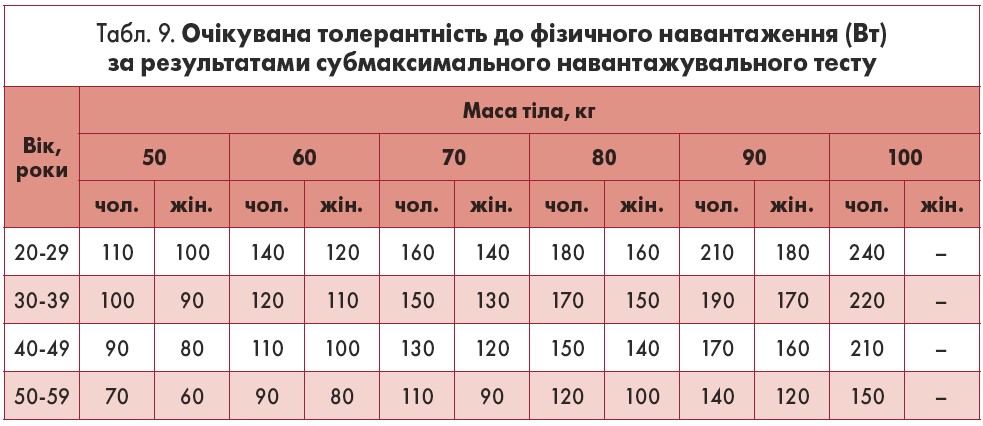
Показники очікуваної ТН за потужністю, якої має бути досягнуто під час субмаксимальних навантажувальних тестів, наведено в таблиці Шефарда (1969). Розрахунок здійснено з урахуванням статі, віку, маси тіла обстежених і максимального споживання кисню (табл. 9).
Рівень ТН у хворих кардіологічного профілю можна розрахувати за формулою:
(Досягнутий рівень навантаження (Вт) / розрахункове субмаксимальне навантаження за Шефардом (Вт)) × 100%
Показник менше ніж 60% вказує на дуже низьку, 60‑75% – низьку, 75‑90% – середню, понад 90% – високу толерантність.
Нормальна ТН не заперечує наявності систолічної дисфункції ЛШ. Механізми підтримання ТН у цих пацієнтів – посилення екстракції кисню на периферії, збереження ударного об’єму і хронотропного резерву, адаптація до підвищення тиску заклинювання у легеневих артеріолах, дилатація шлуночків, підвищення рівня норадреналіну в спокої та під час навантаження. Чимало осіб зі зниженою фракцією викиду ЛШ у спокої здатні виконувати звичайні рівні навантаження без виникнення побічних ефектів, але втома у них може зберігатися протягом певного періоду після припинення НП.
Зміни стану гемодинаміки
Рівень АТ залежить від серцевого викиду і периферичного опору. Адекватним вважається приріст САТ під час субмаксимального навантаження не менш ніж на 70‑75 мм рт. ст. При цьому рівень ДАТ залишається незміненим або знижується/збільшується не більш ніж на 10 мм рт. ст. Інколи спостерігають неадекватне підвищення (менш як на 20‑30 мм рт. ст.) САТ або його зниження на висоті навантаження, яке є наслідком обструкції вихідного відділу аорти, тяжкої дисфункції ЛШ, ішемії міокарда, а також певних видів медикаментозної терапії (наприклад, ББ).
Індукована навантаженням гіпотензія в поєднанні з іншими ознаками ішемії є предиктором несприятливого прогнозу виживання хворих. Її позитивна прогностична цінність для діагностики стенозу стовбура лівої вінцевої артерії або трисудинного ураження становить 50%. Гіпотензія під час НП також може асоціюватися з виникненням тяжких серцевих ускладнень, таких як виразна ішемія міокарда і небезпечні порушення серцевого ритму. Гіпотензія іноді виникає в осіб без клінічно вираженої хвороби серця, унаслідок зневоднення, застосування антигіпертензивних засобів, а також пролонгованого виснажливого навантаження.
Інколи при навантаженнях низького і середнього рівня спостерігається надмірне підвищення САТ (понад 230 мм рт. ст.), а також підвищення ДАТ вище від вихідного рівня на 10‑20 мм рт. ст. (в абсолютних цифрах – понад 95‑105 мм рт. ст.). Такі реакції можуть спостерігатися в осіб з артеріальною гіпертензією і вважаються неадекватними. У деяких пацієнтів з ІХС під час фази відновлення мають місце високі рівні АТ, які перевищують такі на піку навантаження.
У нетренованих осіб молодого віку, а також у спортсменів, особливо з деякими функціональними порушеннями, або при «перетренованості» на висоті навантаження можна спостерігати підвищення САТ до 230‑250 мм рт. ст. і значне зниження ДАТ (<40, інколи навіть до 0 мм рт. ст.) – «феномен безкінцевого тону». Такий варіант відповіді АТ на навантаження розцінюють як дистонічний.
Надто висока ЧСС при навантаженнях малої або середньої потужності, а також у відновлювальний період може бути зумовлена детренованістю, вегетативною дисфункцією, серцевою недостатністю, тривалим ліжковим режимом, анемією, метаболічними розладами або будь-яким станом, який призводить до зниження внутрішньосудинного об’єму чи периферичного опору судин. Такі зміни досить поширені після перенесеного ІМ або операції аортокоронарного шунтування.
Надто обмежений приріст ЧСС може спостерігатися у тренованих осіб, при збільшенні ударного об’єму чи застосуванні медикаментів, які сповільнюють ЧСС. Зокрема, поширене при багатьох захворюваннях приймання ББ обмежує інтерпретацію даних щодо відповіді ЧСС на навантаження. Інша причина неадекватних змін ЧСС під час навантаження – дисфункція синусового вузла. Адекватний приріст ЧСС під час виконання субмаксимальної НП становить 80‑90 скорочень за хвилину. Хронотропну недостатність визначають як неможливість досягнення 70% від передбаченої для цього віку максимальної ЧСС.
Продовження читайте у наступному номері >>
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 3 (76) 2021 р.