25 січня, 2022
Імунотерапія при неоперабельній меланомі ІІІ-IV стадії
4 листопада стартував другий модуль Школи імуноонкології, темою якого стала імунотерапія при неоперабельній меланомі ІІІ стадії та меланомі IV стадії. Цей проєкт став першою онлайн-школою з сучасної онкології, учасники якої мають можливість інтерактивної участі, живого спілкування, розгляду клінічних випадків, ознайомлення з досвідом практичного застосування імунотерапії та постійного доступу до останніх світових новин і рекомендацій з лікування та діагностики онкологічних захворювань.
 Про імунотерапію неоперабельної меланоми ІІІ стадії розповів онкохірург, співробітник науково-дослідного відділення онкоортопедії, пухлин шкіри та м’яких тканин Національного інституту раку (м. Київ), кандидат медичних наук Василь Васильович Остафійчук.
Про імунотерапію неоперабельної меланоми ІІІ стадії розповів онкохірург, співробітник науково-дослідного відділення онкоортопедії, пухлин шкіри та м’яких тканин Національного інституту раку (м. Київ), кандидат медичних наук Василь Васильович Остафійчук.
– За даними реєстру GLOBOCAN, глобальної програми зі статистики раку, у 2020 р. було зафіксовано 324 653 нових випадки меланоми шкіри та 57 043 випадків смерті від цього злоякісного новоутворення. У структурі захворюваності на рак меланома шкіри посідає 17-те місце, а у структурі смертності – 22-ге. За даними Національного канцер-реєстру, у 2019 р. на меланому хворіло 3008 людей та померло 877 осіб. Співвідношення кількості смертей із кількістю нових випадків меланоми в Україні складає 29,16%, що значно перевищує такий показник у світі.
Останнім часом спектр опцій лікування метастатичної меланоми значно розширився. Так, до основного хірургічного методу поступово додано променеву, хіміотерапію, а згодом і стереотаксичну радіохірургію, яка свого часу стала проривом у лікуванні хворих на меланому, зокрема із метастазами у головному мозку. Сьогодні включення пацієнтів у клінічні дослідження залишається пріоритетом, особливо у країнах із низьким рівнем економічного розвитку, та дозволяє отримувати лікування із використанням новітніх методів. Такими методами є імунотерапія, яка передбачає використання блокаторів білка програмованої клітинної смерті 1 (PD-1; пембролізумаб та ніволумаб) та цитотоксичного Т-лімфоцитасоційованого антигену 4 (CTLA-4; іпілімумаб), а також таргетна терапія інгібіторами BRAF-кінази (вемурафеніб, дабрафеніб) як у монорежимі, так і в комбінації з інгібіторами МЕК-кінази (кобіметиніб, траметиніб).
За рекомендаціями Національної онкологічної мережі США (NCCN, 2021) та Європейського товариства медичної онкології (ESMO, 2019), імуно- та таргетна терапія є основними варіантами лікування пацієнтів із неоперабельною меланомою III та IV стадії.
Алгоритм вибору першої лінії лікування пацієнтів із неоперабельною меланомою ІІІ та IV стадії без мутації BRAF V600 передбачає призначення імунотерапії. Для хворих із мутацією BRAF V600 за умови повільного прогресування пухлини та її невеликого об’єму як перша лінія рекомендоване застосування інгібітору PD-1 пембролізумабу (Кітруда®). Водночас при високому пухлинному навантаженні, високому рівні лактатдегідрогенази та швидкому агресивному перебігу захворювання у першій лінії слід надати перевагу таргетній терапії.
У вересні 2021 р. на конгресі ESMO було представлено результати рандомізованого плацебо-контрольованого дослідження III фази MASTERKEY-265. У ньому було продемонстровано відсутність переваги використання комбінації пембролізумабу з онколітичними вірусами порівняно з монотерапією пембролізумабом (H.J. Gogas et al., 2021).
Ефективність застосування інгібітору імунних контрольних точок пембролізумабу у пацієнтів із вказаною патологією підтверджена у дослідженнях KEYNOTE-001, -002 та -006. Використання пембролізумабу у дослідженні Іb фази KEYNOTE-001 дозволило досягти об’єктивної відповіді (ОВ) у 41% пацієнтів і контролю захворювання у 65%, а при його застосуванні у першій лінії лікування – у 52 та 72% відповідно (O. Hamid et al., 2019).
У дослідженні III фази KEYNOTE-006, у якому порівнювали терапію пембролізумабом (10 мг/кг маси тіла через кожні 2 тижні або 10 мг/кг через кожні 3 тижні) й іпілімумабом (3 мг/кг через кожні 3 тижні, всього 4 введення), пембролізумаб забезпечував тривалу 5-річну загальну виживаність (ЗВ) у першій та другій лініях терапії. Так, у групі пембролізумабу вдалося досягти 5-річної ЗВ 32,7 міс порівняно з 15,9 міс у групі іпілімумабу. Близько 40% пацієнтів групи пембролізумабу залишалися живими після 5 років лікування, тоді як у групі іпілімумабу – 31%. Аналіз результатів дослідження KEYNOTE-006 свідчить, що попередня таргетна терапія інгібіторами BRAF-кінази знижує ефективність пембролізумабу й іпілімумабу на 21%. ОВ на лікування досягла 42% у групі пембролізумабу та лише 17% у групі іпілімумабу, а її частота була вищою у раніше не лікованих пацієнтів (46%), ніж у пацієнтів, які отримували другу лінію терапії (C. Robert et al., 2019).
На цьогорічному конгресі Товариства з вивчення меланоми були представлені дані щодо 7-річної виживаності пацієнтів із поширеною меланомою у рамках клінічного дослідження III фази KEYNOTE-006. Результати показали, що пембролізумаб продовжує забезпечувати виживаність порівняно з іпілімумабом незалежно від BRAF-статусу та несприятливих прогностичних характеристик, таких як високий рівень лактатдегідрогенази, великий розмір пухлини або наявність метастазів у мозку. Ефективність пембролізумабу зберігається навіть після припинення терапії та при повторному його призначенні. 85% пацієнтів із повною відповіддю на лікування, 82% пацієнтів із частковою відповіддю та 40% зі стабілізацією стану після 2-річного прийому пембролізумабу залишалися живими зі збереженням раніше досягнутої відповіді (C. Robert et al., 2019).
У когортному дослідженні Іb фази KEYNOTE-029 призначення стандартної дози пембролізумабу у комбінації з іпілімумабом у зниженій дозі (1 мг/кг через кожні 3 тижні, 4 цикли) дозволило досягнути 3-річної виживаності без прогресування 59,1% та 3-річної ЗВ 73,4% (M.S. Carlino et al., 2020).
Таким чином, застосування пембролізумабу у дослідженні Іb фази KEYNOTE-001 дозволило отримати ОВ у 41% пацієнтів та контроль захворювання у 65%, а його використання у першій лінії лікування – у 52 та 72% відповідно (O. Hamid et al., 2019). Частота повної відповіді у разі призначення пембролізумабу в першій лінії терапії становила 17% (C. Robert et al., 2019). Імунотерапія з використанням інгібітору PD-1 пембролізумабу (Кітруда®) збільшує ЗВ у пацієнтів із поширеною меланомою незалежно від лінії лікування. Так, 5-річна ЗВ у загальній популяції склала 34%, а у раніше не лікованих осіб – 41% у дослідженні KEYNOTE-001 (O. Hamid et al., 2019) та 43% у дослідженні KEYNOTE-006 (C. Robert et al., 2019). У більшості пацієнтів протипухлинна активність пембролізумабу зберігається навіть після припинення терапії та при повторному її призначенні. Загальна частота побічних явищ 3-4 ступеня, зумовлених прийомом цього препарату, була відносно невеликою – 17% (O. Hamid et al., 2019).
Представимо клінічний випадок із власної практики із застосуванням пембролізумабу.
Клінічний випадок
Пацієнтка, 1963 р.н., у червні 2003 р. звернулася зі скаргами на пухлину шкіри IV пальця лівої нижньої кінцівки.
23 червня 2003 р. проведено висічення пухлини шкіри з екзартикуляцією IV пальця лівої ноги. За даними біопсії – поверхнева меланома шкіри товщиною 1,3 мм за Бреслоу без звиразкування.
Діагноз: меланома шкіри IV пальця лівої ноги pT2аN0M0, стадія ІB, клінічна група 2.
Було обрану тактику спостереження, яке тривало впродовж 5 років.
Пацієнтка звернулася по допомогу у Національний інститут раку у лютому 2021 р. після перенесеного COVID-19, коли відмітила появу вузлових новоутворень на лівому плечі, грудній клітці справа, поперековій і сідничній ділянках, пухлину м’яких тканин лівої гомілки та рецидив пухлини в культі IV пальця лівої стопи.
22 березня 2021 р. під час проведення комп’ютерної томографії (КТ) у верхньому внутрішньому квадранті молочної залози було виявлено новоутворення неоднорідної щільності, з чіткими локально нерівними контурами, умовними розмірами 25×20×21 мм, яке прилягало до великого грудного м’яза. У підшкірній жировій клітковині внутрішніх відділів верхньої третини лівого плеча зафіксовано вузлове новоутворення діаметром 8 мм із неоднорідним накопиченням контрастної речовини. Аналогічне вузлове новоутворення діаметром до 4,5 мм було виявлено у прилеглих до жирової клітковини бічних відділах грудної клітки зліва, трохи нижче від аксилярної ділянки.
Діагноз: меланома шкіри IV пальця лівої стопи (2003); стан після хірургічного лікування, рецидив, метастазування у м’які тканини лівої гомілки, грудної клітки справа, поперекової та сідничної ділянок та лівого плеча pT2аN0M0, стадія ІB, клінічна група 2 (pT2аN0M1, стадія ІV, клінічна група 2).
16 квітня 2021 р. проведена ексцизійна біопсія пухлини м’яких тканин лівого плеча й отримано гістологічний висновок: метастаз безпігментної меланоми; S-100 (DACO, поліклональні) – позитивна резекція в клітинах пухлини; SOX-10 (Cell Marque, клон EP268) – позитивна резекція в клітинах пухлини; Melan A (DACO, клон А103) – позитивна резекція в клітинах пухлини; тирозиназа (DACO, клон Т311) – позитивна реакція в клітинах пухлини.
Молекулярно-генетичне дослідження дало змогу виявити наявність мутації BRAF V600.
Пацієнтці запропоновано терапію пембролізумабом (Кітруда®) у дозі 200 мг через кожні 3 тижні. Після 3 курсів прийому пембролізумабу у травні 2021 р. під час проведення контрольної КТ було виявлено повне клінічне регресування пухлини у післяопераційному рубці культі IV пальця лівої ноги, у м’яких тканинах, грудній клітці справа, поперековій і сідничній ділянках. Загалом було проведено 8 курсів імунотерапії зі збереженням досягненої відповіді на лікування.
 Клінічний онколог Лікарні ізраїльської онкології LISOD (м. Київ) Максим Сергійович Єрмаков також представив слухачам клінічний випадок лікування пацієнтки з меланомою.
Клінічний онколог Лікарні ізраїльської онкології LISOD (м. Київ) Максим Сергійович Єрмаков також представив слухачам клінічний випадок лікування пацієнтки з меланомою.
Клінічний випадок
Пацієнтка, 1944 р.н., у травні 2016 р. звернулася зі скаргами на наявність новоутворення шкіри спини.
18 травня 2016 р. проведено оперативне лікування та ексцизійну біопсію пухлини шкіри спини. За даними біопсії – поліпоїдна форма злоякісної вузлової меланоми шкіри, ІV рівень інвазії за Кларком, товщиною 12 мм за Бреслоу, зі звиразкуванням.
Діагноз: меланома шкіри спини pT4b, cN0M0, стадія ІІС.
У червні того ж року було виконано резекцію з розширеними краями та біопсію сторожового лімфатичного вузла. За даними біопсії – післяопераційний рубець без ознак резидуальної меланоми, 11 лімфатичних вузлів без ознак метастатичного ураження.
Діагноз: меланома шкіри спини pT4b, рN0(0/11), сМ0, стадія ІІС.
У післяопераційний період було призначено курс низькодозової терапії інтерфероном-α2b по 3 млн ОД 3 рази на тиждень впродовж 8 міс.
У березні 2017 р. під час проведення планової КТ було підтверджено вторинне ураження легень, печінки, селезінки, лівої нирки та множинну медіастинальну, заочеревинну лімфаденопатію. Проведене молекулярно-генетичне дослідження виявило наявність мутації BRAF V600.
Діагноз: меланома шкіри спини pT4b, рN0(0/11), сМ0, стадія ІІС. Стан після 8 місяців інтерферонотерапії. Прогресування захворювання. Вторинне ураження легень, печінки, селезінки, лівої нирки та множинна медіастинальна, заочеревинна лімфаденопатія.
Пацієнтці запропоновано розпочати терапію пембролізумабом (Кітруда®) у дозі 200 мг через кожні 3 тижні.
Після 3 введень пембролізумабу у травні 2017 р. було проведено контрольну КТ, яка продемонструвала змішану структурну динаміку відомого раніше ураження, що з урахуванням застосування інгібітору контрольних точок могло свідчити про псевдопрогресування (рис. 1).
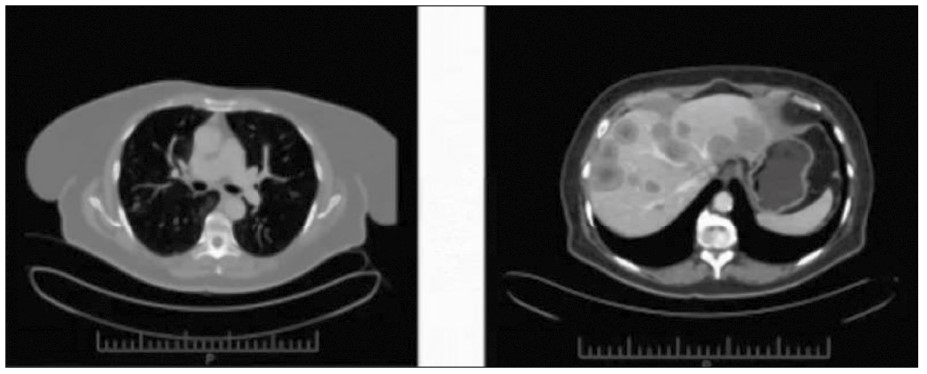 Рис. 1. Контрольна КТ від 29.05.2017 (після 3 введень пембролізумабу)
Рис. 1. Контрольна КТ від 29.05.2017 (після 3 введень пембролізумабу)
Під час наступного КТ-контролю, проведеного у серпні 2017 р. після 7 введень пембролізумабу, отримано позитивну динаміку відомого раніше ураження – зменшення ураження легень, печінки, зменшення аденопатії середостіння та заочеревинного простору (рис. 2).
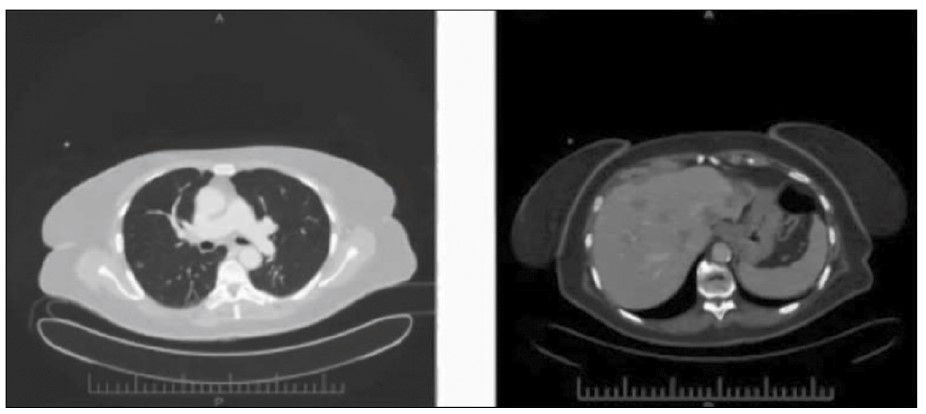
Рис. 2. Контрольна КТ від 28.08.2017 (після 7 введень пембролізумабу)
Після 19 введень пембролізумабу вдалося досягти зникнення більшості вогнищ ураження печінки, зменшення тих, що залишилися, зникнення аденопатії кореня правої легені та зникнення уражень селезінки (рис. 3).
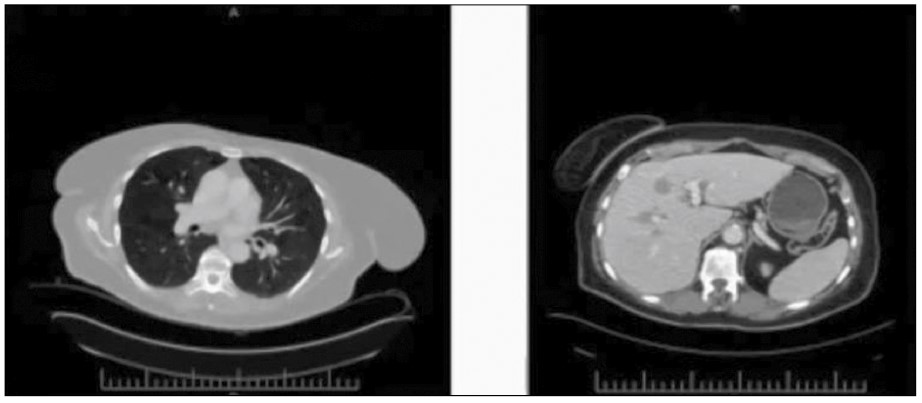 Рис. 3. Контрольна КТ від 08.06.2018 (після 19 введень пембролізумабу)
Рис. 3. Контрольна КТ від 08.06.2018 (після 19 введень пембролізумабу)
КТ-контроль, проведений після 35 введень препарату, продемонстрував відсутність рентгенологічних ознак прогресування хвороби (рис. 4).
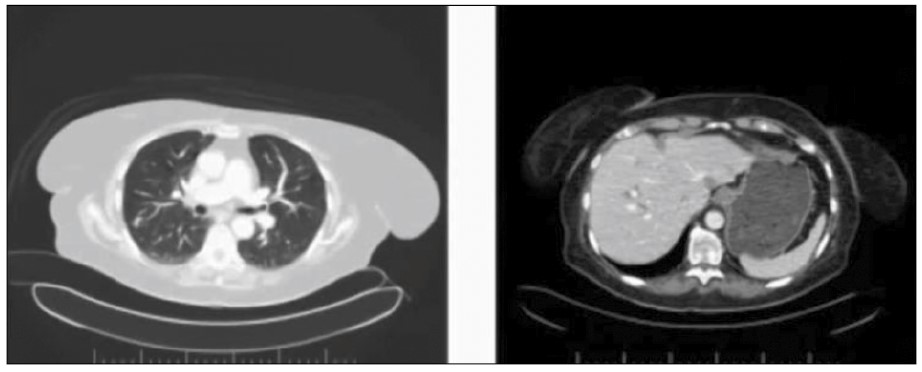 Рис. 4. Контрольна КТ від 06.09.2019 (після 35 введень пембролізумабу)
Рис. 4. Контрольна КТ від 06.09.2019 (після 35 введень пембролізумабу)
Лікування було припинене у червні 2020 р. на фоні відсутності рентгенологічних ознак прогресування захворювання після 44 введень пембролізумабу. Позитронно-емісійна комп’ютерна томографія (ПЕТ-КТ), проведена у жовтні 2021 р. після 16-місячної перерви у лікуванні, дала змогу підтвердити відсутність прогресування уражень у грудній клітці, печінці.
Серед побічних явищ, що виникали під час лікування, відзначали нудоту та відсутність апетиту після 4-го по 7-й курс лікування, полінейропатію після 20-го курсу. Проте після перерви лікування на 2,5 міс прояви полінейропатії зникли. Функція щитоподібної залози не порушувалась протягом усього лікування.
Станом на сьогодні пацієнтка працює та веде активний спосіб життя (статус за ECOG 0). На грудень 2021 р. заплановане проведення контрольної ПЕТ-КТ з метою визначення необхідності використання стереотаксичної радіохірургії.
 Лікар-рентгенолог, завідувач відділення променевої діагностики Лікарні ізраїльської онкології LISOD (м. Київ), кандидат медичних наук Микола Євгенович Новіков висвітлив особливості оцінювання відповіді на імунотерапію за допомогою методів візуалізації.
Лікар-рентгенолог, завідувач відділення променевої діагностики Лікарні ізраїльської онкології LISOD (м. Київ), кандидат медичних наук Микола Євгенович Новіков висвітлив особливості оцінювання відповіді на імунотерапію за допомогою методів візуалізації.
– Радіологічне оцінювання відповіді насамперед є спробою об’єктивно визначити реакцію пухлини на терапію. Цей метод оцінювання відповіді широко застосовується як сурогатна кінцева точка у клінічних дослідженнях цитотоксичних хіміотерапевтичних та інших препаратів. Оцінювання ОВ пухлини набуло значного поширення, коли очевидною стала потреба у використанні загальноприйнятих термінів для опису результатів лікування злоякісних пухлин. Так, у 1981 р. Всесвітня організація охорони здоров’я (ВООЗ) опублікувала перші настанови щодо критеріїв оцінювання відповіді пухлини, засновані на вимірюванні пухлинного навантаження. Еволюція розуміння біології пухлини, шляхів впливу та лікування стала передумовою еволюції критеріїв оцінювання радіологічної відповіді на терапію.
? Що необхідно для здійснення коректного радіологічного оцінювання?
– Передусім – погодженість часу. Так, важливе значення надається інтервалу між базовою візуалізацією та стартом терапії, який найчастіше не має перевищувати 1 міс, а також кратності й інтервалам між контрольними обстеженнями, які залежно від швидкості «роботи» терапії тривають від 6-8 до 12 тижнів.
Наступним важливим моментом є повнота та повторюваність даних. Зокрема, сюди належить достатній для системного оцінювання обсяг візуалізації, оптимальна для отримання достатньої кількості даних методика дослідження, та вибір такої методики візуалізації, яка дозволить повторно вимірювати візуальні біомаркери.
Важливо пам’ятати, що для коректного повноцінного радіологічного оцінювання необхідна наявність даних усіх етапів оцінювання лінії терапії.
? Які є системи оцінювання, призначені для контрольованих умов клінічних досліджень?
– У 2000 р. вперше були запропоновані критерії оцінювання відповіді солідних пухлин на лікування – RECIST 1.0 (Response evaluation criteria in solid tumours), які у 2009 р. були модифіковані та видані у новій версії – RECIST 1.1. Система оцінювання RECIST 1.1 залишається актуальною і сьогодні, що зумовлено її простотою та повторюваністю, необхідністю лише одновимірних розрахунків, чіткими інструкціями щодо визначень категорій радіологічної відповіді та кореляцією із клінічними кінцевими точками. Проте недоліками системи RECIST 1.1 є те, що вона враховує лише розмір, зокрема лише один лінійний розмір, не враховує гетерогенність пухлинного процесу та розроблена і розрахована для класичної цитотоксичної терапії.
Революція у лікуванні метастатичної меланоми, а саме перехід від цитотоксичної до таргетної та імунотерапії, поява препаратів із новими механізмами дії, нових патернів відповіді, вимагають нових критеріїв оцінювання відповіді, в тому числі й радіологічної.
Сьогодні варіантами відповіді на імунотерапію вважають не лише зменшення розміру пухлини після старту терапії, а й її збільшення із наступним зменшенням чи зникненням, збільшення розміру пухлини після початку терапії із подальшою стабільністю, збільшення кількості помітних пухлин після старту терапії із подальшим зменшенням чи зникненням, а також стабільність усіх уражень без істотної зміни розмірів протягом терапії.
Для оцінювання відповіді на лікування імунопрепаратами у 2009 р. була розроблена система irRC (immune-related Response Criteria), особливості якої зумовлені механізмом дії імунотерапевтичних агентів. Ця система потребує проведення двовимірних вимірювань і підтвердження прогресування через щонайменше 4 тижні. Нові ураження згідно з критеріями irRC не означають прогресування, а враховуються у загальне пухлинне навантаження.
F.S. Hodi та співавт. оцінили взаємозв’язок між ЗВ і найкращою загальною відповіддю на лікування за критеріями irRC та RECIST 1.1 у пацієнтів із поширеною меланомою, які отримували пембролізумаб у дослідженні Ib фази KEYNOTE-001. Медіана ЗВ не була досягнута (95% довірчий інтервал – ДІ – 25,9 – не досягнуто) для пацієнтів із непрогресуючим захворюванням за обома системами критеріїв, становила 22,5 міс (95% ДІ 16,5 – не досягнуто) для пацієнтів із прогресуванням захворювання за RECIST 1.1, але відсутністю прогресування за системою IrRC та 8,4 міс (95% ДІ 6,6-9,9) для пацієнтів із прогресуючим захворюванням за обома системами критеріїв. Ці результати свідчить про те, що відповідно до RECIST 1.1 можна недооцінити користь пембролізумабу приблизно у 15% пацієнтів (F.S. Hodi et al., 2016). Проте недоліками системи irRC стала її громіздкість, особливо порівняно з RECIST 1.1, що зумовило спробу їх об’єднання та створення у 2013 р. критеріїв оцінювання відповіді солідних пухлин на імунотерапію – irRECIST. Система irRECIST передбачає проведення одновимірних вимірювань, підтвердження прогресування здійснюється через щонайменше 4 тижні, а нові ураження автоматично не означають прогресування, а враховуються у загальне пухлинне навантаження.
Дослідження демонструють високу конкордантність одно- та двовимірних вимірювань при визначенні категорії відповіді, без різниці часу до прогресування. Варіабельність одновимірних вимірювань є вдвічі меншою, а зменшення кількості вимірювань уражень – безпечним (M. Nishino et al., 2013).
Модифікація irRECIST відбулася у 2017 р., коли була створена система iRECIST. Система iRECIST передбачає проведення одновимірних вимірювань, підтвердження прогресування здійснюється через 4-8 тижнів, нові ураження автоматично не означають прогресування, виділені окремі категорії «непідтверджене прогресування» та «підтверджене прогресування» (L. Seymour et al., 2017).
Таким чином, радіологічне прогресування захворювання потребує підтвердження при повторному дослідженні, а поява нових уражень не означає радіологічне прогресування захворювання. Головними викликами для радіологічного оцінювання залишаються псевдопрогресування, гіперпрогресування й імунні побічні реакції.
Необхідно пам’ятати, що при особливо активній імунній відповіді пухлинні вогнища іноді можуть значно інфільтруватися імунними і запальними клітинами, внаслідок чого помітно збільшуються розміри метастазів, а також візуалізуються нові вогнища. У цьому випадку, відповідно до критеріїв ВООЗ або RECIST, йтиметься про прогресування захворювання, однак звертає увагу невідповідність клінічної картини формальним критеріям. Це явище отримало назву псевдопрогресування. При імунотерапії метастатичної меланоми псевдопрогресування зустрічається із частотою близько 10%.
Про гіперпрогресування свідчитиме значне збільшення пухлинного навантаження після початку імунотерапії. Для гіперпрогресування характерний удвічі більший приріст пухлинного навантаження порівняно з таким при прогресуванні на тлі попередньої лінії лікування. При цьому частіше спостерігається збільшення раніше наявних пухлин, ніж поява нових.
Що стосується імунно-індукованих побічних реакцій, то унікальна для імунопрепаратів токсичність, найімовірніше, має аутоімунне походження. Майже 17% таких явищ матимуть рентгенологічні прояви, частина з яких випереджатиме клінічні. Побічні прояви з боку імунної системи частіше виникають на фоні терапії CTLA-4 та із меншою частотою при застосуванні PD-1 та PD-L1.
Таким чином, радіологічне оцінювання – це спроба об’єктивізації динаміки розвитку пухлинного процесу, а системи радіологічного оцінювання – групи правил і настанов, створених насамперед для контрольованих умов клінічних досліджень. Коректне радіологічне оцінювання потребує дотримання низки умов, а нові способи терапії призводять до нових патернів динаміки пухлинного навантаження, зокрема і патернів радіологічної відповіді. Радіологічне оцінювання – частина комплексного оцінювання стану пацієнта не лише для з’ясування динаміки пухлинного ураження, а й для виявлення побічних реакцій на терапію.
***
Після завершення доповідей відбулася дискусія, під час якої спікери відповідали на запитання учасників школи.
Підготувала Ольга Нестеровська
Тематичний номер «Онкологія, Гематологія, Хіміотерапія» № 6 (73) 2021 р.



